Тромбоциты при раке поджелудочной железы
Тромбоцитопения — это снижение количества тромбоцитов (кровяных пластинок) в крови, в результате чего нарушается формирование кровяного тромба, возникает повышенная кровоточивость, затрудняется остановка кровотечений.
Для чего нужны тромбоциты?
Тромбоциты (кровяные пластинки) — один из трех видов форменных элементов крови (два других вида — лейкоциты и эритроциты). Их часто называют клетками крови, но на самом деле они не являются таковыми, а представляют собой отшнуровавшиеся фрагменты мегакариоцитов — особой разновидности гигантских клеток, которые находятся в красном костном мозге.
- Два основных свойства кровяных пластинок — способность к прилипанию и склеиванию. За счет этого тромбоциты формируют пробку, которая перекрывает просвет сосуда при его повреждении.
- Кроме того, тромбоциты выделяют активные вещества, которые принимают участие в процессе свертывания крови и последующем разрушении тромба.
- Нормальные размеры кровяных пластинок — 1–4 микрометра.
- В среднем тромбоцит живет 8 суток.
Нормальное содержание тромбоцитов в крови — 150–300*109 на литр. Тромбоцитопенией называют состояние, при котором этот показатель меньше.
Как выявляют тромбоцитопению?
Для определения количества тромбоцитов назначают общий анализ крови. В зависимости от степени снижения содержания кровяных пластинок, врач может установить степень тяжести тромбоцитопении:
- умеренная тромбоцитопения — 100–180*109 на литр;
- резкая тромбоцитопения — 60–80*109 на литр;
- выраженная тромбоцитопения — 20–30*109 на литр.
Существует много причин тромбоцитопении. Их можно разделить на две большие группы: врожденные и приобретенные. Врожденные тромбоцитопении возникают в результате наследственных заболеваний, сопровождающихся нарушением кроветворения. При этом нередко изменяется не только количество, но и строение, функции кровяных пластинок.
Причины приобретенной тромбоцитопении: разведение крови (переливание растворов после большой кровопотери), скопление тромбоцитов в одном месте (например, в увеличенной селезенке), повышенное потребление кровяных пластинок при свертывании крови, разрушение в результате действия токсинов, иммунных реакций и воздействия других факторов.
Тромбоцитопения может быть самостоятельным заболеванием — это идиопатическая тромбоцитопеническая пурпура, или болезнь Верльгофа, состояние, при котором организм вырабатывает антитела против собственных тромбоцитов. В остальных случаях тромбоцитопения является лишь одним из симптомов какого-либо другого заболевания.
- Систематическое злоупотребление алкоголем, алкоголизм. Алкоголь подавляет работу красного костного мозга и вызывает дефицит фолиевой кислоты, которая нужна для кроветворения.
- Беременность. Во время беременности в организме женщины возникает много причин для развития тромбоцитопении (гормональная перестройка, разжижение крови, повышенная потребность в витаминах, аллергические реакции и пр.).
- Заболевания печени. В печени синтезируются некоторые вещества, принимающие участие в свертывании крови. Когда их выработка уменьшается, развивается повышенная кровоточивость, организм потребляет повышенное количество тромбоцитов. Кроме того, кровяные пластинки скапливаются в увеличенной селезенке.
- Применение некоторых лекарств. К тромбоцитопении могут приводить мочегонные препараты, нитроглицерин, анальгин, гепарин, витамин K, резерпин, антибиотики, цитостатики (противоопухолевые препараты).
- ДВС-синдром (диссеминированное внутрисосудистое свертывание). Это состояние, при котором в мелких сосудах происходит свертывание крови и образование большого количества микротромбов — идет интенсивное расходование тромбоцитов и снижение их уровня в крови. ДВС-синдром может развиваться при различных патологиях, например, при инфекциях и интенсивных кровотечениях.
- Системная красная волчанка и системные васкулиты. Тромбоцитопения возникает в результате аутоиммунного процесса.
- Сердечная недостаточность. Состояние, при котором сердце не может полноценно обеспечить кровоснабжение органов. Иногда при этом кровь застаивается в селезенке — она увеличивается, и в ней скапливаются тромбоциты. Также тромбоциты расходуются в результате роста тромбов в сосудах, где происходит застой крови (в частности, в венах нижних конечностей).
- Лучевая терапия. Излучение, которое уничтожает опухолевые клетки, одновременно может повредить ткань красного костного мозга, в результате чего нарушается образование эритроцитов, лейкоцитов, тромбоцитов.
- Системная красная волчанка.
- Тяжелый ДВС-синдром.
- Острые лейкозы. При лейкозах в красном костном мозге возникают злокачественные клетки, которые постепенно размножаются и вытесняют нормальную кроветворную ткань. В итоге нарушается образование эритроцитов и тромбоцитов.
- Гемолитическая болезнь новорожденного. Развивается при несовместимости крови матери и плода (по группе крови AB0, резус-фактору). В организме матери вырабатываются антитела против крови ребенка.
- Острая лучевая болезнь. В том числе может развиваться после чрезмерных доз лучевой терапии.
- Передозировка цитостатиков. Эти препараты применяются для лечения злокачественных опухолей и некоторых других заболеваний.
- Тяжелое течение острого лейкоза.
Симптомы тромбоцитопении зависят от основного заболевания. Общие признаки:
- беспричинное появление синяков на коже;
- медленная остановка кровотечения после порезов;
- частые носовые кровотечения;
- повышенная кровоточивость слизистой оболочки рта — в слюне появляются примеси крови;
- люди с тромбоцитопенией имеют повышенный риск кровотечений во внутренних органах, кровоизлияний в головной мозг.
При появлении этих симптомов нужно посетить врача и сдать общий анализ крови. Если в нем будут обнаружены изменения, то терапевт направит вас к гематологу для дальнейшего обследования. Умеренную и резкую тромбоцитопению зачастую можно лечить амбулаторно. Выраженная тромбоцитопения — опасное состояние, при котором больного немедленно помещают в палату интенсивной терапии. Тактика лечения определяется основным заболеванием, которое привело к снижению количества тромбоцитов.
Тромбоцитопения при онкологических заболеваниях
Тромбоцитопения — распространенная проблема у онкологических больных. Чаще всего ее причиной становится химиотерапия. Вероятность развития тромбоцитопении зависит от типа химиопрепаратов, она наиболее высока при применении гемцитабина и препаратов платины (цисплатин, карбоплатин, оксалиплатин и др.).
Механизмы развития тромбоцитопении различаются у разных химиопрепаратов:
- Алкилирующие агенты (к которым также относят препараты платины) оказывают влияние на стволовые клетки, дающие начало не только тромбоцитам, но и эритроцитам, лейкоцитам.
- Циклофосфамид влияет на более поздние клетки-предшественники мегакариоцитов — гигантски клеток с большим ядром, от которых отшнуровываются тромбоциты.
- Бортезомиб нарушает отшнуровывание тромбоцитов от мегакариоцитов.
- Некоторые лекарственные препараты способствуют апоптозу (гибели) тромбоцитов [1] .
Лучевая терапия также способна приводить к миелосупрессии — подавлению функции красного костного мозга и снижению уровня разных видов кровяных телец, в том числе тромбоцитов. Риск данного осложнения высок при облучении области таза.
При химиолучевой терапии — когда одновременно применяется лучевая терапия и химиотерапия — риск тромбоцитопении еще более высок [2] .
Некоторые виды онкологических заболеваний могут сами стать причиной тромбоцитопении. Например, при лимфоме и лейкемии опухолевые клетки поражают красный костный мозг и вытесняют его нормальную ткань. Редкие причины — поражение костей при раке простаты и молочной железы, злокачественные опухоли селезенки [3] .
Когда у онкологического пациента снижается количество тромбоцитов в крови и повышается кровоточивость, врач должен учесть все возможные причины, в том числе вышеперечисленные в этой статье патологии, не связанные с онкологическим заболеванием, лучевой терапией и химиотерапией.
- При снижении уровня тромбоцитов ухудшается состояние пациента и возникают некоторые сложности с лечением:
- При снижении менее 100*109 на литр приходится с осторожностью проводить химиотерапию и лучевую терапию, так как тромбоцитопения может стать более серьезной, усиливается риск кровотечений.
- При снижении менее 50*109 на литр повышается риск серьезного кровотечения во время хирургического вмешательства.
- При снижении менее 10*109 на литр сильно повышается риск спонтанных кровотечений.
Стандартные методы борьбы с тромбоцитопенией при онкологических заболеваниях:
- Изменение программы терапии. Врач может изменить дозы препаратов, заменить их на другие, увеличить продолжительность перерывов между циклами химиотерапии, назначить вместо комбинации препаратов только один препарат.
- Переливание тромбоцитарной массы показано при снижении уровня тромбоцитов менее чем до 20*109/л, а если есть угроза сильного кровотечения, или пациенту предстоит курс химиотерапии — до 30*109/л и ниже.
Переливание тромбоцитарной массы приравнивается к хирургическому вмешательству. До, во время и после процедуры больного должен осмотреть врач-гемотрансфузиолог. В ходе переливания состояние пациента контролирует медицинская сестра. Тромбоцитарную массу вводят через одноразовую стерильную систему, либо через центральный венозный катетер или инфузионную порт-систему. Обычно переливают 1–2 дозы тромбоцитарной массы по 50–60 мл в течение 0,5–1 часа.
При появлении злокачественного новообразования в поджелудочной железе больные долгое время не предъявляют никаких жалоб. К врачу они обращаются обычно на поздних стадиях рака, когда лечение уже практически неэффективно, а прогноз для жизни крайне неблагоприятный. Для ранней диагностики онкопатологии необходимо внимательно следить за своим состоянием, особенно при наличии факторов риска развития рака ПЖ, вовремя проходить профилактические медосмотры, при появлении любых жалоб консультироваться со специалистом. Лабораторные анализы при раке поджелудочной железы дают неспецифическую информацию, но позволяют оценить функциональное состояние практически всех органов и систем организма человека.
Основная симптоматика рака поджелудочной железы
Первая, а иногда и вторая стадия рака поджелудочной железы обычно никак клинически не проявляется. Если же больного что-то беспокоит, он обычно связывает это с расстройством пищеварения, обострением панкреатита, холецистита или гастрита, так как симптоматика при этих заболеваниях схожа.
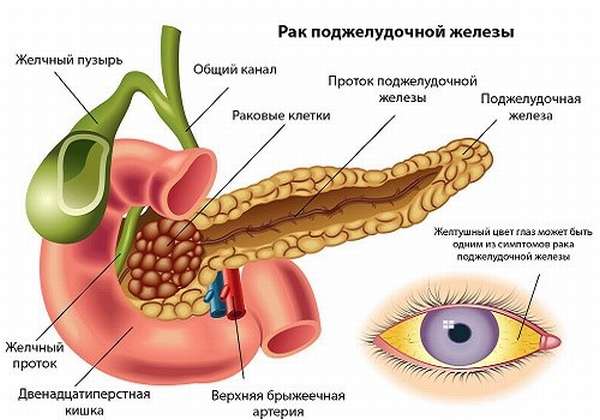
Причинами появления симптоматики при прогрессировании рака ПЖ являются нарушения выработки ею панкреатических ферментов, сдавление или разрушение опухолью рядом расположенных анатомических структур, раковая интоксикация.
Основными симптомами рака ПЖ являются:
- Абдоминальная боль. Ее появление связано с попаданием панкреатического сока, его агрессивных, все переваривающих ферментов внутрь брюшной полости при повреждении тканей ПЖ и ее протоков. Кроме того, причинами болей становится сдавление растущей опухолью нервов, желчевыводящих протоков или других органов пищеварительного тракта. В зависимости от локализации новообразования, пациент ощущает боли в разных отделах живота. При поражении опухолью головки ПЖ болевые ощущения проявляются в области эпигастрия (под мечевидным отростком грудины), справа в подреберье. Если опухоль развивается в области тела или хвоста железы, то боль обычно носит опоясывающий характер с иррадиацией в грудную клетку, спину. Выраженность болевого синдрома зависит от локализации новообразования, стадии ракового процесса.
- Признаки диспепсического синдрома. Они связаны с нарушением выработки и эвакуации панкреатических ферментов из железы, являются неспецифическими, встречаются при многих других заболеваниях пищеварительной системы. Основные симптомы диспепсии: тошнота, рвота, метеоризм, нарушение стула. Обычно больной отмечает появление у него жидкого или блестящего кашицеобразного (из-за непереваренного жира) стула, который плохо смывается.
- Снижение массы тела. Этот симптом развивается из-за нарушения переваривания пищи и всасывания основных нутриентов (белки, жиры, углеводы, витамины, минералы) вследствие ферментной недостаточности. Похудеть пациент может также вследствие отказа от пищи из-за боязни появления после еды болей, поноса или рвоты. Еще одной причиной похудения, вплоть до кахексии (истощения), является хроническая панкреатогенная диарея, частая рвота. Из-за этих симптомов большинство веществ, необходимых организму для нормальной жизнедеятельности, не усваиваются организмом, а выводятся наружу.
- Желтуха – изменение окраски кожи и склер глаз. Это происходит по причине сдавления опухолью желчевыводящих протоков, из-за чего билирубин попадает в кровь, разносится по всему организму. Это вещество и дает желтую окраску кожным покровам и видимым слизистым оболочкам. Помимо изменения цвета кожи, из-за влияния желчных кислот, попавших в общий кровоток, развивается кожный зуд. При нарушении эвакуации желчи в кишечник и нарушения обмена билирубина происходит обесцвечивание кала (из-за отсутствия там пигмента стеркобилина, производного билирубина), а также отмечается потемнение мочи – все это проявления механической желтухи.
- Симптомы общей интоксикации развиваются вследствие отравления организма продуктами распада опухоли. Основными признаками раковой интоксикации являются общая слабость, выраженная утомляемость, нарушение сна, аппетита, настроения. Нередко на фоне интоксикации, а также из-за влияния билирубина на нервную систему развивается головная боль, головокружение и даже нарушение сознания, вплоть до комы при тяжелых запущенных случаях.
- Симптоматика сахарного диабета: повышенная жажда, учащенное мочеиспускание.
При появлении метастазов рака в других органах развивается дополнительная разнообразная симптоматика.
Диагностика онкопатологии

Лабораторная диагностика – это способы обследования, назначаемые любым врачом сразу же на первичном приеме всем пациентам, обратившимся с какими-либо жалобами. При подозрении на онкологическое заболевание ПЖ врач дает направления на анализы крови, мочи, а по показаниям – и на другие лабораторные исследования.
Анализы крови
Самыми первыми методами исследования любого пациента являются анализы крови. Выполняются они в любом государственном медицинском учреждении или платной клинике. Анализы сдаются натощак для получения более достоверной информации. Направления выписывает лечащий врач (терапевт, гастроэнтеролог, хирург или онколог).
ОАК – самый рутинный анализ, позволяющий предположить какие-либо проблемы со здоровьем, выявить воспаление без дифференцировки локализации и характера патологического процесса.
При развитии злокачественных новообразований ОАК выявляет:
- резкое повышение СОЭ,
- увеличение количества лейкоцитов со сдвигом лейкоформулы влево,
- повышение уровня тромбоцитов.
Если рак поджелудочной железы вызывает повреждение стенок сосудов в кишечнике или других органах, и развивается внутреннее кровотечение, то в ОАК обнаруживаются признаки анемии: снижение количества эритроцитов и концентрации гемоглобина. Причиной снижения гемоглобина на поздних стадиях рака может стать и анемия вследствие нарушения гемопоэза в костном мозге из-за разрушения костной ткани метастазами злокачественной опухоли.
Биохимический анализ крови является более специфическим, по сравнению с общим клиническим, так как он помогает хотя бы предположить локализацию патологического процесса и уровень нарушения функций органов пищеварения.
При раке ПЖ биохимическое исследование крови выявляет повышение нескольких его показателей:
- прямого билирубина (повышение билирубина при раке ПЖ развивается чаще при опухоли головки),
- ферментов (трипсина, амилазы, липазы, щелочной фосфатазы, лактатдегидрогеназы, креатинфосфокиназы и других),
- АЛТ, АСТ (как правило, повышаются незначительно),
- глюкозы (при развитии сахарного диабета из-за поражения опухолью эндогенного аппарата ПЖ, продуцирующего инсулин),
- общего холестерина и других показателей липидного спектра (ЛПНП, ЛПВП, ЛПОНП, ТГ), но при нарушении всасывания веществ в кишечнике уровень холестерина в крови снижается,
- мочевины,
- магния,
- хлоридов,
- показателей коагулограммы (изменение уровня ПТИ, МНО, АЧТВ и других), что свидетельствует о повышении склонности к тромбообразованию,
- снижается уровень альбумина, общего белка в крови из-за синдрома мальабсорбции и мальдигестии.
При обнаружении изменений показателей биохимии крови врач предполагает нарушение функций поджелудочной железы, печени, желчного пузыря и его протоков, почек и т.д. В рамках дальнейшего диагностического поиска специалист назначает пациенту обследование, включающее информативные специфические инструментальные методы (УЗИ, КТ, биопсию или другие по показаниям).
Анализ мочи
ОАМ не несет специфической информации при раке ПЖ. Может обнаружиться амилаза в моче. При распространении метастазов на мочевыводящую систему и поражении почек или мочевого пузыря в ОАМ появляются эритроциты в большом количестве, белок, цилиндры, изменяются и другие показатели. При развитии сахарного диабета выявляется глюкозурия (появление глюкозы в моче).
Другие анализы
Важным методом диагностики при подозрении на рак поджелудочной железы является анализ на онкомаркеры.
Основным онкомаркером в этом случае считается соединение под названием карбогидратный антиген или СА19-9. При его обнаружении в крови врач может заподозрить рак ПЖ, желудка или печени. Кроме того, данное вещество определяется и при других заболеваниях, не имеющих отношения к онкологии (панкреатит, желчнокаменная болезнь, холецистит). Поэтому диагноз по одному анализу не ставится: всегда требуется дообследование с выполнением биопсии.
Анализ на онкомаркеры бывает полезным после проведенной операции по поводу рака ПЖ для контроля рецидива болезни. Если он показывает повышение уровня СА19-9 через несколько месяцев, то это свидетельствует о рецидиве рака.
Пациенты с однократным повышением СА19-9, находящиеся в группе риска по онкологии ПЖ, должны сдавать этот анализ 4 раза в год.
Также исследуются и другие онкомаркеры: РЭА, СА50, СА242.
При раке ПЖ проводится и оценка уровня некоторых гормонов в крови:
- серотонин,
- хромогранин-А,
- С-пептид.
Анализы на данные вещества также не являются специфичными для диагностики онкологии ПЖ, но могут помочь врачу заподозрить эту опасную болезнь.
Можно ли определить рак ПЖ на ранней стадии?
Поэтому необходимо внимательно относиться к своему здоровью, обращать внимание на все настораживающие симптомы. Особенно важно это знать пациентам, находящимся в группе риска по онкопатологии ПЖ.
При любом подозрении на такую патологию необходимо пройти весь комплекс обследований, назначенных врачом. Только так можно вовремя обнаружить рак и провести радикальное лечение, дающее шанс на долгую полноценную жизнь.
Злокачественные опухоли поджелудочной железы редко диагностируются на ранних стадиях, когда есть возможность излечения пациента. Чтобы вовремя начать лечение, важно быстро поставить правильный диагноз. Из диагностических методов, используемых врачами, самыми первыми являются общие анализы крови и мочи, а также биохимическое исследование крови. При подозрении на патологию ПЖ показано также выполнение исследования на онкомаркеры. По результатам лабораторных исследований врач назначает дальнейшее обследование с помощью аппаратных методов для подтверждения диагноза.
- Гастроэнтерология и гепатология: диагностика и лечение. Руководство для врачей под ред. А. В. Калинина, А. И. Хазанова. М. Миклош, 2007 г.
- Морозова, В. Т. Лабораторная диагностика патологии пищеварительной системы. Учебное пособие. Здравоохранение России. Российская медицинская академия последипломного образования. М. Лабора, 2005 г.
- Лифшиц В.М. Медицинские лабораторные анализы. М., ТриадаХ, 2003 г.
- Онкология. Под редакцией В.И. Чиссова, С.Л. Дарьяловой. ГЭОТАР-Медиа, 2007 г.

Тромбоцитопения представляет собой ситуацию, при которой у человека фиксируется необычно низкий уровень тромбоцитов в крови. Тромбоциты, это клетки крови, которые останавливают кровотечения, закупоривая поврежденные кровеносные сосуды, и помогают свертыванию крови. У людей с низким уровнем тромбоцитов легче возникает кровотечение и они склонны к возникновению кровоподтеков.
Причины развития тромбоцитопении
Тромбоцитопения, вызванная химиотерапией, как правило, носит временный характер. Нехимиотерапевтические лекарства также могут снизить количество тромбоцитов. Кроме того, организм человека может вырабатывать антитела к тромбоцитам, что снижает количество тромбоцитов.
Лучевая терапия сама по себе обычно не вызывает тромбоцитопению. Однако она может возникнуть, если пациент получит значительное количество облучения в области таза, если пациент параллельно также получает химиотерапию, или метастазы распространились в костный мозг.
Тромбоцитопения может также возникнуть при ситуации, когда раковые клетки таких видов рака как лейкоз или лимфома, подавляют нормальные клетки костного мозга. Хотя и редко, тромбоцитопения также может произойти, когда другие виды рака, такие как рак простаты или рак молочной железы, метастазировали (распространились) в костный мозг. В то время как, например, рак селезенки очень редко может привести к тромбоцитопении. Избыточные тромбоциты хранятся в селезенке, и рак селезенки может привести к тому, что селезенка увеличивает сбор тромбоцитов.
Тромбоцитопения симптомы
Люди с тромбоцитопенией могут испытывать некоторые из этих симптомов:
- Неожиданные синяки
- Маленькие фиолетовые или красные пятна под кожей, называемые петехии
- Кровотечение из носа и десен
- Более тяжелое прохождение обычных менструальных периодов
- Черные или кровавые испражнения или красноватый или розоватый цвет мочи
- Кровь в рвоте
- Тяжелые головные боли
- Головокружение
- Боли в суставах или мышцах
- Повышенная слабость
Часто симптомы не возникают, пока уровень тромбоцитов не является очень низким и многие пациенты не знают, что они имеют тромбоцитопению до тех пор, пока она не диагностируется в ходе рутинной сдачи анализов крови. Обнаружив симптомы тромбоцитопении, следует немедленно проконсультироваться с врачом. Особенно это касается людей, которые уже находятся на лечении по случаю онкологии, поскольку последствия могут быть непредсказуемы.
Тромбоцитопения лечение

Люди, чьи тромбоциты упали (их количество уменьшилось) во время приема химиотерапии могут получить более низкие дозы или ждать дольше между циклами химиотерапии. В связи с риском кровотечения, операция обычно откладывается до восстановления нормального уровня тромбоцитов. В связи с риском кровотечения (спонтанное, тяжелое кровотечение), людям с низким уровнем тромбоцитов может быть назначено переливание клеток тромбоцитов.
Следует заметить, что процедура переливания клеток тромбоцитов длится около трех дней, а некоторые пациенты могут нуждаться в нескольких переливаниях. Кроме того, некоторым пациентам, получающим химиотерапию, может быть назначено лекарство под названием опрелвекин (Neumega), чтобы помочь предотвратить серьезное развитие тромбоцитопении.
Помимо лечения, назначенного врачом, следующие советы помогут вам избежать проблем, если у вас низкий уровень тромбоцитов:
- Не пейте алкоголь и не принимайте любые лекарства без консультации с врачом, поскольку многие лекарства могут ухудшить проблемы с кровотечением.
- Используйте дополнительную мягкую зубную щетку, если кровоточат десны.
- Отсмаркивайтесь аккуратно, используя мягкую ткань.
- Будьте осторожны при использовании ножниц, ножей, игл, или инструментов, и будьте осторожны, чтобы не обжечься при приготовлении пищи.
- Брейтесь электрической бритвой.
- Избегайте контакта в спортивных и других мероприятиях, которые могут привести к травме.
Эритроцитоз
Эритроцитоз чаще встречается при почечной карциноме из-за повышенной продукции эритропоэтина. К эритроцитозу также могут приводить кисты почек. При опухоле Вильмса и гемангиоме почки эритроцитоз встречается редко. Эритроцитоз также может быть при гепатоме, мозжечковой гемангиобластоме, феохромацитоме, опухолях коры надпочечников (также из-за повышенного образования эритропоэтина). Опухоли коры надпочечников и вырилизируюзие опухоли яичников могут выделять андрогены, что приводит к повышению количества эритроцитов. Действие эритропоэтина могут усиливать простагландины, так что опухоли с продукцией простагландинов также могут приводить к эритроцитозу. Следует проводить дифференциальную диагностику с эритроцитозом неопухолевого генеза. При истинной полицитемии (polycythemia vera) обычно наблюдается повышенное количество лейкоцитов, тромбоцитов и спленомегалия. Эритроцитоз может быть при гемоглобинопатиях, повышенном содержании карбоксигемоглобина. Опухолевый эритроцитоз обычно не требует лечения, однако если очень высокий гематокрит (55% для мужчин и 50% для женщин), проводят флеботомию. Уровень эритроцитов можно использовать для контроля за лечением опухоли.
Самые распространённые виды анемий у раковых больных — это нормоцитарная нормохромная анемия, анемия вследствие метастазов в костный мозг и анемия вследствие химио- и радиотерапии. Нормохромная нормоцитарная анемия при опухолях характеризуется снижением уровня железа в крови, нормальным или повышенным содержанием уровня ферритина, нормальными запасами железа и низким уровнем эритропоэтина. Считается, что ИЛ-1, ФНО подавляеют действие эритропоэтина. Реже анемия вызывается аплазией эритроцитов, что встречается при тимоме, хроническом миелоцитарном лейкозе, других лейкозах и лимфомах. При опухолях В-лимфоцитов (хронический лимфоцитарный лейкоз, лимфомы) может наблюдаться аутоиммунная гемолитическая анемия. Она характеризуется положительным прямым антиглобулиновым тестом, ретикулоцитозом, снижением уровня гаптоглобина, повышением ЛДГ. ГКС менее эффективны при такой анемии, чем при других аутоиммунной природы. Реакция Кумбса может становиться отрицательной при лечении опухоли. При тромботической тромбоцитопенической пурпуре, врождённых сосудистых аномалиях, гемолитико-уремической синдроме, при раке желудочно-кишечного тракта, сердца, лёгких, предстательной железы, при химиотерапии митомицином. С может быть микроангиопатическая гемолитическая анемия. Обычно сочетается с тромбоцитопенией. У пациентов также обычно наблюдается шистоцитоз и микросфероцитоз.
Гранулоцитоз
Гранулоцитоз с повышением количества лейкоцитов больше 15х10(9)/л часто встречается при болезни Ходжкина, лимфоме, раке желудка, лёгких, поджелудочной железы, меланоме. Механизм его — это образование опухолевыми клетками колониестимулирующего фактора гранулоцит-макрофагов, ИЛ-3, ИЛ-1 и др. Гранулоцитоз при опухолях характеризуется зрелыми нейтрофилами, что отличает его от хронического миелоцитарного лейкоза, где появляются незрелые клетки, базофилы, эозинофилы, снижается ЩФ в лейкоцитах, повышается витамин В12 и способность к его связыванию, имеется филадельфийская хромосома.
Гранулоцитопения
Гранулоцитопения может появляться в связи с химиотерапией, радиотерапией и прорастанием опухоли в костный мозг. Механизм его — опухоль продуцирует вещества, которые угнетают гранулопоэз. При болезни Ходжкина могут выделяться антитела против гранулоцитов. Лечение — применения колониестимулирующего фактора гранулоцитов, колониестимулирующего фактора гранулоцит-макрофагов.
Тромбоцитоз
Тромбоцитоз наблюдается при болезни Ходжкина, лимфомах, некотрых карциномах и лейкозах. Тромбоцитоз встречается при многих миелопролиферативных заболеваниях, включая истинную полицитемию и хронический миелогенный лейкоз, при воспалительных заболеваниях, кровотечениях, недостаточности железа, гемолитической анемии, после спленэктомии. Механизм его — это выработка опухолью тромбопоэтина. Тромбоцитоз при опухолях очень редко приводит к тромбозам и кровотечениям и лечения обычно не требуется.
Тромбоцитопения
Её причинами у раковых больных обычно являются химиотерапия, лучевая терапия, ДВС-синдром, инфильтрация опухоли в костный мозг. Встречается при хроническом лейкозе, лимфомах, болезни Ходжкина. У пациентов может проявляться кровотечениями, петехиями, пурпурой. Для лечения применяют преднизолон и/или спленэктомию. Тромбоцитопения также может быть при приёме гепарина, тиазидных диуретиков и других лекарственных веществ.
Тромбофлебит
Впервые связь тромбофлебита и опухоли была замечена Труссо и этот синдром носит его имя. Характерен мигрирующий характер тромбофлебита. Рецидивирующие тромбозы глубоких вен, устойчивость к варфарину, тромбозы в нетипичных местах должны усилить подозрение на рак. Особенно высок риск мигрирующего тромбофлебита при раке поджелудочной железы, но он также может быть при раке груди, яичников, простаты. У раковых больных повышены факторы свёртывания крови. Муцинозные аденокарциномы продуцируют сиаловую кислоту, которая активирует фактор Х и приводит к гиперкоагуляционному состоянию. При опухолевых тромбозах происходит ряд нарушений в системе свёртывания крови: повышение катаболизма фибриногена и тромбоцитов, снижение протеина С, S и антитромбина, прямое образование тромбина, тромбоцитоз. Лечение можно начинать с гепарина, хотя обычно это безуспешно. Лучше применять низкомолекулярные гепарины.
Читайте также:

