Тромбоциты понижены это что лейкоз

- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
- Возможные осложнения
- Профилактика и прогноз
Тромбоциты понижены (син. тромбоцитопения) — патологическое состояние, которое может развиваться как у взрослого человека, так и у ребенка. Возникают проблемы с повышенной кровоточивостью и проблематична остановка кровоизлияний.
Среди причин снижения тромбоцитов в крови анемия, аллергии, серьезные отравления и патологические новообразования. Провокаторы отличаются в зависимости от возрастной категории пациента.
Яркие и специфические клинические признаки для тромбоцитопении не свойственны, однако заподозрить наличие нарушения можно благодаря частым носовым кровотечениям, гематомам и синякам.
Снижение тромбоцитов может быть выявлено после расшифровки результатов общеклинического анализа крови. Для поиска причин аномалии могут понадобиться дополнительные диагностические мероприятия.
Для повышения содержания тромбоцитов используются нехирургические методы. Чтобы полностью вернуть показатели в норму, необходимо избавиться от болезни-провокатора.
Этиология
О том, что понижены тромбоциты в организме, говорят, когда их концентрация падает ниже нормы. Необходимо учитывать, что у детей и взрослых допустимые параметры могут отличаться. Например, для новорожденного нормой выступает 100–420х10^9 ед./л, у детей от 1 года до 10 лет — 180–320х10^9 ед./л. Для женщин допустимое количество тромбоцитов составляет 150–380х10^9 ед./л, а для мужчин — 170–320х10^9 ед./л.

Разными будут и этиологические факторы патологии. Например, у новорожденных основными провокаторами того, что понижены тромбоциты, выступают следующие:
- появление малыша на свет раньше положенного срока;
- аутоиммунные заболевания, например, системная красная волчанка;
- асфиксия при рождении;
- малокровие;
- синдром Фанкони или Бернара-Сулье;
- любые иммунодефицитные состояния;
- несовместимость группы крови матери и ребенка;
- врожденные пороки сердца;
- гемангиомы;
- болезнь Вискотта-Олдрича;
- практически все патологии инфекционной природы.
Наиболее распространенные источники патологии у детей старше 1 года:
- поражение верхних дыхательных путей;
- ДВС-синдром;
- тиреотоксикоз и другие заболевания эндокринной системы;
- анемия;
- гемодиализ;
- вирусный гепатит;
- лучевая болезнь;
- длительная химиотерапия;
- гепатомегалия или изменение размеров печени в большую сторону;
- нерациональное применение некоторых лекарственных препаратов, в частности антибактериальных веществ, анальгетиков, антидепрессантов и цитостатиков;
- недостаточное поступление фолиевой кислоты;
- острые или хронические аллергические реакции;
- тяжелая интоксикация.
У мужчин и женщин низкий уровень тромбоцитов развивается на фоне таких состояний:
- анемия или лейкоз;
- повреждения или новообразования в костном мозге;
- неадекватный прием медикаментов;
- хронический алкоголизм;
- синдром Верльгофа;
- обильные кровопотери;
- перенесенное ранее хирургическое вмешательство;
- попадание в организм солей тяжелых металлов и других химических и ядовитых веществ;
- инфекционные болезни;
- аутоиммунные или наследственные патологии;
- гемодиализ;
- протезирование сердечных клапанов;
- уремия, развивающаяся при почечной недостаточности;
- спленомегалия — тромбоциты разрушаются в увеличенной в объемах селезенке;
- цирроз печени;
- портальная гипертензия.
Для женщин пониженное содержание тромбоцитов в крови может быть спровоцировано несколькими физиологическими причинами, например, протекание менструации или период вынашивания малыша.
Классификация
Низкие тромбоциты в крови могут отличаться в зависимости от механизма формирования нарушения. Тромбоцитопения бывает:
- аллоиммунная — следствие разрушения маленьких кровянистых пластинок из-за несовместимости разных групп крови;
- аутоиммунная — организм воспринимает такие частички как чужеродный элемент и вырабатывает против них специфические антитела;
- трансиммунная — кровяные антитела проникают к плоду через плаценту матери;
- гетероиммунная — связана с появлением антигенов или вирусов в крови.
Симптоматика
Пониженный уровень тромбоцитов может протекать бессимптомно, однако это возможно лишь при незначительном отклонении от нормы. В противном случае возникают характерные клинические проявления:
- частые носовые кровотечения;
- кровоизлияния в конъюнктиву;
- повышенная кровоточивость десен;
- длительные кровоизлияния, развивающиеся даже после небольших повреждений;
- возникновение синяков после незначительной травматизации;
- формирование больших гематом при слабых ушибах;
- мелкие множественные кровоизлияния на коже, которые принимают вид сыпи или могут сливаться в большие пятна;
- обильные менструации у женщин.

Диагностика
При возникновении одного или нескольких клинических проявлений необходимо как можно скорее отправиться в медицинское учреждение, чтобы сдать общий анализ крови.
Забор исследуемой жидкости проводят из пальца, реже требуется венозная кровь, а расшифровкой результатов занимается врач-гематолог. Для получения наиболее достоверной информации рекомендуется проводить исследование натощак и в утренние часы.
Такого лабораторного теста недостаточно для выявления причин, почему возникли пониженные тромбоциты в крови. Чтобы врач смог установить этиологический фактор, пациентам необходимо пройти комплексное обследование.
Общая для всех первичная диагностика включает:
- сбор и анализ анамнеза — информация касательно протекания беременности, пристрастия к вредным привычкам и приема медикаментов, поиск причины развития аномалии;
- тщательный физикальный осмотр больного;
- оценка состояния кожных покровов и глаз;
- детальный опрос заболевшего — чтобы выяснить интенсивность симптомов и время их первого проявления.
Дополнительные лабораторные анализы, инструментальные процедуры и консультации докторов другого профиля назначаются индивидуально.
Лечение
Полностью избавится от проблемы можно путем ликвидации основного этиологического фактора. Иногда вполне достаточно отказаться от приема тех или иных лекарств, полностью исключить вредные привычки. Однако часто для нейтрализации патологического пускового механизма требуется комплексный подход.
Поднять тромбоциты в крови у новорожденного можно при помощи таких действий:
- донорское молоко, которое дают на протяжении месяца — после этого в рацион постепенно вводят молоко матери с постоянным контролем лабораторных показателей;
- внутривенное введение 2 миллиграмм преднизолона на 1 килограмм массы тела — курс терапии составляет 2 недели;
- переливание донорской тромбоцитарной массы;
- введение иммуноглобулинов;
- прием рутина и аскорбиновой кислоты.
Лечение у детей старшего возраста:
- иммуноглобулин в объеме 1500 миллиграмм на 1 килограмм — дают 1 раз на 2 суток;
- применение глюкокортикостероидов;
- этамзилат натрия — по 1 миллилитру 1 раз в день на протяжении 10 суток;
- пантотенат кальция;
- заместительная трансфузия тромбоконцентратных компонентов крови с предварительным облучением плазмы.
Если произошло снижение тромбоцитов в крови у взрослых, схема терапии будет следующей:
- инъекции иммуноглобулина;
- прием глюкокортикостероидов;
- переливание тромбоцитарной массы;
- использование антирезусной D-сыворотки.
Всем пациентам предписываются витаминно-минеральные комплексы, иммуномодуляторы, обогащение меню жирными кислотами омега-3, лечебная физкультура и дозированные физические нагрузки.
Быстро повысить концентрацию тромбоцитов можно народными средствами, но делать это следует после предварительного консультирования у лечащего врача. В домашних условиях готовят целебные отвары и настои на основе таких составляющих:
- крапива;
- семена кунжута;
- шиповник;
- ромашка;
- черноплодная рябина;
- кора дуба.
Возможные осложнения
Если проблема сниженных тромбоцитов будет игнорирована, то высока вероятность развития нежелательных осложнений. К ним стоит отнести:
- обширные внутренние кровотечения;
- острое кровоизлияние в головной мозг;
- серьезная кровопотеря;
- инсульт;
- кровоизлияние в сетчатку глаза, что может привести к потере зрения.
Все нарушения могут привести к летальному исходу.
Профилактика и прогноз
Чтобы у человека не возникла проблема с тем, что понижены тромбоциты в крови, необходимо строго соблюдать несколько несложных правил. Профилактика включает такие действия:
- отказ от вредных привычек;
- здоровое и полноценное питание;
- постоянное укрепление иммунитета;
- прием лекарственных препаратов только по предписанию специалиста;
- рационализация распорядка дня;
- ведение активного образа жизни;
- регулярное прохождение полного медицинского обследования и общего анализа крови.
Прогноз в полной мере зависит от этиологического фактора. В любой ситуации, когда тромбоциты понижены, отсутствие лечения вызывает либо негативные последствия, либо осложнения базового заболевания.

Функции тромбоцитов в организме

Предшественник тромбоцитов — мегакариоцит
Тромбоциты непосредственно участвуют в остановке кровотечения из поврежденных сосудов, после полученной травмы в крови активируется ряд специальных ферментов, важнейшим из которых является фибриноген. Благодаря биологически активным веществам и гормонам тромбоциты также активизируются и в большом количестве начинают поступать в место повреждения. Белки крови после ряда трансформаций образуют в просвете сосуда нерастворимые нити, из которых строится сеть со множеством микроскопических ячеек. Именно в них и оседают тромбоциты, формируя плотную стену, останавливающую кровотечение.
Причины сниженных тромбоцитов в организме

Аутоиммунная патология приводит к тромбоцитопении
Срок жизни тромбоцитов крайне недолгий — всего 7-10 суток, поэтому их концентрация в крови сильно зависит от текущего состояния здоровья. После обширной травмы или операции их количество на короткий срок возрастает из-за выхода в большом количестве из красного костного мозга, но затем их концентрация может резко снизиться. Это происходит естественным образом из-за того, что тромбоциты быстро гибнут, пытаясь восстановить сосуды после травмы. Второй распространенной причиной снижения тромбоцитов является беременность, а также менструальное кровотечение.
Кроме этих физиологических причин сниженных тромбоцитов существует целый ряд болезней, которые могут вызывать такое состояние:
- Болезни системы крови — большинство анемий, в том числе железодефицитная, а также состояния после отравления тяжелыми металлами, при которых угнетается кроветворение в красном костном мозге;
- Наследственные заболевания — синдромы Тони-Дебре-Фанкони, Мей-Хегглина и другие редкие болезни, при которых отсутствует необходимый для нормальной выработки тромбоцитов фермент либо они оказываются нежизнеспособными;
- Аутоиммунные болезни — системная красная волчанка, тромбоцитопеническая пурпура;
- Инфекционные болезни — малярия, токсоплазмоз, риккетсиозы, а также большинство вирусных инфекций.
- Онкологические заболевания — любые злокачественные опухоли, дающие метастазы в красный костный мозг, а также все виды лейкозов;
- Болезни сердечно-сосудистой системы — хроническая сердечная недостаточность, особенно высокой степени;
- ДВС-синдром, в том числе у беременных.
Как проявляет себя тромбоцитопения

Носовое кровотечение — возможный признак тромбоцитопении
Выраженность проявлений тромбоцитопении зависит от того, насколько сильно снижена концентрация тромбоцитов в крови. При концентрациях более 100⋅10 9 /л больных может практически ничего не беспокоить, первыми проявлениями сниженного количества тромбоцитов, как правило, является легкое появление синяков, а также длительные кровотечения после незначительных травм кожи.
При значительном снижении концентрации ниже 100⋅10 9 /л состояние начинает ухудшаться, беспокоят, как правило, несколько симптомов из перечисленных:
Чем опасно пониженное содержание тромбоцитов

Снижение уровня тромбоцитов ослабляет свертывающую систему
Главной опасностью тромбоцитопении является то, что организм человека оказывается беззащитен перед любыми, даже самыми незначительными травмами.
В ситуации, когда здоровый человек потерял бы незначительное количество крови, больной с тромбоцитопенией может потерять в десятки раз больше, причем в большинстве случаев она может попадать в полости тела, вызывая повреждения тканей. Наиболее распространенным осложнением является гемартроз — состояние, при котором суставная щель оказывается заполнена кровью, что делает невозможным движение в суставе.
Показания и подготовка к анализу на тромбоциты

Аутоиммунная патология — показание к анализу
Показаниями к анализу на тромбоциты является наличие любого из симптомов тромбоцитопении, а также ряд имеющихся болезней:
- Инфекции бактериальные и вирусные;
- Анемии (железодефицитная, апластическая, аутоиммунная, вызванная дефицитом витамина В12);
- Диагностированные наследственные болезни системы крови или наличие их у близких родственников;
- Онкологические заболевания;
- Сердечная или почечная недостаточность;
- Аутоиммунные заболевания.
Подготовка к анализу обязательно должна включать отказ от физических нагрузок за день до исследования, желательно исключить и эмоциональное напряжение. Кровь для анализа сдается утром натощак, с момента последнего приема пищи должно пройти не менее 8 часов.
Тромбоцитопения у беременных и детей

Норма тромбоцитов для беременных женщин снижается
Снижение уровня тромбоцитов у беременных считается физиологической нормой, примерно в 10% случаев она может достигать достаточно низких цифр. Врачи связывают такое состояние организма со сбоями в работе иммунной системы, особенно сильно проявляющимися в последнем триместре.
Наиболее подвержены тромбоцитопении те женщины, у которых наблюдалась и иная патология течения беременности: вирусные и бактериальные инфекции, преэклампсия и эклампсия, выраженное повышение артериального давления. В редких случаях в течение беременности может проявиться идиопатическая тромбоцитопеническая пурпура — болезнь, связанная с быстрой гибелью образующихся тромбоцитов и требующая медикаментозного лечения. Легкая форма снижения тромбоцитов наблюдается примерно у 20% новорожденных от матерей с тромбоцитопенической пурпурой.
У детей основной причиной тромбоцитопении в первые месяцы жизни является недоношенность. Это связано с тем, что все системы организма такого ребенка оказываются недостаточно приспособлены к жизни вне тела матери, тромбоциты могут образовываться в красном костном мозге в недостаточном количестве и измененной формы, что приводит к их быстрой гибели.

Гемолитическая болезнь новорожденных — причина тромбоцитопении
Второй наиболее распространенной причиной является гемолитическая болезнь новорожденных. В первую очередь она проявляется желтухой — желтым окрашиванием склер, кожи и слизистых, в тяжелых случаях такое состояние требует лекарственной терапии в дополнение к светолечению.
Причиной снижения уровня тромбоцитов в более позднем детском возрасте может стать недостаточность белка в пище, а также сниженное поступление витаминов группы В (в особенности В 12), фолиевой кислоты.
К редким причинам тромбоцитопении у детей относятся наследственные болезни и синдромы (синдром Фишера-Эванса, Вискотта-Олдрича, Фанкони и другие). Стоит заметить, что частота заболеваемости большинством из них не превышает 1 случая на 10-100 тысяч человек.
Что может повлиять на результат

Прием препаратов способен исказить результат
На точность результата анализа негативно влияют:
- Занятия спортом, нагрузки за 1-2 дня до сдачи крови;
- Стресс, боязнь процедуры;
- Проведение исследования во время менструального кровотечения;
- Лечение сильнодействующими препаратами (химиотерапия, прием антибиотиков, обезболивающих, большинства средств для лечения аритмий, диуретиков).
Коррекция уровня тромбоцитов

Успешная коррекция возможна при выявлении причины тромбоцитопении
При выраженном снижении числа тромбоцитов крови наиболее доступным и быстрым средством коррекции является переливание донорской тромбоцитарной массы, эта манипуляция проводится при угрожающих для жизни состояниях. В случаях, когда снижение не так значительно, может проводиться плазмаферез, лечение гормональными препаратами.
При легкой степени тромбоцитопении используется поддерживающая терапия:
- Курсовой прием поливитаминных комплексов;
- Лечение витамином В12 в высокой дозировке (чаще всего в виде уколов);
- Прием лечебных доз железа;
- Фитотерапия с применением плодов черноплодной рябины, листьев тысячелистника.
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
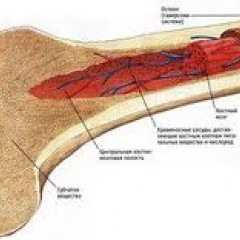
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
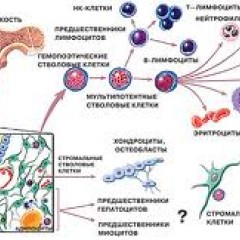
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Диагностика рака крови

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Рак крови, несмотря на свою опасность и грозность, может быть обнаружен при помощи обычного забора крови, взятого из пальца. Общий анализ крови при лейкозе позволяет диагностировать заболевание на его ранней стадии, что позволяет успешно бороться с ней в дальнейшем. С помощью этого достаточно простого исследования удается не только выявить саму болезнь, но и выяснить ее степень, что позволяет составить грамотную схему лечения.
Острый лейкоз характеризуется повышенным образованием лейкоцитов без их нормального формирования, что и ведет к негативным последствиям. Лейкоциты могут накапливаться во внутренних органах, а также в костном мозге человека, при этом лейкозные элементы постепенно замещают здоровые клетки мозга. Из-за такой замены реакция иммунитета нарушается, формируя тем самым белокровие, т.е. недостаток клеток крови. Чтобы избежать распространения цитопении по всему организму, необходима своевременная диагностика лейкоза в начале формирования проблемы, о чем и пойдет сегодня речь.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Анализ крови при раке показывает ее состояние, поэтому любой фактор может влиять на конечные показатели. Стрессы, неправильное питание и нагрузка — все это может сказаться на результатах, поэтому пред забором крови следует провести простые подготовительные мероприятия:
- Анализ крови на рак рекомендуется делать утром, когда еще не было приема пищи. Для общего анализа промежуток приемов еды обязан составлять не менее шести часов, а при биохимическом — восьми. Что касается питья, то тут противопоказания нет.
- Если человек принимает различного рода медикаменты на постоянной основе, то перед забором крови следует сделать перерыв — не менее двух недель. Если это невозможно, то стоит сообщить об этом врачу, сказав об этих препаратах.
- Если вы подвергались каким-либо исследованиям или анализам, то после них должно пройти порядка двух дней, по истечении которых можно приступать к анализу крови на лейкоз.
- Убрать жирную пищу и копченостей за 48 часов перед процедурой.
- Непосредственно перед самой процедурой следует провести полчаса в состоянии покоя.
- Если вы курите, то перед исследованием необходимо потерпеть хотя бы один час.

Соблюдение этих нехитрых правил позволит дать наиболее точный результат исследования, что очень важно при выявлении заболевания.
Диагностика рака крови не представляет собой какие-то сложные манипуляции и лабораторные исследования. Очень часто хватает общего анализа крови, поэтому лейкоз может выявляется случайным образом, когда человек просто сдает кровь из профилактических соображений.
Биохимический анализ крови также может проводиться, ведь он направлен на выявление разновидности рака крови, а также степени запущенности ситуации. Также с помощью этого анализа можно диагностировать онкологию.
Итак, мы выяснили, что анализы крови при раке крови позволяют своевременно поставить сам диагноз, а также выяснить детальные подробности течения заболевания. Рассмотрим более подробно те проявления, которые позволяет выявить лабораторное исследование.
Такой синдром выявляется, если в анализе крови наблюдается заметное снижение уровня гемоглобина. Помимо этого, низкий уровень эритроцитов также будет свидетельствовать об анемическом синдроме.
Однако, не только с помощью анализа крови удается выявить это проявление. У больного может наблюдаться достаточно выраженная симптоматика, которая характеризуется следующими явлениями:
- Больной чувствует слабость и общее недомогание.
- Нередки случаи частичного выпадения волос.
- Бледный оттенок кожи.
- Нарушение вкусовых рецепторов.
- Ногти меняют свою форму, напоминая ложку.
- Звон в ушах.
- Головокружение, которое может беспокоить человека довольно часто.
- Агрессивность пациента.
- Тахикардия даже при минимальных нагрузках.

Эти клетки играют очень важную роль в организме. Если случается какое-то повреждение кожных покровов, то они позволяют избежать сильной кровопотери, сворачивая ее. Нормой считается показатель в 150-300 тысяч в одном мкл.
- Переизбыток тромбоцитов — рак поджелудочной железы, эртитремия, послеоперационное состояние организма.
- Недостаток тромбоцитов — лейкемия и прочие заболевания.
Лейкоциты выполнят защитную функцию, не давая различным болезнетворным бактериям попадать в кровь. Нормальным считается показатель 4-9/109. Если наблюдается изменение нормы в ту или иную сторону, то это является явным признаком патологических процессов. Если количество лейкоцитов уменьшается, то диагностируется лейкопения, если увеличивается, то лейкоцитоз.
Любой врач, который видит в анализе крови следующие показатели, должен немедленно начать терапию в отношении больного. Дело в том, что эти показания являются явным признаком развития лейкоза у человека:
- Повышенное СОЭ.
- Количественное изменение лейкоцитов. При лейкемии не имеет значения, уменьшается их количество или увеличивается — все это указывает на рак крови. Единственное, что лейкопения, т.е. уменьшение числа лейкоцитов, свидетельствует о более острой форме лейкоза — монобластной. Такой форме заболевания чаще всего подвержены дети.
- Лейкоциты могут быть разного размера.
- Значительное снижение уровня тромбоцитов. К сожалению, начальная стадия заболевания никак себя не проявляет в этом плане, т.е. уровень тромбоцитов вполне соответствует норме.
- Низкий уровень эритроцитов. На лейкоз может указывать показатель эритроцитов, равный 1,5/102 л.
- Развитие анемии. Ранняя стадия заболевания может и не сопровождаться анемией, но с развитием патологии она проявляется ярче. Уровень гемоглобина может опускаться до 25 г/л, что позволит врачу вовремя заметить развитие лейкоза. Особенно, если отсутствуют прочие причины, характерные для анемии.
- Отсутствие базофилов и эозинофилов (разновидностей лейкоцитов) в анализе крови.

Стоит также отметить, что анализ крови следует делать хотя бы один раз в 12 месяцев. Но если у ваших родителей или близких родственников был диагностирован лейкоз до этого, то кровь сдается не менее чем дважды за год как профилактика.
Биохимический анализ крови, проведенный при остром лейкозе, позволяет определить наличие метастазов во внутренних органов, а также выяснить отношение бластных клеток к разновидностям кроветворения, т.е. T-лимфоцитарной или B-лимфоцитарной. Данное знание позволяет подобрать верное лечение в том или ином случае.
В данном случае, имеется в виду отличие по тем показателям, которые удалось выяснить с помощью обычного анализа крови. Диагностика острого лейкоза позволяет выявить следующие признаки:
Что же касается хронической формы, то ее признаком является высокий уровень лейкоцитов. Что же касается бластных клеток, то они либо отсутствуют, либо находятся в малом количестве.
Подобные признаки лейкоза по проведенному анализу крови позволяют назначить пациенту грамотное лечение, зависимо от типа его заболевания. Каждый случай сугубо индивидуален, поэтому и схема лечения, состоящая из приема медикаментов, будет различной.
Лейкоз вызывает различные симптомы у взрослых, которые могут отличаться в зависимости от формы самого заболевания. Хроническая форма может сначала себя и вовсе никак не проявлять, если не проводить соответствующее обследование с помощью анализов крови. Всего же можно выделить несколько признаков, которые могут косвенно указывать на развитие лейкоза:
- Увеличение лимфатических узлов в паху, шее и подмышках.
- Увеличение температуры тела без видимых на то причин.
- Обильное выделение пота ночью.
- Недомогание и слабость, которое может сопровождать человека весь день.
- Отсутствие аппетита.
- Снижение веса.
- Суставные спазмы.
Стоит отметить, что эти симптомы могут быть признаками совершенно иных заболеваний, поэтому ставить диагноз лейкоза только на этом основании не стоит. В любом случае, каждый терапевт, слыша подобные жалобы от пациента первым делом направляет его на анализ (общий) крови, который и позволяет дать точный ответ по поводу возможного диагноза. Именно поэтому, стоит не откладывать поход к специалисту, тем более, что сдавать кровь на анализ следует не менее одного раза в год из профилактических соображений.
Признаки лейкоза по анализу крови у детей
Анализ крови при лейкозе у детей — это один из самых надежных, оперативных и достоверных способов установить, действительно ли имеют место злокачественные поражения органов кроветворной системы. По этому исследованию крови можно подтвердить или опровергнуть диагноз, определить, действительно ли ребенок болен. Исследуемые показатели позволяют установить, на какой стадии находится патология, в какой форме она развивается, насколько эффективно проводимое лечение заболевания.

Лейкоз или лейкемия — это системное заболевание крови, для которого характерен активный и очень быстрый рост лейкоцитов. Но они не могут созреть до нормальных иммунных клеток, выполняющих защитную функцию, и остаются неполноценными.
Высокий уровень концентрации этих клеток отмечается:
- в костной мозговой жидкости;
- в венах и капиллярах;
- в некоторых других внутренних органах.
Когда патология прогрессирует, полноценные и здоровые клетки в крови у детей начинают замещаться неполноценными лейкоцитами. Развивается цитопения — нехватка полноценных клеток крови. Вместе с кровотоком ущербные лейкоциты разносятся по всем органам, начинается поражение других тканей — так появляются метастазы.
Признаки лейкоза бывают самыми разнообразными, это определяется тем, какие органы поражаются в первую очередь.

Причинами мутации здоровых клеток крови могут быть:
- вирусные инфекции, способствующие патологическому перерождению клеток;
- наследственная предрасположенность — отмечено, что лейкемия чаще развивается у тех детей, чьи родители или близкие родственники тоже перенесли эту болезнь;
- воздействие некоторых химических токсичных веществ, которые могут повлиять на клетки и вызвать их перерождение;
- лучевое облучение — нередко радиация вызывает повреждение хромосом.
Выделяют разные формы лейкоза в зависимости от типа лейкоцитов, которые видоизменились.
Протекать недуг может по-разному, но в любом случае различают острую лейкемию и хроническую:
- Для первого случая характерно стремительное поражение несозревших лейкоцитов, это провоцирует у пациента развитие анемии, лейкопении, тромбоцитопении.
- Во втором случае происходит поражение уже зрелых клеток, при этом процесс может длиться несколько лет, нормальные красные клетки замещаются злокачественными бластами очень медленно.
Кроме того, различают лимфолейкоз и миелобластный лейкоз в зависимости от того, какие клетки подверглись опухолевому перерождению.

Диагностика лейкемии у детей на ранних стадиях часто затруднена, так как ни один симптом не указывает на то, что система кроветворения ребенка дала сбой. Лейкоз хронический вообще может очень долго протекать без выраженной симптоматики. Выявить болезнь помогают профилактические осмотры, если известно, что ребенок попадает в группу риска, и также важен анализ крови — в этом случае заболевание диагностируется на ранней стадии, что позволяет не допустить его прогрессирования и формирования метастазов.
В острой фазе лейкемии отмечаются такие признаки:
- Заметное увеличение лимфатических узлов.
- Внезапное повышение температуры тела, в то время как инфекционное заболевание отсутствует.
- Потливость в ночное время.
- Боли под ребрами, увеличение селезенки.
- Резкое снижение веса.
- Утомляемость, постоянная, быстрая.
- Носовые кровотечения, кровоточивость десен.
Ребенок, страдающий лейкемией, часто простужается и болеет долго, несмотря на проводимое лечение. Сложность диагностики в том, что такие же симптомы имеют многие другие заболевания, не связанные с нарушениями кроветворения.
Лейкоз имеет две стадии развития — показатели в каждом случае будут разными. Так, при стремительно прогрессирующем лейкозе, анализ крови показывает повышенные данные СОЭ (скорости оседания эритроцитов) и уровня лейкоцитов, а вот гемоглобин будет незначительно понижаться. В стадии активного развития анализ крови выявляет большое количество бластов. Кроветворная система поражена очень серьезно, анализ это отобразит как сильное падение гемоглобина, значительное увеличение СОЭ, лейкоцитов, дефицит кровяных телец.
Если ребенок болен лейкозом, то при общем анализе крови будут выявлены:
- падение уровня эритроцитов;
- медленное уменьшение ретикулоцитов;
- повышение СОЭ;

- постоянные колебания уровня лейкоцитов — он может резко падать, потом вновь повышаться;
- пониженные тромбоциты;
- анемия.
Подобных результатов недостаточно для точной постановки диагноза. Но они являются основанием для проведения развернутого биохимического исследования крови. По анализу крови можно увидеть, что фибриноген, альбумин и количество глюкозы в плазме будут снижены. Содержание мочевины, гамма-глобулинов, мочевой кислоты, желчного пигмента и некоторых других элементов, наоборот, повысится.
Распознают опухолевые заболевания системы кроветворения по таким показателям:
- Низкий уровень гемоглобина, если перед анализом ребенок не перенес обширной кровопотери или хирургической операции.
- Малое содержание эритроцитов.
- Уменьшение ретикулоцитов — клеток, из которых формируются эритроциты.
- Колебания уровня лимфоцитов — они то повышаются, то понижаются.
- Тромбоцитопения — количество тромбоцитов, ответственных за нормальную сворачиваемость крови, уменьшается в 9 раз при прогрессировании лейкоза у детей.
- Значительно повышается СОЭ.
- Анализ крови не выявляет базофилы и эозинофилы.
А также врач должен обратить внимание на размер лейкоцитов — он будет разным. По отдельным показателям можно не только установить развитие лейкемии, но и определить ее форму и вид.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Так, при лейкозе всегда снижается гемоглобин и не восстанавливается ни диетой, ни медикаментозными средствами. Его уровень может колебаться от 30 до 60 г/л.
Тромбоцитопения — еще один показатель лейкемии. На начальной стадии уровень тромбоцитов остается в норме, при обострении резко понижается, а в стадии ремиссии стремительно возрастает.
Лейкоцитоз — при белокровии количество бластных клеток в крови достигает 98%. Количество промежуточных лейкоцитов составляет всего 5%. Если имеет место миелобластный, миеломонобластный или лимфобластный лейкоз, то всегда отмечается лейкемический провал.
Как дополнительные исследования делается пункция спинномозговой жидкости, рентгенография или компьютерная томография.
Анализ крови при лейкемии у ребенка позволяет выявить болезнь на ранних стадиях, когда внешние симптомы еще отсутствуют, и своевременно начать лечения.
При ранней диагностике и адекватном лечении прогноз болезни благоприятный — в большинстве случаев ребенка удается полностью излечить от рака крови.
Читайте также:

