Трофобластические опухоли это рак
Заболевание представляет собой группу редких доброкачественных и злокачественных опухолей, в основе которых лежит аномальный рост и развитие трофобласта.
Что это такое
Трофобластическая болезнь — уникальная группа опухолей женского организма, возникновение которых всегда ассоциировано с беременностью. Они могут возникнуть как во время беременности, так и после её завершения независимо от срока окончания беременности и её исхода. Это может быть благополучно протекавшая беременность, завершившаяся родами, самопроизвольный выкидыш или прерывание на любом сроке беременности. При этом сроки развития заболевания могут составлять от нескольких дней до нескольких лет.
Источником трофобластических опухолей являются трофобласты – клетки, которые окружают эмбрион и участвуют в процессе его прикрепления к стенке матки, а затем – в образовании плаценты во время беременности. При чрезмерном размножении трофобластов возникает опухоль.
Частота развития данной патологии составляет не более 1 % случаев среди всех злокачественных заболеваний женских половых органов. Наиболее склонны к заболеванию женщины, у которых беременность наступила до 21 года или после 35 лет.
Уникальной особенностью этих неоплазий является высокая частота излечения даже при наличии отдаленных метастазов, при этом у большинства пациенток после завершения лечения сохраняется репродуктивная функция.
Классификация
Трофобластическая болезнь – собирательное понятие доброкачественных и злокачественных опухолей. В число первых входит морфологическое изменение, из-за которого возникает:
- частичный пузырный занос. Образуется при оплодотворении яйцеклетки сразу двумя сперматозоидами. Такой эмбрион содержит дополнительный набор хромосом, и, к сожалению, является нежизнеспособным;
- полный пузырный занос. Образуется при оплодотворении яйцеклетки с отсутствием хромосом. При дальнейшем делении клеток отцовские хромосомы удваиваются и становятся заменой материнских, однако эмбрион не образуется.
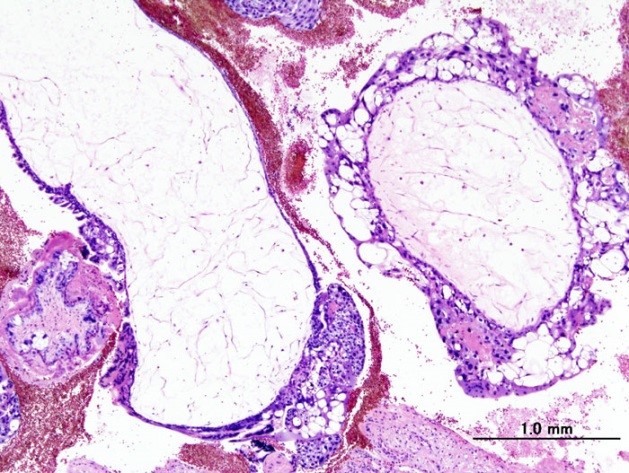
Полный пузырный занос
Эти доброкачественные опухоли диагностируются у 70 % больных, при этом как при полном, так и неполном пузырном заносе наблюдается только разрастание трофобластической ткани и превращение ворсинок хориона в пузырьки. Однако в 20 % случаев трофобласты приобретают способность к малигнизации и метастазированию. По мере распространения злокачественных клеток в окружающие ткани различают инвазивный пузырный занос, диссеминированный пузырный занос, хорионкарционому, трофобластическую опухоль плацентарного ложа и эпителиоидную трофобластическую опухоль.
Трофобластическая опухоль
плацентарного ложа
Симптомы
Женщину должны насторожить следующие признаки:
- безболезненные выделения из влагалища с примесью крови разной интенсивности и выраженности;
- увеличение размера матки, несоответствующее сроку беременности при полном пузырном заносе;
- уменьшенный размер матки, несоответствующий сроку беременности при частичном пузырном заносе;
- токсикоз на поздних сроках беременности.
При злокачественной трофобластической болезни изменяется характер выделений во время менструаций. Ежемесячные кровотечения или вовсе отсутствуют, или идут дольше обычного срока и обильно. Вместе с этим появляются жалобы на изменение вкусовых пристрастий, тошноту и головокружение – симптомы, позволяющие предположить наступление беременности. Нередко возникает тупая боль в нижней части живота, связанная со сдавливанием опухолью стенок матки.
Течение заболевания зависит от провоцирующего фактора. Так, после нормальной беременности, закончившейся родами или абортом, болезнь развивается стремительно, нарушая восстановление женского организма. Если опухоль образовалась после внематочной беременности или трансформировалась из пузырного заноса, то течение болезни более благоприятное.
Клиническая картина может существенно варьировать в зависимости от локализации метастатических очагов:
- при метастазах в лёгких возникают кровохарканье, постоянный кашель, одышка, боли в грудной клетке;
- при метастазах во влагалище пальпируется уплотнение через переднюю стенку живота;
- при метастазах в печени появляется боль в правом подреберье;
- при метастазах в головном мозге беспокоят постоянные головные боли, тошнота, возможны судороги и потеря сознания.
Диагностика
После гинекологического осмотра, сбора анамнеза и фиксирования жалоб пациентка направляется на обследование:
Стадии
В зависимости от степени распространения процесса различают 4 стадии заболевания:
- 1 стадия – опухоль ограничена полостью матки;
- 2 стадия – опухоль распространяется на придатки, шейку матки и влагалище;
- 3 стадия – появляются метастазы в легких;
- 4 стадия – метастазы в других органах.

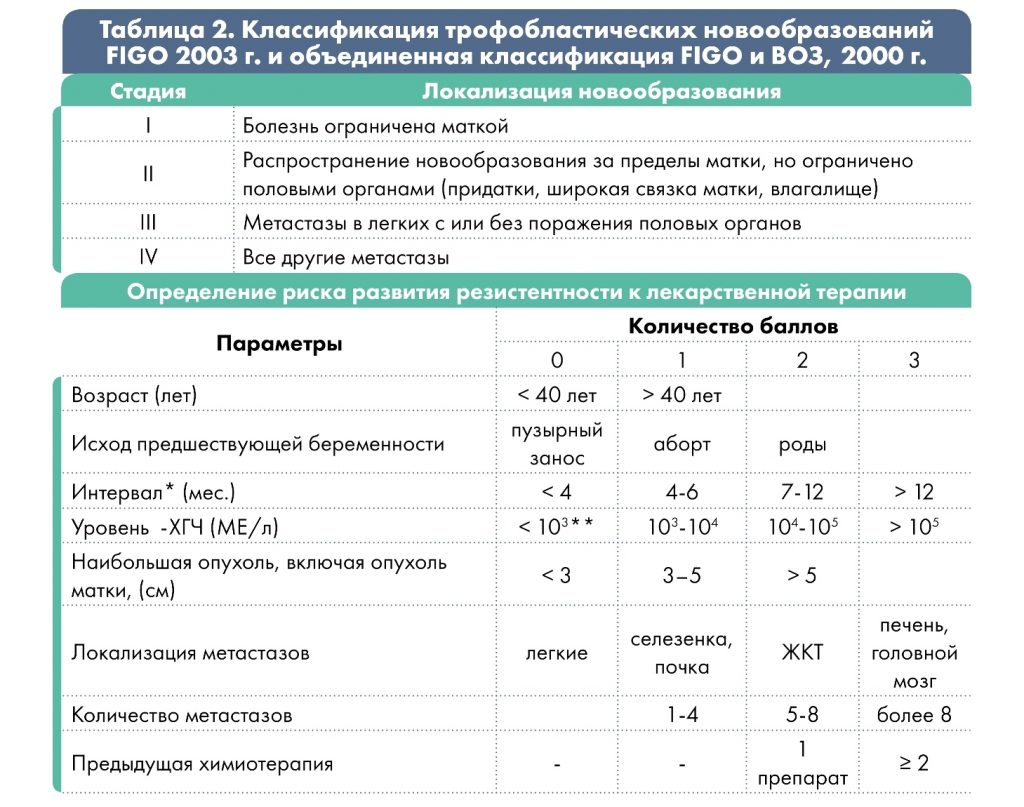
* интервал между окончанием предыдущей беременности и началом химиотерапии;
** низкий уровень β-ХГЧ может быть при трофобластической опухоли на месте плаценты.
При сумме баллов ≤ 6 – низкий риск развития резистентности опухоли; ≥ 7 баллов – высокий.
Лечение
Лечение доброкачественной опухоли невозможно без прерывания беременности. Выполняется аборт, а далее патологические ткани удаляются вакуумным аспиратором. После процедуры на протяжении месяца контролируется уровень β-ХГЧ. Женщина еженедельно сдает анализ крови, пока не получит отрицательный результат три раза подряд. Далее контрольные анализы проводятся ежемесячно в течение года. Важно после эвакуации пузырного заноса выполнить рентгенографию органов грудной клетки и УЗИ органов малого таза.
Если анализ β-ХГЧ остаётся положительным или обнаруживается злокачественная опухоль, то пациентка нуждается в продолжении лечения. Больную следует направить в специализированный центр, имеющий опыт работы и знающий данную патологию, что крайне важно для определения прогноза и эффективности терапии.
Ведущий метод лечения – химиотерапия, которая должна быть начата в кратчайшие сроки. Основные показания для ее проведения:
- стабильный или растущий уровень β-ХГЧ после сдачи трех анализов крови с интервалом в семь дней;
- повышенный уровень β-ХГЧ через полгода после процедуры;
- выявление хориокарциномы, опухоли плацентарного ложа или эпителиоидной трофобластической опухоли;
- обнаружение метастазов.
Врач выбирает рекомендованную схему терапии, основываясь на особенности анамнеза и характеристики опухолевого процесса, т.е. в зависимости от группы риска резистентности опухоли к химиотерапии. Группа риска определяется по шкале FIGO (2000 г.) с учётом результатов обследования: менее 6 баллов соответствует низкому риску, 7 и более баллов – высокому риску.
Если риски рецидива заболевания минимальны, то назначается монотерапия препаратом метотрексат. При высоких рисках рецидива опухоли используется комбинация препаратов, включающих этопозид, дактиномицин, метотрексат, винкристин и циклофосафамид.
Количество циклов химиотерапии определяется индивидуально и зависит от степени снижения уровня β-ХГЧ после каждого цикла. При нормализации уровня специфического маркера дополнительно проводится 2-4 цикла химиотерапии в том же режиме для консолидации полученного эффекта.
Если опухоль приобретает резистентность и нет нормализации уровня маркера, то требуется переход к противоопухолевым препаратам второй линии, например, такие комбинации как дактиномицин, этопозид + дактиномицин + метотрексат + цисплатин или цисплатин + паклитаксел + этопозид.
В некоторых случаях прибегают к хирургическому лечению с последующим проведением адъювантной химиотерапии. Основные показания к оперативному вмешательству являются:
- перфорация опухолью стенки матки;
- кровотечение, не поддающееся консервативной терапии и угрожающее жизни пациентки;
- резистентность опухоли к стандартной химиотерапии при отсутствии отдаленных метастазов;
- резистентность одиночных метастазов при отсутствии первичной опухоли.
Лучевая терапия используется только при метастазах в головном мозге.
Прогноз
Правильное и своевременное выявление заболевания, а также адекватное лечение в настоящее время позволяют достичь 100 % ремиссии на протяжении пяти лет при простом пузырном заносе и более 90 % – при хорионкарциноме без наличия метастазов.
Повторное развитие опухоли возможно в течение первых 36 месяцев до 10 % случаев. Частота излечение рецидива составляет около 75 %.
Фертильность
После завершения лечения у большинства женщин сохраняется репродуктивная функция. Планировать повторную беременность для пациенток с I-II стадией разрешается через год после последнего цикла химиотерапии, а для больных с III-IV стадией – через полтора-два года. Такие сроки установлены с целью правильной интерпретации наступления беременности или рецидива заболевания, а также для профилактики развития аномалий плода.
Профилактика
После удаления пузырного заноса необходимо следить за уровнем β-ХГЧ, а также выполнить рентгенографию органов грудной клетки и УЗИ органов малого таза. После завершения лечения уровень β-ХГЧ определяется каждые две недели на протяжении первых трех месяцев, затем ежемесячно в течение года. В дальнейшем контрольный анализ крови проводится раз в два месяца, а еще через год – один раз в четыре месяца.
Обязательна контрацепция в течение первого года после нормализации уровня β-ХГЧ. Специалисты рекомендуют в качестве метода контрацепции выбирать комбинированные оральные контрацептивы.






Злокачественные опухоли плаценты называются гестационными опухолями. Второе их название звучит как трофобласты. Это достаточно редкая форма рака, при которой злокачественные клетки образуются в тканях, сформированных после зачатия (то есть слитых сперматозоида и яйцеклетки).
Трофобластические опухоли развиваются внутри матки. Этот тип рака возникает у женщин детородного возраста. Наиболее часто встречающийся возрастной диапазон возникновения: до 20 и после 40 лет, а также в промежутке между этими возрастами.
Типы гестационных трофобластических опухолей, этапы их развития и прогноз
Существует два типа гестационных трофобластов: хориокарцинома и хорионаденома (пузырный занос).
При наличии такого состояния, как хорионаденома, сперматозоид и яйцеклетка объединяются без развития плода в матке. Вместо этого ткань, которая образовалась в результате их слияния, напоминает внешне гроздь винограда. Хорионаденома не распространяется за пределы матки и не дает метастаз в другие органы.
При появлении хориокарциномы существует две причины, по которой эта опухоль появилась в матке: не до конца излеченный пузырный занос или остатки тканей в матке после аборта или родов. Хориокарцинома обладает способностью расти и прорастать сквозь стенки матки, увеличиваясь и повреждая другие органы таза.
И самый редкий вид раковой опухоли – непосредственно трофобласт или рак плаценты.
Гестационные трофобластные опухоли не всегда легко обнаружить. На ранних стадиях они могут выглядеть как нормально развивающаяся беременность, особенно, если женщина пренебрегает визитами к гинекологу и не делает УЗИ. Поводом для беспокойства обычно становятся вагинальные кровотечения, которых при беременности быть не должно, а также затянувшийся срок беременности и отсутствие признаков начинающихся родов.
После окончательной постановки диагноза определяется тип опухоли, а также стадия заболевания и возможность пациентки пройти лечение (например, химиотерапию). Если организм очень ослаблен, химиотерапия может вызвать слишком много побочных эффектов.
- новообразование находится полностью в пространстве матки (при обнаружении раковых клеток в мышечном слое матки опухоль относят к хориокарциономе);
- опухоль содержится в месте прикрепления плаценты к матке.
Неметастатический вид новообразования означает, что ткани, оставшиеся в матке после пузырного заноса или после аборта, сформировали опухоль и не распространятся за пределы матки. Прогноз при неметастатической хорионаденоме благоприятен.
Благоприятный прогноз также возможен при таких факторах:
- последняя беременность менее 4 месяцев назад;
- уровень бета-ХГЧ в крови низкий;
- не затронут мозг или печень;
- пациентка ранее не получала химиотерапию.
Метастатический гестационный трофобласт объясняется тем, что рак распространяется из матки в полость других тазовых органов, например, в яичники или влагалище. Метастазы могут появиться, например, даже в легких.
Прогноз при наличии такой гестационной опухоли неблагоприятен при таких условиях:
- последняя беременность была более, чем 4 месяца назад;
- высокий уровень бета-ХГЧ;
- затронут мозг или печень;
- прохождение химиотерапии;
- опухоль появилась после завершения нормальной беременности.
Рецидив заболевания может произойти как в матке, так и в другой части тела.
Диагностика гестационных трофобластических опухолей
Для обнаружения гестационных трофобластических опухолей врач может порекомендовать ряд исследований, основными из которых будут биопсия, МРТ, КТ и УЗИ тазовой области. Пальпация позволит врачу сразу определить уплотнение, а прочие тесты предоставят возможность узнать, какого характера опухоль, а также как её лечить.
Кроме того, используется тест крови на бета-ХГЧ (бета хорионический гонадотропин человека), который присутствует во время нормальной беременности. Если женщина не беременна, но ХГЧ присутствует в крови, это может быть признаком трофобластической опухоли в матке.
Прогноз в данном случае зависит от правильного выбора методов лечения. Если пациентка в целом не имеет проблем со здоровьем и своевременно обращается за помощью, пятилетняя выживаемость допускается практически в 85% случаев заболевания.
Состояние мнимой беременности еще называют молярной беременностью. Далее более подробно о симптомах этого состояния.
Симптомы мнимой беременности (молярной беременности), факторы риска
К основным симптомам молярной беременности относятся следующие состояния:
Причина такого состояния точно установлена, однако специфические факторы риска всё же имеются. Если женщина попадает в указанную возрастную группу или имеет какое-либо состояние из списка, приведенного ниже, вероятность злокачественной опухоли внутри матки значительно выше:
- беременность в возрасте до 20 или старше 40 лет;
- принадлежность к азиатской национальности (у данной этнической группы риск развития такого вида рака выше);
- недостатки питания, в том числе отсутствие белка, бета-каротина и фолиевой кислоты;
- наличие в прошлом молярных беременностей или абортов.
Лечение гестационных трофобластических опухолей и профилактика болезни трофобласта
Используются два вида стандартного лечения: хирургическое вмешательство (удаление раковой опухоли) и химиотерапия. Лучевая терапия при таких опухолях применяется редко, и в основном для предотвращения роста новообразования и метастазов. Для удаления используют кюретаж или гистрэктомию. Первый способ применяется, когда опухоль не поражает стенки матки, а второй подразумевает полное извлечение больного органа. Яичники обычно не удаляют вместе с маткой.
Химиотерапия может быть внутривенной или внутримышечной, причем, проводится она как до, так и после операции. Но зачастую без удаления не обходится, ведь поврежденные раковыми клетками ткани необходимо обязательно извлечь. Пузырный занос лечится при помощи тех же способов. После операции врач следит, чтобы уровень бета-ХГЧ в крови снижался до нормального показателя. Если уровень гормона не падает, возможно, в полости или стенках матки остались злокачественные клетки. Таким же образом проводится лечение и при поражении раковыми клетками плаценты. Чем хуже по своим характеристикам опухоль и чем больше её размеры, тем вероятнее использование химиотерапии и лучевой терапии.
Профилактика болезни трофобласта
- предупреждение ранней беременности;
- отсутствие заболеваний на момент зачатия;
- профилактика ожирения, диабета;
- правильное питание;
- отказ от самолечения и приема контрацептивов без консультации врача;
- ранние диагностические тесты плода при беременности после 40 лет;
Что такое гестационная трофобластическая опухоль?
Болезнь трофобласта или гестационная трофобластическая опухоль - это редкое злокачественное заболевание, возникающее у женщин, при котором опухолевые клетки поражают ткани, формирующие трофобласт (результат слияния яйцеклетки и сперматозоида). Болезнь трофобласта начинает свое развитие в матке, полом мышечном грушеподобном органе, в котором происходит развитие плода. Этот вид злокачественного процесса чаще возникает у женщин детородного возраста. Существует две разновидности трофобластических опухолей - пузырный занос и хориокарцинома.
У пациенток с пузырным заносом сперматозоид и яйцеклетка сливаются в матке, но дальнейшего развития плода не происходит. Вместо этого в матке формируются цисты, напоминающие гроздья винограда. Пузырный занос обычно не выходит за пределы матки и не распространяется в другие органы и ткани.
При хорикарциноме опухоль начинает свое развитие с пузырного заноса или же развиваться в других тканях, подобных тканям матки по строению. Такое часто встречается после аборта или рождения ребенка. Хорикарцинома может распространятся из полости матки на другие органы и ткани. Очень редко болезнь трофобласта начинается в месте прикрепления плаценты в матке. При такой локализации заболевание называют трофобластической опухолью ложа плаценты.
Болезнь трофобласта не всегда легко обнаружить. На ранних стадиях болезнь часто выглядит и протекает как нормальная беременность. Следует немедленно обратиться к врачу при появлении кровотечений из влагалища (не связанных с менструацией) или при отсутствии движений ребенка в положенный срок беременности.
При наличии клинических симптомов для исключения болезни трофобласта, врачу необходимо провести дополнительные диагностические процедуры. Первым в этом списке обычно бывает вагинальное исследование. Во время данной процедуры врач может почувствовать какие-либо припухлости или новообразования в матке. В таком случае показано ультразвуковое исследование, метод диагностики, в основе которого лежит использование звуковых волн для обнаружения опухоли. Также проводят исследования крови, в которых определяют уровень гормона под названием бета хориональный гонадотропин (бета-ХГ). В норме этот гормон содержится в крови во время беременности. Если женщина не беременна, наличие бета хоринального гонадотропина может свидетельствовать о болезни трофобласта.
Шанс выздоровления (прогноз) и выбор метода лечения зависит от вида трофобластической опухоли, распространенности процесса и общего состояния пациента.
Лечение гестационных трофобластических опухолей – Стадии гестационных трофобластических опухолей
Стадии гестационных трофобластических опухолей
При обнаружении трофобластичекой болезни необходимо провести дополнительные исследования для определения степени распространенности процесса на другие органы и ткани (стадирование заболевания). Лечение трофобластических опухолей зависит от стадии процесса и возраста пациента, а также его общего состояния. При болезни трофобласта различают следующие стадии:
Злокачественный процесс ограничен полостью матки. При обнаружении опухолевых клеток в мышечном слое матки пузырный занос называют инвазивным заносом.
Рак локализируется в месте прикрепления плаценты и в мышечном слое органа.
Злокачественный процесс прорастает в матку из подобных по строению тканей после лечения пузырного заноса или после аборта или недавних родов. Опухоль не выходит за пределы матки.
Злокачественный процесс прорастает в матку из подобных по строению тканей после лечения пузырного заноса или после аборта или недавних родов. Опухоль не распространяется за пределы матки на другие органы и ткани. У больных с метастатическими гестационными трофобластическими опухолями может быть хороший или плохой прогноз.
Считается, что хороший прогноз при метастатической гестационной трофобластической опухоли при следующих условиях:
Злокачественный процесс прорастает в матку из подобных по строению тканей после лечения пузырного заноса или после аборта или недавних родов. Опухоль распространяется за пределы матки на другие органы и ткани. У больных с метастатическими гестационными трофобластическими опухолями может быть хороший или плохой прогноз.
Считается, что плохой прогноз при метастатической гестационной трофобластической опухоли при следующих условиях:
Рецидив заболевания означает повторное возникновение опухоли после проведенного лечения. Злокачественный процесс может возникнуть повторно в поджелудочной железе или в любых других органах и тканях.
Как лечат гестационные трофобластические опухоли
Для лечения гестационных трофобластических опухолей существуют различные методы лечения. Некоторые подходы считаются стандартами терапии (лечение, существующее на сегодняшний день), некоторые – исследуются в клинических испытаниях. Клинические испытания проводятся для усовершенствования существующих методов терапии или для получения данных об эффективности новых подходов. Если по результатам таких исследований доказано преимущество изучаемых методов лечения, они могут стать новым стандартом лечения. Многие пациенты могут обсуждать с врачом участие в клинических исследованиях. В некоторые испытания продолжается набор пациентов, еще не получавших лечение.
Применяют два метода стандартного лечения: хирургический метод (удаление опухоли) и химиотерапия (применение препаратов для уничтожения опухолевых клеток). Иногда при распространенности процесса на другие органы и ткани применяют лучевую терапию (высокочастотные рентгеновские лучи, действие которых направлено на уничтожение злокачественных клеток).
Для удаления опухоли врачи применяют одну из операций:
Для проведения химиотерапии используют препараты, действие которых направлено на уничтожение раковых клеток. Химиотерапию можно принимать в виде таблеток или вводить в организм внутривенно или внутримышечно. Химиотерапия относится к системным видам лечения, поскольку все лекарственные средства поступают в общий кровоток и разносятся по всему телу, убивая на своем пути злокачественные клетки.
В лучевой терапии с целью уничтожения опухолевых клеток и уменьшения размеров новообразования применяют рентгеновское или другие виды излучений. Лучевая терапия может проводится с помощью специального аппарата, расположенного снаружи (внешняя лучевая терапия) или изнутри с помощью материалов, продуцирующих излучение (радиоизотопы) через тонкие пластиковые трубки прямо на область локализации злокачественных клеток (внутреннее облучение).
Методы лечения, оцениваемые в клинических испытаниях
Для некоторых пациентов участие в клинических исследованиях может быть лучшим выбором метода лечения. Клинические испытания являются частью процесса изучения рака. Они проводятся для того, чтобы определить являются ли новые методы лечения опухоли эффективными и безопасными, и насколько они превосходят стандартные подходы к терапии.
Большинство сегодняшних стандартов лечения злокачественных новообразований основаны на предыдущих клинических испытаниях. Пациенты, принимающие участие в исследованиях, могут получать стандартную терапию или быть одними из первых, кто получает новое лечение.
Больные, участвующие в клинических исследованиях, также влияют на усовершенствование методов лечения рака в будущем. Даже, если клиническое испытание не приводит к открытию новых эффективных методов борьбы с заболеванием, очень часто на основании полученных результатов можно дать ответы на важнейшие вопросы и помочь в дальнейшем изучении проблемы.
- Классификация трофобластической болезни
- Причины развития трофобластической болезни
- Симптомы трофобластической болезни
- Диагностика трофобластической болезни
- Лечение трофобластической болезни
- Прогноз при трофобластической болезни
- Цены на лечение
Общие сведения
В гинекологии трофобластическая болезнь является довольно редкой патологией и встречается в 1—2,5% случаев; ее развитие ассоциировано с беременностью; первичной локализацией практически всегда служит матка. Среди различных форм трофобластической болезни на полный пузырный занос приходится 72,2% случаев; на частичный – 5%; на хорионкарциному - 17,5%, другие виды - 5,3%. При трофобластической болезни возникают пролиферативные аномалии наружного слоя клеток зародыша, участвующих в формировании эпителиального покрова ворсин хориона. Возникновение трофобластической болезни возможно как во время гестации, так и после завершения беременности. Трофобластическая болезнь может иметь доброкачественное или злокачественное течение.
Классификация трофобластической болезни
Международная классификация различает доброкачественные формы трофобластической болезни (частичный и полный пузырный занос) и злокачественные неоплазии (инвазивный пузырный занос, хорионкарциному, трофобластическую опухоль плацентарного ложа, эпителиоидноклеточную трофобластическую опухоль). Злокачественные неоплазии могут иметь неметастазирующее и метастазирующее клиническое течение низкой либо высокой степени риска.
Согласно клинической классификации FIGO, выделяют следующие стадии трофобластической болезни:
- I – локализация трофобластического новообразования ограничена маткой
- II – трофобластическая неоплазия распространяется на широкую связку матки, придатки, влагалище, но ограничивается гениталиями.
- III – кроме поражения половых органов, определяются метастазы в легкие
- IV – кроме легочных метастазов, определяются поражения селезенки, почек, ЖКТ, печени, головного мозга.
Причины развития трофобластической болезни
Различные формы трофобластической болезни рассматриваются онкогинекологией как единый этиопатогенетический процесс. Среди этиологических предпосылок трофобластической болезни не исключаются особые свойства яйцеклетки, влияние вирусов (в частности, вируса гриппа) на трофобласт, иммунологические факторы, повышение активности гиалуронидазы, хромосомные аберрации, дефицит белка.
Замечено, что вероятность развития трофобластической болезни в 5 раз выше у женщин старше 40 лет, чем у женщин до 35 лет. Среди других факторов риска выделяют наличие в анамнезе эпизодов самопроизвольного прерывания беременности, абортов, внематочной беременности, родов. В географическом плане трофобластическая болезнь чаще развивается у жительниц Востока, чем у представительниц западных стран.
Шансы на развитие хорионкарциномы значительно возрастают после перенесенного пузырного заноса по сравнению с нормально протекающей беременностью. В свою очередь, вероятность развития инвазивного пузырного заноса выше после полной формы пузырного заноса, чем после частичной. Трансформация структур трофобласта может развиваться в процессе беременности (нормальной или эктопированной) либо после завершения гестации (родов, выкидыша, аборта).
Симптомы трофобластической болезни
Клиника пузырного заноса характеризуется влагалищными кровотечениями (90%); превышением размеров матки должной величины, соответствующей сроку гестации (50%); двусторонними текалютеиновыми кистами более 8 см в диаметре (до 40% случаев). Течение пузырного заноса может осложняться токсикозом беременных (неукротимой рвотой), артериальной гипертензией, преэклампсией, признаками гипертиреоза (гипертермией, тахикардией и др.), разрывом овариальных кист, профузным кровотечением. В редких случаях при данной форме трофобластической болезни развивается ТЭЛА, ДВС-синдром.
Клиническими особенностями инвазивного пузырного заноса служит инфильтративный рост, высокая вероятность трансформации в хорионкарциному, в трети случаев - метастазирование в вульву, влагалище, легкие. Трофобластическая хорионкарцинома способна глубоко инфильтрировать и разрушать стенку матки, поэтому обычно первым проявлением данной формы трофобластической болезни служит массивное кровотечение. Хорионкарцинома обладает высокой частотой метастазирования в легкие, органы малого таза, печень, селезенку, головной мозг, почки, желудок, обуславливая соответствующую клиническую симптоматику.
Трофобластическая опухоль плацентарного ложа обладает инфильтрирующим ростом, что сопровождается разрушением серозного покрова матки, кровотечениями; может метастазировать во влагалище, брюшную полость, головной мозг. Эпителиоидноклеточная трофобластическая опухоль чаще имеет локализацию в области дна матки и в цервикальном канале, что может проявляться признаками, типичными для рака тела или шейки матки. Данная форма трофобластической болезни нередко манифестирует спустя несколько лет после беременности, заявляя о себе наличием отдаленных метастазов.
В связи с наличием метастазов могут отмечаться головные боли, боли в грудной клетке, кашель с выделением кровянистой мокроты, желудочные кровотечения, кишечная непроходимость, парезы, интоксикация, анемия, кахексия и т. д. При различных формах трофобластической болезни могут возникать боли в животе, связанные с прорастанием опухолью параметрия, сдавлением нервных стволов, перфорацией матки, разрывом или перекрутом ножки кисты.
Диагностика трофобластической болезни
В анамнезе у всех пациенток с трофобластической болезнью отмечается беременность, завершившаяся абортами (искусственными или самопроизвольными), родами, тубэктомией по поводу внематочной беременности. Большинство пациенток жалуется на аменорею, ациклические маточные кровотечения, олигоменорею, меноррагии, боли в животе или груди, головную боль, кровохарканье, кашель. Во время гинекологического исследования обнаруживаются увеличенные размеры матки, не соответствующие должному сроку беременности или послеродового периода. Нередко гинекологу удается пропальпировать опухолевые узлы в матке, малом тазу, влагалище.
Использование трансвагинального УЗИ позволяет обнаружить опухоли трофобласта с минимальным размером 4 мм. Патогномоничным признаком трофобластической болезни является обнаружение текалютеиновых кист яичников, часто больших размеров. Концентрация ХГЧ в плазме крови при трофобластической болезни всегда повышена. Важнейшим критерием диагностики трофобластической болезни служит морфологическое исследование тканей, полученных в ходе диагностического выскабливания матки, лапароскопии, иссечения опухолей стенки влагалища, пункции метастазов.
С помощью вспомогательных методов (УЗИ брюшной полости, печени, почек; КТ, ПЭТ, МРТ головного мозга; рентгенографии грудной клетки, КТ легких; тазовой ангиографии) определяются метастазы в малом тазу и отдаленных органах. При выявлении метастазов экстрагенитальной локализации возникает необходимость в консультации абдоминального хирурга, пульмонолога, нейрохирурга, уролога и т. д.
Лечение трофобластической болезни
Лечебная тактика при трофобластической болезни определяется ее формой и стадией. При пузырном заносе производится его вакуум-экстракция с контрольным кюретажем полости матки. Обязательно назначение контрацепции в течение года после удаления пузырного заноса. Химиотерапия при динамическом снижении ХГЧ не назначается. Во всех случаях трофобластической болезни со злокачественным течением показано проведение химиотерапии по одной из схем (метотрексат + дактиномицин; этопозид + цисплатин; дактиномицин + метотрексат + цисплатин + винкристин).
Хирургическая тактика обоснована при угрожающем кровотечении из первичной опухоли, перфорации стенки матки, резистентности к химиотерапии. У больных репродуктивного возраста возможно выполнение органосохраняющей гистеротомии с иссечением опухолевых тканей; у пациенток, не планирующих деторождение, целесообразно удаление матки методом надвлагалищной ампутации или радикальной гистерэктомии.
После курса терапии осуществляется мониторинг ХГЧ и характера менструального цикла, эхографический контроль, динамическая рентгенография легких, по показаниям – МРТ головного мозга в течение 2-3-х лет. Беременность женщинам, перенесшим трофобластическую болезнь, разрешается, не ранее, чем через 12-18 мес. после излечения.
Прогноз при трофобластической болезни
Правильность и своевременность лечения трофобластической болезни гарантирует в абсолютном большинстве случаев хороший прогноз. Химиотерапия позволяет вылечить 100% пациенток с неметастазирующим течением трофобластической болезни и около 70% с метастазирующими формами.
У молодых женщин обычно удается сохранить генеративную функцию. Дальнейшее наблюдение и обследование, ведение менограммы и контрацепция позволяют рассчитывать на успешное протекание последующей беременности. Рецидивы трофобластической болезни наблюдаются в 3-8% случаях.
Читайте также:

