Третичная профилактика рака легкого

Смертность от рака легкого снижается во всех развитых странах. Однако в России этот показатель все еще высок. В России смертность от этой нозологии начала снижаться с первой половины 90-х годов прошлого века и уменьшилась более чем в 1,5 раза (с 75 до 45 случаев на 100 тыс. населения). Во многих регионах России смертность от рака легкого у мужчин выше, чем в большинстве стран мира. Женская смертность от рака легкого в России все еще очень низка, так как российские женщины начали курить значительно позже, чем мужчины. В России курение является причиной смерти в 90% всех случаев рака легкого у мужчин. Число случаев рака легкого у женщин, причиной которого является курение, невелико. В странах же, где женщины начали курить раньше, курение является причиной 65—75% случаев рака легкого. К другим факторам риска относятся воздействие радона в жилых помещениях, профессиональные факторы, канцерогенные вещества, образующиеся в результате горения твердых видов топлива, особенности питания. Риск рака легкого, связанный с воздействием этих факторов, выше у курящих, чем у некурящих.
В онкологии различают три вида профилактики: первичную, вторичную и третичную.
Под первичной профилактикой понимают систему мер, направленных на предотвращение заболевания путем устранения причин его возникновения. К наиболее распространенным мерам первичной профилактики, которая должна быть доминирующей, относятся:
- пропаганда здорового образа жизни и питания;
- пропаганда вреда курения и употребления алкоголя;
- снижение воздействия канцерогенных веществ;
- лечение хронических заболеваний (хронические неспецифические заболевания легких, хронический бронхит, пневмокониозы, туберкулез), на фоне которых значительно возрастает риск развития злокачественных опухолей.
К вторичной профилактике относят совокупность мер, направленных на пресечение или ослабление уже возникшего в организме патологического процесса и предупреждение на этом фоне тяжелых и прогностически неблагоприятных заболеваний. Иными словами, вторичная профилактика призвана остановить течение болезни на ранней стадии. Типичным представителем вторичной профилактики являются социальные скрининговые программы (маммографический скрининг рака молочной железы, цитологический скрининг рака шейки матки, лечение полипов толстой кишки).
Кроме того, существует понятие третичной профилактики рака, предусматривающее использование методов раннего выявления прогрессирования опухолевого процесса после завершения первичного лечения.
Скрининг (англ. Screening, от screen — просеивать, сортировать, отбирать) определяют как массовое обследование населения с целью выявления лиц с наличием определенного заболевания при отсутствии клинических симптомов.
симптомов популяции с целью выявления рака в более ранней стадии, чем при отсутствии скрининга.
Основной целью онкологического скрининга является снижение смертности
больных, а непосредственным результатом — обнаружение рака на доклиническом его
проявлении. Именно поэтому скрининг не является диагностической процедурой, когда уже существуют клинические признаки болезни.
Одной из главных задач скрининга считается формирование контингентов (групп риска), имеющих наибольшую вероятность заболевания и подлежащих диагностическим исследованиям с целью отбора лиц, действительно являющихся носителями данной патологии.
В 1970-е годы была изучена возможность диагностики доклинических форм рака
легкого на основе анкетирования с целью выявления факторов риска, рентгенографии
грудной клетки и цитологического исследования мокроты. Эти исследования совпали с повсеместным распространением табачной продукции. Однако даже такой комплексный подход к организации скрининговой программы с целью снижения смертности от рака легкого не оказался эффективным. В настоящее время изучается скрининг рака легкого с использованием низкодозовой спиральной компьютерной томографии (эффективная доза – 0,2–1,0 мЗв) в группах риска, что сохраняет жизнь 5 мужчин и 100 женщин на 10 тыс. человек, прошедших его.
Одними из самых предотвращаемых хронических заболеваний являются онкологические заболевания. Одной из основных предотвращаемых причин онкологических заболеваний является курение. Табак убивает около 5 млн. человек ежегодно. Успешная борьба с курением позволит предотвратить около 30% онкологических заболеваний, т.е. ежегодно спасать 2 млн. жизней. Табак – единственный товар народного потребления, убивающий большинство своих потребителей. Ежегодно человечество выкуривает около 5600 млрд сигарет. Табак содержит более 4000 химических соединений, 60 из которых являются канцерогенами, в том числе N-нитрозамин (TSNA – Tobacco Specific N-Nitrosamines).
Некоторые из соединений обладают раздражающим действием. Табачный дым содержит следующие соединения, присутствующие в промышленных продуктах.
Вредные соединения табачного дыма и их присутствие в промышленных продуктах
(The Tobacco Atlas, Second Edition, American Cancer Society, 2006)
Топливо для зажигалок
Дезинфектант для туалетов
Раствор для фиксации биоптатов
Цианистый водород (синильная кислота)
Газ, используемый в газовой камере
За последние 50 лет произошли значительные изменения качественного состава сигарет. Концентрация смолы в табачном дыме снизилась с 35 мг на одну сигарету в 1950-х годах, до 10-12 мг в конце прошлого века. Вероятно, это привело к снижению риска возникновения рака легкого, связанного с табакокурением. В случае прекращения курения повышенный риск формирования индуцированного курением рака легкого заметно снижается. Положительный эффект проявляется уже в течение 5 лет после отказа от табакокурения, и со временем эта тенденция только улучшается. Через 15 лет после отказа от курения риск возникновения рака легкого приближается к аналогичному показателю среди некурящих, но не достигает его, если человек курил менее 20 лет назад. По мере того, как многие отказываются от табакокурения, среди заболевших раком легкого возрастает доля бывших курильщиков. Риск возникновения злокачественной опухоли зависит от общего числа выкуренных сигарет, что можно отразить в показателе количества пачек в годах. Смертность от рака легкого начинает заметно возрастать после 10 пачек-лет.
Систематическое курение табака сопровождается становлением и формированием двух основных клинических разновидностей курения: привычки к курению и табачной зависимости. Привычка к курению наблюдается у 7% лиц, курящих табак. Данная разновидность не сопровождается возникновением патологического влечения к курению, определяется только симптомами измененной реактивности организма на вдыхание табачного дыма и после оказания краткосрочной психотерапевтической помощи человек практически самостоятельно прекращает курение.
Табачная зависимость официально зарегистрирована в Международной классификации болезней 10 пересмотра в рубрике F1 – Психические расстройства и расстройства поведения, связанные с (вызванные) употреблением психоактивных веществ, в подрубрике F1х.2 – Синдром зависимости; а также F17.3х – Синдром отмены табака; F17.0х – Острая интоксикация, вызванная употреблением табака (острая никотиновая интоксикация).Клиническая картина табачной зависимости включает как симптомокомплекс патологического влечения к табаку, так и динамический ряд гетерономных симптомов и синдромов, патогенетически связанных с преморбидными особенностями личности, в форме аффективных и мыслительных расстройств.
Поэтому реальная зависимость от “никотиновой розги” гораздо сильнее, чем это может показаться на первый взгляд. Табачная зависимость-это хроническая рецидивирующая болезнь, требующая в
большинстве случаев длительного поддерживающего повторного лечения. Лица с зависимостью от никотина, не могут прекратить курение самостоятельно даже тогда, когда осознанно принимают это решение. Доказано, что частота самостоятельного отказа от курения у зависимых лиц не превышает 5%. Они нуждаются в помощи врача и фармакологической терапии, направленной на уменьшение проявлений синдрома отмены. Около 90% взрослых курильщиков пытаются прекратить курить самостоятельно. Причиной этого обычно являются проблемы со здоровьем, забота о здоровье семьи или будущем ребенке, желание быть примером для детей, освобождение от зависимости, давление окружающих и желание улучшить свой внешний вид. В тоже время около 70% отказавшихся от табакокурения возвращаются к пагубной привычке, как правило, в течение 3-х месяцев. После 3 неуспешных самостоятельных попыток прекратить курение рекомендуется обратиться за психотерапевтическим и лекарственным лечением зависимости от никотина. Отказ от курения в 10
эффективнее при помощи медицинских работников чем без них. Нелекарственное лечение включает многочисленные программы отказа от курения, основанные на когнитивной и поведенческой психотерапии. К видам лекарственной терапии никотиновой зависимости, эффективность которых доказана клиническими исследованиями,

относят заместительную никотиновую терапию, антидепрессанты, прежде всего бупропион, и применение частичных (парциальных агонистов) никотиновых рецепторов, прежде всего, препарата варениклин.
Для того чтобы выбрать правильный способ отказа от курения, необходимо определить степень никотиновой зависимости. Она вычисляется по ежеднев
ному количеству выкуриваемых сигарет или по биохимическим показателям, получаемым в лабораторных условиях. С достаточной точностью можно узнать стадию привыкания к табаку при помощи опросника Фагерштрема (Хорна).
Дыхательные упражнения. Используются как заместительная терапия, для уменьшения физиологической и психологической зависимости от табака. Дыхательные упражнения являются наиболее безопасным вспомогательным средством и подходят даже курильщикам с большим стажем. Они делятся на два типа-успокаивающий и мобилизующий.
Упражнения выполняются в темпе, при котором один счет равняется одной секунде. Первая цифра означает продолжительность вдоха, вторая-выдоха. В скобках приведена продолжительность паузы.
4 _ 4 _ (2), 4 _ 5 _ (2), 4 _ 6 _ (2), 4 _ 7 _ (2), 4 _ 8 _ (2),
4 _ 8 _ (2), 5 _ 8 _ (2), 6 _ 8 _ (3), 7 _ 8 _ (2), 8 _ 8 _ (4),
8 _ 8 _ (4), 7 _ 8 _ (3), 6 _ 7 _ (3), 5 _ 6 _ (2), 4 _ 5 _ (2)
4 _ (2) _ 4, 5 _ (2) _ 4, 6 _ (3) _ 4, 7 _ (3) _ 4, 8 _ (4) _ 4,
8 _ (4) _ 4, 8 _ (4) _ 5, 8 _ (4) _ 6, 8 _ (4) _ 7, 8 _ (4) _ 8,
8 _ (4) _ 8, 8 _ (4) _ 7, 7 _ (3) _ 6, 6 _ (3) _ 5, 5 _ (2) _ 4.
Акупунктура. Древние медицинские практики также успешно используются для борьбы с курением. Иглоукалывание проводится курсами из 3-5 сеансов по 30 минут. По некоторым сведениям применение данного способа воздействия в 60-70% случаев приводит к отказу от курения. Единственная трудность-перед сеансом акупунктуры пациент 8-10 часов не должен курить. Естественно, для курильщиков с сильной никотиновой зависимостью это практически невыполнимое условие, поэтому данное средство подходит тем, кто набрал менее 4-х баллов по опроснику Хорна.
С помощью никотиновой заместительной терапии обеспечивается адекватная замена никотина табака после прекращения курения для устранения синдрома отмены. Это лечение необходимо лицам, которые выкуривают более 20-ти сигарет ежедневно, а также тем, кто выкуривает первую сигарету в течение 30-ти минут после пробуждения, и лицам, уже имевшим неудачные попытки бросить курить (сильное влечение к сигаретам впервую неделю отмены). В настоящее время используют следующие виды никотиновой заместительной терапии:
пластырь, аэрозоли для интраназального (спрэй) или перорального (ингалятор) введения, жевательная резинка, сублингвальные таблетки и леденцы с никотином.
Полный курс лечения никотиновой зависимости длится от 6 до 12 мес. Многие курильщики полностью отказываются от табакокурения после повторных (двух-трех) курсов лечения. Сочетание заместительной терапии с психологической поддержкой или психотерапией, пособиями по самопомощи, повышает частоту отказа от курения. Жевательные резинки рекомендуют к применению в разовой дозе, составляющей 2-4 мг (по 1-2 жевательной резинке) каждые 1-2 ч в течение дня или до 15 резинок в сутки в течение 3 месяцев, затем дозу постепенно снижают до 2-4 мг в сутки и затем отменяют вовсе. Максимальная продолжительность применения 6 месяцев. Для лиц с выраженной зависимостью от никотина выпускаются жевательные резинки с удвоенной дозой (не 2, а 4 мг). Пластырь поддерживает постоянный уровень никотина в крови и незаметен под одеждой, но вызывает раздражение кожи. Пластырь после удаления защитной фольги необходимо прикрепить на чистый сухой участок неповреждённой кожи без волос и удерживать в течение 10—20 с ладонью. Аппликацию его проводят 1 раз в сутки и оставляют на коже в течение суток. Терапию рекомендуют начинать с применения пластыря с меньшим количеством никотина. Применение в течение 16или 24 ч одинаково эффективно на протяжении 8 недель. Продолжительность курса лечения не более 3 мес. Формы для ингаляции применяют при возникновении острого желания закурить для предотвращения рецидива потребления сигарет. Ингалятор по форме напоминает сигарету, и больше подходит тем, кого привлекает ритуал курения. С помощью интраназального аэрозоля никотин быстро попадает в организм, прерывая острые риступы желания закурить. Рекомендуют также сочетать пластырь, поддерживающий фоновую концентрацию никотина в крови, с интраназальным аэрозолем, который будет быстро повышать ее при остро возникающем желании. При использовании заместительной терапии преимуществ у постепенного уменьшения суточных доз никотина по сравнению с его резкой отменой нет. Противопоказаниями для использования никотиновой заместительной терапии являются нестабильная стенокардия, острый инфаркт миокарда, тяжёлые аритмии, недавно перенесённый инсульт, эрозивно-язвенные нарушения ЖКТ в стадии обострения, беременность, грудное вскармливание, возраст до 18 лет и старше 85 лет.
Было показано, что эффективность никотиновой заместительной терапии ниже, чем у варениклина - парциального агониста никотиновых рецепторов. Прием антидепрессантов повышает частоту отказа от курения, тогда как транквилизаторы мало влияют на этот показатель. В тоже время курильщикам, у которых развиваются тревога и депрессия, показаны транквилизаторы и антидепрессанты. Курение и склонность к депрессии часто связаны клинически, что обусловлено как генетической предрасположенностью, так и нейрохимическим действием никотина. Антидепрессанты снижают проявления депрессии и увеличивают частоту отказа от табака.
Бупропион, препарат из группы атипичных антидепрессантов, замедляющий захват нейронами норадреналина и дофамина, эффективен в терапии никотиновой зависимости. Бупропион пролонгированного действия в таблетках разрешен к применению в качестве средства, облегчающего отказ от курения, в связи с его высокой эффективностью: повышение частоты отказа от курения в 2,73 раза по сравнению с плацебо. Применение бупропиона повышает эффективность заместительной никотиновой терапии. Флуоксетин, антидепрессант из группы селективных ингибиторов обратного захвата серотонина, также эффективен при отказе от курения. Поскольку увеличение веса является одной из проблем бросивших курить, флуоксетин, снижающий аппетит, может помочь в решении данной проблемы. Для коррекции веса также рекомендуются щадящая диета и активные физические упражнения.
Рамочная конвенция ВОЗ по борьбе с табаком включает шесть разделов:
1) запрещение рекламы табачных изделий;
2) необходимость размещения на упаковках табачных
изделий надписей, предупреждающих о вреде курения
3) запрещение использования вводящих в заблуждение
4) запрещение курения в общественных помещениях;
5) рекомендации по налогообложению табачных
6) борьба с контрабандой табачных изделий.
Профилактические мероприятия следует начинать в младшем школьном возрасте, т.к. именно в этом возрасте дети обычно пробуют курить. Обсуждать вред курения в 9-м классе, когда у многих учащихся уже имеется табачная зависимость, поздно. Дети должны быть активными организаторами и участниками программ по борьбе с курением. Медицинские работники должны принимать активное участие в организации программ по отказу от курения. В борьбе с курением должны активно участвовать средства массовой информации. При адекватной борьбе с курением мы сможем добиться улучшения состояния здоровья трудоспособного населения и предупредить сокращение населения РФ.
Официальный сайт
Профилактика онкологических заболеваний
Основные этапы профилактики
Для более эффективного оказания медицинской помощи и предупреждения развития заболеваний определены три основных этапа профилактических мероприятий:
- Первичная профилактика – включает в себя ведение здорового образа жизни и исключение вредных привычек.
- Вторичная профилактика – заключается в наблюдении за лицами групп риска по развитию той или иной опухоли, а также лечении и своевременной диагностике предраковых состояний и ранних форм рака.
- Третичная профилактика – касается больных, перенесших лечение злокачественных опухолей, состоит она в предупреждении рецидивов и метастазирования новообразований, а также вероятности появления других форм опухолей у излеченных пациентов
Алкоголь и курение не модно
Активный образ жизни
Взрослому человеку достаточно около получаса занятий физкультурой ежедневно для поддержания хорошего самочувствия и правильной работы органов и систем. Следуя принципам здорового образа жизни, совершенно необязательно посещать спортивные залы или фитнес-клубы. Если нет на это времени или возможности – гуляйте на свежем воздухе пешком, совершайте пробежки, плавайте в бассейне, делайте ежедневную гимнастику дома.
Не бывает здоровья без нормального веса, поэтому тем, кто решился на улучшение своего состояния и профилактику различных заболеваний и опухолей, следует избавиться от ненавистных избыточных килограммов.
Что Мы едим?
Какие же продукты следует употреблять для профилактики опухолей? Те, кто не хочет заболеть раком, предпочитают овощи и фрукты, зелень, салаты, заправленные растительным маслом вместо майонеза, бобовые и цельные злаки. Не отказываясь от мяса, следует отдавать предпочтение нежирным сортам, птице, а также рыбе. Выбирая молочные продукты, лучше обратить внимание на нежирный творог, сыры, кефир или йогурт.

Доказано, что диета, состоящая в основном из растительных компонентов, способна предупредить не только болезни сердечно-сосудистой системы, но и развитие злокачественных опухолей, поэтому вегетарианцы заболевают значительно реже. Овощи и фрукты, содержащие витамины С, Е, группы В и другие обладают противоопухолевыми свойствами за счет высокой антиоксидантной активности, препятствующей спонтанным генетическим мутациям и повреждениям генов.
Здоровый сон и здоровые нервы
Для профилактики рака очень важен достаточный и правильный ночной сон. Даже соблюдая хороший двигательный режим и диету, невозможно говорить о здоровом образе жизни и снижении риска рака без хорошего сна и отдыха.
Роль стрессов в повышении вероятности рака спорна и окончательно не доказана, но все же люди, часто испытывающие нервное перенапряжение, больше склонны к разным заболеваниям, поэтому и нервы свои лучше стараться беречь. Пытаться снять стресс бокалом вина, пива или чего покрепче, сигаретой или одновременно и тем, и другим не только бессмысленно, но и чревато злокачественными опухолями, поэтому гораздо лучше предпочесть спортзал, водные процедуры или прогулки.
Профилактика инфекционных заболеваний
Абсолютно точно доказана связь развития некоторых видов рака с вирусными и бактериальными заболеваниями.
Примерами могут стать:
- вирусы гепатита В и С, повышающие в несколько раз опасность возникновения рака печени;
- наличие в желудке Helicobacter pylori (бактерия), способствующей возникновению не только гастрита и язвы, но и рака желудка.
- некоторые штаммы вируса папилломы (ВПЧ), приводящие к развитию рака шейки матки.
Меры профилактики этих видов рака заключаются в вакцинации от соответствующих вирусов и бактерий, а также в отказе от незащищенного секса (основной путь передачи этих инфекций – половой) с новыми непроверенными партнёрами. Вакцинация от гепатита В уже включена в национальный календарь прививок, а вакциной против ВПЧ можно привиться по собственному желанию. Избавиться от Helicobacter pylori можно, пройдя курс эрадикационной терапии.
Профессиональные вредности
Работа во вредных условиях труда, где человек ежедневно контактирует с канцерогенами, значительно повышает количество раковых заболеваний. Чтобы устранить этот фактор риска, человеку необходимо либо сменить место работы, либо тщательно соблюдать технику безопасности: носить защитную одежду, респираторы, уделять большое внимание гигиене – ежедневно по окончанию рабочего дня принимать душ.
Осторожное обращение с ультрафиолетом
Ультрафиолетовые лучи, воздействуя на кожу, могут стать причиной базальноклеточного рака и меланомы. Поэтому в целях профилактики рака желательно как можно меньше подвергаться инсоляции (облучению солнцем), а также не рекомендуется посещать солярии.
В эту группу профилактических мероприятий входят различные виды медицинского обследования, направленные на выявление предраковых заболеваний, а также предвестников онкологии.
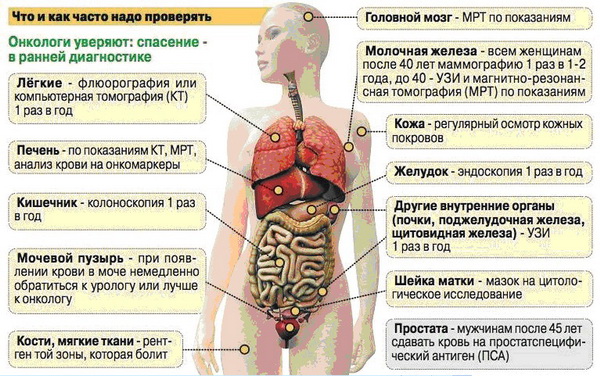
При этом задействуют следующие методы обследования:
- флюорография – рентгеновское обследование легких, направленное на выявление рака легких и средостения;
- маммография – рентген молочных желез, позволяющий заподозрить рак молочной железы;
- цитологическое исследование мазка с шейки матки и из цервикального канала – профилактика рака шейки матки;
- эндоскопические исследования: колоноскопия, позволяет выявлять рак толстого кишечника на самой ранней стадии; бронхоскопия, позволяет исключить рак бронхов и легких, фиброгастродуоденоскопия — рак желудка
- МРТ и КТ, в том числе – с контрастом;
- исследование крови на онкомаркеры – особые химические вещества, концентрация которых повышается при возникновении онкологии. Для большинства видов рака существуют свои онкомаркеры.
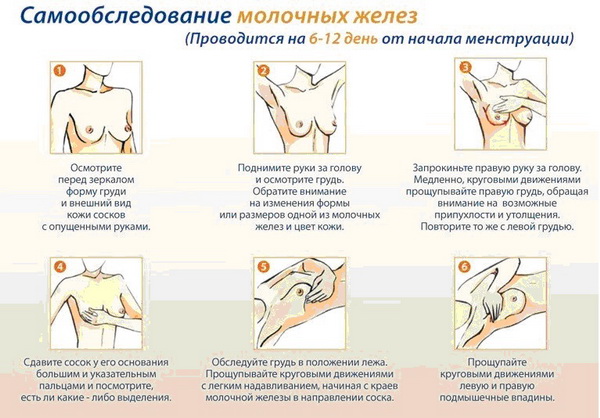
К методам вторичной профилактики относятся и мероприятия по самодиагностике рака. Особенно четко заметна эффективность самодиагностики на примере профилактики рака молочной железы – каждая женщина должна уметь проводить пальпацию своих молочных желез на предмет наличия в них образований.
Внедрение скрининговых программ профилактики рака позволило повысить выявляемость заболевания на ранних стадиях на 50%. Это, в свою очередь, позволило снизить смертность от онкозаболеваний на 15-20%.
Профилактические меры из этой группы направлены на выявление рецидивов опухолей уже у получивших лечение по поводу рака пациентов, а также на раннюю диагностику метастазирования.
Каждый пациент, когда-либо лечившийся по поводу рака, должен регулярно проходить медицинский осмотр у онколога.
- Регулярность этих осмотров:
- Первый год – ежеквартально.
- Второй год – раз в полгода.
- Третий и последующий – ежегодно.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Профилактика рака основана на современных знаниях механизмов канцерогенеза. Опыт экспериментальных и эпидемиологических исследований указывает на существование прямой связи между воздействием внешних агентов, эндогенных метаболитов и развитием под их влиянием опухоли с определенным латентным периодом. Предотвращение возникновения злокачественных новообразований заключается в комплексе мер по их первичной и вторичной профилактике.

[1], [2], [3], [4], [5]
Первичная профилактика рака
Такая профилактика рака направлена на устранение или ослабление воздействия канцерогенных факторов (химических, физических и биологических) на организм человека, уменьшение их влияния на клетку, повышение специфической и неспецифической сопротивляемости организма. Первичная профилактика рака осуществляется с помощью санитарно-гигиенических мероприятий, а также путем коррекции биохимических, генетических, иммунобиологических и возрастных нарушений у человека, что позволяет снизить заболеваемость раком более чем на 70%.
Индивидуальная защита организма от злокачественных новообразований должна включать следующие мероприятия:
- соблюдение правил личной гигиены;
- лечебная коррекция нарушенных функций организма;
- правильное рациональное питание;
- отказ от вредных привычек;
- оптимизация функций репродуктивной системы;
- ведение здорового активного образа жизни;
- формирование высокого самосознания человека.
Онкогигиеническая профилактика рака также заключается в устранении канцерогенных примесей из вдыхаемого воздуха и воды.
Приоритетной задачей является борьба с курением. Полный отказ от курения является оптимальным средством индивидуальной профилактики рака легкого.
Под эгидой ВОЗ разработана Программа партнерства для стран Европы, направленная на объединение усилий в целях борьбы с курением и избавлением курящих от табачной зависимости.
Наряду с отказом от курения ответственной задачей является борьба за чистоту атмосферного воздуха, которая приобретает особое значение для работающих с профессиональными вредностями, а также для жителей индустриальных городов с загрязненной производственными выбросами атмосферой.
Профилактическими мерами являются размещение промышленных предприятий за пределами городской черты, расширение зон зеленых насаждений, создание замкнутых производственных циклов, безотходных технологий, установление на предприятиях улавливающих фильтров.
В жилых помещениях необходима хорошая вентиляция кухонь и жилых комнат, особенно в домах с повышенным содержанием волокон асбеста, примесей металлов и повышенным радиоактивным фоном.

[6], [7], [8], [9], [10], [11], [12], [13], [14], [15]
Человек, находившийся в сидячем или малоподвижном положении более 5 часов в день, имеет высокий риск возникновения застойных явлений во всех частях тела и внутренних органах. Это отрицательно сказывается на функции лимфоцитов, что приводит к гипоксии, гиповентиляции и нарушению дренажной функции легких. При сравнении групп людей с высокой и низкой физической активностью выявлено, что уровень заболеваемости злокачественными опухолями на 60 % ниже в первой группе. Ценность физических занятий очевидна, когда они проводятся регулярно.
Среди факторов, способствующих возникновению злокачественных новообразований, алиментарный фактор составляет 35 %. Важной мерой индивидуальной профилактики рака является воздержание от избыточного питания и снижение количества жиров в пищевом рационе. Уменьшение потребления жиров до 20 - 25 % ведет к снижению уровня холестерина и эстрогенов и, следовательно, заболеваемости раком толстой кишки, молочной железы, тела матки, поджелудочной железы и других органов. Мужчинам рекомендуется ограничиваться 75 г, а женщинам - 50 г жиров в сутки.
Профилактика рака заключается также в ограничении жареной пищи, солений, маринадов, копченостей. Следует исключить длительное использование перегретых жиров, обжаривание на пламени открытых газовых горелок или обугливание продуктов. Это позволит снизить содержание канцерогенов, образующихся в процессе кулинарной обработки пищи.
Однако одно питание с низким содержанием жиров проблему заболевания раком не решает. Для снижения риска заболевания пищевой рацион должен быть разнообразным, в него необходимо включать достаточное количество овощей и фруктов, богатых витаминами, минеральными веществами, клетчаткой и множеством уникальных биохимических веществ. Они препятствуют образованию канцерогенов, замедляют их активацию и угнетают канцерогенез после воздействия канцерогенного агента.
Все фрукты и овощи полезны, однако особую ценность имеют семейства зонтичных (морковь, петрушка), крестоцветных (кочанная, спаржевая и другие виды капусты) овощей, растительные масла, соевые бобы.
Большое значение придают витаминам А, С и группы В. Витамин А и каротиноиды препятствуют накоплению канцерогенов в организме и уменьшают их воздействие на клетки. Они предупреждают развитие рака пищевода, желудка, легкого, мочевого пузыря, предстательной железы и толстой кишки. Бета-каротин эффективен в предупреждении спонтанного, химического и радиационного канцерогенеза, препятствует развитию опухолей кожи, индуцированных УФ-облучением. Витамин С в больших дозах (до 10 г) обладает антиоксидантными свойствами, тормозит образование нитрозаминов из нитритов, стимулирует показатели иммунитета, снижает риск возникновения рака пищевода, желудка.
Профилактика рака толстой кишки заключается в употреблении продуктов, богатых грубой клетчаткой и витаминами группы В. Плохо перевариваемая растительная клетчатка приводит к разбавлению канцерогенов в большом количестве фекалий, ускоряет эвакуацию содержимого из кишечника, меняет метаболизм желчных кислот, снижает рН среды.
Необходимыми компонентами предупреждения злокачественных опухолей являются макро- и микроэлементы. Важная роль принадлежит селену и кальцию, недостаток которых ведет к увеличению частоты рака и усилению процессов метастазирования.
Европейская противораковая программа содержит перечень рекомендаций по питанию.
- Вероятность развития рака у разных индивидуумов в значительной мере определена генетически, но настоящий уровень знаний не позволяет идентифицировать людей, подверженных высокому риску. Рекомендации должны быть применимы для лиц старше двух лет.
- Существуют специфические рекомендации по питанию:
- поступление калорий от сжигания жира не должно превышать 30 % общей энергетической ценности пищи. В том числе менее 10% должны обеспечивать насыщенные жиры, 6 - 8 % - полиненасыщенные жиры, 2 - 4% - мононенасыщенные;
- необходимо потребление разнообразных свежих овощей и фруктов несколько раз в день;
- необходимо сбалансировать физическую нагрузку и рацион для сохранения нормальной массы тела;
- следует ограничить потребление соли, пищи, консервированной при помощи нитритов, нитратов и соли. Норма потребления соли должна составлять не более 6 г в день;
- ограничить потребление алкогольных напитков.

[16], [17], [18], [19]
Вторичная профилактика рака
Вторичная профилактика рака - комплекс медицинских мероприятий, направленных на выявление больных с предраковыми заболеваниями с последующим их оздоровлением и наблюдение за ними. Эффективность такой профилактики несомненна, хотя далеко не одинакова при разных локализациях. Благодаря выявлению предраковых заболеваний на уровне смотровых кабинетов и последующему их лечению наметилась тенденция к снижению заболеваемости, например, раком шейки матки. Организацию и проведение мероприятий по ранней диагностике рака также рассматривается как вторичная профилактика рака.
Профилактическим онкологическим осмотрам подвергают лиц старше 30 лет. При этом особое внимание следует уделять людям пожилого возраста. Осмотры проводят медицинские работники общей лечебной сети. Методическое руководство осуществляют онкологи.
Профилактические осмотры должны включать в обязательном порядке наружный онкоосмотр, в который входит осмотр и пальпация кожи, видимых слизистых, периферических лимфатических узлов, щитовидной и молочных желез, шейки матки, у мужчин - яичек, пальцевое исследование прямой кишки. Опухолевое поражение органов перечисленных локализаций составляет более 50 % в структуре онкологических заболеваний.
Различают массовые и индивидуальные осмотры. Под массовыми осмотрами понимают обследование значительных контингентов людей, работающих на предприятиях, в учреждениях, колхозах и совхозах, проводимое по заранее намеченному плану.
Индивидуальными называют осмотры в целях выявления онкологических заболеваний у людей, обратившихся в поликлинику или находящихся на лечении в стационаре. Кроме больных, пришедших на амбулаторный прием, индивидуальному осмотру периодически подвергаются люди, работающие в пищевой промышленности, торговле и детских дошкольных учреждениях, а также инвалиды Отечественной войны. Он обязателен при поступлении на работу и направлении на санаторно-курортное лечение.
Массовые профилактические осмотры в зависимости от задач и объема обследований подразделяют на комплексные и целевые.
Комплексными считают осмотры здорового населения группой врачей разных специальностей, проводимые в целях выявления различных заболеваний, в том числе злокачественных опухолей. Такие осмотры обычно проводят на промышленных предприятиях, особенно во вредных отраслях производства: никелевой промышленности, на урановых рудниках, предприятиях по производству анилиновых красителей и др. В сельском хозяйстве комплексному осмотру подвергают механизаторов и доярок.
Целевыми считают осмотры, проводимые для обнаружения одного или группы однородных заболеваний. Задачей этих осмотров является раннее выявление злокачественных новообразований и предопухолевых заболеваний. Целевые осмотры проводят врачи или средние медицинские работники.
Целевые осмотры, производимые средними медицинскими работниками, называют двухстепенными. Их используют преимущественно в сельской местности. При этом фельдшер или акушерка осматривают все здоровое население, а к врачу для уточнения диагноза направляют лиц с подозрением на злокачественную опухоль или предраковое заболевание.
Массовые профилактические осмотры должны удовлетворять четырем основным требованиям.
- Используемые методы обследования должны иметь достаточно высокую разрешающую способность.
- Они должны быть технически простыми и не требовать значительных экономических затрат.
- Периодичность осмотров различных категорий населения должна определяться вероятностью возникновения злокачественного новообразования.
- Должна быть обеспечена четкая преемственность между этапами скрининга и последующего углубленного дообследования и лечения больных.
Основную массу здорового населения принято подвергать профилактическому осмотру ежегодно. Лиц, относящихся к группам повышенного риска, а также людей, работающих во вредных отраслях производства, осматривают чаще, обычно один раз в 6 мес.
В последние годы ведут интенсивный поиск новых форм проведения профилактических осмотров. Создана широкая сеть флюорографических и смотровых кабинетов. При городских поликлиниках развернуты профилактические отделения. В практическую деятельность внедряют анкетный метод сбора информации о вредных факторах и состоянии здоровья людей. Анализ получаемых данных осуществляют с помощью специальных диагностических таблиц или компьютерной техники. Лиц, у которых выявлены факторы риска, подвергают углубленному обследованию.
Раннюю диагностику злокачественных опухолей, которая в настоящее время является главным условием их успешного лечения, следует осуществлять не по мере обращения пациента за помощью к врачу, а посредством соответствующих скрининговых программ, диспансерного наблюдения и углубленных систематических обследований лиц, включенных в группу повышенного риска заболевания злокачественным новообразованием.
Следует отметить, что уже в настоящее время в качестве диагностических тестов в группах повышенного риска развития рака могут быть использованы молекулярно-биологические исследования. По мнению А. Г. Татосяна (2001), на основе молекулярно-биологических методов можно разработать относительно недорогие скрининговые, неинвазивные программы исследований, основывающихся на выявлении измененных фрагментов и комбинаций онкогенов, например, в мокроте. Лица, у которых будет установлен молекулярный предрак, должны избегать контактов с канцерогенами и систематически подвергаться углубленным медицинским обследованиям.
Третичная профилактика рака
Предупреждение рецидива рака рассматривается как третичная профилактика рака.
Эффективность профилактики зависит от уровня противораковой пропаганды, которая начинается задолго до медицинских осмотров и продолжается в их процессе с использованием всех каналов и форм массовой и индивидуальной информации.
Противораковая пропаганда среди населения ставит следующие цели:
- ознакомление населения с первыми сигнальными признаками рака;
- убеждение в необходимости регулярных медицинских обследований;
- воспитание привычки сознательно следить за состоянием своего здоровья, обучение методам самообследования (полости рта, молочных желез и др.);
- вселение уверенности в успех излечения при своевременном выявлении рака;
- пропаганда здорового образа жизни, санитарно-гигиенических знаний - основа такого мероприятия, как первичная профилактика рака.
Читайте также:

