Т3 клеточный лейкоз кортикальный

-
5 минут на чтение

- Что это такое
- Причины
- Неблагоприятный радиационный фон
- Химические соединения
- Вирусные возбудители
- Генетические патологии
- Симптомы
- Стойкое малокровие
- Геморрагический синдром
- Гиперпластические нарушение внутренних органов
- Болевой синдром
- Появление лейкемид
- Диагностирование
- Лечение
- Осложнения
- Выживаемость
- Профилактика Т-клеточного лейкоза
Что это такое
Т-клеточный лейкоз известен под названием лимфома. Он представляет собой раковую опухоль, состоящую из лимфоцитов категории CD-4. Чаще всего она развивается по причине патогенного воздействия вируса Т-клеточного лейкоза.
При отсутствии надлежащего лечения прогрессирование болезни ведёт к нарушениям работы органов, систем и кожных покровов и разрушению суставов и костей. Возможно появление гиперкальциемии. Во время диагностирования в крови пациента обнаруживаются атипично изменённые лимфоциты.
Наиболее высокий порог распространённости отмечается в южной части Японии, на территории островов Карибского бассейна, на берегах Тихого океана и среди жителей Африканского материка. Мужская половина человечества подвержена к развитию данного типа лейкоза больше, чем женщины. Особенно подвержены заражению наркоманы и иные лица, ведущие асоциальный образ жизни.
Причины
Т-клеточный лейкоз развивается при наличии сразу нескольких факторов.
Роль радиационного излучения в провоцировании возникновения рака крови подтверждается на основании выявления внезапного скачка заболеваемости лейкозом среди жителей Японии, после ядерного поражения городов Хиросима и Нагасаки.
Также имеются сведения о повышении числа больных с Т-клеточным лейкозом среди людей, получавших ранее курс радиотерапии в целях борьбы с имеющимися у них онкологическими новообразованиями.
Наиболее ярко выраженным онкогенным воздействием обладают нефтепродукты. Эти вещества широко используются в индустриальных целях. Соединения бензола и иных нефтепродуктов легко попадают внутрь человеческого тела во время дыхания и сквозь кожные покровы.
Это химическое вещество скапливается в нервных и жировых тканях. Другими химическими соединениями, влияние которых способно приводить к формированию лейкемии, являются пестициды, содержащие галогены, моющие средства и лакокрасочная продукция.
Также установлено, что причиной развития лейкемии могут стать химиотерапевтические фармацевтические вещества, применяющиеся в медицине в целях борьбы с лимфогранулематозом.
Вирус Т-клеточного лейкоза имеет в себе гены, способные при соприкосновении со здоровыми лейкоцитами крови превращать их в раковые.
Лейкозы тесно связаны с наличием таких генетических патологий, как врожденные расстройства деятельности иммунной системы. Поэтому немалую значимость в развитии Т-клеточного лейкоза играет наследственный фактор.
Симптомы
У подавляющего большинства лиц с лейкозом на начальной стадии развития комбинация симптомов может отличаться. Количество и интенсивность симптомов в каждом конкретном случае будет зависеть от состояния иммунной системы и уровня общей физической подготовки человека.
И всё же, в большинстве случаев люди, страдающие Т-клеточным лейкозом, отмечают у себя один или несколько из симптомов.
Это состояние вызывается подавлением процесса выработки эритроцитов. Она сочетается со стойким незначительным повышением температуры тела, постоянной подавленностью и быстрой утомляемостью, регулярными приступами общего недомогания, потерей сознания и предобморочными состояниями.
Малое количество зрелых тромбоцитов становится причиной кровоизлияний на кожных покровах и слизистых оболочках, которые могут принимать форму как мелких вкраплений, так и обширных участков. Запущенный геморрагический синдром может стать причиной необъяснимых синяков на коже и сильных кровотечений.
Атипично изменённые лейкоциты приводят к увеличению размеров лимфатических узлов, а также печени и селезёнки.
Продолжительная интоксикация организма становится причиной постоянных болей в суставах и костях. Из-за расстройства функционирования иммунной системы больные лейкемией чаще обычного страдают вирусными, инфекционными и бактериальными заболеваниями, что также усугубляет проявления болевого синдрома.
Признаком запущенной стадии лейкоза принято считать появление на поверхности кожных покровов лейкемид – твердых коричневых либо красноватых пятен.
Диагностирование
При начальной стадии течения болезни зачастую раковых клеток в крови ещё очень мало. Чтобы выявить болезнь на ранней стадии, необходимо расширенное исследование клеток гранулярных лейкоцитов при помощи специальных микроскопов.
Если результат исследования выявит, что количество гранулярных клеток существенно превышает установленную норму, то для подтверждения диагноза больному будет назначена проточная цитометрия крови.

- Онкогематология
![]()
Наталья Геннадьевна Буцык- 6 декабря 2019 г.
Процент схожести лейкоцитов определяют с помощью исследования Т-клеточного рецептора – молекуле, отличающей отдельный лейкоцит от всей остальной лейкоцитарной массы. Проводят данное исследование в лабораториях молекулярно-генетических исследований.
С целью подтверждения наличия заболевания пациенту могут быть назначены дополнительные исследования. В их числе общий анализ крови, патоморфологичское исследование кожных покровов, биохимический анализ, иммуно-ферментный анализ крови и иммунный блоттинг.
Лечение
В наше время пользуется популярностью такой способ лечения Т-клеточного лейкоза, как химиотерапевтическая терапия, заключающаяся в приёме сильнодействующих фармацевтических препаратов. Эти лекарства должны приниматься курсом в виде таблеток и капсул, назначенных лечащим врачом. При отсутствии результатов лечение пациента будет проводиться в стационаре с помощью внутривенных либо внутримышечных инъекций
Ещё один действенный метод – это лучевая терапия. Данный способ лечения лейкозов включает в себя применение рентгеновских лучей или иных видов радиационного излучения.
При необходимости пациенту может быть проведено трансплантирование стволовых клеток. Данный вид вмешательства предназначается для замены патологически изменённых лейкоцитов крови здоровыми клетками.
Осложнения
Анемия – неизменное последствие пациентов, страдающих лейкозом. Данное заболевание формируется потому, что поражение костного мозга постепенно сводит на нет возможности для нормального процесса кроветворения.
Эритроциты формируются из лейкемических нормобластов, лейкоз же нарушает процесс нормального формирования эритроидных клеток – предшественников эритроцитов. Всё это приводит к малоэффективному протеканию гемопоэза, из-за чего эритроциты циркулируют в крови более короткий срок.
Нередко у пациентов, страдающих Т-клеточным лейкозом, отмечается и тромбоцитопения. Причина данного состояния связана с поражением костного мозга и резким снижением активности тромбоцитов, что постепенно приводит к появлению геморрагических проявлений.

- Онкогематология
![]()
Ольга Владимировна Хазова- 5 декабря 2019 г.
Через определённый период времени из-за неполноценности лейкоцитов у пациентов развивается существенное снижение иммунитета, что приводит к повышению чувствительности перед вирусными, микозными и бактериальными возбудителями.
Геморрагические проявления приводят к увеличению печени и селезёнки. При запущенных стадиях заболевания нередко отмечается инфаркт селезенки, требующей отдельной симптоматической терапии.
В числе наиболее частых осложнений при средних и тяжёлых стадиях лейкозов возможно также появление инфильтраций во внутренних органах и в спинном мозге, что приводит к серьёзным нарушениям функционирования различных органов и систем.
В наиболее запущенных стадиях Т-клеточного лейкоза возможно формирование такого состояния, как гиперпуринемия.
Последующая стадия лейкоза — нефропатия, в наиболее запущенной стадии у пациентов нередко отмечается бластный криз.
Выживаемость
Многие дети до 5 лет с диагнозом Т-клеточный лейкоз при наличии должного лечения живут весь период борьбы с болезнью без каких бы то ни было осложнений. В случае если по завершении лечения заболевание никак не проявляет себя в течении 5 лет и более, ребёнок может считаться выздоровевшим.
При проявлениях рецидивирующего Т-клеточного лейкоза достичь ремиссии может быть несколько сложнее. При повторном возникновении болезни спасти жизнь ребёнку и стабилизировать его состояние здоровья в силах трансплантации спинного мозга, которая помогает вторично победить рак у 65%.
Опыт показывает, что одновременное проведение Т–клеточной иммунотерапии и лучевого лечения не только продлевает жизнь людям, но и в разы уменьшает скорость прогрессирования онкологического заболевания и возможных осложнений.
Кроме того, успех лечения зависит от целого ряда факторов, включая эмоциональное состояние самого больного, а также его близких родственников и друзей. При наличии поддержки и умении сохранять положительный настрой шансов на излечение всегда больше.
Профилактика Т-клеточного лейкоза
Обратиться за врачебной помощью следует в случае выявления одного или нескольких симптомов лейкоза. Для недопущения дальнейшего распространения заболевания крови стоит обследовать всех членов семьи, а также половых партнеров больного. Следует помнить, что лица, страдающие Т-клеточным лейкозом, либо страдавшие им в прошлом, не должны быть в числе доноров.
Т-клеточный крупногранулярный лимфоцитарный лейкоз встречается в 30-50 раз реже В-клеточного ХЛЛ и развивается в возрасте 50-55 лет, чаще у женщин. Основной морфологический признак заболевания — наличие больших гранулярных (содержащих азурофильные гранулы) лимфоцитов в периферической крови и костном мозге. Критерий диагностики — обнаружение больше 2 • 109/л больших гранулярных лимфоцитов в периферической крови. Наиболее частый иммунофенотип: CD3+, CD8+, CD4-, TCRab+.
Лейкемические клетки экспрессируют маркеры апоптоза (Fas или CD95 и Fas-лиганд), но резистентны к Fas-индуцируемому апоптозу.
Спленомегалия выявляется у 20% пациентов, лимфаденопатия и гепа-томегалия встречаются еще реже. В связи с выраженной нейтропенией нередко возникают рецидивирующие инфекции. У 30% больных наблюдается ассоциация с аутоиммунными заболеваниями (аутоиммунная гемолитическая анемия, ревматоидный артрит и др.).
Течение заболевания вариабельно, стандартное лечение не разработано.
Т-клеточная лейкемия/лимфома взрослых — редкое лимфопролиферативное заболевание, встречающееся преимущественно в странах бассейна Карибского моря и Японии. Доказанным этиологическим фактором является ретровирус HTLV-1. В эндемичных районах инфицировано 5% населения; в течение жизни заболевает один человек из 50-100 инфицированных (в Японии при наличии около 1 миллиона вирусоносителей в год регистрируется около 500 случаев заболевания). Спорадические случаи Т-клеточной лейкемии/лимфомы взрослых отмечены в Европе и Северной Америке.
Опухолевые клетки полиморфны, с полисегментированными, похожими на лепестки цветка, ядрами. Иммунофенотип клеток: CD7-, CD2+, CD3+, CD4+, CD5+, CD25+. Наиболее частые цитогенетические находки — трисомия 12, del 6q.
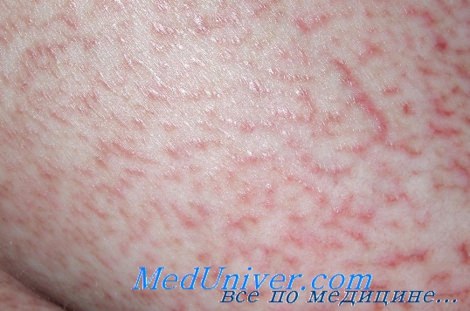
Грибовидный микоз
Т-клеточные лимфомы кожи — гетерогенная группа лимфопролиферативных заболеваний с первичным поражением кожи. В последние десятилетия заболеваемость Т-клеточными лимфомами кожи достоверно увеличилась. В большинстве случаев встречаются грибовидный микоз и синдром Сезари. Реже наблюдаются первичные СD30-позитивные Т-клеточные лимфопролиферативные заболевания: первичная кожная анапластическая крупноклеточная лимфома (КМ+) и лимфоматоидный папулез.
Грибовидный микоз многие годы протекает с изолированным поражением кожи (эритема, папулы, бляшки, эритродермия), однако в дальнейшем в большинстве случаев развивается агрессивная Т-клеточная лимфома с поражением лимфатических узлов, селезенки, печени и других органов и неблагоприятным исходом. При этом в крови и костном мозге часто обнаруживаются клетки Сезари (перекрестный синдром).
Синдром Сезари — генерализованная Т-клеточная лимфома, характеризующаяся поражением кожи, лимфоаденопатией и наличием в периферической крови неопластически трансформированных Т-лимфоцитов — клеток Сезари (атипичные лимфоциты с большим ядром неправильной формы и скудной базофильной цитоплазмой).
Синдром Сезари характеризуется сходным с грибовидным микозом поражением кожи, однако заболевание сопровождается ранней генерализацией и неблагоприятным течением (лишь 20% больных живут более 5 лет).
Диагноз лимфом кожи доказывается при морфологическом исследовании и результатами иммунофенотипирования (особенно важно это при CD30-позитивных лимфомах). При грибовидном микозе и синдроме Сезари нередко выявляются различные нарушения кариотипа (прежде всего при прогрессировании заболевания). При молекулярно-генетическом исследовании у большинства больных Т-клеточными лимфомами кожи обнаруживается клональная реаранжировка генов Т-клеточных рецепторов.
При локализованных формах Т-клеточных лимфом кожи применяется местное лечение: PUVA-терапия (ультрафиолетовое облучение с фотосенсибилизатором), локальное облучение и введение цитостатиков в опухолевые очаги. При синдроме Сезари используются монохимиотерапия и полихимиотерапия, однако частота ремиссий невелика и они обычно непродолжительны.
Основными диагностическими критериями HTLV-I-ассоциированного Т-клеточного лейкоза человека по К. Takatsuki и соавт. являются:
1) гистологически и/или цитологически подтвержденная картина лимфоидной неоплазии Т-клеточного происхождения (лейкоза или лимфомы) с обнаружением на Т-клетках характерных поверхностных маркеров, таких как CD2+, CD3+ и CD4+;
2) обнаружение анормальных Т-лимфоцитов в периферической крови больных ТкЛЧ, но не у больных лимфомой без лейкемизации (картина крови описана далее);
3) выявление антител к HTLV-I в сыворотке больного при первичном обследовании.
Учитывая разнообразие клинических проявлений и течения болезни, группа японских клиницистов по изучению лимфом в Японии предложила классификацию ТкЛЧ, согласно которой следует выделять 4 варианта болезни: вялотекущий, хронический, а также вариант лимфомы и острый вариант. Важно отметить, что и при вялотекущем, и хроническом вариантах ТкЛЧ может развиться в острую форму лейкоза или лимфому, что сопровождается утяжелением клинической картины.
Установление правильного диагноза является чрезвычайно важным для решения вопроса о терапии, поскольку, по мнению японских исследователей, у больных ТкЛЧ при вялотекущем варианте болезни и примерно у 1/3 больных при хроническом варианте отмечается относительно благоприятный прогноз даже без проведения химиотерапии. Другая классификация Т-клеточного лейкоза человека, ориентированная на оценку прогноза болезни, была предложена Shimoro и соавт.. Эта классификация учитывает уровень экспрессии антигена Ki-67 (являющегося маркером пролиферации клеток) в Т-лимфоцитах периферической крови и позволяет выделить 2 типа болезни: агрессивный и стабильный.
Агрессивный тип характеризуется более высоким содержанием Ki-67-позитивных Т-лимфоцитов (18 %), и смерть у таких больных наступает в течение 1 года при показателе средней выживаемости 105 дней. К стабильному типу относят те случаи болезни, когда антиген экспрессирован у менее чем 18 % Т-лимфоцитов, при этом средняя выживаемость этих больных составляет 750 дней.
Вне зависимости от клинического варианта болезни Т-клеточный лейкоз человека представляет собой агрессивное злокачественное заболевание с плохим прогнозом и короткой продолжительностью жизни после установления диагноза (в среднем 6—9 мес). Основные клинические проявления болезни заключаются в сплено- и/или гепатомегалии, существенном увеличении числа клеток белой крови с лимфоцитозом, высоких уровнях лактатдегидрогеназы, частой гиперкальциемии, связанной с остеолитическими процессами. Гиперкальциемия на начальных этапах болезни отмечена у 20—30 % заболевших и более чем у 50 % больных при развернутой форме заболевания. Механизм гиперкальциемии может быть связан с экспрессией гена, кодирующего белок паратиреоидного гормона (PTHRP), действующего в кооперации с ИЛ-1 и Т-клеточным фактором роста b (TGF-b).
Действительно, проведенные исследования показали, что белок Tax трансактивирует экспрессию этого гена.

Т-клеточная лимфома кожи
Достаточно характерным симптомом является и кожная сыпь. В ее основе лежит инфильтрация кожи опухолевыми клетками лимфоидного происхождения, инфицированными HTLV-I. Сыпь обнаруживают в 20—40 % случаев при всех типах Т-клеточного лейкоза человека и более чем в 50 % случаев при вялотекущей его форме. Описаны кожные поражения в виде папул, узелков, эритродермий, бляшек, опухолевых образований и изъязвлений. Если кожные поражения в клинической картине доминируют, то заболевание относят к кожной форме Т-клеточного лейкоза человека (ТкЛЧ). В этом случае необходимо проводить дифференциальную диагностику с Т-клеточными кожными лимфомами другого происхождения, что может быть сделано на основе данных вирусологического и молекулярного исследований.
Картина крови при лейкемической форме Т-клеточного лейкоза человека (ТкЛЧ) плеоморфна, преимущественным типом клеток являются среднего размера лимфоциты с многодольчатыми ядрами, напоминающими лепестки цветка. Такие же клетки могут быть обнаружены в костном мозге. Циркулирующие иммунобласты могут также присутствовать в небольшом количестве, однако обычно они преобладают в лимфоидной ткани.
Увеличенное число анормальных Т-лимфоцитов в периферической крови больных Т-клеточным лейкозом человека (ТкЛЧ) характерно для острого и хронического его вариантов, в то время как анемия, нейтропения или тромбоцитопения у больных Т-клеточным лейкозом человека (ТкЛЧ) наблюдаются редко. Атипичные клетки варьируют в размерах и их цитологические характеристики в основном соответствуют клиническим вариантам. При остром классическом варианте лейкоза большинство лимфоидных анормальных клеток представлено многодольчатыми ядрами, напоминающими лепестки цветков.
В терминальной стадии эти клетки существенно варьируют в размерах (10—40 um), характеризуются цитоплазматической базофилией и более выраженной дольчатостью ядер. При хроническом варианте Т-клеточного лейкоза человека (ТкЛЧ) атипичные клетки обычно небольшие и однородные с незначительными изменениями в ядрах в виде вырезов и изогнутостей, в то время как при вялотекущем варианте часто встречаются относительно большие двух- и трехлопастные ядра.
Обычно атипичные клетки при Т-клеточном лейкозе человека (ТкЛЧ) представляют собой зрелые Т-клетки с фенотипом хелперов/ индукторов (CD2+, CD3+, CD4+, CD7 , CD8 ) и активационными маркерами (CD25+, HLA-DP+, HLA-DQ+, HLA-DR+). У некоторых больных в течение болезни отмечали фенотипические изменения опухолевых клеток, т. е. характерный для этих клеток фенотип CD4+, CD8" изменялся на CD4+, CD8+. При гистологическом исследовании лимфатических узлов часто обнаруживали их инфильтрацию Т-лимфоцитами среднего и большого размеров с ядрами неправильной формы и стертой архитектурой узла — картину, позволяющую ставить диагноз плеоморфной крупно-Т-клеточной лимфомы. К сожалению, специфической гистологической картины для Т-клеточного лейкоза человека (ТкЛЧ) не существует.
Цитогенетические повреждения у больных Т-клеточным лейкозом человека (ТкЛЧ) также неспецифичны, хотя чаще всего выявляются при остром и лимфомном вариантах болезни и характеризуются транслокациями хромосомы 14 (14q32, 14qll), делецией хромосомы 6 (6q) и многочисленными другими аномалиями.
Частота серопозитивности к HTLV-I при Т-клеточном лейкозе человека (ТкЛЧ) в эндемичных регионах настолько велика (практически 100 %), что обнаружение вирусных маркеров было принято в качестве дополнительного диагностического критерия для этого заболевания. В этих случаях выявляются, как правило, очень высокие титры вирусспецифических антител к широкому спектру белков, кодируемых генами gag и env HTLV-I. Скрининг на вирусспецифические антитела осуществляется различными методами, включая иммунофлюоресценцию, агглютинацию, ELISA, с последующей проверкой специфичности выявленных антител в иммуноблотинге. В атипичных случаях, когда клинические и лабораторные находки достаточно ограниченны, присутствие HTLV-I в опухолевых клетках может быть подтверждено с помощью анализа ДНК, экстрагированной из опухолевых клеток в реакции гибридизации по Саузерну (с использованием проб, специфических по последовательностям HTLV-I).
При этом должна быть доказана клональная интеграция HTLV-I в опухолевых клетках (т. е. вирусные последовательности в геноме опухолевых клеток должны быть интегрированы в одно и то же место, что указывает на происхождение опухоли из одной инфицированной вирусом клетки). Отсутствие клональной интеграции вируса может быть использовано в качестве аргумента против установления диагноза Т-клеточного лейкоза человека (ТкЛЧ). Более того, такой анализ ДНК больного позволит провести дифференциальную диагностику тлеющей формы Т-клеточного лейкоза человека (ТкЛЧ) с вирусоносительством у здорового человека, поскольку на основе серологических данных это сделать не представляется возможным.
Мутации гена опухолевого супрессора р53 обнаружены у 30 % больных Т-клеточным лейкозом человека (ТкЛЧ), главным образом на стадии прогрессирования болезни, что говорит о том, что мутации этого гена играют важную роль на поздних этапах лейкемогенеза или являются следствием злокачественной трансформации.
С помощью полимеразной цепной реакции (ПЦР) и различных наборов специфических для HTLV-I праймеров можно амплифицировать провирусы HTLV-I из ДНК опухолевых клеток. Для дальнейшей характеристики вируса (определения вирусного генотипа) амплифицированные продукты должны быть клонированы и сиквенированы. Сиквенсный анализ позволяет определить состав и последовательность расположения нуклеотидов в провирусе. Однако позитивный результат в ПЦР (как и обнаружение вирусспецифическиих антител) не является доказательством причинной связи между HTLV-I и опухолевым статусом клетки, поскольку провирусная ДНК может быть амплифицирована из мононуклеарных клеток периферической крови HTLV-I-серопозитивных лиц.
О злокачественной природе инфицированных этим вирусом клеток, т. е. клеток ТкЛЧ, можно с уверенностью судить, как уже указывалось ранее, с помощью Southern-blot-анализа по клональной интеграции провируса в опухолевых клетках, которые могут присутствовать в периферической крови, лимфатических узлах, кожных инфильтратах или асцитической жидкости плевральной полости. Результаты именно этого метода исследования служат надежной основой для установления диагноза Т-клеточного лейкоза человека (ТкЛЧ). Моноклональная интеграция провируса не может быть обнаружена в опухолевых клетках больных другими формами Т-клеточных неоплазий даже в том случае, если эти больные инфицированы HTLV-I и серопозитивны. Важно отметить, что интегрированные провирусы в 5—20 % случаев дефектны, но делеции и другие генетические повреждения обнаруживаются главным образом в последовательностях генов gag, pol и env и практически никогда не выявляются в последовательностях области рХ, что предполагает ее исключительную роль в лейкемогенезе.
Острый лимфобластный лейкоз у взрослых
Точные причины заболевания ученым до сих пор неизвестны.
Но существуют определенные факторы риска, в числе которых:
- возраст;
- половая принадлежность (у мужчин заболевание встречается чаще, чем у женщин);
- принадлежность к белой расе, (темнокожие меньше подвержены этому заболеванию);
- пройденное ранее лечение онкологических заболеваний и облучение;
- наличие генетических нарушений (Синдром Дауна).
Симптомы
Ранние симптомы лимфолейкоза характеризуются признаками, которые могут быть похожими на грипп, любые другие инфекционные заболевания и гематологические заболевания. Необходимо проконсультироваться с врачом, если любой из нижеперечисленных симптомов у вас проявляется часто:
- быстрая утомляемость, слабость и сонливость в течение дня;
- извращение вкуса (тяга к продуктам, которые раньше не нравились), отсутствие аппетита;
- резкая и беспричинная на первый взгляд потеря веса;
- одышка;
- неестественная бледность;
- повышенная температура;
- боли в суставах, в животе;
- множественные гематомы, появляющиеся спонтанно, частые кровотечения;
- чувство распирания в зоне ниже ребер;
- увеличивающиеся лимфоузлы на шее, подмышках, животе или в паху.
Хронический лимфобластный лейкоз характеризуется длительным отсутствием признаков качественного изменения в поведении опухолевых клеток при проводимом лечении. Хроническая форма этого недуга относится к одному из наиболее распространенных онкогематологических заболеваний. Также это наиболее частый вариант рака крови среди представителей европеоидной расы. Не совсем обычным клиническим проявлением этого заболевания может быть гиперреактивность человека в ответ на укусы насекомых.
Т-клеточный острый лимфобластный лейкоз
Хронический лимфолейкоз, представленный Т-лимфоцитами, встречается примерно в 5% случаев.
Это опухоль из лимфоцитов CD4, вызванная Т-лимфотропным вирусом человека типа 1 (HTLV-I). Заболевание проявляется генерализованным (распространяющимся по всему организму) увеличением лимфоузлов и поражением кожи. Из-за иммунодефицита очень высока частота вторичных инфекций.
Мужчины болеют чаще, чем женщины. Для лечения применяют различные комбинации противоопухолевых средств.
Лечение
На сегодняшний день существует несколько способов лечения острого лейкоза:
- химиотерапия – терапия сильнодействующими химиопрепаратами. Лекарства могут приниматься перорально (в виде таблеток, капсул) или же больному вводятся внутривенные или внутримышечные инъекции;
- лучевая терапия – способ лечения рака, при котором врач использует рентгеновское излучение или другие виды радиационных излучений;
- трансплантация стволовых клеток, которая применяется для замещения патологических кровообразующих клеток полноценными.
Все эти способы с успехом применяются в международном медицинском центре ОН КЛИНИК, где за годы работы высококвалифицированные врачи спасли тысячи жизней больных лимфобластным лейкозом.
Прогноз
Без лечения лимфолейкоз может привести к гибели больного в течение нескольких месяцев или даже недель. При своевременном обращении примерно у 40-50% взрослых больных удается достичь стойкой ремиссии – то есть отсутствия рецидивов онкологического заболевания в течение пяти и более лет, после чего человека можно считать здоровым.
- Что такое Т-клеточный лейкоз-лимфома взрослых
- Что провоцирует Т-клеточный лейкоз-лимфома взрослых
- Симптомы Т-клеточного лейкоза-лимфомы взрослых
- Диагностика Т-клеточного лейкоза-лимфомы взрослых
- Лечение Т-клеточного лейкоза-лимфомы взрослых
- Профилактика Т-клеточного лейкоза-лимфомы взрослых
- К каким докторам следует обращаться если у Вас Т-клеточный лейкоз-лимфома взрослых
Что такое Т-клеточный лейкоз-лимфома взрослых
Т-клеточный лейкоз-лимфома взрослых - опухоль из лимфоцитов CD4, вызванная Т-лимфотропным вирусом человека типа 1 (HTLV-I). Характерны поражение кожи и внутренних органов, резорбция костной ткани и гиперкальциемия. В крови обнаруживают атипичные лимфоциты.
Заболевания регистрируются главным образом на юге Японии, реже на островах Карибского бассейна, побережье Тихого океана, в Южной Америке, Экваториальной Африке и на севере ССА. В основном болеют взрослые негры и японцы. Мужчины заболевают чаще, чем женщины. Антитела к возбудителю часто находят в крови у наркоманов.
Т-лимфотропный вирус человека типа 1 относится к семейству ретровирусов. Опухолевые клетки представляют собой активированные лимфоциты CD4, в избытке экспрессирующие а-цепи рецептора интерлей-кина-2. Опухоль развивается примерно у 5% инфицированных, у остальных наблюдается носительство провируса в лимфоцитах CD4. Поэтому полагают, что в патогенезе Т-клеточного лейкоза-лимфомы взрослых участвуют еще какие-то факторы. После заражения часть лимфоцитов CD4 приобретает способность к неограниченному размножению; отмечаются также повышенная митотическая активность, накопление генетических дефектов и дефицит клеточного иммунитета. Основная роль в развитии этих нарушений отводится вирусному белку tax.
Предполагается генетически обусловленная предрасположенность к заболеванию, однако нельзя исключить и возможность провоцирующего влияния каких-то факторов окружающей среды.
Опухоль проявляется генерализованным увеличением лимфоузлов, гепатоспленомегалией, поражением кожи, остеолизом. Характерны гиперкальциемия, повышение активности ЛДГ в сыворотке. Опухолевые клетки полиморфны, экспрессируют CD4. Поражение кожи бывает представлено папулами, бляшками, опухолевидными образованиями, изъязвлениями. Инфильтрация костного мозга незначительна, анемия и тромбоцитопения нехарактерны.
Опухоль неуклонно прогрессирует, лечение малоэффективно.
Полихимиотерапия позволяет 50-70% больных достичь полной ремиссии, однако у половины из них ремиссия длится менее 12 мес.
Из-за глубокого иммунодефицита очень высока частота вторичных инфекций, многие из которых обусловлены условно-патогенными микроорганизмами.
Описана также хроническая форма заболевания - с поражением кожи, но без гепатоспленомегалии и увеличения лимфоузлов. Характерен умеренный лимфоцитоз, доля опухолевых клеток в крови невелика. Продолжительность жизни таких больных может достигать нескольких лет - пока болезнь не перейдет в острую форму.
Выделяют четыре формы Т-клеточного лейкоза-лимфомы взрослых: острую, лимфоматозную, хроническую и тлеющую. При любой форме заболевания опухоль развивается за счет моноклональной пролиферации лимфоцитов CD4. Во всех таких клетках провирус встроен в ДНК одинаково и обнаруживается уникальная перестройка генов, кодирующих антигенраспознающие рецепторы Т-лимфоцитов.
Острая форма встречается в 60% случаев; заболевание характеризуется коротким продромальным периодом (от появления первых симптомов до постановки диагноза проходит около 2 нед) и бурным течением (продолжительность жизни - 6 мес). Клинические проявления: быстро прогрессирующие поражение кожи и поражение легких, гиперкальциемия и лимфоцитоз. Появляются атипичные лимфоциты с дольчатыми ядрами или атипичные лимфоциты с ядрами в виде раздвоенного копыта . В ДНК опухолевых клеток встроен провирус, а на их поверхности экспрессируются рецепторы CD4, CD3 и CD25 (низкоаффинные рецепторы ИЛ-2). Уровень CD25 в сыворотке служит опухолевым маркером. Анемия и тромбоцитопения наблюдаются редко. Поражения кожи иногда трудно отличить от сыпи при грибовидном микозе. Часто возникающие очаги лизиса костной ткани обычно содержат не опухолевые клетки, а остеокласты. Остеогенез в таких очагах подавлен. Поражение костного мозга в большинстве случаев носит очаговый характер, хотя при цитологическом исследовании обнаруживают бластные клетки.
Гиперкальциемия при Т-клеточном лейкозе-лимфоме взрослых вызвана несколькими причинами. Опухолевые клетки продуцируют факторы активации остеокластов (ФНОальфа, ФНОбета, ИЛ-1), а также способны вырабатывать ПТГ-подобные пептиды. Заболевание сопровождается иммунодефицитом, на фоне которого возникают оппортунистические инфекции, аналогичные тем, что встречаются при СПИДе. Патогенез иммунодефицита не установлен. Изменения на рентгенограмме грудной клетки в половине случаев обусловлены лейкозной инфильтрацией легких, а остальное приходится на пневмонии, вызванные условно-патогенными возбудителями (Pneumocystis carinii и другими грибами). Желудочно-кишечные нарушения практически всегда связаны с оппортунистической инфекцией. В сыворотке нередко повышены активности ЛДГ и ЩФ. Примерно у 10% больных наблюдаются симптомы лептоменингита: слабость, психические нарушения, парестезия и головная боль. В отличие от других лимфом, поражающих ЦНС, при Т-клеточном лейкозе-лимфоме взрослых содержание белка в СМЖ может оставаться в норме. Диагноз подтверждает присутствие в СМЖ опухолевых клеток.
Лимфоматозная форма развивается у 20% больных. По клинической картине и течению данная форма напоминает острую, но отличается малым количеством атипичных лимфоцитов в крови и выраженным увеличением лимфоузлов. Гистологическая картина разнообразна: опухоли свойственен выраженный клеточный и ядерный полиморфизм. Однако течение болезни не зависит от гистологического строения опухоли. Рождение больного в эндемическом районе, характерное поражение кожи и гиперкальциемия - признаки, позволяющие поставить предварительный диагноз, который подтверждается при обнаружении в сыворотке антител к Т- лимфотропному вирусу человека типа 1.
При хронической форме ЦНС, кости и ЖКТ обычно не поражаются, а концентрация кальция и активность ЛДГ в сыворотке остаются нормальными. Обычно продолжительность жизни больных - 2 года. Иногда хроническая форма переходит в острую.
Тлеющая форма встречается не более чем у 5% больных. ДНК моноклональных опухолевых клеток содержит встроенный провирус; доля атипичных лимфоцитов в крови - менее 5%; гиперкальциемия, лимфаденопатия и гепатоспленомегалия, а также изменения со стороны ЦНС, костей и ЖКТ отсутствуют, но легкие и кожа могут поражаться. Обычно продолжительность жизни больных - 5 лет и более.
Течение и прогноз
При хронической и тлеющей формах Т-клеточного лейкоза-лимфомы взрослых единственными симптомами болезни могут быть инфильтрация кожи и небольшой лимфоцитоз в крови и костном мозге. Острая и лимфоматозная формы характеризуются бурным течением, тяжелым поражением кожи, легких и костей. При нормальном уровне кальция в крови средняя продолжительность жизни составляет 50 нед с момента постановки диагноза, а при гиперкальциемии - 12,5 нед (от 2 нед до 1 года). Причины смерти: оппортунистические инфекции, ДВС-синдром.
Клиническая картина и обнаружение антител к Т-лимфотропному вирусу человека типа 1. Диагноз подтверждают с помощью молекулярно-генетического исследования (в ДНК пораженных лимфоцитов CD4 встроена ДНК провируса).
Дополнительные исследования
Общий анализ крови
Количество лейкоцитов от нормального до 500 000. В мазке крови - атипичные лимфоциты с дольчатыми ядрами, похожие на клетки Сезари.
Патоморфология кожи
В верхних и средних слоях дермы выявляют периваскулярные или диффузные инфильтраты из крупных атипичных лимфоцитов; эпидермис обычно не затронут. Иногда инфильтраты в дерме плотные, а в эпидермисе встречаются микроабсцессы Потрие, состоящие из большого количества крупных атипичных лимфоцитов, среди которых попадаются гигантские клетки.
Биохимический анализ крови Гиперкальциемия: в начале заболевания - у 25% больных, в дальнейшем - более чем у половины.
Серологические реакции Антитела к Т-лимфотропному вирусу человека типа 1 выявляют с помощью иммуно-ферментного анализа и иммуноблотткнга. Среди инъекционных наркоманов, зараженных ВИЧ, около 30% одновременно инфицированы Т-лимфотропным вирусом человека типа 1.
Используют различные комбинации противоопухолевых средств. Ремиссии непродолжительные, достигаются менее чем в 30% случаев. Острая и лимфоматозная формы болезни к стандартным схемам химиотерапии не чувствительны. Недавно получены обнадеживающие результаты при комбинированном лечении зидовудином (внутрь) и интерфероном а (п/к).
Для предотвращения дальнейшего распространения инфекции обследуют всех членов семьи и половых партнеров больного. Серопозитивные носители не должны становиться донорами.
Читайте также:



