Светлоклеточный рак головного мозга

Наиболее часто встречающейся разновидностью рака почки является его светлоклеточная или классическая гипернефроидная форма. Гистологически она представлена полигональными и полиморфными клетками со светлой цитоплазмой, содержащей липиды. Рак почки метастазирует гематогенным и лимфогенным путем: в легкие, печень, противоположную почку, кости, головной мозг. Метастазы обнаруживаются у 25% пациентов на момент установления диагноза . Данное заболевание может возникать независимо от пола и возрастной группы,чаще диагностируется в возрасте от 50 до 70 лет. По статистическим данным, светлоклеточный рак почки встречается в 75-80% случаев от всех злокачественных опухолейпочек. На каждые сто тысяч человек приходится примерно 9-10 случаев заболевания.
Факторы риска заболевания светлоклеточным раком почки
Риск развития этого заболевания увеличивается при воздействии следующих факторов:
- курение увеличивает вероятность возникновения рака на 40%;
- при ожирении риск возрастает на 20%;
- негативные профессиональные влияния, работа на вредных производствах;
- хроническая патология мочевыделительной системы;
- неправильное питание;
- прием некоторых медикаментов.
Клиническая симптоматика
Четкий симптомокомплекс общих и местных проявлений заболевания характерен, к сожалению, только для поздних стадий. На ранних этапах светлоклеточный рак почки может никак себя не проявлять и не вызывать ухудшения состояния здоровья. По мере роста опухоли нарастают и клинические симптомы:
- появление крови в моче (гематурия) (при значительных кровопотерях развивается анемия);
- в области почки пальпируется объемное образование;
- повышенное артериальное давление (артериальная гипертензия);
- болезненные ощущения в пояснице (в проекции пораженной почки) и животе;
- возникают отеки на ногах;
- может появляться расширение подкожных вен живота;
- у мужчин может отмечаться расширение вен семенного канатика (варикоцеле);
- развиваются общие симптомы раковой интоксикации - субфебрильная температура, нарастающая потеря веса, нарастающая общая слабость.
Перечисленные симптомы свидетельствуют об активном прогрессировании процесса и о том, что болезнь находится на более поздних стадиях развития. О запущенности процесса и появлении отдаленных метастазов также свидетельствуют такие проявления, как:
- боли в костях и патологические переломы в местах локализации метастазов;
- дискомфорт и боль в грудной клетке, одышка, кашель, возможно с кровью, появляются при поражении легких;
- неврологическая симптоматика говорит о поражении головного мозга;
- появление метастазов в печени проявляется подъемами температуры тела и желтухой.
Диагностика
При общеклинических исследованиях выявляются изменения со стороны крови в виде повышения СОЭ, эритро- и лейкопении, изменения некоторых биохимических показателей. В моче обнаруживается кровь и могут появляться опухолевые клетки. Основой современной диагностики светлоклеточного рака почек являются инструментальные методы исследования:
- УЗИ почек;
- КТ или МРТ органов брюшной полости с контрастированием;
- Артериография и кавография почек;
- Экскреторная урография;
- Динамическая нефросцинтиграфия;
- Биопсия новообразования почки;
- Рентгенологическое исследование грудной клетки (для обнаружения метастазов в легкие);
- Сцинтиграфия скелета (для выявления метастазов в костях);
- МРТ головного могзга с контрастированием (при неврологической симптоматике для выявления метастазов в головной мозг)
Лечение светлоклеточного рака почек
| Стоимость лечения | |
| Рак почки (от 305 000) |
Точная стоимость лечения определяется только после консультации с врачом
- О центре
- Специалисты
- Новости
- Партнеры
- Отзывы
- Запись на приём
- Стоимость лечения
- Консультация
- Диагностика
- FAQ
- Статьи
- Аппарат Кибернож
- Уникальность системы
- Показания к лечению
- Противопоказания
- Как происходит лечение
- Сравнение методов
- Дистанционная
- Комбинированное лечение
- Лечение
- Опухоли головного мозга
- Рак легкого
- Рак печени
- Рак почки
- Рак предстательной железы
- Рак носоглотки
- Опухоль спинного мозга
- Опухоль ЦНС у детей
- Рак поджелудочной железы
- Опухолевое поражение костей
- Метастазы
- Невралгия тройничного нерва
- Пяточная шпора
Согласно статистике, опухоли головного мозга и вообще нервной системы находится на 10 месте среди причин смертности взрослых людей. Существует много типов опухолей мозга — всего около 40. Среди них встречаются как доброкачественные, так и злокачественные.
- Первичные и вторичные опухоли головного мозга
- Почему в головном мозге возникают опухоли?
- Развитие злокачественных опухолей головного мозга
- Какими симптомами проявляются опухоли головного мозга?
- Как диагностируют опухоли головного мозга?
- Лечение опухолей головного мозга
- Реабилитация
- Прогноз выживаемости
Первичные и вторичные опухоли головного мозга
Опухоль называют первичной, если она изначально возникла в головном мозге. Собственно, об этом типе рака и пойдет речь в данной статье. Вторичные опухоли — это метастазы в головном мозге, которые распространились из других органов. Чаще всего в головной мозг метастазирует рак мочевого пузыря, молочных желез, легких, почек, лимфома, меланома. Зачастую очаги в нервной системе обнаруживаются при лимфомах. Вторичные опухоли головного мозга встречаются намного чаще, чем первичные.
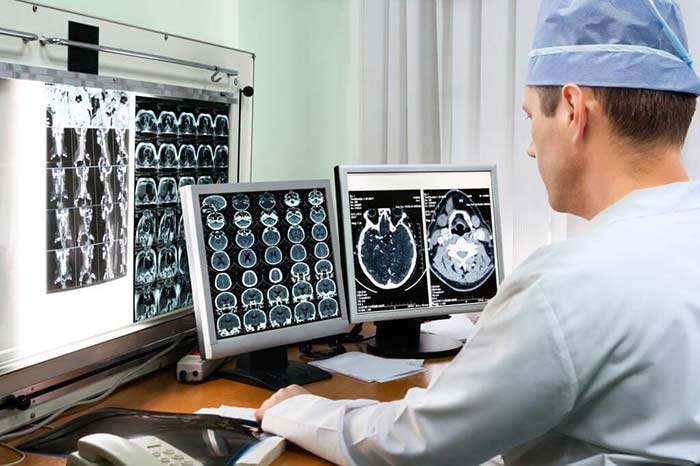
В зависимости от типа клеток, из которых состоят глиомы, их делят на астроцитомы, олигодендроглиомы, эпендимомы.
Почему в головном мозге возникают опухоли?
Точные причины возникновения злокачественных опухолей мозга, как и других онкологических заболеваний, неизвестны. Существует много факторов риска, которые повышают вероятность развития заболевания:
Опухоль может возникнуть в любом возрасте, но чаще всего болеют пожилые люди.
Риски повышены у людей, которые подвергались воздействию ионизирующего излучения. Чаще всего это связано с лучевой терапией по поводу других онкологических заболеваний. В ходе проведенных исследований не было обнаружено связи между опухолями головного мозга и излучениями от линий электропередач, мобильных телефонов, микроволновых печей.
Определенную роль играет наследственность. Если злокачественными опухолями головного мозга страдали ваши близкие родственники, ваши риски также повышены.
Мужчины болеют чаще, чем женщины.
Eсть мнение, что риск заболеть повышается при частых контактах с токсичными веществами: пестицидами, растворителями, винилхлоридом, некоторыми резинами, нефтепродуктами. Но научных доказательств нет.
Возбудитель инфекционного мононуклеоза, вирус Эпштейна-Барр, связан с повышенным риском лимфомы головного мозга. В некоторых опухолях обнаружены цитомегаловирусы — их роль еще предстоит изучить.
Не совсем понятна роль черепно-мозговых травм и сильных стрессов. Возможно, они тоже являются факторами риска, но это пока не доказано.
Наличие одного или даже нескольких факторов риска еще не гарантирует того, что у человека будет диагностирована опухоль головного мозга. Иногда болезнь развивается у людей, у которых вообще нет никаких факторов риска.
Развитие злокачественных опухолей головного мозга
Первичные опухоли возникают непосредственно в головном мозге или в структурах, которые находятся рядом:
- Мозговых оболочках.
- Черепно-мозговых нервах.
- Гипофизе (шишковидной железе).
Какими симптомами проявляются опухоли головного мозга?
Симптомы неспецифичны, они напоминают проявления других заболеваний. Важно внимательно относиться к своему здоровью. Нужно обращать внимание на любые новые, нехарактерные симптомы. Их возникновение — это повод посетить врача и провериться.

Наиболее распространенные признаки злокачественных опухолей мозга:
- Головные боли, особенно если они появились впервые или стали не такими, как раньше, если они беспокоят все чаще и становятся все более сильными.
- Тошнота и рвота без видимых причин.
- Нарушения зрения: потеря резкости, двоение в глазах, расстройство периферического зрения.
- Судорожные припадки, которые возникли впервые.
- Онемение, нарушение движений в определенной части тела.
- Нарушения речи, памяти, поведения, личности.
- Снижение слуха.
- Шаткость походки, нарушение чувства равновесия.
- Повышенная утомляемость, постоянная слабость, сонливость.
Все эти симптомы связаны с тем, что опухоль растет и сдавливает мозг. Проявления в конкретном случае будут зависеть от того, какие размеры имеет очаг, где он находится, какие отделы мозга расположены по соседству.
Как диагностируют опухоли головного мозга?
Обычно человек, которого начинают беспокоить симптомы из списка выше, в первую очередь обращается к неврологу. Врач выслушивает жалобы пациента, проверяет рефлексы, мышечную силу и чувствительность, пытается обнаружить неврологические симптомы и признаки нарушения работы тех или иных отделов нервной системы. Если пациент жалуется на нарушение зрения или слуха, его направляют на консультацию к окулисту, ЛОР-врачу.
Лучше всего опухоли и другие образования в головном мозге помогает обнаруживать магнитно-резонансная томография, в том числе ее модификации:
- МРТ с контрастированием.
- Функциональная МРТ помогает оценить активность той или иной области головного мозга.
- Перфузионная МРТ — исследование с введением контрастного вещества в вену, позволяет оценить кровоток в мозге.
- Магнитно-резонансная спектроскопия помогает оценить обменные процессы в том или ином участке головного мозга.
Отличить доброкачественное образование от злокачественного и оценить степень злокачественности помогает биопсия — забор фрагмента ткани с его последующим изучением под микроскопом. Биопсию можно провести с помощью иглы под контролем КТ или МРТ.
Лечение опухолей головного мозга
Выбор методов лечения зависит от типа, размера, локализации опухоли, состояния здоровья пациента. Применяют хирургию (в том числе радиохирургию), лучевую терапию, химиотерапию, таргетную терапию.
Некоторые опухоли имеют удобное расположение и легко отделяются от здоровых тканей — в таких случаях прибегают к хирургическому лечению. Если очаг расположен близко к важным структурам головного мозга, находится глубоко и неудобен для доступа, врач может попытаться удалить некоторую часть опухоли головного мозга. Зачастую это помогает сильно облегчить симптомы.
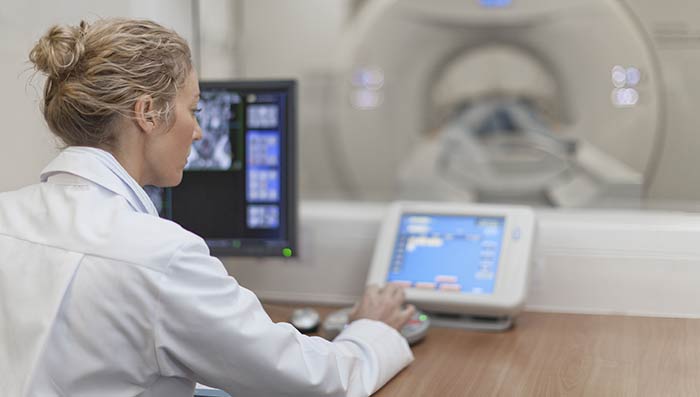
Радиохирургическое лечение, строго говоря, не относится к хирургическим методикам. Скорее, это разновидность лучевой терапии. При помощи нее можно удалить небольшие опухоли мозга. Если объяснять простыми словами, то суть метода в том, что тело пациента облучают со всех сторон небольшими дозами излучения. Все лучи сходятся в точке, где находится очаг, он получает большую дозу, которая уничтожает его. При этом окружающие здоровые ткани остаются нетронутыми.
Существуют разные установки для стереотаксической радиохирургии, одна из самых популярных в России — гамма-нож.
При опухолях головного мозга применяют разные модификации лучевой терапии. Облучать можно прицельно очаг или весь головной мозг. Ко второму варианту прибегают при вторичном раке, чтобы уничтожить все возможные метастазы.
Из химиопрепаратов при опухолях головного мозга чаще всего применяют темозоломид (Темодар). Существуют и другие. Основные показания к химиотерапии:
- После хирургического лечения (адъювантная химиотерапия) для уничтожения оставшихся опухолевых клеток и предотвращения рецидива.
- При рецидиве после операции, зачастую в сочетании с лучевой терапией.
- С целью замедления роста опухоли.
- С целью борьбы с симптомами.
Эффективность химиотерапии контролируют с помощью регулярных МРТ. Если на фоне лечения очаги продолжают расти, это говорит о том, что препараты не работают.
Таргетные препараты действуют более прицельно по сравнению с химиопрепаратами. Они блокируют определенные вещества в опухолевых клетках, тем самым нарушая их размножение и вызывая гибель. При злокачественных новообразованиях головного мозга применяют бевацизумаб (Авастин) — таргетный препарат, блокирующий ангиогенез (образование новых сосудов, которые обеспечивают опухоль кислородом и питательными веществами).
Реабилитация
Опухоль может затрагивать зоны головного мозга, которые отвечают за важные функции, такие как речь, движения, работа органов чувств, мышление, память. Поэтому многим пациентам нужен курс реабилитационного лечения. Он может включать разные мероприятия, например:
- Занятия с логопедом, речевая терапия.
- Индивидуальное обучение, занятия с репетитором для школьников и студентов.
- Лечебная физкультура помогает восстановить двигательные навыки.
- Трудотерапия, профориентация, при необходимости — обучение новой профессии.
- Препараты, которые помогают справиться с симптомами опухоли и побочными эффектами лечения: средства для улучшения памяти, борьбы с повышенной утомляемостью и др.

После успешного лечения может произойти рецидив, поэтому важно регулярно являться на осмотры к врачу, проходить МРТ.
Прогноз выживаемости
Прогноз при опухолях головного мозга зависит от некоторых факторов:
- Особенности гистологического строения опухоли, степень злокачественности.
- Неврологический статус, характер и степень выраженности нарушений со стороны нервной системы.
- Возраст пациента.
- Местоположение опухоли.
- Количество опухолевой ткани, которое осталось после операции по удалению опухоли мозга.
Эффективность лечения оценивают по показателю пятилетней выживаемости — проценту пациентов, которые остаются живы в течение 5 лет с момента, когда у них диагностировали опухоль. При злокачественных новообразованиях головного мозга этот показатель сильно колеблется, в среднем составляет 34% для мужчин и 36% для женщин.
Рак почки занимает 10-е место в структуре онкологических заболеваний. Эта локализация опухоли известна высоким потенциалом к метастазированию.
Четвертая стадия почечноклеточного рака (ПКР) характеризуется распространением его за пределы почки и отсевом в другие органы.
В 25% случаев первичного выявления ПКР уже имеется четвертая стадия болезни. И примерно у трети пациентов, перенесших радикальную операцию, через некоторое время отмечается прогрессирование и генерализация процесса. Таким образом, можно говорить, что более половины больных ПКР имеют последнюю стадию заболевания.
Определение
По современной классификации к 4-й ст. рака почки относятся следующие его распространенные формы:
- Опухоль, вышедшая за пределы органа и прорастающая фасцию Героты (это плотная оболочка, окружающая почку вместе с надпочечником и жировой клетчаткой). Она может распространиться на соседние органы – печень, селезенку, ободочную кишку, поджелудочную железу, диафрагму, крупные сосуды, позвоночник. Отдаленных метастазов при этом может и не быть.
- Новообразование любого размера с отсевами в два и более регионарных лимфоузла.
- Имеющиеся метастазы в отдаленные органы, независимо от размеров первичного очага и поражения лимфоузлов.

Рак почки 4 стадии называют еще генерализованным или диссеминированным ПКР. В целом к этой стадии относятся несколько разных в прогностическом плане групп пациентов. Продолжительность жизни при раке почки с метастазами зависит от многих факторов и составляет от нескольких месяцев до 5 лет.
Причины большой частоты поздних стадий ПКР
Рак почки длительное время протекает бессимптомно. Большая удача обнаружить его на ранних стадиях при обычном скрининговом УЗИ. Чаще всего он так и выявляется, как случайная находка.
Если же пациента начинают беспокоить какие-либо симптомы, то это уже обычно далеко зашедший процесс. Но даже появившиеся боли в пояснице не всегда настораживают, так как в возрасте 60-70 лет спина может болеть у каждого второго. Тем более боли носят поначалу неинтенсивный, ноющий характер.
Появление метастазов после радикальной нефрэктомии объясняется тем, что выявить микроскопические отсевы трудно, а к цитостатическим препаратам данная опухоль нечувствительна, поэтому адъювантная (послеоперационная) терапия рака почки не разработана.
Пути метастазирования
Рак почки метастазирует лимфогенным и гематогенным способом. Лимфогенное распространение идет в лимфоузлы, расположенные по ходу почечных и крупных сосудов (парааортальные, паракавальные узлы).
Частота поражения различных органов при гематогенном метастазировании:
- в легкие (32%);
- кости (25%);
- периферические лимфоузлы (17%);
- головной мозг (11%);
- печень (8%);
- надпочечники;
- другую почку.
Почечноклеточный рак редко метастазирует в один орган, чаще это множественное поражение.
Клиническая картина
Если рак почки проявляется какими-либо симптомами, обычно это уже третья или четвертая стадия болезни. Классическая триада признаков ПКР: боль, гематурия и пальпируемое образование – встречаются не так часто (не более 8% случаев).
Иногда заподозрить опухоль почки можно по внепочечным синдромам:
- отеки нижних конечностей, варикозное расширение вен на обеих ногах, тромбофлебиты глубоких вен голени обусловлены сдавлением нижней полой вены;
- варикоцеле (расширение вен семенного канатика и мошонки) у мужчин;
- постоянно повышенная температура тела;
- снижение гемоглобина в крови;
- увеличение числа эритроцитов;
- астения, похудание;
- полиневропатия (боли и онемение в конечностях);
- впервые возникшая артериальная гипертензия.
У 5% пациентов заболевание проявляется сразу симптомами метастатического поражения других органов. Со стороны почки при этом может не быть никаких признаков или же они малозаметны (например, микрогематурия). Даже небольшая по размеру (до 3 см) злокачественная опухоль почки может дать картину диссеминированного рака. Но все же общая тенденция такова: чем больше опухоль, тем быстрее и чаще она распространяется.
Симптомы появления метастазов в других органах
Единичные отсевы в легкие могут протекать бессимптомно и обнаруживаться только на рентгенограммах и КТ. В случае множественных метастазов, а также поражения центральных бронхов возникают следующие симптомы:
- одышка при нагрузке и в покое;
- кашель длительный, может быть сухим приступообразным или с мокротой;
- примесь крови при откашливании мокроты;
- боли в грудной клетке при дыхании.
Более чем в половине случаев поражаются поясничный отдел позвоночника и кости таза. Рак почки чаще, чем другие онкологические локализации формирует солитарные (единичные) метастазы в кости. Но бывает и диссеминированное поражение скелета. Симптомы:
- боли длительные, постоянные, не проходящие в покое, плохо снимающиеся обычными анальгетиками;
- патологические переломы костей (он может произойти даже при минимальном физическом воздействии или вообще спонтанно);
- симптомы сдавления нервных корешков или спинного мозга при опухолевых узлах в позвоночник (онемение конечностей, нарушение движений, недержание мочи или кала).
- головные боли распирающего характера, усиливающиеся при наклоне и в горизонтальном положении;
- тошнота;
- судороги;
- симптомы неврологического дефицита: парезы или параличи, нарушение зрения, речи,онемение половины тела, неустойчивость при ходьбе;
- психические отклонения.
Единичные метастазы в печени могут никак себя не проявлять. Множественные очаги обычно дают следующую клинику:
- боли в правом подреберье;
- желтизна склер и кожи;
- увеличение живота (асцит);
- расширение вен на передней брюшной стенке;
- кровотечения – носовые, геморроидальные, желудочно-кишечные.
Диагностика
Первый этап выявления опухолей почек – это УЗИ. Обычно его назначают при появлении поясничных болей или изменений в анализах мочи.
При обнаружении патологии на УЗИ обязательным исследованием является компьютерная томография забрюшинного пространства с внутривенным контрастированием (КТ). Это стандарт для установления диагноза рака почки. Она позволяет достаточно точно дифференцировать доброкачественную опухоль от злокачественной, определить ее размеры, местное распространение, поражение лимфоузлов.
МРТ выполняется при подозрении на опухолевый тромбоз почечных или нижней полой вены, при аллергии на контраст и у беременных.
После установления наличия опухоли в почке проводится поиск отдаленных метастазов. Независимо от симптомов всем пациентам выполняется рентгенография или КТ легких, а также КТ или МРТ органов брюшной полости (для выявления метастазов в легких и печени). Компьютерная томография предпочтительнее и информативнее рентгенографии и УЗИ. Так, КТ позволяет увидеть в легких очаги размерами от нескольких миллиметров.
Поиск метастазов в костях и головном мозге проводится только при наличии признаков со стороны этих органов, так как бессимптомное их поражение все же встречается очень редко.
При наличии болей в костях, а также повышении щелочной фосфатазы в крови назначается сцинтиграфия скелета или МРТ. Метод покажет поражение любых костей, МРТ – конкретной исследуемой области, например, поясничного отдела позвоночника.
При подозрении на метастазы в мозг – КТ или МРТ головного мозга.
Биопсия почки при 4-й стадии ПКР выполняется с целью определения его гистологического типа для назначения таргетной терапии. Она проводится через кожу толстой или тонкой иглой под контролем УЗИ или КТ. Выделяют следующие основные морфологические варианты ПКР:
- светлоклеточный (гипернефроидный )85%;
- папиллярный (7-10%)- 1-й и 2-й подтипы;
- хромофобный (4-6%);
- онкоцитарный (2-3%);
- протоковый (1-2%).
Хромофобный и 1-й тип папиллярного рака отличаются меньшей злокачественностью и лучшим прогнозом в плане продолжительности жизни пациентов с 4-й стадией. В то же время светлоклеточный рак как самый распространенный более изучен в терапии таргетными препаратами.
Кроме этих основных методов пациент с 4-й стадией обследуется для определения функционального состояния всех органов и систем. Это важно для уточнения тактики лечения.
Особое внимание обращают на:
- уровень гемоглобина;
- показатели креатинина, мочевины, ЛДГ, кальция в сыворотке;
- состояние свертываемости крови;
- степень сердечной или дыхательной недостаточности;
- уровень физической активности и способность к самообслуживанию определяют по шкале Карновского или ECOG.
Прогрессирование после хирургического лечения
По разным данным, у 30 — 50% пациентов, перенесших радикальную нефрэктомию, в различные сроки диагностируются отдаленные метастазы. Около 80% очагов появляются в первые три года после операции. Описаны случаи формирования опухолевых отсевов через 10 лет, но основное внимание все же должно быть в течение 5 лет после хирургического удаления опухоли.
Выявление прогрессирования заболевания на ранних стадиях улучшает прогноз, так как делает возможным удаление единичных отсевов, а также повышает результаты таргетной терапии (чем меньше опухолевая масса, тем легче на нее воздействовать).
Все пациенты с 4 стадией РП делятся на несколько групп, различных по прогнозу и выживаемости. Существуют следующие критерии неблагоприятного течения:
- Соматический статус по шкале Карновского менее 80%.
- Уровень лактатдегидрогеназы (ЛДГ) в 1,5 раза выше нормы.
- Повышение кальция в крови.
- Снижение гемоглобина.
- Время от установления диагноза до начала лечения менее 1 года.
- Увеличение числа нейтрофилов.
- Тромбоцитоз.
Исходя из вышеперечисленных критериев, выделяют три группы:
- Плохого прогноза (более 3-х факторов риска), выживаемость 6 месяцев.
- Умеренного прогноза (1-2 фактора) с выживаемостью 14 месяцев.
- Благоприятного прогноза (отсутствие факторов риска), медиана выживаемости 30 месяцев.
Лечение
4-я стадия почечноклеточного рака не означает смертельный приговор. В некоторых случаях (правда очень редко) она даже полностью излечима, в большинстве же – подвластна контролю, не прогрессирует на фоне комплексного воздействия.
В лечении последней стадии ПКР применяются все методы современной онкологии: хирургия, лучевая терапия, иммунотерапия, системное лечение таргетными препаратами.
Комбинированная операция. Это нефрэктомия с резекцией других органов при прорастании в них опухоли или с удалением единичных метастазов. Такое вмешательство в идеале может стать радикальным методом лечения. Однако проводятся они редко, так как подобрать пациентов, подходящих под следующие условия, трудно:
- Первичная опухоль должна быть резектабельной.
- Индолентное (медленно прогрессирующее) течение заболевания.
- Метастазы – единичные, доступные резекции и только в одном органе.
- Пациент по общему состоянию способен перенести тяжелую операцию.
Одновременно с радикальной нефрэктомией хирурги имеют возможность выполнить резекцию печени, удаление селезенки или поджелудочной железы, гемиколэктомию. Одновременно иссекаются забрюшинные лимфоузлы с метастазами.
Лобэктомия или пульмонэктомия значительно улучшает прогноз при раке почки с метастазами в легкие.
При одиночных отсевах в позвонок совместно с травматологом-ортопедом возможно их удаление.
Паллиативная нефрэктомия. Это заведомо нерадикальная операция. Проводится у пациентов с множественными метастазами с целью уменьшить симптомы интоксикации, ослабить боль и остановить гематурию. Проведенные исследования доказали, что пациенты после нефрэктомии живут дольше неоперированных.
Кроме этого, удаление почки с первичной опухолью на фоне проводимой терапии таргетными препаратами способствует стабилизации и даже регрессу метастазов.

Паллиативная эмболизация почечной артерии. Проводится обычно для остановки кровотечения из опухоли у пациентов, которым противопоказана нефрэктомия. В бедренную артерию вводится катетер, который под рентгенологическим контролем продвигается до почечной артерии. Специальная эмболизирующая смесь вызывает ее тромбирование и кровоснабжение почки прекращается.
Гипернефроидный рак почти не чувствителен к цитостатическим препаратам. Поэтому химиотерапия неоправданна и не рекомендована.
Опухоль мало чувствительна к лучевому воздействию. Поэтому методы радиотерапии применяются редко:
- С паллиативной целью у пациентов с противопоказаниями к операции.
- При метастазах в головной мозг с целью уменьшения их размеров и ослабления неврологических симптомов.
- При метастазах в кости для снижения интенсивности болей.
До недавнего времени терапия интерфероном альфа (ИНФ) и интерлейкином 2 (ИЛ2) была основным методом системного лечения пациентов с 4 стадией ПКР. Однако эффективность его была небольшая: результат наблюдался только у 10-15% больных, продолжительность ремиссии составляла 6-8 месяцев.
В настоящее время монотерапия иммунопрепаратами при 4 стадии рака почки рекомендована только в группе хорошего прогноза, но возможна комбинация ее с таргетной терапией.
Это лечение, нацеленное на молекулы-мишени, которые индуцируют рост опухоли.
Таргетные препараты при ПКР стали применяться с начала нынешнего века. Наиболее изучен механизм лечебного воздействия у светлоклеточного рака. Мутации в VHL (Ван Гиппель-Линдау) гене приводят к активации сосудистого эпителиального фактора роста (VEGF)который способствует прогрессированию опухоли.
Основными мишенями для блокировки при раке почки являются VEGF, тирозинкиназные рецепторы к ростовым факторам и сигнальный белок m-TOR.
В настоящее время одобрены 7 таргетных препаратов, нацеленных на разные мишени:
Ингибиторы тирозинкиназы. Принимаются внутрь в виде таблеток.
- Сорафениб;
- Сунитиниб;
- Пазопаниб;
- Акситиниб.
Моноклональные антитела VEGF.
- Бевацизумаб. Применяется внутривенно 1 раз в 2 недели.
- Темсиролимус. В/венно еженедельно.
- Эверолимус. Внутрь в таблетках.
У пациентов с хорошим прогнозом, ограниченным распространением (в основном при метастазах только в легкие) возможна монотерапия ИНФ или ИЛ2 при условии тщательного наблюдения и подключения таргетных препаратов при прогрессировании.
Во всех группах прогноза первой линией терапии обычно назначается Бевацизумаб+ИФА, или Сунитиниб, Пазопамид. У пациентов с тяжелой сопутствующей патологией возможно начинать с Сорафениба.
При прогрессировании заболевания назначается высокоселективный тирозинкиназный ингибитор Акситинид или блокаторы m-TOR Темсиролимус и Эверолимус.
Лечение проводится постоянно пожизненно или до прогрессирования, или до развития непереносимой токсичности.
Основные побочные эффекты таргетных препаратов:
- слабость, астения;
- артериальная гипертония;
- диарея;
- кожные высыпания, зуд;
- гипотиреоз;
- нейтропения.
Прогноз
Прогноз при раке почки с метастазами неблагоприятный. Без лечения продолжительность жизни составляет в среднем 6-8 месяцев. Однако современные средства терапии достоверно увеличивают выживаемость. Это можно проследить по модели, составленной Heng (2010).
| Прогноз | Средняя продолжительность жизни | 2-х летняя выживаемость |
|---|---|---|
| Благоприятный | 43,3 месяца | 75% |
| Умеренный | 22,5 месяца | 53% |
| Плохой | 7,8 месяцев | 7% |
Принцип современной онкологии – лечить рак на любых стадиях, в том числе и на четвертой. Отношение к ней должно быть, как к любой хронической болезни: если нельзя вылечить, можно попытаться контролировать.
Читайте также:

