Светлоклеточная карцинома папиллярного строения
Онкологические заболевания мочевой системы в последние годы значительно участились во всём мире. Наибольшее распространение получил светлоклеточный рак почки, имеющий по МКБ 10 код С 64. Он носит также название гипернефромы. Ежегодно этот диагноз ставят четверти миллиона человек на планете и около 100 тысяч от него умирают.
Главная проблема заключается в позднем обращении за медицинской помощью, обусловленная тем, что первые стадии протекают бессимптомно. Отягощенный семейный анамнез, появление любых неприятных признаков служат поводом для настороженности и обязательного прохождения скрининга.
Особенности формирования светлоклеточного рака почек
Светлоклеточный рак почки имеет свойство быстро расти, на более поздних стадиях даёт тяжёлую клиническую картину. Положительные моменты: хороший отзыв на терапию, опухоль легко отделяется от здоровых тканей, почти никогда не распространяется на парный орган, увеличение размера не делает новообразование более агрессивным.
Опухоль содержит большое количество липидов. Это является причиной её желтого цвета при разрезе, что можно увидеть на фото в пособиях по патанатомии.
- проживание в экологически неблагоприятном городе;
- большое употребление алкоголя;
- курение;
- избыточный вес;
- работа на вредном производстве;
- сахарный диабет;
- питание фастфудом;
- экстирпация матки у женщин;
- генетическая предрасположенность.
Чтобы лучше подобрать лечение, важно определить все характеристики опухоли, знать стадии её развития. Зарождается процесс в паренхиматозных клетках. Из здоровых они превращаются в патологические. Классификация образования происходит по величине, степени злокачественности, наличию метастазов.

Важным фактором является степень дифференцирования по Фурману. Это показатель изменений в клеточной структуре. При его высокой стадии патологические ткани слабо отличаются от здоровых. Низкий уровень указывает на сильную агрессивность процесса, течение характеризуется быстрым прогрессированием.
На первой стадии размер опухоли не превышает 4 см, она не проникает в близлежащие слои. Следующий этап характеризуется увеличением очага, не выходящего за контуры органа, до 7 см. В дальнейшем происходит прорастание в ткани, располагающиеся рядом, наблюдаются единичные метастазы, чаще всего в лимфатические узлы. Четвертая стадия является финальным распадом, патологический процесс затрагивает многие органы и системы.
Для компактного написания диагноза используют систему TNM. Первая буква характеризует размер и степень распространения опухоли. Далее обозначается наличие поражения в лимфатических узлах. Третий компонент говорит о появлении метастазов в дальних органах.
При первом обращении к врачу у четверти пациентов обнаруживаются метастазы. В таком случае светлоклеточная карцинома почки g2 даёт вероятность жизненного прогноза 6-12 месяцев, отдельные больные переживают двухлетний рубеж.
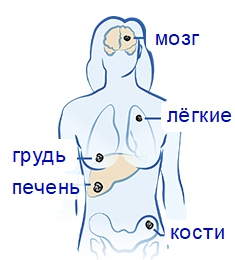
Данный вид опухоли, даже имея малые размеры, способен вызывать патологические очаги в других органах, костях. Чаще всего они обнаруживаются в лёгких, лимфоузлах, печени, надпочечниках, головном мозге. Признаками их возникновения служат:
- сухость, зуд кожных покровов;
- желтый цвет склер, дермы;
- гипертензия, не поддающаяся лекарственной коррекции;
- нарушение зрительной функции, слуха;
- парезы, инсульты;
- кашель с выделением кровавой мокроты;
- сильные боли в костной системе.

Отличительной особенностью онкологических заболеваний является отсутствие явных признаков на ранних стадиях процесса. Появление симптомов свидетельствует о позднем этапе патологии. К ним относятся:
- обильная гематурия;
- боль в области поясницы;
- пальпаторное обнаружение образования;
- высокие цифры артериального давления;
- набухание подкожных вен в области живота;
- потливость;
- неприятные ощущения при мочеиспускании;
- отёки ног, рук.
Обычно постановка диагноза на этом этапе сопровождается обнаружением очагов метастазирования. На более ранние проявления пациенты редко обращают внимание. Это может быть снижение аппетита, сильная утомляемость, анемия, кахексия. Наличие крови в моче незначительно, без лабораторного обследования заметить её невозможно.
Степень злокачественной опасности принято обозначать буквой G и цифрой. Чем она выше, тем меньше патологические клетки похожи на нормальные. Это свидетельствует о том, что процесс протекает агрессивно. Если это единица, патология развивается медленно, есть время для лечения и вероятность излечения высока.

Диагностирование патологии
На первом этапе обследования назначаются клинические анализы крови и мочи. С их помощью невозможно поставить диагноз, но таким способом проводится дифференцирование с другими болезнями мочевыделительной системы. Также определяется степень анемии, состояние других органов и систем. О возникновении патологического процесса на начальной его стадии может свидетельствовать увеличение количества эритроцитов, кальция, повышение маркеров на онкологию. Далее проводят инструментальные исследования:
- УЗИ, позволяющее увидеть размер, конфигурацию органа, его положение.
- Рентгеновские снимки с использованием контраста показывают все изменения в тканях почки.
- Магнитно-резонансная и компьютерная томография определяют размеры опухоли, её проникновение в ткани, выявляют имеющиеся метастазы, даже в отдалённых органах.
- С помощью биопсии выявляется вид рака.
Эти обследования являются самыми информативными. На их основе определяется стадия процесса, разрабатывается методика лечения.
Лечение светлоклеточного рака почки
Клетки такого вида рака очень устойчивы к цитостатикам, лучевой терапии. Поэтому лечение должно быть комплексным.
Важно начать его своевременно, как только болезнь будет диагностирована. При таком подходе прогноз наиболее благоприятен.
Применение химиотерапии проводится не только при невозможности оперативного лечения, но и в качестве подготовки к нему. Такая процедура помогает локализировать, уменьшить образование. Его обязательно проводят и после удаления источника. Метод заключается в лечении с помощью ядов, токсинов.
Препараты вводятся внутривенно капельно, в виде таблеток. Манипуляцию проводят циклично, повторяя через определённые промежутки. Эти средства имеют целый ряд побочных эффектов. К ним относятся: 
- тошнота;
- рвота;
- стоматит;
- диарея;
- изменение формулы крови;
- облысение.
Появление таких неприятных симптомов не является поводом для отмены лечения. Брови, ресницы, шевелюра в дальнейшем восстанавливаются.
Лучевая терапия при почечноклеточном раке, в случае его светлоклеточного варианта, является паллиативном методом лечения. Она помогает избавить человека от боли, особенно если метастазами поражены кости.
Оперативный метод лечения является наиболее эффективным при диагнозе светлоклеточнаякарцинома почки g2.Чаще всего применяют нефрэктомию– удаление органа, близлежащих лимфоузлов, клетчатки, надпочечника. Особенно хороший результат такое вмешательство оказывает при отсутствии распространения. Но и при их наличии можно проводить такую операцию. Онкологические клетки метастазов такого варианта заболевания имеют свойство уменьшаться после извлечения главного источника.
Если у пациента почка одна или есть другие противопоказания, применяют резекцию. Опухоль вырезают с захватом прилегающих здоровых тканей с обязательным исследованием гистологии. Это способствует приостановке роста даже на последних стадиях процесса.
Разработаны и другие методики лечения светлоклеточного рака. Одним из них является эмболизация почечной артерии. Таким образом перекрывается доступ питательных веществ к опухоли, достигается уменьшение её размеров.
Криодеструкцию выполняют введением электродов к патологическому очагу и разрушением с помощью замораживания или высоких температур. Методом радиочастотной абляции производится уничтожение опухоли.
Иммунотерапия давно начала применяться для лечения почечноклеточной карциномы. Но раньше эффективность метода была невысокой. Сейчас разработан новый препарат, который хорошо зарекомендовал себя не только при раке g 2, но и при других его формах.

Таргетное лечение является новейшей разработкой. Суть её состоит в воздейтвии избирательно только на определённые патологические клетки. Из недостатков отмечается быстрое возникновение резистентности опухоли к препарату, плохая переносимость человеком, большое количество побочных симптомов. Но способ позволяет если не устранить патологию навсегда, то перевести её в хроническую стадию на долгие годы.
Домашние рецепты строго по согласованию с лечащим врачом можно применять для поддержания сил организма, укрепления иммунитета, снятия неприятных симптомов во время химиотерапии. Для этого приписывают специальную диету, богатую витаминами, микроэлементами. Не рекомендуется употреблять жирную, острую пищу, различные специи. О курении, приёме алкоголя следует забыть навсегда.
Прогноз после лечения
Светлоклеточный рак почки, обнаруженный на 1 стадии, имеет прогноз излечения 90%. Важными моментами являются локализация опухоли, наличие метастаз, состояние иммунной системы, сопутствующие заболевания. На втором этапе, при условии, что патологические клетки не проникли в лимфу, прогноз также весьма благоприятен. При дальнейшем прогрессировании увеличивается вероятность рецидивов, даже после удаления источника, появляются метастазы в органах, расположенных рядом.
Четвертая стадия не даёт вероятности жизни даже в течение года. Заболевание чаще наблюдается у мужчин среднего и старшего возраста. Появление такой патологии у молодёжи является одним из неблагоприятных факторов, несущих малый процент выживаемости.
Заключение
Внимательное отношение к здоровью, правильное питание, отказ от вредных привычек помогают иммунитету справляться с раковыми клетками, подавляя их рост. При появлении неприятных симптомов, сигнализирующих о неблагополучии в организме, важно без промедления обращаться к врачу.
Своевременная диагностика, подобранная терапия помогут эффективно справиться с болезнью, предотвратить её рецидивирующее течение. Особенно это важно для людей, в роду которых были случаи светлоклеточного рака почки или других разновидностей онкологических патологий.
Почечно-клеточный рак – это группа злокачественных новообразований, относящихся к аденокарциномам, клетки которых дифференцируются в направлении тубулярного почечного эпителия. Гистологическая основа карциномы – кубический эпителий почечных канальцев. Светлоклеточная карцинома – это наиболее злокачественный тип почечного рака, характеризующийся накоплением в клетках холестерина, фосфолипидов и гликогена.
Рак характеризуется ранним гематогенным метастазированием в органы малого таза.
Клинического излечения рака позволяет добиться только своевременное лечение опухоли на ранней стадии.
Эпидемиология
Злокачественные новообразования почек составляют 3% от всех случаев онкологических новообразований. Светлоклеточная карцинома обнаруживается у 70% больных, страдающих от рака почки.
Чаще опухоль односторонняя, но встречаются и первичные множественные опухоли на обеих почках.
Мужчины болеют в 1,5 раза чаще женщин. Повышен риск рака у мужчин, достигших возраста 50-80 лет. Возраст пациента не коррелирует с тяжестью симптомов, вероятностью излечения и прогнозом пятилетней выживаемости.
Причины злокачественного процесса
Не установлено достоверной причины развития опухолей почки. Доброкачественные новообразования по типу тубулярной аденомы могут сочетаться с раком, но не являются его прямыми предшественниками.
Ряд внешних факторов и соматических заболеваний способен увеличить вероятность злокачественного процесса. Выделяют:

- длительный стаж курения;
- ожирение 2-3 степени;
- сахарный диабет 1 и 2 типа;
- хронические инфекционные болезни;
- воздействие химических канцерогенов (профессиональные вредности);
- постоянный приём петлевых диуретиков.
Особую роль играет наследственный фактор. Если у близких родственников присутствет схожая патология, риск развития опухоли в 2-3 раза выше.
Стадии и степени дифференцировки
Чтобы выработать адекватный подход к лечению светлоклеточной карциномы, врачу потребуется определить стадию ракового процесса и степень злокачественности ткани опухоли. От этого также зависит прогноз успешности лечения.
- Диаметр узла в наибольшем измерении меньше 4 см. Эпителиальный рак имеет экзофитный или эндофитный рост, но не прорастает в капсулу почки или стенки крупных сосудов органа.
- Карцинома размером 4-7 см, прорастающая в капсулу и околопочечную жировую клетчатку.
- Опухоль любого размера, прорастающая в сосуды (почечную или нижнюю полую вены), или дающая регионарные метастазы в лимфатические узлы.
- Узел любого размера, прорастающий в близлежащий орган (надпочечники, поджелудочную железу), или дающий отдалённые метастазы (лёгких, яичника).
Указанный параметр характеризует, насколько изменились раковые клетки по сравнению с нормальным почечным эпителием. Для её определения потребуется гистологическое или цитологическое исследование материала, взятого при операции или биопсии. Обозначается буквой G и цифрой, в порядке увеличения злокачественности.
G1 – высокодифференцированный рак с низкой степенью злокачественности. Похож на нормальную ткань. Узел редко метастазирует и медленно растет.
G2 – клетка узла с оптически пустой цитоплазмой и округлым темным ядром. Они образуют альвеолярные или ацинарные структуры, занимающие более 50% объёма опухоли.
G3 – раковые клетки образуют в основном солидные поля и бесструктурные скопления, занимающие до 60% объёма узла.
G4 – опухоль представлена преимущественно сплошными полями ткани. Такие узлы отличаются быстрым ростом и ранним появлением отдалённых метастазов.
Gх – степень злокачественности не определена. Фигурирует как элемент предварительного диагноза или если пациент умер прежде, чем проведено гистологическое исследование.
Симптомы
Почка – это орган с большими компенсаторными возможностями, поэтому опухоли 1-2 стадии порой не дают специфических симптомов, проявляясь общим интоксикационным синдромом с низкой выраженностью проявлений:
- общая утомляемость, часто сонливость;
- раздражительность;
- длительная субфебрильная температура (около 37 градусов);
- похудение, сперва незначительное, при длительном течении болезни – до кахексии.
При дальнейшем росте опухоли и поражении почечной ткани проявляются специфические почечные симптомы:

- Гематурия – эритроциты в моче. При микрогематурии обнаруживаются только под микроскопом. Макрогематурия определяется визуально, моча приобретает красный цвет.
- Повышение кровяного давления – вторичная или почечная артериальная гипертензия.
- Бледность кожи – из-за анемии, вызванной гематурией и снижением выработки эритропоэтина в почке.
- Отёки ног и подкожной клетчатки.
- Снижение свертываемости крови и появление петехиальных кровоизлияний.
- Боли в области поясницы – ноющего или острого характера, не снимаются приёмом спазмолитиков.
- лейкоцитоз;
- повышение СОЭ;
- снижение уровня эритроцитов и гемоглобина;
- повышение содержания ионов калия в крови;
- повышение уровня мочевины и креатинина.
При физикальном обследовании опухолевый узел удаётся пропальпировать только на 3-4 стадии болезни. На поздних стадиях появляются симптомы роста отдалённых метастаз:
- Кости: боли, патологические переломы.
- Печень: паренхиматозная или обтурационная желтуха, повышение содержания почечных ферментов в крови.
- Головной мозг: боли в голове, неврологические нарушения.
- Надпочечники: боли, анорексия, гормональный дисбаланс.
- Лёгкие: одышка, пневмонии или плеврит.

Симптомы отдалённых метастазов проявляются редко; когда вторичные узлы нарушают работу поражённых органов, они свидетельствуют о длительно текущем процессе. Они означают неблагоприятный прогноз лечения и дальнейшей жизни.
Диагностика
При раке почки важна ранняя диагностика на 1-2 стадии, только в оговорённом случае присутствует вероятность клинического излечения.
Диагностические мероприятия включают:
- Сбор анамнеза – с особым вниманием на факторы риска, наследственность и общие жалобы.
- Физикальное обследование – позволяет выявить гипертонию, отёки, заподозрить анемию.
- Общий, биохимический анализ крови.
- Общий анализ мочи.
- Анализ на онкомаркеры.
- Определение скорости клубочковой фильтрации.
- УЗИ почек – позволяет оценить размер, положение почки, толщину паренхимы, состояние лоханок. даёт примерные размеры опухолевого узла и его прорастание в соседние ткани.
- Рентгеноконтрастная урография и ангиография – снимки после введения контраста в мочевыводящие пути или кровеносные сосуды. Визуализирует контуры почечных чашечек, лоханок. При ангиографии видны сосуды, в том числе питающие раковый узел.
- МРТ и КТ – позволяет достоверно оценить форму и размеры узла, степень его инвазии в околопочечную клетчатку, выявить регионарные и отдалённые метастазы.
- Пункционная биопсия – осуществляется под контролем УЗИ. Берётся материал для гистологического исследования. Гистология – это золотой стандарт при диагностике любых новообразований. Только с её помощью возможно достоверно определить тип почечно-клеточного рака и его злокачественность.
Проводится, чтобы исключить заболевания, которые могли дать похожие симптомы:
- Хронические и острые гломерулонефриты, пиелонефрит.
- Опухоли мочевого пузыря.
- У женщин: болезни эндометрия, опухоли тела и шейки матки.
Ранние стадии рака почки сложны для диагностики, требуется большая онконастороженность врачей общей практики для своевременного направления подозрительных больных к специалистам.
Лечение
Светлоклеточный вариант почечного рака проявляет устойчивость к химио- и лучевой терапии, поэтому эти методы используются как вспомогательные. Они назначаются в предоперационный период для уменьшения размера или замедления темпов роста узла и метастазов. Это способствует уменьшению болевого синдрома и улучшению качества жизни.
В послеоперационный период их используют для предотвращения рецидивов опухоли.
Основной метод лечения – хирургический.
В ходе обследования врач определяет объём необходимой операции. Он зависит от размера, распространённости узла, наличия регионарных и отдалённых метастазов и состояний второй почки.
Показана резекция узла в пределах здоровых тканей. Убирают ближайшие лимфатические узлы в целях профилактики рецидивов.
Микроинвазивные операции – органосохраняющие методы лечения. Позволяют убрать узел, не затрагивая ткань органа. Применяются при опухолях минимального размера.
Эмболизация сосудов – просвет артерии, питающей опухоль, перекрывают пузырьком воздуха. Это замедляет рост либо вызывает некроз узла.
Радиочастотная абляция – опухолевую ткань разрушают при помощи местного воздействия радиоволн высокой частоты, которые выжигают клетки.
Криодеструкция – разрушение новообразования жидким азотом.
Проводится нефрэктомия. Убирается вся почка, околопочечная клетчатка, а в некоторых случаях и надпочечник. Обязательно удаление лимфатических узлов.
Отдалённые метастазы осложняют ход лечения. Возможно как оперативное лечение, так и терапия цитостатиками.
При двустороннем поражении почек также показано оперативное лечение с последующим переводом пациента на гемодиализ и трансплантацией почки.
Прогноз выживаемости
Успешность лечения зависит от стадии ракового процесса. Полное клиническое излечение возможно на 1-2 стадиях рака, и достигается у 90% больных. Пятилетняя выживаемость после нефрэктомии составляет 50%.
На 3 стадии высока вероятность появления рецидива опухоли в виде узла на второй почке, появления новых региональных метастазов или вторичных узлов в других органах.
У 30% больных на момент обращения есть онкологический процесс 4 стадии. Пятилетняя выживаемость при этом падает до 5-7%.
Одной из форм злокачественных новообразований среди взрослых и детей является папиллярный рак щитовидной железы.

К особенности заболевания относится образование опухоли на здоровой ткани щитовидной железы и может диагностироваться, как доброкачественная опухоль или киста. Женщины заболевают в 2,5 раза чаще мужчин, у детей этот вид рака отмечается очень редко.
Причины развития болезни
Этиология заболевания до конца не изучена, однако существуют факторы, которые способные спровоцировать появление опухоли.
К ним можно отнести:
- генетическая передача патологических изменений в щитовидной железе, в том числе онкологии;
- стойкое или одноразовое повышение радиоактивного фона;
- проведение процедуры облучения в результате операции и лечения и онкологических заболеваний;
- дефицит йода в пище и воде;

- присутствие синдрома гамартомы, являющегося стартовым механизмом в развитии заболевания.
Кроме того, следует учитывать, женщин в репродуктивном возрасте, когда высока вероятность фолликулярно-папиллярного перерождения в злокачественные опухоли и мужчин, у которых происходит сбой гормональной системы при аденоме.
Симптомы папиллярного рака
Как правило, папиллярная форма рака прогрессирует достаточно медленно, затрудняя его определение пациентом. Для того чтобы прогноз заболевания был благоприятным необходимо незамедлительно к лечащему врачу, если обнаруживаются следующие симптомы:
- увеличение и отек в области шеи со стороны опухоли;
- присутствие боли в щитовидной железе, которая распространяется по направлению вверх, к области ушей;
- сиплый и измененный голос;
- болезненное глотание;
- нарушения дыхательной деятельности (одышка, кашель, удушье);
- повышенная сонливость, вялость, апатия;
- онемение и покалывание конечностей;
- тусклые, выпадающие волосы;
- потливость, гипертермия;
- бессонница, отсутствие аппетита;
- резкая потеря веса.

Однако следует учитывать, что такие симптомы не всегда могут указывать на злокачественную опухоль щитовидки, некоторые из этих признаков наблюдаются при других заболеваниях, например при ангине. Поэтому важно раннее обращение в медицинское учреждение.
Диагностика заболевания
Существует несколько высокоточных диагностических обследований, позволяющих своевременно определить злокачественную опухоль. Чаще всего опухоль имеет в своем составе и фолликулярно-папиллярные элементы.
Для этой цели используются:
- УЗИ;
- гистология;
- проведение тонкоигольной биопсии;
- сканирование ЩЗ радиоизотопами;
- МРТ;
- проведение обследований крови для определения уровня тиреоидных гормонов;
- в опухолевидном новообразовании присутствует псаммозное тельце, которое хорошо просматривается при выполнении рентгенографии, что напрямую указывает на злокачественное течение болезни.

Нередко образование труднодоступно для обследования. В этом случае оценивается деформация лимфоузлов злокачественными клетками. Однако следует учитывать, что лимфатические узлы способны изменять свою форму после перенесенных инфекций, возвращаясь в естественное состояние после выздоровления.
Типы опухолей
Наиболее часто раковые опухоли ЩЖ относятся к дифференцированным (включают неизмененные фолликулярные клетки). Поэтому фолликулярно — папиллярный вид рака относится к высоко дифференциальному типу с благоприятным течением. Анапластическая карцинома характеризуется агрессивным течением, которая требует обязательной операции, а медуллярную карциному относят к промежуточному типу развития онкологии.
Злокачественные опухоли железы классифицируются следующими формами:
ФОЛЛИКУЛЯРНО — ПАПИЛЛЯРНАЯ ФОРМА РАКА ЖЕЛЕЗЫ. Этот вид заболевания занимает 2 место по частоте онкологических заболеваний ЩЗ. Такое новообразование, как правило, не затрагивает лимфоузлы, но распространяется на остальные органы, в том числе костную и легочную систему.
Скорость прогрессирования фолликулярно — папиллярной формы достаточно низкая, соответственно симптомы заболевания выявляются очень поздно, но в большинстве случаев, прогноз на возвращение к нормальной жизни благоприятный.
ПАПИЛЛЯРНАЯ КАРЦИНОМА. Эта форма встречается в 80% всех случаев онкологических образований щитовидной железы и поражает определенную часть органа. Несмотря на то, что карцинома обладает медленным ростом, она зачастую распространяется на лимфоузлы шеи. Этот вид характеризуется низкой смертностью.
МЕДУЛЛЯРНАЯ КАРЦИНОМА. Этот вид новообразования диагностируется в 6% случаев. Существующие предположения указывают на наследственный характер развития болезни. Как правило, медуллярная карцинома, помимо лимфоузлов, метастазирует в печень, легочную систему и т.д. Зачастую метастазы прогрессируют еще до выявления злокачественной опухоли. Прогноз на благоприятный исход положительный, только если начато своевременное лечение и проведена хирургическая операция.
АНАПЛАСТИЧЕСКАЯ КАРЦИНОМА. Эта форма встречается очень редко (в 2-4% случаев) и характеризуется быстрым прогрессированием опухоли, угрожающей жизни пациента. У анапластической карциномы самый высокий процент летальности. Ученые считают, что этот вид соединяет в себе папиллярную и медуллярную карциному, осложняя диагностику и лечение.
Стадии папиллярного рака
Классификация дифференцированных форм рака у больных, младше 45 лет на стадии происходит в соответствии со следующими критериями:
1 стадия — опухолевидное новообразование может разрастаться до солидного размера, однако не метастазирует в далеко расположенные системы. Вероятность распространения метастаз в близлежащие лимфоузлы — высокая;
2 — наблюдается злокачественная опухоль любого размера. Метастазы могут быть на любых участках тела.
ФОМЫ ОНКОЛОГИИ ЩЗ У БОЛЬНЫХ ПОСЛЕ 45
- 1 стадия — ограничивается ростом новообразования (менее 2 см). Как правило, эта стадия протекает без метастаз;
- 2 — новообразования разрастаются до 4 см в диаметре, но находятся только в пределах железы. Метастазы отсутствуют;
- симптомы 3 стадии проявляются разрастанием новообразования свыше 4 мм и более. Метастазы распространяются только на шейные лимфоузлы;
- 4A — раковая опухоль имеет очаги, как внутри, так и вне щитовидки, с возможностью распространения метастаз в окружающие грудные, шейные лимфоузлы. Отдаленных метастазов нет;
- 4B — новообразование может быть любых размеров (от минимального до солидного) и характеризуется разрастанием метастазов вглубь строения шеи, по направлению к позвоночному столбу. Кроме того, отмечаются метастазы в близко расположенных крупных сосудах и лимфоузлах. Отдаленных метастазов не наблюдается;
- стадия 4C — характеризуется метастазированием во все системы и органы. В этом случае раковая опухоль имеет солидный размер и выходит за пределы щитовидки.


В зависимости от того, сколько времени прошло с начала развития болезни и времени ее обнаружения зависит определение степени тяжести стадии заболевания и успешности того как будет проводиться лечение.
Отличия папиллярной карциномы от папиллярной формы рака
Папиллярный рак щитовидной железы сопровождается образованием опухоли из гормональных клеток щитовидки (тироцитов), в отличие от папиллярной карциномы, которая задействует клетки эпителия внутренних органов и кожи.

В отличие от карциномы, папиллярная онкология наиболее часто диагностируется у пожилых пациентов и детей и после соответствующей терапии редко вызывает рецидив. Симптоматика папиллярной карциномы развивается намного агрессивнее, в сравнении с папиллярным раком.
Следует учитывать, что для папиллярной и фолликулярной карциномы характерны симптомы поражения любых органов, в том числе костной ткани, головного мозга, легочной системы и т.д. При папиллярной карциноме отмечается более быстрое метастазирование в лимфоузлы, чем при папиллярном раке.
Терапевтические мероприятия
Лечение папиллярного (РЩЖ) подбирается индивидуально, с участием онколога, хирурга и эндокринолога. Как правило, лечение проводится с учетом следующих проявлений:
- определение размера онкологической опухоли;
- распространенность метастазов;
- возрастная категория больного.
Немаловажное значение имеет выяснение анамнеза заболевания.
Лечение папиллярного типа рака щитовидки предусматривает следующие мероприятия:
- наиболее часто проводится операция хирургического характера с удалением пораженной части или полным иссечением железы. На поздней стадии папиллярной, а также фолликулярной формы рака могут быть удалены близлежащие лимфоузлы;

- после удаления злокачественного новообразования, во избежание гипотиреоза, назначается лечение гормональными препаратами (Эутирокс и L – тироксин). Дозировка гормонов зависит от количества удаленной ткани (чем больше удалено — тем большая доза гормонов назначается);
- как правило, пациенту после проведения операции рекомендуется прием радиоактивного йода. Кроме того, рекомендуется лучевая терапия (внешняя) для разрушения оставшихся после операции раковых клеток, не реагирующих на радиоактивную йодотерапию.
Несмотря на то, что рецидив болезни встречается очень редко, при благоприятных обстоятельствах симптомы онкологической опухоли способны появиться, спустя 5-6 лет, а иногда рецидив возможен и через 10 лет.
Смертность при раке щитовидной железы
Предупредить рецидив рака может ранняя диагностика и успешное лечение, при постоянном контроле состояния пациента. Такие меры позволят увеличить длительность жизни больных, уменьшив число летальных исходов.
Прогноз летальности напрямую зависит от лечебных мероприятий:
- 19 прооперированных из 20 живут в течение 5 — 6 лет;
- 17 человек из 20 после эктомии живут в течение 10 лет;
- в каждом 3 случае у прооперированных от рака отсутствует рецидив заболевания. Такие пациенты живут свыше 15 лет.
При метастазах в легочную или костную систему продолжительность жизни резко сокращается, несмотря на активное лечение. При развитии фолликулярной карциномы высокий риск распространения метастазов в сосудистую систему. У пациентов, не достигших 45-летнего возраста смертность от раковой опухоли щитовидной железы намного меньше, чем у старшего поколения.

Прогноз на выздоровление
Чаще всего папиллярный рак щитовидной железы обладает благоприятным прогнозом для больного. При этом ВАЖНО НЕ ПРОПУСТИТЬ ВРЕМЯ, КОГДА ВОЗНИКАЮТ НАЧАЛЬНЫЕ СИМПТОМЫ ЗАБОЛЕВАНИЯ.
После операции, а затем радиоактивной терапии благоприятный прогноз на получение длительной ремиссии объясняется нераспространением метастазов дальше, чем область шеи, так как метастазами поражаются лимфоузлы.
После операции и удаления папиллярной опухоли качество жизни больного, практически не изменяется и сохраняется работоспособность, что подтверждают отзывы самих пациентов, но только в том случае, если во время операции не произошло непредвиденных осложнений (задеты нервные окончания, голосовые связки и т.д.).
Профилактические мероприятия
Единственным действенным способом предупреждения рака железы является снижение воздействия радиационных лучей, особенно в раннем возрасте. Поэтому не следует без особого повода назначать выполнение рентгенологического обследования.
На уровне генов существует несколько мутированных видов папиллярного РЩЖ, прогноз которых неблагоприятен и увеличивает риск онкологии. Некоторые ученые утверждают, что больным, которые входят в группу риска, нужно удалять щитовидку, несмотря на отсутствие явных симптомов болезни.
Необходимо знать, что затягивать с лечением и диагностикой не стоит. Многочисленные отзывы высококвалифицированных специалистов и пациентов подтверждают, что с помощью современных методик лечения папиллярной и папиллярно-фолликулярной формы рака щитовидной железы вполне возможно добиться положительных результатов и предотвратить рецидив в дальнейшем.
- Радиоактивный йод при заболеваниях щитовидной железы
- Строение и функции щитовидного хряща
- Диффузные изменения щитовидной железы
- Появление кальцинатов в щитовидной железе
- Развитие папиллярного рака щитовидной железы
Читайте также:

