Современные виды венозного доступа в детской онкологии
Цель исследования
Анализ опыта использования различных вариантов венозного доступа у детей с онкологической патологией.
Материалы и методы
Результаты и обсуждение
До 2012 года в ОДО устанавливали только традиционные подключичные или бедренные катетеры из центрального венозного доступа (таблица 1).
Таблица 1
Общее количество катетеризаций подключичных и бедренных вен у детей различных возрастных групп онкологического профиля
По результатам наших наблюдений, наиболее частыми были инфекционные осложнения, развивавшиеся у больных на фоне иммуносупрессии, обусловленной химио- и лучевой терапией, нарушавшие непрерывность проводимой специфической терапии и требовавшие перестановки катетера. Так, воспалительная инфильтрация мягких тканей в области стояния катетера отмечалась у 33 детей (7%). Гипертермия, сопровождавшаяся потрясающим ознобом, развивавшаяся через 20-30 минут после начала инфузионной терапии, была расценена как проявление инфицирования катетера у 51 ребенка (10,8%). Таким образом, осложнения, возникшие при установке внешних катетеров и их эксплуатации, по нашим данным, составили 32,9% (таблица 2).
Таблица 2
Осложнения, связанные с постановкой и эксплуатацией внешних ЦВК у детей различных возрастных групп онкологического профиля
Многократные попытки пункции вены
Воспалительная инфильтрация мягких тканей
Таблица 3
Общее количество имплантированных венозных портов у детей различных возрастных групп онкологического профиля
За 6 месяцев 2012 года было установлено 8 портов, в 2013 году - 10 портов, в 2014 году - 3 порта, за 5 месяцев 2015 года - ни одного. Порты давали возможность избавить ребенка и от многократных наркозов, и от многократных далеко не безопасных катетеризаций. Порты обеспечивали постоянный венозный доступ на неограниченно долгое время. Однако первоначальная эйфория, связанная с портами, довольно быстро прошла.
Первое, с чем мы столкнулись - это тромбирование системы и невозможность восстановить ее проходимость (2 случая - 9,5%). При возникновении непроходимости порта приходилось идти на повторную операцию и удалять его. В 2 случаях (9,5%) непроходимость развилась из-за перекрута порта и невозможности пунктировать камеру. Это редкое осложнение называется синдром Твидлера и возникает при излишних движениях [4]. В 7 случаях (33,3%) возникли инфекционные осложнения, потребовавшие проведения мощной антибактериальной терапии и срочного удаления порта. В одном случае (4,7%) инфекция привела к развитию септического процесса с формированием множественных абсцессов. В процессе эксплуатации портов стало понятно, что установка иглы Губера воспринимается детьми даже старшего возраста очень болезненно, вызывая массу негативных эмоций. Дети категорически отказывались от выполнения этой процедуры без наркоза. Кроме того, отправляя ребенка домой, мы извлекали иглу из порта. В случае госпитализации ребенка в районную больницу воспользоваться портом было нельзя из-за отсутствия там игл Губера и опыта их постановки у врачей. При выполнении магнитно-резонансной томографии проводить внутривенный наркоз, используя порт, тоже оказалось невозможно, т.к. игла не может находиться в камере порта во время процедуры. В 2 случаях (9,5%) у пациентов имело место асептическое воспаление мягких тканей в области порта из-за выпадения иглы из камеры и экстравазации химиопрепаратов. Таким образом, осложнения, связанные с эксплуатацией венозных портов, возникли в 66,5% случаев (таблица 4).
Таблица 4
Осложнения, связанные с эксплуатацией венозных портов у детей различных возрастных групп онкологического профиля
Асептическое воспаление мягких тканей
Перекрут порта (синдром Твидлера)
14 пациентам порт-системы были удалены по экстренным показаниям. Повторная имплантация порта не выполнялась ни одному пациенту.
С 2013 года для длительного доступа к венозному руслу у онкологических больных нами стали использоваться имплантируемые через периферическую вену центральные венозные катетеры (PICC) (таблица 5).
Таблица 5
Общее количество имплантированных PICC-катетеров у детей различных возрастных групп онкологического профиля

- Обзор
- Написать отзыв
- содержание
Обзор
Под редакцией М.Ю.Рыкова, В.Г.Полякова
Год издания: 2017
Количество страниц: 272
ISBN: 978-5-9704-4326-2
Издательство: ГЭОТАР-МЕДИА
Руководство посвящено установке и эксплуатации систем венозного доступа при лечении детей с онкологическими и орфанными заболеваниями (мукополисахаридозами различных типов и гликогенозами) и рассчитано на широкий круг читателей - как педиатров, так и онкологов. В нем подробно описаны состояние помощи детям с онкологическими заболеваниями, особенности топографической анатомии венозной системы у пациентов различного возраста, приведено описание техники установки внешних центральных венозных катетеров и имплантации порт-систем. Издание проиллюстрировано фотографиями из личного архива авторов. Представлены как наиболее частые, так и редкие осложнения, возникающие в процессе установки и эксплуатации различных систем венозного доступа, а также дана их классификация.
Книга предназначена детским онкологам, педиатрам, детским хирургам, анестезиологам-реаниматологам.
Отзывы
содержание
Список сокращений и условных обозначений
Глава 1. Медицинская помощь детям с онкологическими заболеваниями в Российской Федерации и перспективы развития
Концепция. "В начале было Слово-"
Статистика. "Кто владеет прошлым, тот предвидит будущее и управляет настоящим"
Материальная база и кадровая политика
Глава 2. История катетеризации центральных вен
Глава 3. Топографическая анатомия сосудов головы и шеи у детей
Верхняя полая вена и ее притоки
Глава 4. Варианты систем венозного доступа
Центральные катетеры, вводимые через периферическую вену
Туннелированные катетеры Бровиака
Имплантируемые венозные порт-системы
Глава 5. Роль лучевых методов диагностики в обеспечении венозного доступа
Визуализация периферических вен
Визуализация магистральных вен c помощью ультразвукового исследования
Интраоперационная рентгеноскопия и эндокардиальная электрокардиографияИнтраоперационное использование ультразвуковых аппаратов
Контрольные рентгенологические исследования
Глава 6. Техника установки и удаления внешних центральных венозных катетеров и венозных порт-систем
Точки доступа к подключичной вене
Применение имплантируемых венозных порт-систем
Имплантация венозных порт-систем
Имплантация с помощью интраоперационной рентгеноскопии
Имплантация с помощью регистрации эндокардиальной электрокардиограммы
Сравнение интраоперационной рентгеноскопии и электрокардиографического контроля
Особенности разработанной техники
Удаление венозных порт-систем
Установка и удаление подключичных катетеров
Установка и удаление центральных катетеров, вводимых через периферические вены
Глава 7. Осложнения установки и эксплуатации систем венозного доступа
Опыт НИИ детской онкологии и гематологии ФГБУ "РОНЦ им. Н.Н. Блохина" Минздрава России и ГБУЗ АО "Архангельская областная детская клиническая больница им. П.Г. Выжлецова"
Классификация осложнений установки и эксплуатации имплантируемых венозных порт-систем
Глава 8. Катетер-ассоциированные инфекции в педиатрической практике
Терминология внутрисосудистых устройств и оценки риска
Терминология инфекционных осложнений, связанных с внутрисосудистыми устройствами
Патогенез инфекций, связанных с внутрисосудистыми устройствамиВозбудители катетер-ассоциированных инфекций кровотока
Диагностика катетер-ассоциированных инфекций кровотока
Управление катетер-ассоциированными инфекциями кровотока
Роль рентгенологических исследований при планировании терапии катетер-ассоциированных инфекций кровотока
Профилактика инфекций, связанных с внутрисосудистыми катетерами. Правила установки внутрисосудистых устройств и ухода за ними
Резюме рекомендаций Centers for Disease Control and Prevention.
Образование, обучение и подбор персонала
Выбор типа катетера и места сосудистого доступа
Гигиена рук и правила асептики
Максимальные меры предосторожности в соблюдении режима стерильности
Место установки катетера и режим перевязки
Уход за пациентом
Способ закрепления катетера
Пропитка антибиотиками и антисептиками катетеров и манжет
Мази с антибиотиками и антисептиками
Профилактика с помощью "замка" из антибиотиков
Замена периферических и средних катетеров
Замена центрального венозного катетера, в том числе периферически установленного центрального венозного катетера и катетеров для гемодиализа
Периферические артериальные катетеры и организация контроля у взрослых пациентов и в педиатрии
Замена отдельных частей внутрисосудистых устройств
Безыгольные системы внутрисосудистых катетеров
Глава 9. Венозный доступ при лечении детей с орфанными заболеваниями
Прогноз тяжести заболевания
Наблюдение за пациентами
Особенности проведения анестезии
Имплантация порт-систем пациентам с орфанными заболеваниями

В Европейской клинике регулярно проводится постановка подкожных систем для длительной внутривенной инфузии лекарственных веществ, включая химиопрепараты, забора крови на исследования и переливания кровекомпонентов. Эти системы называются инфузионными портами или для краткости используют профессиональный жаргонизм – порты.
Зачем мне нужна порт-система?
Ежегодно множеству людей имплантируются порт-системы Селсайт (Celsite ® ). Некоторым на несколько месяцев, некоторым - на несколько лет; все зависит от продолжительности лечения.
Врач назначает имплантацию порт-системы чтобы избежать повторных внутривенных вмешательств, которые случаются всякий раз при назначении новых курсов химиотерапии. При повторных катетеризациях происходит значительное травмирование вен; частые инфузии в периферические вены и смена катетеров могут привести к развитию флебитов.
Порты широко используются в странах Западной Европы у пациентов с впервые выявленным онкологическим заболеванием, которым планируется проведение множественных сеансов химиотерапии, особенно цитостатическими препаратами, которые вызывают повреждение периферических вен. Кроме того, инфузионные порты устанавливаются пациентам с тонкими периферическими венами на руках и ногах. В отечественной онкологической практике порты используются редко.

В различных странах Западной Европы инфузионные порты устанавливают 95% всех пациентов, получающих длительные курсы химиотерапии.
Инфузионный порт позволяет упростить процедуры забора венозной крови на лабораторные исследования, существенно облегчить парентеральное питание, повысить эффективность переливания компонентов крови, особенно тромбоконцентрата, а также ряд других манипуляций, требующих постановки центрального внутривенного катетера.
Что такое порт для химиотерапии?
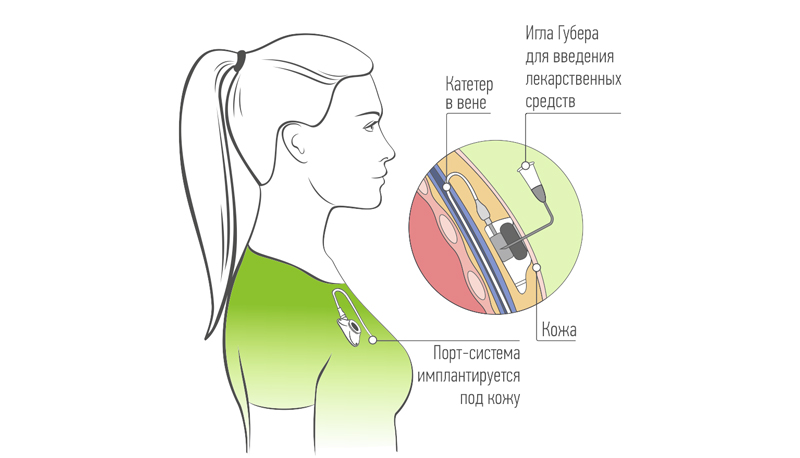
Инфузионный порт представляет собой титановый резервуар в виде толстой монеты диаметром около 4-4,5 см и толщиной около 1 см, который покрыт изнутри биоинертным полимером. На верхней его плоской части установлена мембрана из многослойного силикона, через которую вводят лекарственные препараты. Порт имеет тонкую трубочку-катетер длиной до 10-15 см, которая пропускается в яремную вену и реже в артерию. Сам инфузионный порт устанавливается, как правило, под кожей в верхней трети грудной клетки во время небольшой хирургической операции. Место и способ постановки порт-системы определяется общим состоянием пациента и планируемого вида лечения.
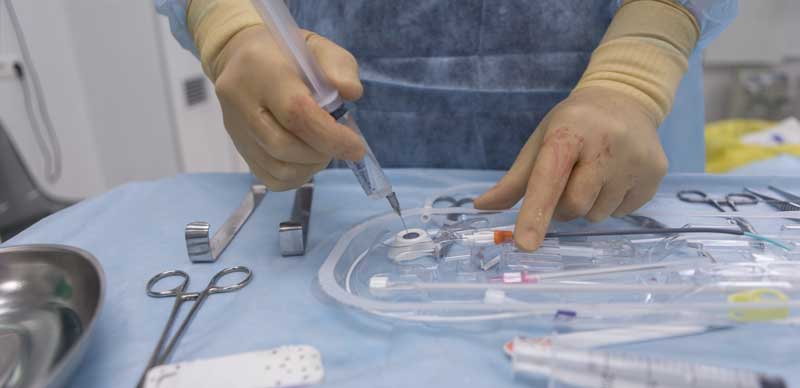
Установка порт-системы в Европейской онкологической клинике
Как проводится установка порта?
Процедура имплантации инфузионного порта проводится в условиях рентген-операционной под кратковременным наркозом. В нашей стране, к сожалению, крайне небольшое число специалистов имеет существенный опыт установки порт-систем. Наши врачи-рентгенхирурги имеют опыт установки порт-систем как под рентгеновским, так и ультразвуковым контролем.
Во время выполнения процедуры имплантации пациент не чувствует никаких болезненных ощущений и дискомфорта. Через 2-3 часа после операции и проверки работоспособности порта пациент может отправляться домой или переходить к следующему этапу лечения – химиотерапии.
После обработки кожи специальным дезинфицирующим раствором выполняют укол иглой в центральную вену, затем в иглу заводят тонкий металлический проводник, по которому вводят специальный катетер примерно 2 мм в диаметре. Выполняют небольшой разрез кожи и устанавливают порт под кожу, затем соединяют порт и установленный в вену катетер. Разрез ушивают несколькими косметическими швами.
Что входит в услугу?
- Установка инфузионной порт-системы, со стоимостью порта. Порт.
- Первичный осмотр врача-специалиста при госпитализации.
- Определение группы крови и резус-принадлежности.
- Установка катетера в периферическую вену.
- Забор крови.
- ЭКГ в 12 отведениях (кардиодом).
- Общий анализ крови (CITO).
- Общая биохимическая панель (ALB, ALP, ALT, AMY, AST, BUN, Ca, CRE, GGT, GLU, TBIL, TP, UA) (CITO).
- Пребывание в дневном стационаре — 1 час (до 3 часов).
- Консультация врача-эндоваскулярного хирурга, к.м.н., первичная.
Часто задаваемые вопросы
Срок эксплуатации порт-системы зависит от длительности лечения и может составлять от 6 месяцев до нескольких лет. Если ваш лечащий врач принял решение о приостановке на время курса химиотерапии, порт – система останется работоспособной. В этом случае потребуется профилактический уход и промывание системы каждые 4-6 недель.
Если вы испытываете дискомфорт, чувство жжения, наблюдаете покраснение кожи, следует немедленно обратиться к врачу. Правильно имплантированная и обслуживаемая порт-система не вызывает неприятных ощущений и делает процедуру инфузии безболезненной.
Большинство современных порт-систем не являются препятствием для проведения исследования. В Европейской онкологической клинике устанавливаются более 10 типов портов, в том числе системы для инфузии с высоким давлением и для компьютерной томографии с контрастированием. Об особенностях вашей системы проконсультируйтесь с лечащим врачом.
Необходимо спросить об этом своего лечащего врача. Ответ зависит от места установки порта.
Да, будет. Если порт установлен, а постоянная инфузионная терапия не проводится, или принято решение о временном прекращении химиотерапии, то инфузионный порт необходимо промывать каждые 4–6 недель во избежание его закупорки.
Мы рекомендуем установку порт-систем всем пациентам, которым планируется проведение многократных или длительных (до 46 часов) курсов химиотерапии. Кроме того, мы активно используем порт-системы у пациентов, находящихся на симптоматической паллиативной терапии, у которых затруднен обычный венозный доступ, и которые требуют парентерального питания из-за развившихся стенозов пищевода и кишечника.
Инфузионный порт помогает быстро и безболезненно осуществить забор крови, ввести лекарственные препараты в экстренной ситуации для спасения жизни пациента.
Порт-системы для длительного введения — это новая ступень развития техники внутривенных процедур после периферических и центральных венозных катетеров.
- позволяет наладить быстрый венозный доступ при необходимости получения крови или экстренного введения препаратов с целью спасения жизни;
- существенно уменьшает риск развития флебитов на фоне постоянных внутривенных вмешательств во время специального лечения;
- создает возможность многократного введения препаратов раздражающего действия (химиопрепаратов), уменьшая неприятные ощущения;
- позволяет проводить регулярный безболезненный забор крови из вены для проведения лабораторных исследований;
- формирует психологический комфорт для большинства пациентов, поскольку устраняет боязнь частых и болезненных инъекций;
- порт может использоваться длительное время (в течение 12-24 мес.) без необходимости переустановки;
- инфузионный порт устанавливается незаметно под кожей, что обеспечивает хороший косметический эффект, уменьшает риск инфицирования при проведении регулярных внутривенных манипуляций;
- инфузионный порт не создает дискомфорта при обычной жизни (работа, занятие спортом, принятие душа, бассейн и др.);
Максимальный срок наблюдения пациентов с инфузионными порт-системами - 3-5 лет, при обеспечении правильного ухода за ними.
Современные порт-системы обеспечивают очень высокое качество жизни онкологических больных. Порт-система обычно размещается в мягких тканях в подключичной ямке над областью молочной железы, ближе к плечевому суставу. У большинства пациентов порт практически не заметен. У худощавых пациентов применяются специальные порт-системы для кахексичных больных. В любом случае, на коже нет никаких выступающих деталей. Каких-либо ограничений после постановки порта не возникает.
В Европейской онкологической клинике широко используются системы основных мировых производителей, которые обеспечивают простое и надежное введение лекарственных препаратов. Мы устанавливаем пациентам более 10 различных видов портов: стандартные подкожно- имплантируемые порты, порты низкого профиля, двойные порты с двухпросветным катетером, имплантируемые порт-системы для инфузии высокого давления и для контрастной компьютерной томографии, а также подкожные имплантируемые порт-системы сосудистого доступа.
В настоящий момент в силу ограниченности спроса и высокой технологичности изготовления порт-систем их стоимость достаточно высока. Кроме того, небольшое число врачей-специалистов имеют достаточный опыт постановки портов. Кроме того, порт-системы требуют правильного использования – допускается использование только специальных игл Губера при введении химиопрепаратов через порт-систему.

Лечение пациента в стационаре, как правило, сопровождается внутривенным введением лекарственных средств: гидратация, электролитная, антибактериальная, химиотерапия, парентеральное питание или их комбинация. У пациента вены могут быть от плохого качества с плохим кровообращением до хорошего качества с отличным кровотоком.
При проведении инфузионной терапии важно обеспечить безопасность сосудистого русла. При выборе внутривенного катетера имеют значение: тип устройства, время его пребывания в сосудистом русле, диапазон pH и осмоляльность вводимых растворов, расположение дистального (внутреннего) конца катетера.
Нейтральные растворы можно вводить в периферические вены через катетеры краткосрочного использования. Кислые и щелочные растворы необходимо вводить в центральные вены для достижения гемодилюции лекарства. Гемодилюция или буферизация кровью лекарственных средств с уровнем pH ниже 4,1 и / или выше 9,0 является обязательной для защиты эндотелия вен от очень кислых или щелочных лекарственных средств.
Кровь в организме человека является изотонической с осмоляльностью 285 мОсм /л. Изотоничность составляет 250–350 мОсм /л. Такие растворы можно вводить в периферические вены. Гипотонические (ниже 250 мОсм /л) и гипертонические (более 350 мОсм /л) лекарственные средства необходимо вводить в центральные вены.
Рекомендации, предложенные в данном документе, направлены на максимальное снижение рисков механических осложнений и инфицированности при введении и эксплуатации внутрисосудистых устройств, а также для создания порядка профилактики и устранения осложнений, связанных с внутрикатетерным и внутрисосудистым тромбообразованием.
Организационные вопросы
Рекомендация 1. Весь медицинский персонал лечебного учреждения должен знать показания к введению венозных катетеров. Категория IA.
Внутрикостная игла вводится по экстренным и жизненным показаниям сроком до 24 ч для проведения противошоковых и / или реанимационных мероприятий, если безуспешны двукратная попытка введения катетера в периферическую вену и не представляется возможным введение катетера в магистральный сосуд.
Краткосрочный периферический венозный катетер вводится в поверхностные вены по экстренным, срочным и плановым показаниям сроком до 72 ч эксплуатации, для введения изотонических растворов и медикаментозных средств.
Краткосрочный центральный венозный катетер (ЦВК) вводится по срочным и экстренным показаниям сроком на 14–28 дней для проведения интенсивной инфузионной терапии и введения гипер- и гипоосмоляльных, кислых и щелочных растворов.
Среднесрочный периферически вводимый ЦВК (PICC) вводится сроком от 6 дней до 1 года для проведения интенсивной инфузионной терапии и введения гипер- и гипоосмоляльных, кислых и щелочных растворов.
Долгосрочный туннелируемый ЦВК (Бровиак / Хикман) вводится по плановым показаниям сроком на 1–6 мес для проведения инфузионной терапии, введения химиопрепаратов, антибиотиков, парентерального питания. Для эксплуатации 7 раз в неделю.
Долгосрочный имплантируемый ЦВК (PORT) вводится по плановым показаниям для проведения инфузионной терапии, введения химиопрепаратов, антибиотиков, парентерального питания сроком на 6–24 мес, при эксплуатации 2–3 раза в неделю.
Рекомендация 2. Весь медицинский персонал лечебного учреждения должен знать правила введения и эксплуатации венозных катетеров. Категория IA.
Рекомендация 3. К введению ЦВК может быть допущен только обученный врач, изучивший Протоколы и технику введения ЦВК, владеющий ручными навыками введения ЦВК на муляже, подтвердивший свои знания и опыт на экзамене. Категория IA.
Рекомендация 4. К работе с ЦВК может быть допущен средний медицинский персонал, прошедший тренинги по эксплуатации ЦВК на муляже, владеющий ручными навыками и правилами профилактики катетер-ассоциированной инфекции кровообращения. Категория IA.
Рекомендация 5. Необходима регулярная оценка знаний и соблюдения протоколов введения и эксплуатации венозных катетеров. Категория IA.
Аттестационная комиссия, а также периодичность оценки знаний и умений медицинского персонала определяется администрацией лечебного учреждения. Аттестуемый персонал лечебного учреждения, и аттестационная комиссия должны работать по плану мероприятий, утвержденному руководителем ЛПУ.
Рекомендация 6. Лечебные отделения должны быть укомплектованы обученным средним медицинским персоналом. Категория IВ. В отделениях, где не укомплектованы штаты медсестер или увеличена нагрузка на процедурных медсестер, выше уровень катетер-ассоциированной инфекции кровообращения у пациентов.
Показания к введению катетера
Рекомендация 7. Выбор венозного катетера определяет лечащий врач – гематолог / онколог. Категория IВ.
Лечащий врач устанавливает диагноз, определяет тактику и стратегию лечебных мероприятий, продолжительность и интенсивность внутривенных медикаментозных вмешательств, кратность их введения в течение суток, знает химические и физические свойства назначаемых лекарственных средств. Это параметры, которые влияют на выбор внутривенного устройства.
Рекомендация 8. Место и технику введения катетера выбирает анестезиолог или хирург, который проводит операцию введения / туннелирования / имплантации ЦВК. Категория IВ.
Рекомендация 9. У взрослых пациентов для введения периферических и средних катетеров используются вены верхних конечностей. Категория II.
Рекомендация 10. У детей младшего возраста для введения периферических, средних, ЦВК используются вены верхних и нижних конечностей. Категория II.
Рекомендация 11. Периферический венозный катетер вводится по экстренным и срочным показаниям в процедурном кабинете, палатах, боксах отделения с соблюдением правил асептики и антисептики.
Рекомендация 12. ЦВК вводится по срочным и плановым показаниям в условиях асептического операционного зала. Категория IA.
Рекомендация 13. Использовать средний или периферически вводимый ЦВК вместо короткого периферического катетера, если срок планируемой внутривенной терапии превышает 6 дней. Категория II.
Рекомендация 14. У взрослых пациентов избегать введения ЦВК в бедренную вену и вены нижних конечностей. Категория IA. Если катетер был установлен в бедренную вену или в вены нижних конечностей по жизненным показаниям, необходимо удалить его как можно быстрее, но не позднее чем через 48 ч. Категория IA.
Рекомендация 15. У взрослых пациентов использовать подключичный доступ для введения нетуннелируемого ЦВК с целью предотвращения инфекции. Категория IB.
Рекомендация 16. Избегать установки ЦВК в подключичную вену у пациентов для гемодиализа и пациентов с заболеванием почек с целью предотвращения стеноза подключичной вены. Категория IA.
Рекомендация 17. Использовать фистулу или естественный артериовенозный протез у пациентов с хронической почечной недостаточностью для обеспечения постоянного доступа для диализа. Категория IA.
Предоперационная подготовка
Рекомендация 18. При многократных, повторных катетеризациях магистральных сосудов и / или при нарушении поверхностных анатомических ориентиров, при объемных образованиях в области голова – шея и органов грудной клетки проводить дуплексное исследование экстракраниальных отделов брахиоцефальных вен с цифровым картированием кровотока. Категория IA.
Знание диаметра сосудов, скорости кровотока и проходимости вен позволит заблаговременно сделать рациональный выбор вены для введения ЦВК.
Рекомендация 19. Уровень тромбоцитов при плановой постановке ЦВК должен превышать 75 × 109 г / л.
Рекомендация 20. Краткосрочный нетуннелируемый ЦВК по экстренным показаниям можно вводить при низких уровнях тромбоцитов (менее 50 × 109 г / л), если есть технические возможности войти в вену с одного движения пункционной иглы.
Обязательное условие – к началу манипуляции необходимо иметь взвесь тромбоконцентрата с тем, чтобы с момента введения ЦВК начать трансфузию донорских тромбоцитов.
Рекомендация 21. Долгосрочные туннелируемые / имплантируемые ЦВК вводятся в плановом порядке, являются операцией II степени хирургического риска, проводятся с предоперационной подготовкой – по необходимости. Категория IA.
Необходимыми условиями могут быть: коррекция уровня тромбоцитов, диагностика состояния вен брахиоцефального ствола, коррекция водно-электролитного обмена и гемодинамики.
Рекомендация 22. Размер вводимого венозного катетера определяет анестезиолог / хирург. Размер катетера не должен превышать 1 / 3 диаметра кровеносного сосуда, в который вводится ЦВК. Категория IA.
Внутривенные катетеры, обозначаемые размерами G (краткосрочные венозные катетеры типа цертофикс), вводятся следующим образом: 22G – новорожденные дети; 18G – дети от 3 месяцев до 3 лет; 16G – дети от 3 до 11 лет; 14G – дети от 12 лет и взрослые.
Внутривенные туннелируемые катетеры Бровиак / Хикман и имплантируемые катетеры порт измеряются во Fr (френч). Катетеры Бровиак: размеры 2,7Fr – новорожденные; 4,2Fr – до 3 лет; 6,6Fr – до 12 лет. Катетеры Хикман: 7Fr и более – дети 12 лет и взрослые. 1Fr равен 0,33 мм.
Условия введения венозных катетеров
Рекомендация 23. Перед установкой периферического венозного катетера обработать чистый участок кожи антисептиком. Категория IB. В качестве антисептика используются спиртосодержащие растворы – 70 % спирт, 2 % спиртовой раствор хлоргексидина, 5 % спиртовой раствор повидон-йодида, йодоформ, настойка йода.
Важно учитывать, что нельзя использовать настойку йода у детей первого месяца жизни из-за токсического воздействия йода на щитовидную железу новорожденного. Отсутствуют рекомендации в отношении безопасности или эффективности применения хлоргексидина у младенцев младше 2 месяцев. Это неразрешимый вопрос.
Рекомендация 24. Визуальный контроль манипуляций в магистральных сосудах желательно обеспечить аппаратами ультразвукового исследования (УЗИ), рентген-контроля и мониторинга электрокардиограммы (ЭКГ) во втором стандартном отведении. Категория IB.
Рекомендация 25. Катетер вводится с соблюдением всех правил асептики и антисептики в хирургии с радиационной защитой медицинского персонала. Категория IA.
Анестезиолог надевает маску, шапочку, рентгензащитный галстук и фартук. Проводит хирургическую обработку рук, надевает стерильный хирургический халат и стерильные перчатки. Выполняется хирургическая обработка операционного поля пациента, обкладывается широко стерильной хирургической простыней.
Рекомендация 26. У детей операция введения / туннелирования / имплантации ЦВК проводится под общей анестезией. Категория IIВ.
Рекомендация 27. У взрослых операция туннелирования / имплантации ЦВК проводится с использованием инфильтрационной анестезии местными анестетиками. Общая анестезия взрослому пациенту должна быть доступна и проводится по его выбору. Категория IIВ.
Рекомендация 28. Пункцию глубоких и магистральных вен предпочтительно проводить с УЗИ-навигацией. Категория IВ.
В настоящее время общепринято, что пункция всех центральных вен должна быть выполнена с УЗИ-навигацией, особенно у детей. Пункция внутренней яремной вены у детей без визуализации создает риски проколов сонной артерии или многократной безуспешной попытки пункции внутренней яремной вены при такой анатомической особенности, как рассыпной тип внутренней яремной вены.
Рекомендация 29. Расположение J-образного проводника и катетера в вене важно визуализировать с помощью рентген-контроля. Категория IA.
Рекомендуемый у взрослых контроль внутрисосудистой ЭКГ во втором стандартном отведении не может быть убедительным у детей первых 10 лет жизни. Особенности анатомического строения брахиоцефальных вен у детей в 24 % случаев приводят к прохождению J-образного проводника мимо верхней полой вены в контралатеральную позицию, одностороннюю или противоположную внутреннюю яремные вены при подключичном доступе справа. Такое расположение J-образного проводника, а затем и катетера не дает нарушения ритма сердца и создает ложное представление о правильном расположении внутрисосудистых устройств.
Рекомендация 30. Внутренний конец катетера должен располагаться в нижней трети верхней полой вены. Категория IA.
Рекомендация NAVAN (Национальная ассоциация сетей сосудистого доступа). Наиболее подходящим местом для расположения внутреннего конца ЦВК является нижняя треть верхней полой вены, близко к месту соединения верхней полой вены и правого предсердия. Это позволяет катетеру свободно проходить по просвету вены и располагаться параллельно стенке сосуда, значительно снижает риск таких осложнений, как тромбоз и инфекция.
Внутренний конец катетера не должен входить в правое предсердие. Продвижение катетера в предсердие создает риски летального осложнения – гемоперикарда. Расположение внутреннего конца катетера в нижней трети верхней полой вены создает риск тромбообразования в 14 % случаев, расположение в верхней трети верхней полой вены повышает риск тромбообразования до 86 %.
Рекомендация 31. Использовать для внутрисосудистых катетеров бесшовную фиксацию с целью снижения риска инфицирования. Категория II.
Эксплуатация центрального венозного катетера
Рекомендация 32. Перед работой с ЦВК следует проводить гигиеническую обработку рук спиртосодержащим антисептиком в течение 30 с. Категория IА.
Рекомендация 33. Ежедневно проводить осмотр мест введения катетера путем пальпации через повязку для определения припухлости или путем простого осмотра в случае прозрачной повязки. Если у пациента не отмечены клинические признаки инфекции, марлевые или непрозрачные повязки не снимаются.
Если у пациента наблюдается местная припухлость или другие признаки катетер-ассоциированной инфекции кровообращения, непрозрачная повязка снимается, и проводится визуальный осмотр входного отверстия катетера. Категория IА.
Рекомендация 34. Надевать чистые или стерильные перчатки во время замены повязки на месте введения катетера. Категория IC.
Рекомендация 35. Перевязку места введения ЦВК проводить 1 раз в неделю. Категория IВ.
Рекомендация 36. Заменить повязку на месте введения катетера, если она промокла, отклеилась или заметно загрязнена Категория IB.
Рекомендация 37. Послеоперационные швы после туннелирования / имплантации долгосрочных ЦВК удаляются на 7–9-е сутки. Повязки удаляются на 14-е сутки.
Рекомендация 38. Эксплуатацию катетера проводить шприцем с объемом не менее 10 мл. Категория IA.
Поток жидкости, вводимый шприцем 3 мл, формирует давление на стенку катетера и внутреннюю оболочку вены в 25 psi (1250 mm Hg), тем самым создаются риски травматизации интимы вены и целостности катетера. Шприц объемом 10 мл формирует поток жидкости с давлением 8 psi (400 mm Hg), что является щадящим режимом для стенок катетера и вены.
Рекомендация 39. Промывать катетер 10 мл шприцем, прерывистым введением физиологического раствора 0,9 % NaCl. Категория IA.
От техники введения физраствора зависит тип течения жидкости в просвете катетера – ламинарное или турбулентное. От типа течения жидкости зависит эффективность промывания просвета катетера после введения препаратов крови, белок-содержащих растворов, концентрированных лекарственных средств.
Непрерывное введение раствора одним болюсом является наименее эффективным способом промывания катетера. Прерывистое введение жидкости – 2–3 последовательных болюса по 1 мл с интервалом 0,4 с – создает неустойчивый компонент в потоке, обеспечивает максимальную эффективность (90 ± 3 %) промывания просвета катетера.
Рекомендация 42. Контроль за состоянием свертывающей и антисвертывающей систем крови при эксплуатации долгосрочных ЦВК обеспечит своевременную коррекцию дисбаланса гемостаза, тем самым обеспечит профилактику внутрисосудистого тромбообразования. Категория IIС.
Обязательными параметрами контроля являются:
- антитромбин III, выраженный в %;
- рептилазное время – время свертывания плазмы при добавлении к ней раствора рептилазы, непосредственно превращающего фибриноген в фибрин, норма 15–17 с;
- активированное частичное тромбопластиновое время, тромбиновое время, фибриноген, растворимые фибринмономерные комплексы;
- продукт дегидратации фибрина (D-димер).
Рекомендация 43. Устранение окклюзии катетера проводить заполнением просвета катетера раствором урокиназы в объеме 1 мл, содержащим 5000 U сухого вещества. Категория IA.
Окклюзия катетера – нарушение проходимости катетера в результате агглютинации введенной трансфузионной среды и / или неэффективного промывания катетера после забора крови на анализы, вводимых инфузионно-трансфузионных сред.
Раствор урокиназы готовится непосредственно перед его введением. Флакон порошка объемом 25000 U растворяется в 5 мл физраствора 0,9 % NaCl. В катетер вводится раствор объемом 1 мл.
Рекомендация 44. Тромб в просвете вены лизировать системным введением антикоагулянтов, под контролем гемостазиограммы. Категория IA.
Для внутрисосудистого тромболизиса используются низкомолекулярный антикоагулянт Фраксипарин в дозе по 0,1 мг / кг × 2 раза в сутки подкожно в течение 3–6 мес под контролем гемостазиограммы и УЗИ-контроля тромба.
Использование фибринолитиков rtPA рекомбинантного тканевого активатора плазминогена не рекомендуется после пункций вен, в том числе подключичной и внутренней яремной вены, из-за высокого риска кровотечения.
Рекомендация 45. Тромб в просвете сосуда можно устранить хирургической или ангиографической тромбэктомией, по усмотрению хирурга.
В настоящее время известны техники удаления флотирующего тромба в нижних конечностях с использованием кава-фильтра в ангиографической хирургии. Удаление тромбов из сонных артерий с использованием ангиогарда ангиографическими хирургами в нейрохирургических операционных.
Показания к замене венозного катетера
Рекомендация 46. Проводить замену периферических катетеров у детей только по клиническим показаниям. Категория IB.
Рекомендация 47. Не проводить плановую замену ЦВК с целью предотвращения катетер-ассоциированной инфекции кровообращения. Категория IB.
Рекомендация 48. Не удалять ЦВК только по причине лихорадки. Использовать клиническую оценку для определения показаний к удалению катетера, т. е. наличие признаков инфицирования катетера. Категория II.
Показания к удалению венозного катетера
Рекомендация 49. Удалить периферический венозный катетер, если у пациента наблюдаются признаки флебита (гипертермия, припухлость, покраснение или уплотнение венозной стенки), инфекции, есть признаки неисправности катетера. Категория IВ.
Рекомендация 50. Незамедлительно удалить ЦВК, если отпала необходимость в его применении. Категория IA.
Рекомендация 51. Если ЦВК установлен в чрезвычайной ситуации, без соблюдения асептических процедур, необходимо максимально быстро заменить катетер, не позднее чем через 48 ч. Категория IB.
Рекомендация 52. Удалить ЦВК, если у пациента наблюдаются признаки инфицирования катетера, стойкой окклюзии катетера, повреждения целостности катетера, экстравазации. Категория IВ.
Читайте также:

