Сколько живут с механической желтухой при раке поджелудочной железы
Желтуха является вторым по значимости признаком рака поджелудочной железы (после боли). В ряде случаев она сочетается с болевым синдромом, но может выступать и как самостоятельный первый и единственный признак заболевания.
Чаще всего развитие желтухи наблюдается при локализации опухоли в головке поджелудочной железы. Это связано с тем, что опухоль прорастает или сдавливает желчный проток, приводя к застою желчи, со всеми вытекающими последствиями.
Несколько реже желтуха возникает при опухолевом поражении тела и хвоста поджелудочной железы. В этом случае наиболее частой причиной ее развития является сдавление желчного протока лимфатическими узлами, пораженными метастазами.
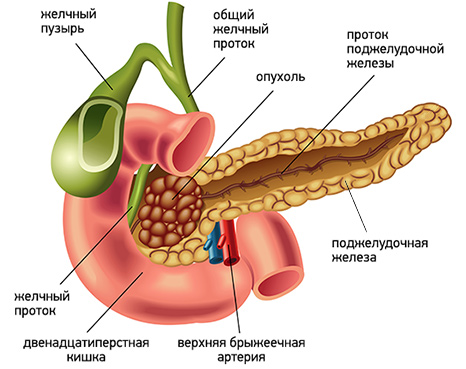
В целом возникновение желтухи наблюдается у 70-80% больных раком поджелудочной железы. Это грозное состояние, которое влияет на работу всего организма, в том числе сердечно-сосудистой системы, обмена веществ, нервной системы и др. Возможность компенсации данного осложнения влияет на общую продолжительность жизни таких больных.
Многие клиницисты считают, что развитие желтухи при раке поджелудочной железы является признаком неоперабельности опухоли. Однако на практике встречаются случаи, когда нарушение оттока желчи возникает при небольшой опухоли, расположенной около желчного протока. У таких пациентов удается своевременно обнаружить рак и провести радикальное лечение. Таким образом, желтуха для них оказывается своего рода спасительным симптомом.
- Причины и механизм развития желтухи при раке ПЖ
- Симптомы желтухи
- Осложнения желтухи
- Диагностика желтухи
- Лечение желтухи при раке поджелудочной железы
Причины и механизм развития желтухи при раке ПЖ
Причины развития желтухи при раке поджелудочной железы следующие:
- Прорастание опухоли в желчный проток и обтурация (закупорка) его просвета.
- Сдавление желчных протоков пораженными лимфатическими узлами.
- Нарушение моторики желчных протоков из-за опухолевого поражения их стенки. В этом случае формально желчные протоки остаются проходимыми, но дренаж желчи осуществляется не в полной мере.
- Метастатическое поражение печени с обтурацией внутрипеченочных протоков.
Желтуха при раке поджелудочной железы носит механический характер и обусловлена застоем желчи в желчных протоках. Это, в свою очередь, приводит к нарастанию давления в них, расширению и даже разрыву желчных капилляров и обратному всасыванию желчи в кровоток. Из-за этого в крови повышается уровень прямого билирубина, который попадает в ткани организма, пропитывает их и приводит к образованию желтушного цвета кожи, слизистых и склер.
Желчные кислоты, при поступлении в кровь, оказывают системное токсическое действие, что сопровождается нарушением сердечно-сосудистой деятельности (возникает брадикардия, снижение артериального давления) и деятельности нервной системы. Больные становятся вялыми, сонливыми, у них меняется характер, могут появляться признаки депрессии и повышенной раздражительности. При тяжелой желтухе возникает токсическое действие на головной мозг, что сопровождается развитием энцефалопатии, сопора и даже комы.
Определенные патологические эффекты оказывает и прекращение поступления желчи в кишечник:
Симптомы желтухи
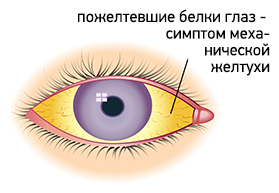
Основным симптомом механической желтухи является пожелтение кожи, слизистых оболочек и белков глаз. В начале заболевания кожа приобретает желтый или желто-коричневый цвет. Но по мере нарастания уровня билирубина и его окисления, цвет меняется на лимонно-желтый или зеленоватый. Также желтый цвет приобретают все биологические жидкости организма за исключением слез и слюны. Моча приобретает темно-коричневый цвет, а кал, наоборот, обесцвечивается.
Причины возникновения кожного зуда при желтухе до конца не ясны. Считается, что он возникает из-за раздражения рецепторов кожи желчными кислотами. У больных раком поджелудочной железы зуд может возникать по мере нарастания желтухи, или до ее начала, усиливаясь по мере нарастания гипербилирубинемии. Он серьезно ухудшает качество жизни больных, может носить нестерпимый характер, мешать нормальному сну, вызывать раздражительность. У многих пациентов на коже образуются расчесы, которые со временем могут инфицироваться.
Осложнения желтухи
Механическая желтуха является очень грозным состоянием. При отсутствии лечения приводит к гибели больного.
По мере развития процесса неизбежно возникает поражение гепатоцитов, нарушаются детоксикационные функции печени и в организме образуется большое количество токсических веществ, которые поражают все органы и системы. Развивается синдром эндотоксемии.
Параллельно с этим происходит нарушение функции почек из-за развития микрососудистых тромбозов и спазма кровеносных сосудов. Нарушается функция нефронов, нарастает почечная недостаточность, в крови повышается уровень мочевины и креатинина. Развивается печеночно-почечный синдром, на фоне которого развивается множество тяжелых патологических реакций:
- Токсические вещества проникают через гемато-энцефалический барьер, приводя к развитию энцефалопатии, которая сопровождается спутанностью сознания, сопором и, в конце концов, приводит к коме и гибели больного. Действие токсических веществ на нервные волокна приводит к нарушению работы сердца, что сопровождается снижением частоты сердечных сокращений (брадикардией).
- Нарушается синтез факторов свертывания крови, что приводит к развитию ДВС-синдрома — жизнеугрожающего состояния, при котором сначала возникает множество внутрисосудистых тромбов, а потом, при истощении кровесвертывающих факторов на этом фоне развивается кровотечение, которое очень сложно остановить.
- Под воздействием желчных кислот происходит разрушение сурфактанта — основного вещества легочной ткани, который обеспечивает обогащение крови кислородом. Из-за этого нарастает гипоксия, и развивается острая дыхательная недостаточность.
Диагностика желтухи
Диагностические мероприятия при желтухе носят комплексный характер и направлены на определение степени тяжести самой патологии, а также причин, вызвавших ее. Применяются следующие методы исследования:
Лабораторные исследования. Главным лабораторным маркером желтухи является увеличение билирубина. В крови он существует в виде двух фракций — свободной и связанной. При механической желтухе на начальном этапе происходит увеличение именно связанного, прямого билирубина, затем нарастает количество и непрямого. Также определяются показатели, которые изменяются при развитии холестаза — холестерин, липиды, щелочная фосфатаза, ГГТП и др.
Ультразвуковое исследование брюшной полости, печени, желчных протоков и забрюшинного пространства. При механической желтухе будут обнаруживаться расширенные желчные протоки, гиперплазия их стенки. В ряде случаев удается визуализировать наличие опухоли поджелудочной железы и определить ее прорастание в желчный проток, или его сдавление опухолевыми массами.
Более информативным методом визуализации опухоли поджелудочной железы является КТ и/или МРТ с контрастированием. Данные методы позволяют более детально визуализировать опухоль и ее взаимоотношение с окружающими тканями, обнаружить метастазы, в том числе в регионарных лимфоузлах или печени.
Исследование проходимости желчных протоков. Позволяет визуализировать просвет протоков и обнаружить места их сужения или обструкции. С этой целью проводят ретроградную холангиопанкреатографию — с помощью эндоскопической техники в просвет большого дуоденалного сосочка (место, которым открываются желчный и панкреатический протоки в просвет 12-перстной кишки) вводят рентгеноконтрастное вещество и делают снимки, на которых визуализируется протоковая система. Эндоскоп вводится через рот. Перед началом процедуры пациент получает легкую седацию, а для ослабления рвотного рефлекса глотку орошают раствором анестетика.
Еще одним методом визуализации протоковой системы является чрескожная чреспеченочная холангиография. В этом случае контраст вводится посредством пункции печеночных протоков через переднюю брюшную стенку. Чтобы правильно попасть в необходимую область, используют ультразвуковой контроль. После того, как контраст заполнит протоки, делают рентгеновские снимки, на которых хорошо видны печеночные протоки и места их обструкции.
Лечение желтухи при раке поджелудочной железы
Радикальное лечение рака поджелудочной железы возможно только с помощью хирургических операций, остальные методы — химио- и радиотерапия являются вспомогательными и применяются либо как дополнительные методы, которые позволяют стабилизировать процесс, либо как паллиативное лечение для облегчения симптомов заболевания.
Однако в условиях наличия механической желтухи проводить специфическое противоопухолевое лечение (в том числе радикальные хирургические операции) очень рискованно, поскольку состояние пациента является декомпенсированным и высоки риски летальности. По данным некоторых клиник, она достигала 10-34%. Поэтому на первый план выходит купирование желтухи, снижение интоксикации, снижение уровня билирубина с помощью декомпрессии желчных протоков малоинвазивными хирургическими методиками.
Основными методами декомпрессии и восстановления пассажа желчи является стентирование, которое может выполняться либо во время эндоскопической ретроградной холангиопанкреатографии (ЭРПХ), либо во время чрескожной чреспеченочной холангиографии (ЧЧХГ).
Необходимым условием проведения данной операции является расширение желчных протоков. При механической желтухе это не представляет проблемы, но бывают случаи, когда обтурация неполная, и для расширения протоков нужно немного больше времени.
- ЧЧХД проводится в условиях рентгеноперационной под местной анестезией. Место пункции стенки живота определяется для каждого пациента индивидуально с учетом места локализации обструкции.
- Кожа обрабатывается антисептиком и надсекается скальпелем для облегчения прохождения пункционной иглы. После этого игла под контролем УЗИ вводится на глубину 5-10 см, пока не попадет в расширенный желчный проток (диаметр иглы около 1 мм). После этого через иглу в проток вводят несколько миллилитров контрастирующего вещества для контроля попадания именно в желчный проток, а не в сосуды печени. Если все в порядке, через иглу в просвет протока вводят мягкий проводник, диаметром 0,3 мм, после чего иглу удаляют. С помощью проводника устанавливают гибкий катетер диаметром около 2 мм, через который вводят контрастирующий препарат и проводят серию снимков для обнаружения места обструкции, ее протяженность и степень блокирования пассажа желчи. После этого определяют тактику дальнейших действий:
- По возможности, через место сужения в просвет тонкой кишки проводят проводник, через который устанавливается дренаж — пластиковая трубка с множеством отверстий. Его ставят так, чтобы часть отверстий находилась выше места опухоли, а часть ниже ее. Таким образом, желчь будет попадать в дренаж до места обструкции и выходить после него. Наружный конец дренажа выводят на поверхность кожи и присоединяют к нему резервуар, куда будет оттекать избыток желчи.
- Если обтурация непроходима, дренирование желчи будет отводиться только наружно, чтобы снизить токсический эффект гипербилирубинемии. Для компенсации дефицита желчи в желудочно-кишечном тракте, ее придется принимать перорально, запивая водой или соком. Когда воспалительный процесс утихнет, и состояние пациента компенсируется, проводят повторную попытку реканализации или проведения радикальной операции по удалению опухоли поджелудочной железы.
Следует учитывать, что дренирование — это временная мера, направленная на разрешение экстренной ситуации, которая на фоне механической желтухи очень быстро усугубляется. После стабилизации состояния пациента, решается вопрос о возможности проведения радикального удаления опухоли поджелудочной железы. Если это невозможно, проводят стентирование желчных протоков — в месте обтурации устанавливается специальный каркас (стент), который более прочно фиксируется к стенкам протока и поддерживает их в расправленном состоянии.
Установка стента проводится следующим образом:
- Через имеющийся дренаж, к месту стентирования подводят тонкий проводник, а сам дренаж удаляют.
- Если имеется выраженный стеноз, который мешает установке стента, проводят баллонную дилятацию — по проводнику к месту стеноза подводят баллон и расправляют его на несколько минут (в раскрытом состоянии его диаметр около 6-8 мм). Это приводит к временному расширению просвета протока. После этого баллон сдувают и удаляют.
- Через тот же проводник в место стеноза подводится стент в сложенном состоянии. Его диаметр определяют заранее во время проведения холангиографии. После контроля правильности установки стента, его расправляют и извлекают проводящую систему. После этого пациента наблюдают в течение нескольких дней, и если все хорошо, выписывают из стационара.
Эндоскопическое стентирование проводится во время процедуры эндоскопической ретроградной холангиографии. После того как будет проведено исследование протоковой системы, в место стеноза через фатеров сосочек, находящийся 12-перстной кишке вводят проводник и по нему аналогичным образом устанавливают стент. После контроля правильности его расположения, стент раздувают и удаляют вспомогательное оборудование.
При невозможности выполнения стентирования проводят открытые операции по наложению обходных анастомозов между желчными протоками и кишечником в обход опухоли.
Операции при раке поджелудочной железы являются одними из самых сложных в современной хирургии, поскольку требуют удаления большого объема тканей. Удаляется не только сама железа, пораженная опухолью, но и рядом расположенные органы: часть тонкой кишки, часть желудка, желчный проток, регионарные лимфатические узлы, висцеральная жировая клетчатка. Разумеется, после такого объема вмешательства требуется серьезная реконструкция и восстановление проходимости желудочно-кишечного тракта и желчных протоков.
Однако оперативное лечение возможно далеко не у всех пациентов, поскольку в подавляющем большинстве случаев рак поджелудочной железы диагностируется, когда опухоль имеет нерезектабельное состояние. В этом случае назначаются другие методы противоопухолевого лечения для перевода новообразования в резектабельное состояние, после чего делают попытку радикальной операции.
Химиотерапия (ХТ) при раке поджелудочной железы может назначаться в предоперационном и послеоперационном периоде. В первом случае, ее целью будет уменьшение опухолевой массы и достижение резектабельности. В послеоперационном периоде ХТ назначается для поддержания результата лечения и предотвращения прогрессирования и метастазирования рака.
Основным препаратом, используемым при адъювантной ХТ рака поджелудочной железы, является гемцитабин. Его могут применять как в монорежиме, так и в комплексных схемах совместно с капецитабином или фторурацилом. При лечении метастатического рака или при прогрессировании, после адъювантной ХТ применяются более агрессивные 4-х компонентные схемы.
Радиотерапия в основном применяется в качестве паллиативной терапии для облегчения болевого синдрома. Но есть данные о ее эффективности в рамках проведения химиолучевой терапии на этапе подготовки к радикальному хирургическому вмешательству.
Вернуться в раздел: Онкология
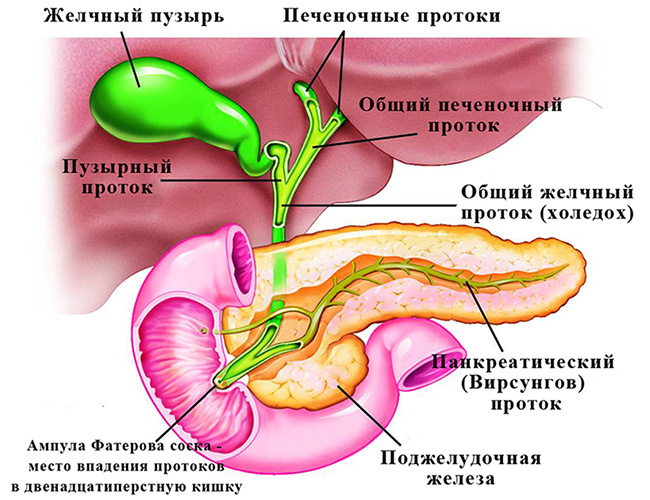
Рис. 1 -Анатомическое строение желчевыводящих путей в норме
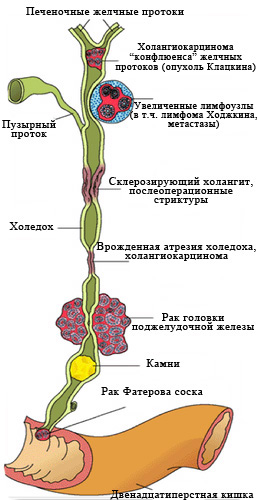
Рис. 2 Наиболее частые причины
возникновения механической желтухи.
Заболеваний, вызывающих нарушение оттока желчи, множество.
Основные - перечислены на рис 2.
К сожалению, в 40-67% случаев причиной механической желтухи являются опухоли, причем доброкачественными они бывают лишь в 2-3% случаев.
Самая частая причина, с которой приходится сталкиваться врачам – это рак головки поджелудочной железы.
Опухоль сдавливает проток извне, нарушая отток желчи. (рис. 3)
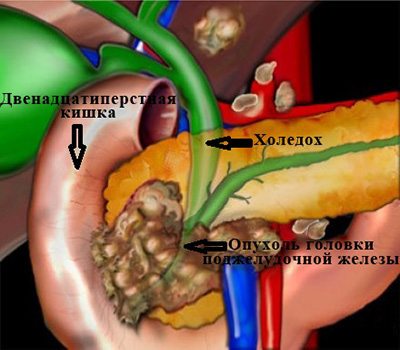
Рассмотреть все возможные виды лечения при различных причинах возникновения механической желтухи в рамках одной статьи невозможно. Поэтому я остановлюсь более подробно на вариантах лечения самой сложной категории больных – со злокачественными образованиями, вызывающими сдавление желчных протоков.
В каждом случае вопрос о возможности полного удаления опухоли решается индивидуально, это зависит от множества факторов: распространенности процесса, возраста больного, наличия сопутствующих заболеваний и т.п. Эти операции считаются одними из самых сложных в современной абдоминальной хирургии и выполняются, как правило, в специализированных отделениях опытными хирургами-онкологами.
Как я уже упоминал, основным параметром, который оценивает выраженность механической желтухи, является уровень общего билирубина в крови. Все вышеперечисленные способы лечения, в том числе и радикальное хирургическое вмешательство, за редким исключением, возможны при уровне общего билирубина крови ниже 50-90 мкмоль\л (норма 3-17 мкмоль\л) из-за высокого риска осложнений. Однако видимая желтушность склер и кожи возникает, как правило, при уровне билирубина выше 100-120 мкмоль\л. При уровне выше 300-350 мкмоль\л билирубин начинает проникать через гематоэнцефаличсекий барьер, т.е. поступать в головной мозг и при дальнейшем нарастании вызывает тяжелую интоксикацию, вплоть до летального исхода.
По данным литературы в условиях обструкции желчных путей и их воспаления оперативное лечение является рискованным, сопровождается большим количеством осложнений, а летальность достигает 10-34%, что в 4 раза выше, чем в тех случаях, когда механическую желтуху удается ликвидировать до операции.
Поэтому одной из первых задач при лечении механической желтухи является снижение уровня билирубина в крови – для лечения интоксикации и подготовки больного для того или иного вида специализированной медицинской помощи (операция, химио- или лучевая терапия).
Консервативная терапия (внутривенные инфузии препаратов) у больных механической желтухой опухолевого генеза редко бывает эффективна. И на первый план выходят хирургические способы декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
Последний способ на сегодняшний день используется достаточно редко, так как он сопряжен с боʹльшим количеством осложнений. Его применяют при технической невозможности выполнения операции первыми двумя способами или при отсутствии в стационаре специалистов нужного профиля.
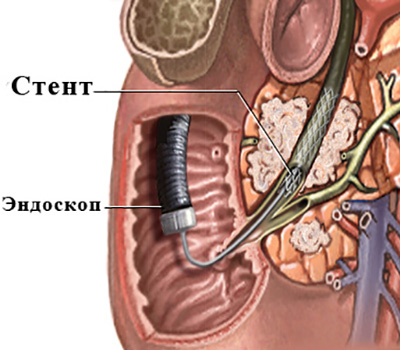
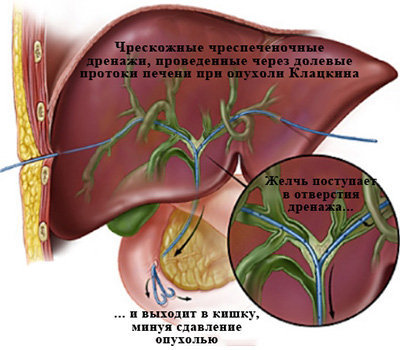
У 70-80% процентов пациентов с механической желтухой возможно применение обоих способов декомпрессии, и тогда выбор во многом зависит от того, насколько тот или иной способ более распространен в конкретном стационаре (техническая оснащенность, опыт того или иного специалиста, от которого во многом зависит процент успешных вмешательств и количество осложнений).
Подробнее о малоинвазивных методиках чрескожногочреспеченочного дренирования и стентирования желчных протоков для купирования механической желтухи можно узнать из второй части статьи.
Являясь специалистом-рентгенохирургом, хочу подробнее остановиться именно на методике чрескожной чреспеченочной декомпрессии желчных протоков при злокачественной природе механической желтухи.
Необходимым условием для выполнения чрескожной пункции является расширение внутрипеченочных желчных протоков до 3-5 мм. При механической желтухе любой этиологии это явление достаточно распространено, при нарушении оттока желчи, она начинает накапливаться в первую очередь именно в протоках, постепенно расширяя их. Если препятствие (камень или опухоль) не полностью сдавливает холедох, т.е. часть желчи все-таки оттекает в кишку, то этот процесс может занять некоторое время.
- Выполняется под местной анестезией (т.е. не требует проведения общего наркоза)
- В опытных руках частота успешного дренирования составляет 98-100% (что превышает технический успех эндоскопических методов).
- Меньшее количество осложнений (при наличии необходимого оборудования и опытных специалистов).
- Выполняется под контролем рентгеноскопии (хотя современное оборудование позволяет снизить дозу излучения до минимальных цифр – меньше, чем при проведении компьютерной томографии).
- При установке наружного или наружно-внутреннего холангиодренажа часть желчи оттекает в специальный пластиковый контейнер, который нужно носить с собой от 3 до 14 дней, что ухудшает качество жизни пациента.
В стационаре больные с механической желтухой поступают на отделения хирургии/онкологии. Как правило, операции направленные на декомпрессию желчных протоков являются ургентными – т.е. достаточно срочными, чтобы избежать осложнений, связанных с интоксикацией билирубином, но при этом и не выполняющиеся сразу же при поступлении больного. Обычно у врачей есть 1-3 дня на дообследование пациента – установку причины желтухи (камень, опухоль, стриктура), определение уровня билирубина крови, и др. анализы, которые нужно учитывать при подготовке к операции.
Больному объясняются цели операции, ее риски и возможные осложнения, подписывается добровольное информированное согласие на процедуру. Накануне разрешается легкий ужин, в день вмешательства – голод.
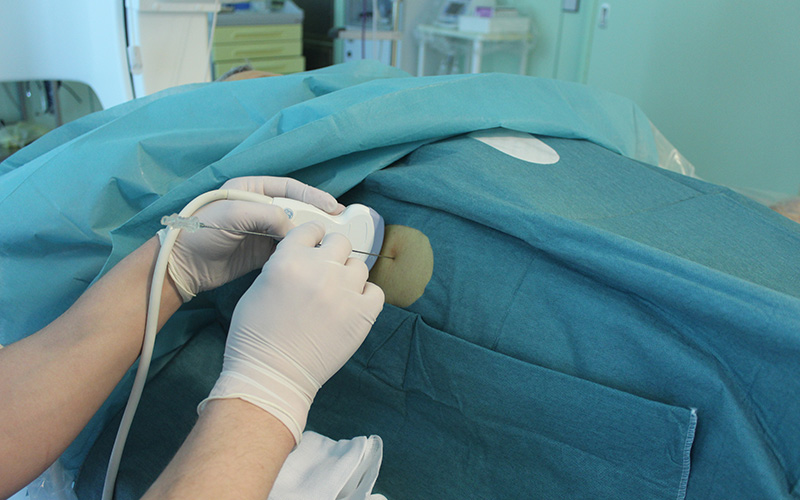
Рис. 2. Пункция желчных протоков под контролем ультразвука справа в 8 межреберьи.
Операции чрескожного чреспеченочного холангиодренирования (ЧЧХД) и стентирования проводятся в специально оборудованной рентгеноперационной.
Вмешательство выполняется под местной анестезией, как правило, 20-30 мл 1% раствора лидокаина. В условиях нашего стационара в операционной всегда находится врач анестезиолог-реаниматолог, который в случае необходимости обеспечивает проведение внутривенной анестезии.
Место пункции выбирается индивидуально, в зависимости от анатомического строения и локализации препятствия. Как правило, доступ к протокам правой доли печени осуществляется из 7-8 межреберья по линии проведенной перпендикулярно от переднего угла подмышечной впадины. Доступ к протокам левой доли – из-под мечевидного отростка.
Правильный выбор доступа в наибольшей степени влияет на безопасность методики.
После обработки кожи раствором антисептика и анестезии, кожа в месте пункции надсекается скальпелем, для облегчения ввода пункционной иглы. Сама игла имеет диаметр менее 1 мм. Под контролем ультразвука или рентгеноскопии она проводится на глубину в 5-10 см до попадания в расширенный желчный проток.
Через иглу вводится несколько миллилитров неионного йодсодержащего контрастного препарата (омнипак, оптирей). Это делается для того, чтобы убедиться в попадании именно в желчный проток, а не сосуды печени. Через просвет иглы заводится тонкий мягкий проводник диаметром до 0,3 мм, игла извлекается, а по установленному проводнику заводится тонкий пластиковый катетер (диаметр менее 2 мм). Через него вводится 20-30 мл контрастного вещества – выполняется т.н. холангиография.
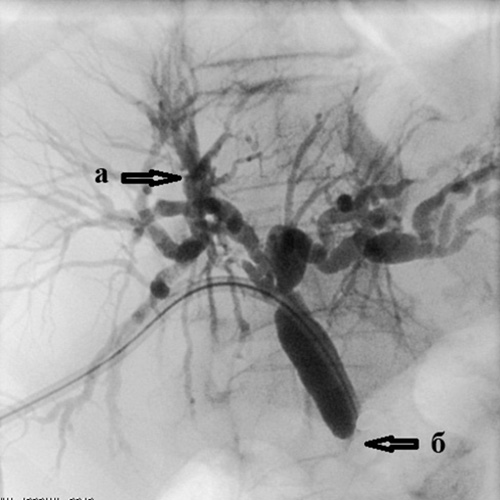
Рис. 3. Чрескожная чреспеченочная холангиография.
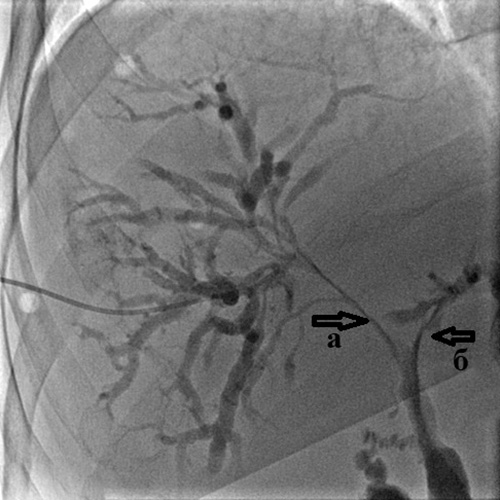
Рис. 4. Холангиография при механической желтухе,
вызванной опухолью Клацкина.
Холангиография при механической желтухе, вызванной опухолью Клацкина.
Определяется выраженное сужение правого (а) и левого (б) долевых желчных протоков
из-за прорастания холангиокарциномы.
Тугое заполнение желчных протоков позволяет с точностью определить уровень
и степень блокирования желчных протоков, степень их расширения, дефекты их заполнения
(видны крупные конкременты ивнутрипросветные опухоли), а также определить тактику
и способ дальнейшего лечения – декомпрессии желчных протоков.
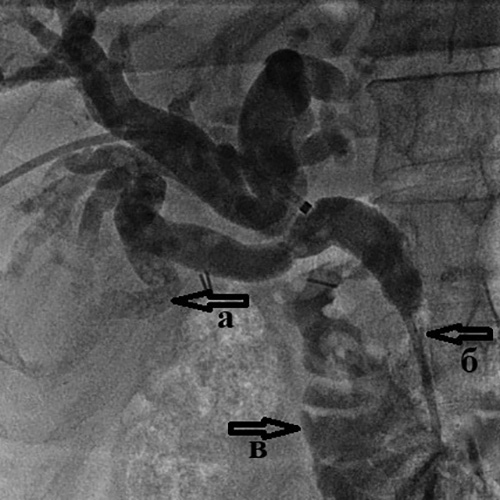
Рис. 5. Холангиография при внутрипеченочном
холангиолитиазе
Холангиография при внутрипеченочном холангиолитиазе:
а) множественные мелкие конкременты (камни) размером до 2-3 мм
внутри расширенных желчных протоков правой доли печени;
б) доброкачественная (поствоспалительная) стриктура терминального отдела холедоха;
в) поступление контрастного вещества в двенадцатиперстную кишку
через установленный чрескожный чреспеченочный дренаж.
Желчь, полученную при первичной пункции желчных протоков,
часто берут на посев и определение чувствительности к антибиотикам.
Это очень способствует борьбе с таким частым осложнением механической желтухи,
как холангит – т.е. воспаление стенки желчного протока.

Рис. 6 - Дренажная трубка для чрескожного чреспеченочного
дренирования желчных протоков.
После определения уровня блока врач при помощи катетеров различной формы и проводников разной жесткости, выполняет реканализацию препятствия (проводник через стриктуру или сдавленный извне холедох проводится в тонкую кишку).
По проводнику в кишку для восстановления оттока желчи заводится пластиковая трубка диаметром около 3 мм с большим количеством отверстий – дренаж.
Он позиционируется таким образом, чтобы дренажные отверстия находились и до и после препятствия. Таким образом, желчь попадает в дренажную трубку до препятствия и выходит из отверстий в кишку уже после него.
На первые 2-3 суток к наружному концу дренажа (в межреберьи) подсоединяется пластиковый мешок. Это позволяет ликвидировать избыток желчи, находящейся в протоках и проконтролировать (вовремя выявить) возможные осложнения, такие как гемобилия – кровотечение в желчные протоки.
Если препятствие пройти не удается, то дренаж оставляется только на наружный отток, чтобы уменьшить уровень билирубина в крови и его токсические эффекты. Желчь в таких случаях больному приходится пить (вместе с соком или водой), так как с ней теряются необходимая жидкость и микроэлементы, которые необходимы и без того истощенному организму. Через несколько дней, когда проходит воспаление и отек стенки желчных протоков, как правило, предпринимается повторная попытка прохождения препятствия. После установки дренажа в нужной позиции он фиксируется к коже швом, что снижает риск его смещения.
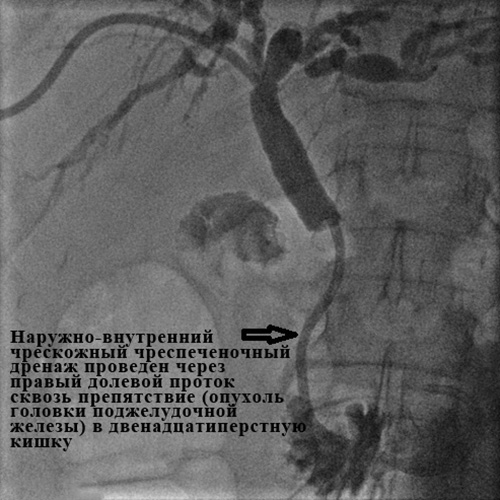
Рис. 7. Наружно-внутреннее чрескожное чреспеченочное холангиодренирование.
Успех дренирования во многом зависит от наличия в стационаре всего спектра инструментария и опыта хирурга, выполняющего вмешательство. В нашем отделении успех наружно-внутреннего дренирования с восстановлением нормального пассажа желчи в кишку составляет 98-99%.
Для того, чтобы избежать этих осложнений, у больных с неоперабельным злокачественным процессом (в некоторых случаях и при других причинах механической желтухи) была разработана операция стентирования желчных протоков. По сути, она является логическим продолжением операции дренирования, и, по-возможности, выполняется стабильным больным с удовлетворительным прогнозом по выживаемости.
Диаметр раскрытого баллона составляет 6-8мм. Баллон сдувается и удаляется, а по тому же проводнику заводится стент.
Стент (как и баллон) свернут на специальной системе доставки, которая является достаточно тонкой, и не требует дополнительного расширения канала, в котором ранее находился дренаж.
Стент заводится и открывается таким образом, чтобы перекрыть стриктуру, но не перекрыть при этом остальные желчные протоки.
 | 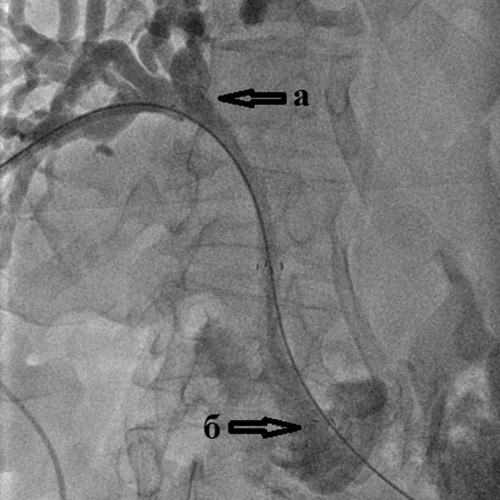 |
| Рис. 11. Стент-графт с политетрафторэтиленовым покрытием для стентирования желчных протоков. | Рис. 12. Стент-графт установленный в холедох от места слияния долевых желчных протоков (а) до двенадцатиперстной кишки (б) для лечения механической желтухи, вызванной метастазами рака толстой кишки в ворота печени. |
При необходимости, в момент раскрывания баллона и стента используют добавление внутривенной анестезии. После установки стента за больным наблюдают несколько дней в условиях хирургического отделения, затем, убедившись в отсутствии осложнений, выписывают для продолжения лечения (химиотерапия, лучевая терапия, фотодинамическая терапия) в специализированном учреждении или по месту жительства (симптоматическая терапия).
В большинстве стационаров Санкт-Петербурга, малоинвазивные операции выполняются платно, т.к. требуют достаточно дорогостоящего расходного материала и наличия опытных специалистов.
Читайте также:

