Сепсис у детей с лейкозами
У онкологических пациентов риск сепсиса повышен. Его развитию способствует снижение иммунитета, серьезные хирургические вмешательства. В Европейской клинике есть всё необходимое, чтобы вовремя выявить это осложнение и провести эффективное лечение.
Не совсем так. Между обычной инфекцией и сепсисом есть принципиальная разница.
Инфекция развивается, когда болезнетворные агенты – например, бактерии или вирусы – попадают в организм, повреждают органы. Естественно, наш иммунитет пытается дать чужакам отпор. У человека возникают определенные симптомы. Некоторые инфекции протекают легко, некоторые смертельны. Онкологические больные находятся в группе повышенного риска. Инфекция, которая не опасна для здорового человека, может стать для них фатальной из-за снижения защитных сил организма.
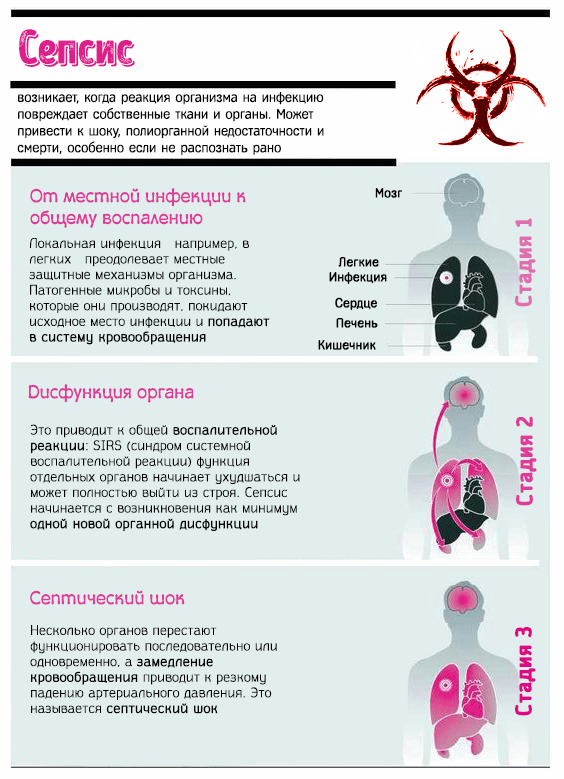
Сепсис – это когда иммунитет реагирует на попавшие в тело микроорганизмы слишком бурно. Он начинает повреждать собственные ткани по всему организму, из-за этого нарушается функция органов, и это опасно для жизни. То есть, помимо инфекции есть еще синдром системного воспалительного ответа. И здесь онкологические больные тоже находятся в группе повышенного риска.
Бактериемия и септицемия у больных раком
Бактериемией называют состояние, когда в крови человека присутствуют бактерии. Ее выявляют с помощью посева крови. Считается, что в норме кровь должна быть стерильна. Впрочем, некоторые исследования показали, что даже в крови здоровых людей могут находиться бактерии, но в целом это не доказано.
Бактериемия может возникать при некоторых инфекциях, например, при брюшном тифе, туляремии, сибирской язве. При пневмонии (воспалении легких) и менингите она уже считается тяжелым осложнением. Если бактерии попали в кровь, и иммунитет слишком бурно начал на них реагировать, развивается септицемия – это синоним сепсиса.
Самая тяжелая форма сепсиса – септический шок. Его диагностируют, когда сильно нарушается работа сердечно-сосудистой системы, ухудшается кровоснабжение всех органов, они перестают получать нужное количество кислорода и справляться со своими функциями. Такие пациенты часто погибают.
Причины возникновения сепсиса у больных раком
Существует несколько причин, из-за которых риск сепсиса у онкологических больных повышен:
- Эти пациенты часто и подолгу находятся в клиниках. Существует такое понятие, как внутрибольничная инфекция: как бы строго персонал больницы ни придерживался правил асептики и антисептики, как бы тщательно ни проводили уборки и ни включали ультрафиолетовые лампы – стопроцентной стерильности достичь невозможно, в медицинском учреждении всегда будут циркулировать микробы. Некоторые из них становятся особенно опасными, потому что постоянно существуют бок о бок с антибиотиками и успевают выработать к ним устойчивость.
- Химиопрепараты атакуют все быстро размножающиеся клетки без разбору: и раковые, и здоровые. Из-за этого могут развиваться осложнения, одно из них – снижение иммунитета.
- Организм многих онкологических больных ослаблен: из-за возраста, злокачественной опухоли и сопутствующих заболеваний, проблем с питанием. Естественно, в такой ситуации снижаются защитные силы организма.
- Для лечения в онкологии часто прибегают к инвазивным процедурам, хирургическим вмешательствам. Когда организм готов неправильно реагировать на инфекцию, сепсис может возникнуть даже из-за укола иглой, не говоря уже, например, о серьезных полостных операциях в брюшной полости.
Вывод: врачи в онкологической клинике должны внимательно наблюдать за состоянием пациентов, знать первые симптомы сепсиса, уметь его диагностировать и своевременно проводить эффективное лечение. Именно так работают в Европейской клинике. У нас есть современные методы диагностики. Например, мы одна из немногих клиник в Москве, где проводится анализ крови на бактериальный эндотоксин.
Причиной сепсиса могут стать самые разные микроорганизмы, как в результате внутрибольничной инфекции, так и заражения вне стен клиники. Согласно некоторым данным, более чем в половине случаев (52,9%) виновниками септицемии становятся грамположительные бактерии, в частности, стафилококки, стрептококки и энтерококки.
На втором месте (41,6%) – грамотрицательные бактерии: кишечные палочки, синегнойные палочки, протеи, клебсиеллы.
Реже встречается сепсис, вызванный грибками (4,1%), обычно кандидами – возбудителями молочницы.
Зачастую анализы показывают, что микроорганизмы, которые поселились в теле пациента, устойчивы ко многим антибиотикам. Поэтому подбор эффективного антибактериального лечения может стать непростой задачей.
Симптомы сепсиса при раке
Сепсис может проявляться разными симптомами, и они бывают выражены в различной степени. Иногда его сложно распознать из-за незначительных проявлений, легко спутать с другими состояниями, такими как инсульт, инфаркт, тромбоэмболия легочной артерии, анафилактический шок. Существуют специальные критерии, которые помогают врачам выявить начинающуюся септицемию и понять, что пациенту требуется обследование, лечение.
Например, если обнаружены два симптома из этого списка, диагностируют синдром системного воспалительного ответа:
- Температура тела менее 36° C или более 38° C.
- Частота сердечных сокращений более 90 ударов в минуту.
- Частота дыхания более 20 в минуту.
- Парциальное давление углекислого газа в крови более 32 мм рт. ст.
- Количество лейкоцитов в крови менее 4 000 или более 12 000 на литр.
Существуют критерии сепсиса по “быстрой” шкале qSOFA. Если есть все три из списка, скорее всего, это сепсис, нужно провести обследование:
- Частота дыхания более 22 в минуту.
- Систолическое (“верхнее”) артериальное давление 100 мм рт. ст. или менее.
- Изменение мышления.
Есть более точная шкала SOFA, она учитывает симптомы и результаты обследования.
В целом, наиболее распространенные симптомы сепсиса: повышение температуры тела, увеличение частоты сердечных сокращений, повышенная потливость, учащенное дыхание. При септическом шоке состояние резко ухудшается, падает артериальное давление, возникает спутанность сознания, ноги, руки и губы становятся холодными, синюшными. Возникают симптомы нарушений функций различных органов. Например, при поражении почек уменьшается суточный объем мочи, легких - развивается одышка, дыхательная недостаточность.
Методы лечения сепсиса при раке
Лечение при сепсисе носит комплексный характер. Основные направления:
- Если есть очаг инфекции - его нужно ликвидировать, например, вскрыть и обработать гнойник.
- Лечение антибиотиками, к которым чувствителен возбудитель (в случае с грибками - противогрибковые препараты).
- Препараты, которые помогают стабилизировать кровообращение: вазопрессоры (сосудосуживающие), инотропные (увеличивающие силу сердечных сокращений).
- Инфузионная терапия - внутривенные вливания растворов через капельницу.
- При необходимости - искусственная вентиляция легких, плазмаферез, переливание компонентов крови.
В Европейской клинике применяется инновационная методика лечения сепсиса - селективная сорбция на картриджах для экстракорпоральной гемоперфузии Toramyxin PMX-20R. Во время этой процедуры, напоминающей плазмаферез, кровь пациента пропускают через специальный фильтр, который очищает ее от эндотоксина. Этот метод помогает эффективно бороться с сепсисом, вызванным грамотрицательной и смешанной флорой.
Прогнозы на выздоровление
Смертность при септицемии составляет от 10 до 40%. Среди пациентов, у которых развился септический шок, она выше. Прогноз главным образом зависит от трех факторов:
- Разновидности и характеристик инфекционного агента.
- Особенностей, физиологии организма пациента.
- От того, насколько правильно и своевременно был установлен диагноз, начато лечение.
В Европейской клинике работает отделение интенсивной терапии, оснащенное всем необходимым оборудованием. У нас есть все возможности для того, чтобы быстро и в полном объеме оказать помощь пациенту в состоянии любой степени тяжести.
В гематологии и реаниматологии достаточно новым направлением является интенсивная терапия больных с заболеваниями системы крови. Определенно можно сказать, что ее развитие связано с успехами современной противоопухолевой химиотерапии, благодаря которой стало возможным излечивать многие опухолевые заболевания системы крови, считавшиеся ранее фатальными.
Увеличение агрессивности химиотерапии, трансплантация стволовых гемопоэтических клеток повышают эффективность лечения, но в то же время сопровождаются ростом числа угрожающих жизни осложнений.
Нуждаются в изучении и могут отличаться от таковых у пациентов, не страдающих заболеваниями кроветворной системы: этиология, патогенез, клинические проявления; структура и методы лечения критических состояний у больных в условиях опухолевого роста, депрессии одного или нескольких ростков кроветворения тяжелой иммуносупрессии.
Септический шок – наиболее частое и грозное осложнение в гематологии. Данная патология является причиной госпитализации в реанимационное отделение и летальных исходов больных с заболеваниями системы крови.
Проведен анализ результатов клинико-лабораторного и инструментального обследования 34 больных с острым лейкозом в возрасте от 0 до 18 лет, находившихся на лечении в отделении реанимации, интенсивной терапии и анестезиологии (ОРИТА) онкогематологических больных Научного центра педиатрии и детской хирургии за период с января по июнь 2013 г.
Из 34 больных септический шок (СШ) был диагностирован у 14 (36%).
По возрасту пациенты распределились следующим образом: от 0 до 5 лет – 3 ребенка, от 5 до 10 лет – 4, от 10 до 15 лет – 6, старше 15 – 1 ребенок, т.е. СШ чаще наблюдался у детей старшего возраста.
По половому признаку различий не отмечалось, мальчиков и девочек было одинаковое количество.
Все больные с СШ до поступления в ОРИТА получали химиотерапию по протоколу БФМ-ОЛЛ и БФМ-ОМЛ. Из 14 пациентов с СШ на I протоколе получали лечение 4 ребенка, на II протоколе – 3 ребенка, блоки высокого риска и рецидивные получили 3 ребенка, блок для ОМЛ (HAM) – 1 ребенок. У одного больного ухудшение состояния развилось после лучевой терапии.
Периодом наибольшего риска присоединения инфекции у иммунокомпроментированных больных является нейтропения длительностью более 14 дней, на фоне которой достоверно чаще развиваются сопутствующие инфекции другой этиологии.
Так, у наших пациентов уже при поступлении в ОРИТА панцитопения регистрировалась у 7 детей (50%), нейтропения у 6 (42,9%), гиперлейкоцитоз отмечался у 2 (14,2%) детей (первичный пациент только с установленным диагнозом ОЛЛ).
Из 14 детей с СШ тромбоцитопения ниже критического уровня наблюдалась у 13 (92,8%) детей, у 7 (53,8%) из которых осложнилась тяжелым геморрагическим синдромом, у 1 (7,7%) – геморрагическим шоком, у 1 (7,7%) – нарушением мозгового кровообращения и у 3 (21,4%) детей – постгеморрагической тяжелой анемией III степени.
Инфекционные осложнения при поступлении в ОРИТА были представлены у всех больных пневмонией, в том числе осложненной плевритом у 4 (28,6%), кардитами, осложненными экссудативным перикардитом у 11 (78,6%) детей; у 2 (14,3%) детей пневмония была грибковой этиологии. У всех больных пневмония сочеталась с другими инфекционными очагами.
Энтероколит с язвенно-некротическим поражением ЖКТ наблюдался у 7 (50%) детей, реже встречались пансинусит – у 2 (14,3%), проктит – у 1 (7,1%), флебит периферической вены – у 1 (7,1%) ребенка.
При микробиологическом исследовании различных локусов (зев, нос, кровь, моча, кал, мокрота) выявление патогенной микрофлоры отмечалось в основном в зеве и в носу, мокроте и в одном случае в крови. Всего при исследовании было выявлено 32 положительных результата.
Микробиологическое исследование зева и носа показало наличие патогенных микроорганизмов у 10 (71,4%) больных, при исследовании мокроты – у 3 (21,4%) больных. Положительные результаты микробиологических исследований были выявлены именно у тех пациентов, которые имели наибольшее количество комбинированных осложнений.
Этиологическая структура инфекционных осложнений в 78,1% случаев была представлена грамположительными микроорганизмами, в 9,3% грамотрицательными микроорганизмами и в 12,5% – грибами. Ассоциации микроорганизмов наблюдались в 85,7% случаев.
Среди грамположительных микроорганизмов доминировали стафилококки (68%), из них St. aureus составил 5 (29,4%) случаев, St. Epidermidis – 5 (29,4%), St. Hаemolyticus – 7 (41,2%) случаев. В 8 (25%) случаях выявлялись стрептококки. Среди грамотрицательных в 2 (6,2%) случаях выявлялся Ps. aeruginosa и в 1-м (3,1%) Klebsiella. Грибы у пациентов с СШ выявлялись в 4 случаях, из них Candida отмечалась у 2 детей, у 1 – Aspergillius и у 1 – Mucor.
В биохимическом анализе крови у 7 (50%) детей было увеличение уровня билирубина и трансаминаз (АЛТ, АСТ).
В коагулограмме у всех больных было значительное снижение протромбинового индекса, в среднем значение этого показателя – 46,5%, удлинение АПТВ отмечалось у 5 (35%) детей, гипофибриногенемия у 7 (50%), средний показатель – 1,0 г/л, и гипопротеинемия у 4 (28,5%) детей, средний показатель общего белка – 39 г/л.
Гемодинамические нарушения имели место у 10 (71,4%) пациентов с СШ, из них в виде артериальной гипотонии с брадикардией у 1 пациента, у остальных наблюдалась тахиаритмия (90%).
Кислотно-газовый состав определялся только у 4 детей, которые находились на искусственной вентиляции легких. Отмечались резкое повышение лактата (от 4,6 до 17 ммоль/л), изменение ВЕ, рН крови у 2 детей был в пределах 7,0.
Из 14 больных с СШ 8 (57,1%) детей умерли, из них 2 (25%) ребенка умерли в первые сутки с момента поступления в ОРИТА. У всех умерших пациентов отмечалась комбинация нескольких инфекционных осложнений (от 5 и более).
Анализ микробиологического исследования показал, что грибы выявлялись только в группе умерших больных и были выделены из крови и из некротического поражения кожи.
1. Риск развития СШ у пациентов с лейкозом наблюдается на фоне лечения по протоколам I, II и блоков высокого риска и противорецидивных блоков, т.к. эти схемы терапии включают в себя применение кортикостероидов длительными курсами или в большой дозировке.
2. СШ чаще развивается у больных с лейкозом в период панцитопении или выраженной нейтропении, которая в нашем исследовании наблюдалась в 92%.
3. Среди инфекционных осложнений представляет большую опасность и риск развития СШ у больных с лейкозом пневмонии грибковой этиологии и язвенно-некротическое поражение желудочно-кишечного тракта (50%).
4. В этиологической структуре инфекционных осложнений в 78,1% преобладала грамположительная флора, среди которой доминирующими (в 68% случаев) были стафилококки и на втором месте (в 12,5%) грибы.
5. В 71,4% случаев у онкогематологических больных имели место гемодинамические нарушения в виде артериальной гипотензии, в основном с тахиаритмией.

- Причины
- Симптомы
- Классификация
- Диагностика сепсиса у детей
- Лечение
- Последствия
- Профилактика
Причины
Сепсис возникает под воздействием микробной, реже – грибковой флоры. Возбудителями могут стать кишечная или синегнойная палочка, стрепто- и стафилококк, протей, клебсиелла.

Новорожденные мальчики болеют сепсисом чаще девочек
Именно новорожденные попадают в группу риска заражения крови, так как их иммунитет недостаточно крепкий, чтобы бороться с патогенной флорой. Наибольшую опасность сепсис несет для новорожденных:
- недоношенных;
- рожденных с массой тела менее 2 кг;
- с пороками развития;
- с врожденным иммунодефицитом или ВИЧ-статусом.
Инфицирование может произойти внутриутробно, во время родов или после появления на свет. Следует отметить, что больничная патогенная флора достаточно агрессивная и тяжело поддается лечению.
Факторы риска заражения сепсисом:
- инфекционные болезни беременной, например, кольпит, эндометрит;
- акушерские манипуляции, проведенные с недостаточной стерильностью рук медперсонала или инструмента;
- раннее излитие околоплодных вод;
- внутриутробная гипоксия, асфиксия;
- черепно-мозговая травма, полученная в процессе родов;
- повреждение кожного покрова, слизистых младенца;
- гнойный мастит у кормящей матери;
- инфекционные заболевания новорожденных – пиодермия, конъюнктивит, отит, фарингит, бронхит, пневмония, цистит, дисбактериоз;
- местные очаги инфекций, например, псевдофурункулез, который проявляется абсцессами.
Инфекционный возбудитель может попасть в кровь через поврежденную кожу или слизистые, пупочную рану, уши, легкие, желудочно-кишечный тракт или мочевые пути.
Иногда сепсис развивается по причине перенесенного оперативного вмешательства. Это может быть операция или малоинвазивная манипуляция, например, катетеризация пупочной или центральной вены, интубация трахеи. В группе риска также дети, которые находятся на парентеральном питании или получают инфузионную терапию.
Симптомы
Симптоматика сепсиса тяжелая. На начальном этапе ребенок становится вялым или, наоборот, беспокойным, у него плохой аппетит, после еды он срыгивает пищу, плохо прибавляет в весе.
По мере распространения инфекции заметны такие симптомы:
- бледный, бледно-серый или желтый оттенок кожного покрова;
- сыпь на теле, не похожая на атопический дерматит;
- обезвоживание;
- отечность кожного покрова;
- гипотрофия;
- высокая или патологически низкая температура тела;
- боль в теле;
- синюшность носогубного треугольника, кончиков пальцев;
- нарушение сердечного ритма – тахикардия, брадикардия;
- учащение дыхания;
- боль в животе, нарушение пищеварения, рвота, диарея;
- мочевой синдром – олигурия, анурия;
- надпочечниковая недостаточность.
На фоне обильного срыгивания после кормления и судорог можно ошибочно предположить, что у малыша спазмофилия. Это заболевание, проявляющееся спазмами, мышечными подергиваниями и судорожной активностью. Провокатором его возникновения является рахит.

Грибковые инфекции могут осложнять течение бактериального сепсиса
Если у новорожденного желтуха или бледность кожи, железодефицитная анемия, снижение рефлексов и мышечного тонуса, увеличены печень и селезенка, то это может быть гемолитическая болезнь. Ее возникновение связано с резус-конфликтом между матерью и ребенком.
Сепсис всегда сопровождается признаками общей интоксикации. В тяжелых случаях появляются локальные гнойно-воспалительные очаги. Это абсцессы, флегмоны. Гнойные очаги возникают не только на кожном покрове, но и во внутренних органах – мозговые оболочки, легкие, печень. Иногда поражаются кости.
По тяжести сепсис новорожденных подразделяют:
- на легкий. Характерно повышение температуры тела, учащаются пульс и дыхание;
- средний. Проявляется симптоматика осложнений – пневмонии, менингита, перитонита;
- тяжелый. Выражены гипотензия, дисфункция пораженных внутренних органов;
- септический шок. Самое тяжелое состояние младенца. В 50% всех случаев наступает летальный исход.
Лечебные мероприятия зависят от степени тяжести заражения крови.
Классификация
По времени появления первых симптомов сепсис бывает:
- внутрибольничным – признаки появляются в роддоме;
- ранним – клинические проявления возникают на 2–5-е сутки жизни;
- поздний – симптомы определяются через 1–3 недели после рождения малыша.
В случае обнаружения внутрибольничного сепсиса весь роддом закрывается на карантин для установления причинно-следственной связи и предупреждения заражения остальных младенцев.
Прогноз зависит от течения сепсиса у новорожденных. Существуют такие формы:
- молниеносный – развивается в первые сутки;
- острый – длится до 3–6 недель;
- подострый – протекает на протяжении 1,5–3 месяцев;
- затяжной – длится более 3 месяцев.
Именно первая форма наиболее опасна для детей.
В зависимости от первичного септического очага классифицируют:
- хирургический сепсис – источником инфекции являются местные гнойные очаги;
- акушерско-гинекологический – провокатором выступают послеродовые осложнения или заболевания половых органов матери;
- уросепсис – вызван инфекциями мочеполовой системы младенца;
- ротовой – очаг находится в полости рта;
- кишечный – провокатором выступает кишечная палочка.
Существуют также другие разновидности.
Диагностика сепсиса у детей
Диагноз ставится неонатологом родильного отделения или педиатром, если малыш уже находится дома. При подозрении на сепсис ребенка экстренно госпитализируют. Если состояние тяжелое, то малыша сразу помещают в реанимацию.
Основу обследования составляет посев крови на микрофлору. Он позволяет выявить бактериальных возбудителей, определить чувствительность к антибиотикам. Забор крови делается из вены. В норме она должна быть стерильной.

До 30–40% детей с сепсисом умирают
Также проводится клинический анализ крови. По результатам видны такие отклонения:
- снижение концентрации нейтрофилов и лейкоцитов или повышение до критических отметок;
- увеличение уровня С-реактивного белка.
Все эти отклонения свидетельствуют о воспалительном процессе. Также проводят соскоб кожи, бакпосев мочи, мазки из зева и конъюнктивы, анализ кала на дисбактериоз.
Дифференциальная диагностика проводится с лейкозом, внутриутробной инфекцией, микозами.
Лечение
При молниеносном развитии каждая минута важна. При несвоевременной терапии может наступить летальный исход.
Бактериальный сепсис лечится антибиотиками. Причем их нужно ввести в течение 1 ч после появления первых признаков. Если этого не сделать, то инфекция мгновенно разносится по всему организму, развиваются осложнения.
В раннем периоде антибактериальная терапия предполагает применение препаратов широкого спектра действия, после получения данных бакпосева – узконаправленных антибиотиков. Медикаменты вводятся внутривенно, в максимальных дозах. Через 10–15 суток делается замена на препарат с другим действующим веществом.
Для лечения новорожденных применяются антибиотики таких групп:
- цефалоспорины;
- аминогликозиды;
- карбапенемы;
- аминопенициллины;
- макролиды.
Фторхинолоны не используются, так как они очень токсичны.
Одновременно с подавлением возбудителя в крови производится санация местных очагов инфекции. Она предполагает вскрытие гнойников и абсцессов, промывание антибактериальными растворами, наложение стерильной повязки.
Дополнительно применяются физиотерапевтические процедуры:
- УВЧ;
- СВЧ;
- электрофорез;
- плазмаферез;
- гемосорбция.
Для устранения признаков интоксикации организма проводится дезинтоксикационная терапия. С целью профилактики обезвоживания малышу вливают растворы для восполнения утраченной жидкости – натрия хлорид, глюкоза.
Если новорожденный отказывается от груди, то сцеженное молоко вводится через зонд. Но отказываться от грудного вскармливания нельзя.
При сепсисе эффективна иммунозаместительная терапия. Применяются иммуноглобулины, интерфероны. Они помогают иммунной системе бороться с патогенной флорой.
Во время лечения постоянно производится контроль основных показателей жизнедеятельности – артериальное давление, частота сердечных сокращений. Исследуется кислотно-основное и газовое состояние крови. Обязательны электрокардиограмма, биохимическое исследование плазмы, чтобы оценить уровень сахара, креатинина и электролитов.
Последствия
Смертность от сепсиса среди младенцев высока. Самые неблагоприятные прогнозы при заражении, вызванном стрептококками группы В. Они часто провоцируют молниеносное развитие сепсиса, моментально вызывают пневмонию или менингит. Среди других осложнений возможны пурпуры, абсцессы, флегмоны, гнойно-некротические очаги. Одним из самых тяжелых является перитонит.
Последствием антибактериальной терапии является подавление нормальной микрофлоры, из-за чего развивается дисбактериоз, кандидоз.

Грудное молоко – отличная профилактика сепсиса
После перенесенного сепсиса организм ребенка слишком ослаблен. Велика вероятность частых респираторных заболеваний, пиелонефрита, цистита, энцефалопатии.
Профилактика
Профилактические мероприятия важны еще во время беременности. Женщина должна вылечить все инфекционные заболевания. Для поддержания иммунитета важны правильное питание, здоровый образ жизни.
Профилактика внутрибольничного инфицирования зависит от медперсонала. Медики должны придерживаться правил личной гигиены, дезинфицировать руки и инструменты. Важно соблюдение санитарно-эпидемиологического режима в роддоме.
После выписки родители должны наблюдать за самочувствием малыша, в случае отклонений немедленно обращаться к педиатру. Чтобы предотвратить страшные последствия сепсиса, необходимо вовремя его обнаружить.
Сепсис у детей – это очень опасная системная воспалительная реакция, которая развивается вследствие заражения организма. В некоторых случаях может привести к состоянию угрозы для жизни. Важно рано распознать его симптомы и начать соответствующее лечение, что значительно улучшает прогноз заболевания.
Что такое сепсис у детей и почему так опасен
Инфекция, вызывающая сепсис, может быть связана с заражением бактериями, которые обычно не представляют опасности для здорового человека, но могут быть причиной развития сепсиса, когда тело ослаблено. В ситуации ослабления иммунной системы почти все бактерии могут быть опасными – те, которые живут в пищеварительном тракте, на слизистых оболочках, на коже или в носу. Это связано с уменьшением количества лейкоцитов или их аномальным поведением.
Повреждения организма в результате развивающегося сепсиса развивается очень быстро. Расстройство функции органов и увеличивающееся количество токсинов в организме приводят к септическому шоку, в ходе которого кровяное давление падает и слабеет кровообращение, вызывая гипоксию тканей. Организм, вступая в борьбу с инфекцией, начинает производить всё большее количество медиаторов воспаления, которые приводят к последующим повреждениям кровеносных сосудов.
Сепсис у детей всегда требует интенсивной терапии, которая, на самом деле, не всегда означает позитивные результаты.
Симптомы сепсиса у детей – когда идти в больницу
Первые симптомы сепсиса у детей (и у взрослых) могут показаться не столь серьёзным, как развивающаяся внутри организма инфекция, поэтому часто не вызывают немедленной реакции родителей.
Первыми признаками сепсиса, как правило, является лихорадочное состояние, но это не является правилом. В некоторых случаях при заражении может произойти небольшое понижение температуры тела. Если возникает лихорадка, как правило, не превышает 38,5°C. Первой реакцией родителей бывает попытка её снижения. Снижение температуры тела, однако, не улучшает самочувствия больного ребёнка, который по-прежнему остаётся сонным и вялым. В некоторых случаях первые симптомы сепсиса у ребенка: раздражительность, беспокойство и рвота.
Если инфекция будет развиваться, дойдёт до попадания бактерий в цнс , это приведёт к развитию менингита, который имеет очень характерные симптомы. Ребенок будет мучаться от тошнотой в сочетании с рвотой, будет слишком сонный и появится характерная жесткость шеи. Могут возникать дефекты мышления, нарушения координации движений и судороги.
Другим тревожным симптомом, который может сопровождать сепсис при тяжелом течении заболевания является геморрагическая сыпь, то есть петехии, видимые под кожей и напоминающие очень маленькие синяки, которые образуются в результате заторов, вызванных бактериями, размножающимися в кровеносных сосудах.
Конечно, не каждое неспокойное состояние является симптомом сепсиса, но если оно не проходит или сопровождается дополнительными тревожными симптомами, следует обратиться с ребёнком на консультацию к врачу. В случае подозрения на сепсис, врач направляет ребенка в больницу незамедлительно.
Сепсис у детей – причины
Сепсис у детей чаще всего вызывают бактерии, которые всегда опасны для ещё не развитого иммунитета, особенно Hemophilus influezna типа B, пневмококки и менингококки.
Чем младше ребенок, тем больше повреждений в его организме могут вызвать перечисленные бактерии. Поэтому врачи призывают родителей прививать детей.
Следует помнить, что врачи рекомендуют вакцинацию детей, чтобы уберечь их от риска инфекций, вызванных этими бактериями, которые могут привести к угрозе жизни.
Сепсис у детей – лечение
Сепсис у детей требует лечения путём внутривенного введения антибиотика. Прогноз лучше при раннем распознавании заболевания, прежде чем возникает септический шок. Если до него дойдет, потребуется текущее наблюдение жизненно важных функций организма, чтобы в случае необходимости поддержать дыхание ребенка или ввести внутривенно необходимые жидкости. Организм не в состоянии сам справиться с прогрессирующим заражением.
Септический шок приводит к состоянию прямой угрозы жизни ребенка, при котором показано использование стероидов и иммуноглобулинов, а также требуется переливание и очищение плазмы от токсинов (плазмаферез).
Читайте также:


