Сдавление пищевода при раке легкого
Как дифференцировать внепищеводные патологические образования, которые могут обусловить деформацию (сужение) просвета пищевода)?
Сужение просвета пищевода могут вызвать многие внепищеводные патологические процессы и состояния. Важнейшими из них являются опухоли и кисты средостения, увеличенные лимфатические узлы, аномально расположенные или патологически измененные крупные сосуды, резко увеличенное левое предсердие, медиастинит.
Прежде чем выяснить, каким из них вызвано сужение пищевода конкретного больного, надо точно установить вероятный исходный пункт данного патологического процесса. Если результатов обычного рентгенологического исследования окажется недостаточно, то вполне оправдано применение томографии, рентгенокимографии, компьютерной томографии. В трудных случаях могут оказаться необходимыми и более сложные исследования — пневмомедиастенография, ангиография и др. Установив местоположение патологического процесса, переходят к разграничению конкретных заболеваний или состояний, наиболее вероятных для данной внепищеводной локализации. Ими могут быть, начиная с верхнего отдела грудной полости, шейный деформирующий спондилез, увеличение (киста, опухоль) щитовидной железы, верхушечный плевропульмональныи фиброз, хронический медиастинит, опухоль или киста заднего средостения, аберрантная правая подключичная артерия, праволежащая аорта, митральный порок сердца, аневризма и атеросклероз аорты.
При шейном деформирующем спондилезе на задней стенке глотки и пищевода образуются ровные и четкие вдавления, точно соответствующие костным разрастаниям по передней поверхности тел позвонков. Они хорошо видны при тугом заполнении органа и исчезают либо резко уменьшаются при его сокращении. При развитии фиброзных сращений задняя стенка глоточно-пищеводного сегмента деформируется, контуры ее становятся неровными, смещаемость ограничивается. Указанные изменения стенки лучше видны во время сокращения пищевода. При этом могут возникать выпячивания стенки, которые необходимо дифференцировать от начальной стадии пограничного (ценкеровского) дивертикула.
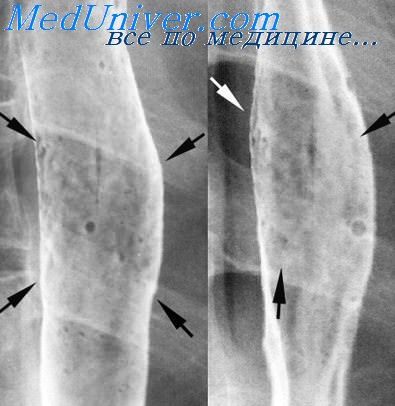
Увеличенная щитовидная железа сдавливает и смещает шейный отдел пищевода. Одновременно с пищеводом смещается и сдавливается также трахея. При раке щитовидной железы может наблюдаться переход опухолевого процесса на стенку пищевода.
При верхушечном плевропульмональном фиброзе паратрахеальный сегмент пищевода изгибается, стенка его деформируется, тонус понижается, а перистальтика несколько ослабляется. Однако контуры деформированного отдела остаются ровными, четкими, а стенки его — эластичными. При этом складки слизистой оболочки имеют нормальный вид и располагаются параллельно контурам изогнутого сегмента пищевода.
Опухоли заднего средостения (первичные и метастазы в лимфатических узлах) могут вызвать вдавление стенки или смещение межбронхиального сегмента пищевода без нарушения четкости его контуров и эластичности. Складки слизистой оболочки повторяют очертания деформированной стенки, не прерываются. Переход опухоли на стенку пищевода сопровождается появлением рентгенологических симптомов, свойственных злокачественному процессу.
Термин "дисфагия" означает расстройство или затруднение глотания, которое может сопровождаться болезненностью, но может быть и безболезненным. Дисфагия может наблюдаться при приеме плотной, жидкой или любой пищи. Дисфагию следует отличать от болезненности при глотании (одинофагия), которая не препятствует акту глотания.
Врожденная дисфагия
Врожденная дисфагия - при атрезии пищевода. Из анамнеза можно выяснить наличие во время беременности поли гидрамниона (многоводия). У новорожденного отмечаются постоянное обильное слюнотечение, неспособность глотать пищу, образование пенистой слизи вокруг рта, приступы удушья (при попадании слюны в дыхательные пути), цианоза (особенно но время кормления) и развитие аспирационной пневмонии.
Дисфагия при изменении пищевода
Из анамнеза можно выяснить факт проглатывания инородного тела. У детей это часто бывают монеты, а пожилых больных - зубные протезы. Причину дисфагии трудно объяснить только употреблением твердой пищи без учета возможности наличия той или иной формы сужения пищевода.
В анамнезе больных с послеожоговыми стриктурами обычно имеются указания на прием едких жидкостей, за исключением больных с психическими нарушениями, выяснение анамнеза у которых бывает довольно сложным. Больные указывают на внезапное появление боли и дисфагии, которые после соответствующего лечения могут уменьшиться, но спустя несколько месяцев эти больные вновь обращаются к врачу по поводу развившегося стеноза пищевода.
Больные со стенозом пищевода воспалительного характера, обусловленного желудочно-пищеводным рефлюксом при грыже пищеводного отверстия диафрагмы, в анамнезе указывают на жгучие боли за грудиной и отрыжку кислым желудочным содержимым, усиливающиеся в положении лежа или при наклоне вниз. Явления дисфагии развиваются обычно постепенно, и больной нередко указывает точное место неприятных ощущений на уровне нижнего конца грудины.
Дисфагия, обусловленная кандидозом, обычно развивается у больных со сниженным иммунитетом.
Ахалазия пищевода - заболевание, обусловленное дегенерацией интрамурального межмышечного ауэрбаховского сплетения стенки, приводящей к нарушению перистальтических сокращений пищевода и недостаточному открытию кардиального отверстия при глотании, в результате чего пища скапливается в атоничной верхней его части. Это заболевание обычно встречается в возрасте от 30 до 50 лет. Вначале заболевание проявляется периодически, затем оно интенсивно прогрессирует. Причем больные отмечают большее затруднение прохождения жидкой, чем плотной пищи. У больных наблюдается регургитация пищевых продуктов, особенно во время сна, что может приводить к развитию аспирационной пневмонии.
Дисфагия при раке пищевода развивается внезапно. Вначале больные отмечают затруднение проходимости твердой пищи, а затем и жидкой. У больных нередко отмечаются снижение массы тела, анорексия и клинические признаки анемии. В анамнезе у таких больных нередко отмечается наличие ахалазии или синдрома Барретта (хроническая пептическая язва нижнего отдела пищевода с эпителием, напоминающим слизистую оболочку кардии).
Нарушение прохождения грубой пищи в верхней части пищевода у женщин среднего возраста позволяет предположить наличие у них синдрома Пламмера-Винсона (дисфагия вследствие дегенерации мышц пищевода, атрофия сосочков языка и анемия) вследствие образования перепонок в верхней части пищевода (подперстневидная перепонка). Это состояние расценивают как предраковое.
Наличие у больного в анамнезе лучевой терапии или медиастинита указывает на пострадиационное сужение пищевода.
При склеродермии у больных наблюдаются изменения кожи вокруг губ, на пальцах (склеродактилия) или в анамнезе они отмечают болезнь Рейно. Идентичные изменения пищевода в виде дегенерации ауэрбахона сплетения и клиническую картину, сходную с таковой при ахалазии, вызывает болезнь Шагаса (возбудитель Trypanosoma cruzi).
Больные с фарингеальным карманом (синонимы: пищеводно-глоточный дивертикул, глоточный дивертикул), обычно среднего или пожилого возраста, отмечают появление выбухания в левом заднем треугольнике шеи, явления дисфагии, локализующиеся за рукояткой грудины, обусловленные давлением на пищевод кармана, заполняющегося пищей и водой. В положении лежа у больных нередко возникает регургитация, сопровождающаяся кашлем (особенно ночью). Можно также отметить галитоз (зловонное дыхание).
Причиной дисфагии у больных бронхогенным раком легкого может быть прямое сдавление пищевода опухолью или метастатическими узлами в средостении. При опросе такой больной указывает на рак легкого в анамнезе или наличие у него кровохарканья.
При дисфагии у больного с лимфаденопатией при обследовании можно выявить увеличение лимфатических узлов в других участках, например подмышечных или паховых.
Дисфагия в результате давления на пищевод увеличенного левого предсердия может наблюдаться при митральном стенозе, что выясняется при опросе и обследовании больного.
Дисфагия при параэзофагеальной грыже, встречающаяся преимущественно у лиц пожилого возраста, носит перемежающийся характер и возникает обычно после еды вследствие давления на пищевод наполненного пищей желудка. При этом отмечается икота вследствие раздражения диафрагмального нерва.
Нейромышечная дисфагия
При этом типе дисфагии у больных в анамнезе обычно выявляется синдром Гийена-Барре-Штроля, полиомиелит, поражение двигательного нейрона (прогрессирующая мышечная атрофия, боковой амиотрофический склероз, прогрессирующий бульбарный паралич и первичный боковой склероз), тяжелая миастения или НМК.

Дисфагия — синдром (комплекс симптомов), проявляющийся в виде затруднённого прохождения пищевого комка либо жидкости при их проглатывании.
Подобное явление может наблюдаться как на начальных этапах акта глотания (орофарингеальная дисфагия), так и на завершающих (пищеводная дисфагия). Каждый 17-й человек в мире испытывает симптомы дисфагии как минимум один раз.
При этом тенденции к уменьшению заболеваемости не отмечается.
Что это такое?
Дисфагия пищевода – это симптом заболевания, заключающийся в затруднении глотания твердой и жидкой пищи. Это состояние способно возникать как по причине болезней гортани, глотки, пищевода и смежных с ними органов, так и вследствие неврологических болезней, поскольку именно ЦНС осуществляет регуляцию процесса приема пищи.
Классификация
В зависимости от локализации нарушений, вызывающих затрудненность глотания, выделяют следующие виды дисфагии:
- рото-глоточная (или орофарингеальная) – вызывается затрудненностью поступления комка пищи в просвет пищевода, вызванной патологиями мышц глотки, окологлоточных тканей или нервной системы;
- глоточно-пищеводная – провоцируется нарушением фазы быстрого проглатывания и затрудненностью поступления болюса в пищевод;
- пищеводная (эзофагеальная) – возникает при нарушениях медленной фазы глотания, затрудняющих поступление пищевого комка в пищевод, разделяется на нижнюю и среднюю.
В зависимости от причин возникновения нарушение глотания может быть:
- функциональным – вызывается нервными и психоэмоциональными нарушениями;
- органическим – провоцируется заболеваниями или другими поражениями рта, глотки или пищевода.
В дисфагии выделяют 4 степени проблем с глотанием пищи:
- 1 степень – нарушение глотания наблюдается только при попытке употребить некоторые виды твёрдой пищи;
- 2 степень – проблема проявляется при попытке проглотить любую твёрдую пищу;
- 3 степень – сложность при проглатывании мягкой пищи;
- 4 степень – практически отсутствует возможность проглотить мягкую пищу, и даже жидкость (часто такое состояние наблюдается при раке 4 степени).
Причины возникновения
- Механическая обструкция. Нарушение орофарингеальной фазы глотания может быть вызвано воспалительными процессами (заглоточным абсцессом, тонзиллитом), гиперплазией щитовидной железы, увеличением лимфоузлов, гипофарингеальным дивертикулом, шейными остеофитами, фиброзом мышц, перстневидно-глоточной спайкой. Сужение верхних отделов пищеварительного тракта также наблюдается при злокачественных неоплазиях ротовой полости, глотки, гортани, последствиях их хирургического лечения и лучевой терапии.
- Нервно-мышечные расстройства. Ротоглоточная дисфагия развивается в острой фазе мозгового инсульта у 42-67% пациентов, ее выраженность напрямую коррелирует с тяжестью расстройств церебрального кровообращения. У половины больных с паркинсонизмом наблюдаются клинические симптомы нарушенного орофарингеального глотания, еще у 45% пациентов латентные признаки расстройства выявляются инструментально. Дисфагией осложняется рассеянный склероз, боковой амиотрофический склероз, псевдопаралитическая миастения.
Пищеводные нарушения глотания зачастую обусловлены эзофагеальной патологией, хроническими заболеваниями органов ЖКТ, средостения. Острые формы дисфагии возникают при аллергическом отеке Квинке, внезапной обструкции тела пищевода и гастроэзофагеального перехода инородными телами. Нормальному прохождению твердой и жидкой пищи по пищеводу в желудок могут мешать:
- Сужение пищевода. Просвет органа уменьшается при эозинофильном фарингите, злокачественных опухолях пищевода, раке желудка с поражением кардиального отдела, осложненном течении гастроэзофагеальной рефлюксной болезни. Рубцовый стеноз развивается после радиотерапии торакальных онкозаболеваний, химических ожогов едкими соединениями, хлористым калием, салицилатами, некоторыми другими препаратами. Признаки дисфагии отмечаются при сужении просвета органа менее 12 мм.
- Сдавление пищевода извне. Прохождению пищи препятствуют объемные образования, оказывающие давление на эзофагеальную стенку. Пищеводная дисфагия часто обнаруживается при опухолях (раке легкого, бронхов, тимоме), увеличении средостенных лимфоузлов, загрудинном зобе, инфекционных заболеваниях (туберкулезе, гистоплазмозе), параэзофагеальной грыже. Затруднения глотания выявляются при кардиопатологии — пороках митрального клапана, сосудистой компрессии.
- Нарушения сократительной активности пищевода. Эзофагеальные расстройства глотания осложняют ахалазию, диффузный спазм пищевода, штопорообразную деформацию органа. Патологические изменения моторики отмечаются у больных системной склеродермией, болезнью Шагаса, сахарным диабетом. Нарушения сокращений пищеводной мускулатуры, препятствующие процессу глотания, возникают при приеме нитратов, эстрогенов, метилксантинов, блокаторов кальциевых каналов.

Симптомы
Если имеется дисфагия, симптомы могут появляться как эпизодически, так и на регулярной основе, всё зависит от причин, которые спровоцировали патологию. Болезнь проявляет себя по-разному и вся её симптоматика достаточно неприятна:
Диагностика
Врач должен выяснить, в какой части пищевода возникает нарушение, сопровождается ли глотание болевым синдромом, есть ли кашель и изжога, насколько пациент теряет в весе, как долго длится приступ. Доктора должна интересовать консистенция пищи, которая способна вызвать дисфагию, если у пациента есть еще какие-то сопутствующие заболевания. Необходимо будет провести обследование глотки на предмет воспаления, проверить состояние щитовидной железы, выяснить, не страдает ли больной кардиомегалией, не отклонена ли трахея.
При необходимости следует сделать рентгенографию. Не лишней будет и эндоскопия, которая даст возможность детально осмотреть просвет пищевода, слизистую и верхние отделы двенадцатиперстной кишки. Если есть подозрение на нарушение моторики пищевода, то пациенту будет рекомендовано провести пищеводную манометрию. При ее проведении можно оценить работу верхнего и нижнего сфинктеров, а также проследить за перистальтикой пищевода.
Дисфагия приводит к аспирации в трахею, вследствие чего может возникнуть воспаление легких, которое со временем перейдет в хроническую стадию. Болезнь опасна недостаточным питанием и потерей веса.
Как лечить дисфагию?
Терапия синдрома дисфагии должна опираться на дифференцированный подход, т.к. имеет как функциональные, так и органические причины.
При функциональной дисфагии больному следует объяснить причину патологии, условия благоприятного прогноза, дать рекомендации по предупреждению триггерных факторов, правильному питанию (тщательно пережевывать пищу) и изменению любых психологических ситуаций, способных провоцировать синдром дисфагии.
У больных с дисфагией, возникшей на нервной почве, рекомендовано использование препаратов группы антидепрессантов, психотерапевтических методов.
Есть возможность применения эмпирического расширения. При спастических расстройствах, вызвавших развитие дисфагии, рекомендовано применение мышечных релаксантов, ботулотоксина в инъекциях, расширение пищевода пневматическим методом.
Первым шагом в лечении дисфагии органической этиологии является воздействие на нарушенную моторику и устранение причинных факторов.
Коррекцию моторики проводят с помощью медикаментозных средств, оказывающих стимулирующее или тормозящее действие на мышечный аппарат пищевода.
- Лечение с помощью препаратов, обладающих возбуждающим действием (прокинетики): селективный – домперидон и неселективный препарат – метоклопрамид. Метоклопрамид усиливает мышечный тонус нижнего сфинктера пищевода, его перистальтику, обуславливает быстрейший пассаж пищи из желудка и по всему кишечнику. Средняя дозировка метоклопрамида 10 мг. трижды в сутки, препарат принимают за полчаса до еды. Иногда можно добавить четвертый прием метоклопрамида. Если препарат назначен парентерально, то доза составит 10 мг. 1-2 раза в сутки. Другим препаратом, имеющим селективный механизм действия, является домперидон. Эффекты препарата такие же, кроме воздействия на толстый и тонкий кишечник. Побочных эффектов гораздо меньше, чем у метоклопрамида. Дозировка 10 мг. трижды в сутки, принимать за 30 минут до приема пищи или перед сном.
- Если у больного дисфагия сопровождается гипермоторикой пищеварительной системы, целесообразно начать лечение антиспастическими медикаментами. К ним относят неселективные антихолинергические, блокаторы кальциевых каналов, нитраты и миотропные спазмолитики. Лучшим эффектом обладает селективный холиноблокатор М 1 рецепторов — гастроцепин. Принимают по 50 мг. дважды в сутки. Из блокаторов кальциевых каналов наиболее часто применяют дицетел в дозе 50-100 мг трижды в сутки. Из нитратов предпочтение отдается пролонгированным – изосорбида мононитрат (0,01- 0,02 г. дважды в день), изосорбида динитрат (0,005- 0,01 три или четыре раза в сутки). Из миотропных спазмолитических средств достаточно эффективной оказывается но- шпа (0,04 г), таблетка никошпана, дуспаталин 0,2 г. дважды в сутки.
- Лечение каждого вида дисфагии имеет определенные тонкости, например, основное лечение ахалазии пищевода – баллонный пневмокардиодилятационный метод. Реже применяют методику на основе ботулотоксина — его вводят в толщу нижнего сфинктера пищевода. Если консервативное лечение оказалось неэффективным, прибегают к оперативному методу, чаще это операции миотомии.
Лечение дисфагии в большинстве случаев невозможно без назначения диеты. Этого требуют такие заболевания: гастроэзофагальная рефлюксная болезнь, пищевод Баррета, эзофагиты. Хиатальные грыжи при бессимптомном течении не нуждаются в лечении, при наличии признаков ущемления лечение грыж оперативное. Если у пациента обнаружена обсеменация слизистой Helicobacter pylori, лечение должно начинаться с элиминации инфекции. При осложненном течении основного заболевания (рецидивирующие желудочно–пищеводные кровотечения, наличие стриктур), а также при недостаточном эффекте от консервативных методов лечения показано хирургическое вмешательство (резекция) или эндоскопические методы терапии (метод лазерной и фотодинамической коагуляции метаплазированных участков слизистой).
Питание
Соблюдение химически, механически и термически щадящей диеты является важной частью терапии дисфагии. Питание пациента, страдающего дисфагией, должно подчиняться следующим принципам:
- Оно должно быть дробным: то есть пациент должен есть понемногу, но часто (не менее пяти раз в течение суток).
- Употребляемая пища должна быть протертой, теплой и слабосоленой. При ее приготовлении необходимо использовать оливковое или сливочное масло. Применение свиного жира категорически противопоказано.
- Больному запрещается питаться всухомятку и наспех. Любую пищу следует пережевывать очень тщательно.
- Во избежание регургитации (пищеводной рвоты) пациенту необходимо воздерживаться от любых (особенно вперед) наклонов корпуса в течение двух часов после еды.
- Последняя трапеза должна состояться как минимум за пару часов до отправления на ночной покой.
Рацион человека, страдающего дисфагией, должен быть следующим:
- Оптимальным способом приготовления пищи является варка, запекание и приготовление на пару.
- Копченые, жирные, жареные, соленые, острые и консервированные блюда полностью исключаются из ежедневного рациона. Под таким же строгим запретом находится употребление фастфуда, любых газированных и алкогольных напитков, продуктов, содержащих большое количество грубой растительной клетчатки, а также крепкого кофе и чая.
- Диета должна быть преимущественно яично-молочно-растительной, содержащей каши (манную, овсяную, гречневую, рисовую) и слизистые супы.
- Пациенту полезно употребление молочных и кисломолочных продуктов, мяса (предпочтительно белого) и рыбы постных сортов, отварных или приготовленных на пару овощей.

Профилактика
Меры, направленные на предупреждение дисфагии:
- периодическое обращение к медицинским специалистам с целью обследования;
- коррекция хронической патологии;
- правильное питание;
- активный образ жизни;
- отказ от вредных привычек.
Прогноз
Вероятность полного выздоровления зависит от причины, которая привела к развитию дисфагии. Прогноз считается относительно благоприятным, если симптоматика вызвана повышенной кислотностью желудочного сока и другими состояниями, хорошо поддающимися медикаментозной терапии

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Наиболее часто встречающейся злокачественной опухолью пищевода является плоскоклеточная карцинома, за ней следует аденокарцинома. Симптомы рака пищевода включают прогрессирующую дисфагию и потерю веса. Диагноз "рак пищевода" устанавливается эндоскопией с последующей КТ и эндоскопическим УЗИ для верификации стадии процесса. Лечение рака пищевода зависит от стадии и в целом включает хирургическое лечение с или без химио- и лучевой терапии. Долгосрочное выживание наблюдается в небольшом проценте случаев, за исключением пациентов с ограниченным поражением.
Ежегодно в США диагностируется приблизительно 13 500 случаев рака пищевода и 12 500 смертельных исходов.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
Что вызывает рак пищевода?
Ежегодно в США диагностируется приблизительно 8000 случаев. Заболевание более характерно для районов Азии и Южной Африки. В США плоскоклеточный рак встречается в 4-5 раз чаще среди чернокожих жителей, чем белых, и в 2-3 раза чаще среди мужчин, чем женщин.
Первоочередными факторами риска являются злоупотребление алкоголем и использование табака в любой форме. Другими факторами являются ахалазия, human papillomavirus, химический ожог щелочью (приводящий к стриктуре), склеротерапия, синдром Пламмера-Винсона, облучение пищевода и мембраны пищевода. Генетические факторы неясны, но у пациентов с кератодермией (ладонный и подошвенный гиперкератоз), аутосомно-доминантными заболеваниями рак пищевода в возрасте 45 лет встречается у 50 %, а в возрасте 55 лет - у 95 % пациентов.
Аденокарцинома поражает дистальный отдел пищевода. Заболеваемость увеличивается; она составляет 50 % рака пищевода у людей с белым цветом кожи и в 4 раза чаще встречается среди людей с белым цветом кожи, чем у чернокожих. Алкоголь не является важным фактором риска, но курение способствует развитию опухоли. Аденокарциному дистального отдела пищевода трудно дифференцировать с аденокарциномой кардиального отдела желудка ввиду прорастания опухоли в дистальный отдел пищевода.
Большинство аденокарцином развивается в пищеводе Берретта, который является следствием хронической желудочно-пищеводной рефлюксной болезни и рефлюкс-эзофагита. При пищеводе Берретта цилиндроклеточная, железистая, кишечноподобная слизистая оболочка заменяет многослойный плоский эпителий дистального отдела пищевода в течение фазы заживления при остром эзофагите.

[11], [12], [13], [14]
Более редкие злокачественные опухоли включают веретенообразноклеточную карциному (плохо дифференцированный вариант плоскоклеточной карциномы), бородавчатую карциному (хорошо дифференцированный вариант плоскоклеточной карциномы), псевдосаркому, мукоэпидермоидную карциному, аденоплоскоклеточную карциному, цилиндрому (аденокистозная карцинома), первичную овсяноклеточную карциному, хориокарциному, карциноидную опухоль, саркому и первично злокачественную меланому.
Метастатический рак пищевода составляет 3 % рака пищевода. Меланома и рак молочной железы могут метастазировать в пищевод; другие источники включают раковые поражения головы и шеи, легких, желудка, печени,почек, простаты,яичка и костей. Эти опухоли обычно поражают свободную соединительно-тканную строму вокруг пищевода, тогда как первичные раковые поражения пищевода начинаются со слизистой оболочки или подслизистой основы.
Симптомы рака пищевода
Начальные стадии рака пищевода обычно протекают бессимптомно. Дисфагия появляется, когда просвет пищевода становится меньше 14 мм. Сначала у пациента появляется затрудненное проглатывание твердой пищи, затем полутвердой и, наконец, жидкой пищи и слюны; это устойчивое прогрессирование предполагает процесс злокачественного роста, а не спазм, доброкачественное кольцо Шатцки или пептическую стриктуру. Может наблюдаться боль в груди, обычно иррадиирующая кзади.
Потеря веса, даже при наличии у пациента хорошего аппетита, является почти универсальным признаком. Сдавление возвратного гортанного нерва может привести к параличу голосовых связок и хрипоте. Компрессия симпатических нервов может привести к появлению синдрома Горнера, а сдавление нерва в другом месте может вызвать боль в спине, икоту или паралич диафрагмы. Поражение плевры с плевральным выпотом или метастазирование в легкие могут вызвать одышку. Внутрипросветный рост опухоли может вызывать боль при глотании, рвоту, рвоту с кровью, мелену, железодефицитную анемию, аспирацию и кашель. Возникновение свищей между пищеводом и трахеобронхиальным деревом может привести к абсцессу легкого и пневмонии. Другие выявленные нарушения могут включать синдром верхней полой вены, раковый асцит и боли в костях.
Характерно лимфатическое метастазирование во внутренние яремные, шейные, надключичные, медиастинальные и чревные узлы. Опухоль обычно метастазирует в легкие и печень и иногда в отдаленные зоны (напр., кости, сердце, мозг, надпочечники, почки, брюшина).
Где болит?
Что беспокоит?
Диагностика рака пищевода
Скрининговые тесты в настоящее время отсутствуют. Пациентам с подозрением на рак пищевода необходимо выполнить эндоскопию с цитологией и биопсией. Несмотря на то что пассаж бария может демонстрировать обструктивное поражение, эндоскопия необходима для биопсии и исследования ткани.
Пациентам с идентифицированным раком необходимо выполнить КТ груди и КТ брюшной полости для определения степени распространения опухоли. При отсутствии признаков метастазирования требуется выполнение эндоскопического УЗИ с целью определения глубины прорастания опухоли в стенку пищевода и регионарные лимфатические узлы. Полученные данные позволяют определить терапию и прогноз.
Должны быть выполнены основные анализы крови, включая общий анализ крови, электролиты и функциональные печеночные пробы.

[15], [16], [17], [18], [19], [20]
Что нужно обследовать?
Как обследовать?
К кому обратиться?
Лечение рака пищевода
Лечение рака пищевода зависит от стадии опухолевого роста, размера, локализации и пожеланий пациента (многие воздерживаются от агрессивного лечения).
У пациентов с 0,1 и На стадиями заболевания хороший результат достигается хирургической резекцией; химио- и лучевая терапия не требуются. При IIb и III стадиях только хирургического лечения недостаточно из-за низкой выживаемости; эффективность операции и выживание увеличиваются при дооперационном (дополнение) использовании лучевой и химиотерапии с целью уменьшения объема опухоли до резекции. Паллиативное комбинированное лечение рака пищевода, включающее лучевую и химиотерапию, показано пациентам, отказавшимся от хирургического лечения или имеющим противопоказания. Эффективность только лучевой или химиотерапии очень небольшая. Пациенты с заболеванием IV стадии нуждаются только в паллиативной терапии и не требуют хирургического лечения.
Стадии рака пищевода
Опухоль (максимальная инвазия)
Метастазы в регионарные лимфатические узлы
1 Классификация TNM: Tis - карцинома in situ; T1 - собственная пластинка или подслизистая оболочка; Т2 - собственно мышечный слой; ТЗ - адвентиция; Т4 - смежные структуры. N0 - нет; N1 - имеются. М0 - нет; М1 - имеются.
После лечения пациентам показаны ск-рининговые повторные эндоскопическое и КТ-исследования шеи, груди и брюшной полости каждые 6 месяцев в течение 3 лет, а затем 1 раз в год.
Пациенты с пищеводом Берретта нуждаются в интенсивном долговременном лечении пищеводно-желудочной рефлюксной болезни и эндоскопическом наблюдении для контроля злокачественного перерождения в интервале от 3 до 12 месяцев в зависимости от степени метаплазии.
Для лечения требуется резекция единым блоком с удалением всей опухоли на уровне неизмененных тканей дистальнее и проксимальнее опухоли, а также всех потенциально пораженных лимфатических узлов и частично проксимального отдела желудка, содержащего дистальныи путь лимфатического оттока. Операция требует дополнительной мобилизации желудка кверху с формированием эзофагогастро-анастомоза, мобилизации тонкой или толстой кишки. Пилоропластика обеспечивает обязательное дренирование желудка, так как удаление пищевода обязательно сопровождается двусторонней ваготомией. Такое обширное хирургическое вмешательство плохо переносится пациентами старше 75 лет, особенно с сопутствующей основной сердечной или легочной патологией [фракция выброса менее 40%, или FE^ (принудительный объем выдоха за 1 секунду) 50 %) наблюдается в 10-40 %, но в целом эффективность незначительная (небольшое сжатие опухоли) и временная. Различий в эффективности препаратов не отмечается.
Обычно используются в комбинации цисплатин и 5-флюороурацил. В то же время несколько других препаратов, включая митомицин, доксорубицин, виндесин, блеомицин и метотрексат, также являются достаточно активными при плоскоклеточной карциноме.

[27], [28], [29], [30], [31], [32], [33]
Паллиативное лечение рака пищевода направлено на редукцию эзофагеальной обструкции, достаточной для перорального питания. Жалобы при эзофагеальной обструкции могут быть существенными и касаться саливации и рецидивирущей аспирации. Варианты лечения включают процедуры дилатации (бужирование), пероральную постановку стентов, лучевую терапию, лазерную фотокоагуляцию и фотодинамическую терапию. В некоторых случаях требуется цервикальная эзофагостомия с выведением еюностомы для питания.
Эффективность дилатации пищевода сохраняется немногим больше нескольких дней. Гибкая металлическая петля для стентирования более эффективна для поддержания проходимости пищевода. Могут использоваться некоторые покрытые пластмассой модели для закрытия трахеоэзофагеальных свищей, а некоторые модели с клапаном, предотвращающие рефлюкс в случае необходимости размещения стента вблизи нижнего пищеводного сфинктера.
Эндоскопическая лазерная коагуляция может быть эффективной при дисфагии, так как она прожигает через опухоль центральный канал и может быть повторена при необходимости. Фотодинамическая терапия предусматривает введение порфимера натрия, производного гематопорфирина, который захватывается тканями и действует как оптический сенсибилизатор. При активации лазерным лучом, направленным на опухоль, это вещество выделяет цитотоксический синглетный кислород, который разрушает клетки опухоли. Пациенты, получающие это лечение, должны избегать пребывания на солнце до 6 недель после лечения, так как кожа также становится чувствительной к свету.
Пищевая поддержка энтеральным или парентеральным питанием увеличивает устойчивость и выполнимость всех методов лечения. Эндоскопическая или хирургическая интубация для кормления обеспечивает более долгосрочное питание в случае обструкции пищевода.
Поскольку почти все случаи рака пищевода являются фатальными, забота в конце жизни должна быть направлена на стремление уменьшить проявления заболевания, особенно это касается боли и неспособности проглатывать слюну. В определенный момент большинство пациентов нуждаются в значительных дозах опиатов. Пациентам необходимо посоветовать в ходе болезни принять распорядительные решения и сделать записи своих пожелании в случае запущенности процесса.
Читайте также:

