Сцинтиграфия при медуллярном раке
Рак щитовидной железы – злокачественное узловое образование, способное образовываться из эпителия, естественно функционирующего в железе.
Рак щитовидной железы составляет более четверти всех злокачественных новообразований в области головы и шеи. За последние десятилетия, по данным ВОЗ, заболеваемость РЩЖ в мире выросла в 2 раза. Рак щитовидной железы ежегодно является причиной смерти 1% всех больных, умирающих от злокачественных опухолей. Среди всех злокачественных новообразований, это заболевание составляет 0.5 — 3.5 %. То есть на 100 000 населения РЩЖ заболевают в среднем 0.5-0.6 мужчин и 1.2-1.6 женщин.
В России самые высокие показатели заболеваемости отмечаются в Брянской области: 4.9 на 100 000 мужчин и 26.3 на 100 000 женщин. Также наиболее неблагополучные районы в отношении заболеваемости РЩЖ — Архангельская, Саратовская, Свердловская и Магаданская области.
Факторы риска развития рака щитовидной железы
Основные факторы риска:
- Йодная недостаточность
- Ионизирующее излучение (Радиация)
- Наследственность (Семейный анамнез)
К факторам риска также относится наличие у пациентов узловых образований в щитовидной железе, т.е. узловые зобы, рецидивирующие их формы, узловые формы хронических тироидитов.
Регионы мира с пониженным содержанием йода в воде и пищевых продуктах, являются эндемичными для узлового зоба, на фоне которого нередко развивается рак щитовидной железы. В Российской Федерации эндемичными районами считаются Алтайский край и республика Адыгея.
С момента обнаружения данного физического явления и до настоящего момента роль этого фактора, как причины развития РЩЖ, резко возросла. Действие данного фактора, прежде всего, связано с попаданием в организм радиоактивных изотопов йода ( 131 I, 125 I). Так, было установлено, что жители Хиросимы и Нагасаки, которые попали под облучение после взрыва атомных бомб, болели раком щитовидной железы в 10 раз чаще, чем остальные японцы.
В России был отмечен резкий рост заболеваемости РЩЖ, особенно у детей, в регионах, которые подверглись радиоактивному загрязнению после аварии на Чернобыльской АЭС, это Брянская, Тульская, Рязанская области.
Риск развития РЩЖ выше в семьях, где отмечались случаи этого заболевания. Наследственная форма рака связана с наследственными синдромами множественной эндокринной неоплазии (МЭН).
Типы рака щитовидной железы
По гистологическим формам классифицируются четыре типа рака щитовидной железы: папиллярный, фолликулярный, медуллярный и анапластический.
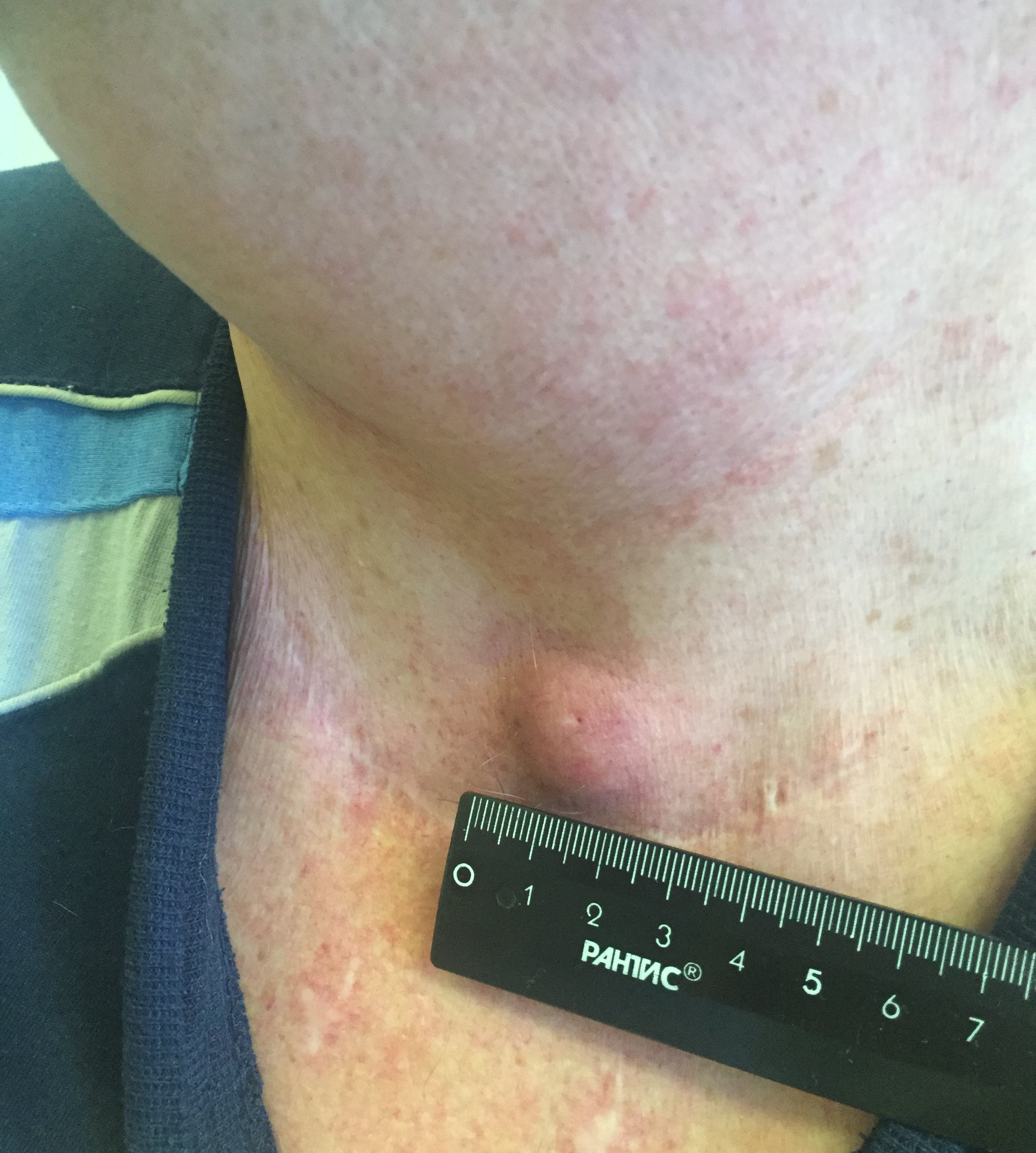
Папиллярный рак — наиболее благоприятный тип. Встречается у детей и взрослых, чаще заболевают в 30-40 лет. Является преобладающей формой РЩЖ у детей. Опухоль чаще возникает в одной из долей и лишь у 10-15% пациентов отмечается двустороннее поражение.
Папиллярная карцинома отличается достаточно медленным ростом. Метастазирует в лимфоузлы шеи, отдаленные метастазы в другие органы наблюдаются редко.
Фолликулярный рак встречается у взрослых с пиком заболеваемости в 50-55-м возрасте. Этот вид опухоли характеризуется медленным ростом. В поздних стадиях образует метастазы в лимфатических узлах шеи, а также в костях, печени и легких. Метастазы фолликулярного рака сохраняют способность захватывать йод и синтезировать тиреоглобулин.
Медуллярный рак может быть как самостоятельным заболеванием, так и компонентом МЭН синдрома. Чаще определяется в пожилой возрастной группе пациентов с узловым зобом. Характеризуется быстрым ростом с инвазией в близлежащие органы и ранним метастазированием.
Анапластический рак чаще возникает у пожилых пациентов с узловым зобом. Его отличает агрессивная форма и раннее метастазирование. Быстрый рост опухолевого узла может приводить к его некротическому распаду, изъязвлению и может служить источником кровотечений.
Гистогенетическая классификация рщж
| ИСТОЧНИК РАЗВИТИЯ | ГИСТОЛОГИЧЕСКАЯ СТРУКТУРА ОПУХОЛИ | |
| доброкачественные | злокачественные | |
| А-клетки | Папиллярная аденома | |
Симптомы
Заболевание может проявляться различными симптомами. Они зависят от стадии, распространенности опухолевого процесса и развившихся осложнений. Небольшие опухоли щитовидной железы обычно не сопровождаются клинической симптоматикой и выявляются случайно при ультразвуковом исследовании. Первой причиной обращения к врачу может послужить увеличение одного шейного лимфатического узла, который при дальнейшем обследовании оказывается метастазом РЩЖ.
Симптомы рака щитовидной железы часто схожи с симптомами простуды, ангины, инфекционных заболеваний:
- Припухлость на шее. Небольшие узлы на шее может выявить только врач, но иногда припухлость можно заметить во время глотания.
- Увеличение шейных лимфоузлов. Однако, этот симптом часто сопровождает простуду или ангину и не связан со злокачественным процессом.
- Изменение тембра голоса. Иногда большой узел щитовидной железы давит на гортань, это может вызвать охриплость.
- Одышка. Причиной может явиться то, что увеличившаяся щитовидная железа вызывает сужение просвета трахеи.
- Затруднение глотания. Также узел щитовидной железы может сдавливать пищевод.
- Боль в шее или горле. Развитие рака щитовидной железы редко вызывает боль, но в сочетании с другими симптомами это сигнал незамедлительно обратиться к врачу.
Большая часть подобных симптомов связана с появлением узла щитовидной железы, который в более чем 95% случаев оказывается доброкачественным. Узлы щитовидной железы довольно частое явление, и в пожилом возрасте риск их появления увеличивается. При обнаружении узелков в области щитовидной железы следует обратиться к врачу.
Диагностика
Ультразвуковая диагностика позволяет обнаружить опухолевые образования от 2-3 мм, определить точное топографическое расположение в железе, визуализировать инвазию капсулы, оценить размеры и состояние лимфатических узлов шеи.
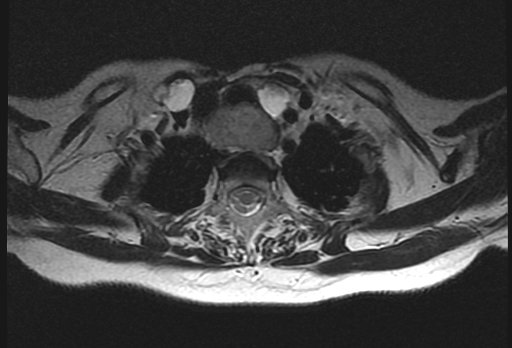
Магнитно-резонансная томография (МРТ) позволяет получить детальную топографо-анатомическую картину опухоли и ее соотношение с органами и структурами шеи. Это необходимо при планировании хирургического лечения в случае инвазии опухоли в соседние структуры.
Компьютерная томография применяется для определения метастатического поражения легких и костей.
Сцинтиграфия щитовидной железы с 125 I, 131 I применяется в основном для выявления остаточной тиреоидной ткани после хирургического лечения, а также для диагностики рецидивов. Она позволяет оценить способность метастазов захватывать йод при планировании радиойодтерапии.
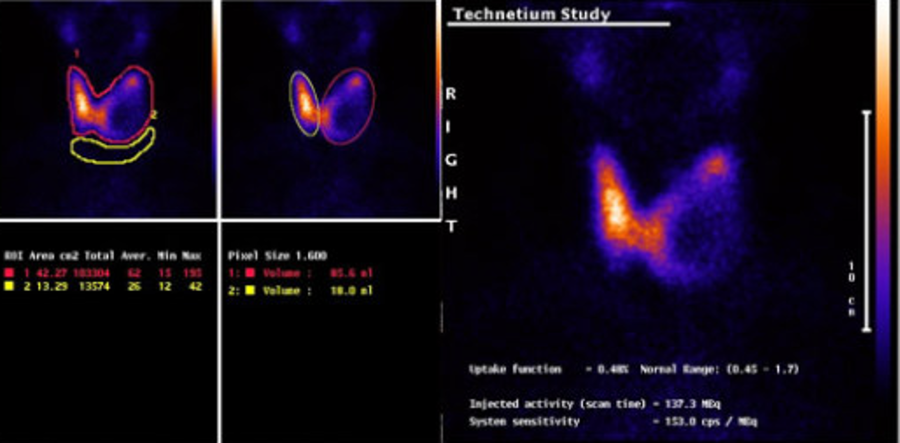
Остеосцинтиргафия позволяет оценить наличие/отсутствие метастатического поражения костей скелета.
Тонкоигольная аспирационная биопсия выполняется преимущественно под контролем УЗИ, позволяет прицельно получить материал для цитологического исследования, что позволяет в большинстве случаев верифицировать диагноз. ТАБ подозрительных лимфатических узлов дает возможность установить метастатический характер поражения.
Позитронно-эмиссионная томография (ПЭТ) выявляет очаги повышенной метаболической активности, выполняется для диагностики метастазов РЩЖ, не накапливающих йод и не выявляемых при сцинтиграфии.
Кальцитонин: гормон щитовидной железы, вырабатывается С-клетками. (Норма-0-11,5 пг/мл). Значительное повышение уровня гормона наблюдается при медуллярном раке, уровень повышения связан со стадией заболевания и размерами опухоли.
Тиреоглобулин: определение уровня при дифференцированном раке щитовидной железы позволяет контролировать возникновение рецидива опухоли. После тиреоидэктомии уровень тиреоглобулина должен приближаться к нулю.
Стадирование рака щитовидной железы

Лечение
Основной метод лечения больных раком щитовидной железы – хирургическое лечение в сочетании с курсами радиойодтерапии, таргетной терапией и супрессивной гормонотерапией, а также дистанционной гамма-терапией по показаниям.
Объем оперативного вмешательства зависит в первую очередь от стадии заболевания, от того, насколько распространился злокачественный процесс. Кроме того, лечение определяется морфологическим вариантом опухоли и возрастом пациента.
У больных папиллярным и фолликулярным раком при небольших стадиях может выполняться гемитиреоидэктомия — удаление одной доли с оставлением или резекцией перешейка железы. При распространении опухоли (T1-3N0M0) производят тотальное удаление щитовидной железы. На поздних стадиях злокачественного процесса производят экстрафисциальную тотальную тиреоидэктомию с удалением лимфоузлов.
Если диагностирован медуллярный, недифференцированный и папиллярный рак, во всех случаях показано тотальное удаление железы — тиреоидэктомия.
Если лимфатические узлы шеи поражены метастазами, выполненяют шейную лимфаденэктомии, в некоторых случаях — расширенную шейную лимфаденэктомию с резекцией соседних органов и структур, в зависимости от распространенности процесса.
Радиойодтерапия После хирургического лечения пациентам с РПЖ назначают проведение радиойодтерапия для уничтожения возможных микрометастазов и остатков тиреоидной ткани (используется 131 I).
Дистанционная лучевая терапия: стандартом лечения является проведение неоадъювантной (предоперационной) терапии для больных с недифференцированным и плоскоклеточным РЩЖ.
Супрессивная гормональная терапия (СГТ) назначается пациентам с папиллярным и фолликулярным РЩЖ в качестве компонента комплексного лечения после операции, чтобы подавить секрецию тиреотропного гормона (ТТГ).
Химиотерапия показана при медуллярном и недифференцированном РЩЖ.
Таргетная терапия применяется для лечения медуллярного и радиойодрезистентных форм дифференцированного РЩЖ.
Наблюдение и прогноз
Сроки наблюдения
- 1й год после лечения – 1раз в 3 мес
- 2 – 3й год после лечения – 1 раз в 4 мес
- 4 – 5й год после лечения – 1 раз в 6 мес
- 6й и последующие годы после лечения – 1 раз в год
Прогноз
| 5-летняя выживаемость: | 10-летняя выживаемость: | |
| Папиллярный рак | 95,3% | 94,2% |
| Фолликулярный рак | 90,1% | 85,7% |
| Медуллярный рак | 87,8% | 80% |

Медуллярный рак щитовидной железы – редкое гормонально-активное злокачественное новообразование щитовидной железы, происходящее из парафолликулярных клеток. Отличается агрессивностью, высокой склонностью к гематогенному и лимфогенному метастазированию. Долгое время протекает бессимптомно. В последующем проявляется болями, изменением голоса, кашлем, затруднениями дыхания и увеличением лимфоузлов. Диагноз устанавливают с учетом анамнеза, симптоматики, УЗИ щитовидной железы, биопсии, генетического анализа, определения уровня кальцитонина и других исследований. Лечение – оперативное удаление щитовидной железы, заместительная терапия.
- Классификация медуллярного рака щитовидной железы
- Причины медуллярного рака щитовидной железы
- Симптомы медуллярного рака щитовидной железы
- Диагностика медуллярного рака щитовидной железы
- Лечение и прогноз при медуллярном раке щитовидной железы
- Цены на лечение
Общие сведения
Медуллярный рак щитовидной железы – форма тиреоидного рака, предшественником которого становятся парафолликулярные клетки, выделяющие гормон кальцитонин. Является одним из четырех типов рака щитовидной железы (фолликулярный, папиллярный, медуллярный и анапластический). Занимает 3 место по распространенности среди онкологических поражений органа. Составляет от 5 до 10% от общего количества злокачественных новообразований щитовидной железы. Медуллярный рак, как правило, не сопровождается нарушением функции органа. Может быть одиночным либо сочетаться с новообразованиями других органов (при синдроме множественной неоплазии). Обычно развивается во второй половине жизни, реже страдают дети и подростки. Отмечается незначительное преобладание больных женского пола. Лечение осуществляют специалисты в сфере онкологии и эндокринологии.

Классификация медуллярного рака щитовидной железы
Различают четыре формы данной патологии – одну спорадическую и три наследственных:
- Спорадическая форма. Наиболее распространенная форма болезни. Случаи заболевания в семье отсутствуют. Новообразование обычно одностороннее.
- Медуллярная карцинома, как часть синдрома множественных эндокринных неоплазий 2А типа (МЭН-2А). Сочетается с гиперпаратиреозом и доброкачественной феохромоцитомой (чаще двухсторонней).
- Медуллярный рак щитовидной железы, как часть синдрома множественных эндокринных неоплазий 2В типа (МЭН-2В). Сочетается с характерными особенностями телосложения, феохромоцитомой, нейрофиброматозом слизистых и патологиями глаз. Возможны мегаколон и дивертикулез толстого кишечника.
- Изолированная семейная форма медуллярного рака щитовидной железы. Не сочетается с другими поражениями эндокринной системы. Обычно выявляется у пожилых, протекает благоприятнее других форм. Некоторые исследователи полагают, что эта форма может быть вариантом МЭН-А2 с генетически обусловленной задержкой развития других типичных заболеваний.
Причины медуллярного рака щитовидной железы
Причины развития точно не выяснены. Установлено, что семейные формы патологии наследуются по аутосомно-доминантному типу, при этом болезнь развивается в два этапа. Вначале из-за генетической мутации повышается вероятность возникновения неоплазии, затем соматическая мутация становится причиной формирования опухолей в определенных органах. У пациентов с медуллярным раком щитовидной железы при синдроме МЭН-2 выявляется мутация RET-протоонкогена, расположенного в длинном плече X хромосомы. Этот ген принимает участие в развитии клеток APUD-системы, расположенных в щитовидной железе, надпочечниках и других органах. Мутации данного гена могут стать причиной пяти синдромов, три из которых включают в себя медуллярный рак щитовидной железы. Считается, что этот ген также может оказывать влияние на развитие других онкологических поражений щитовидки (немедуллярных форм рака).
Существует ряд факторов, увеличивающих риск возникновения медуллярной карциномы. Вероятность развития медуллярной карциномы повышается при воздействии повышенных доз ионизирующего излучения во время длительного пребывания на экологически неблагоприятных территориях или проведения лучевой терапии по поводу других онкологических заболеваний. Пожилые люди болеют медуллярным раком щитовидной железы чаще молодых, что может быть связано с возрастным увеличением количества соматических мутаций. Отмечается неблагоприятное влияние вредных привычек, профессиональных вредностей (контакт с тяжелыми металлами), тяжелых острых и хронических стрессов.
Симптомы медуллярного рака щитовидной железы
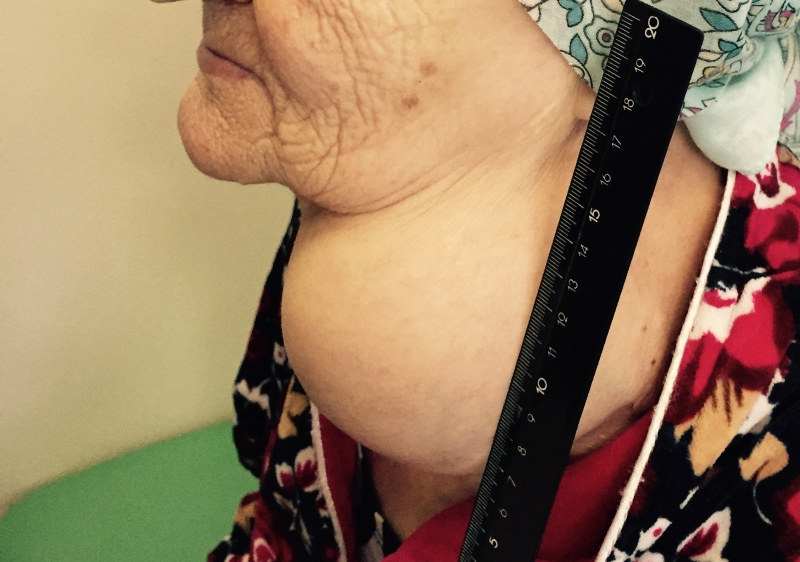
Для медуллярной карциномы характерен длительный латентный период. Первым проявлением болезни часто становится увеличение регионарных лимфоузлов. При дальнейшем прогрессировании медуллярного рака щитовидной железы, сопровождающемся сдавлением и прорастанием ближайших органов, возникают охриплость голоса, трудности при глотании, одышка, сухой поверхностный кашель и затруднения дыхания. При пальпации лимфоузлы увеличены, неподвижны либо малоподвижны, могут образовывать конгломераты с окружающими тканями.
У 10-60% больных медуллярным раком щитовидной железы при синдромах МЭН-2 выявляются симптомы феохромоцитомы. Заболевание проявляется головными болями, потливостью и психической неустойчивостью. При длительном существовании наблюдается повышение артериального давления. У 10-25% пациентов с медуллярным раком щитовидной железы при синдроме МЭН-2А возникает гиперпаратиреоз, который обычно проявляется бессимптомной гиперкальциемией или мочекаменной болезнью. Кроме того, при МЭН-2А могут выявляться болезнь Гиршпрунга и папулезные поражения верхней части спины.
При МЭН-2В гиперпаратиреоз почти не встречается. У больных медуллярным раком щитовидной железы обнаруживаются марфаноподобные изменения скелета: рост выше среднего, астеническое телосложение, тонкие руки и ноги и удлиненная нижняя половина туловища. Нередко отмечается слабость связочно-мышечного аппарата. У многих пациентов выявляются скелетные аномалии: воронкообразная грудная клетка и дисплазия тазобедренных суставов. Медуллярный рак щитовидной железы при МЭН-2В нередко сочетается с патологическими изменениями глаз: глаукомой, сухим кератоконъюнктивитом и пр. Возможны мегаколон и дивертикулез толстого кишечника. В зоне слизистой рта и век располагаются множественные ганглионевромы. Нейрофиброматоз поражает слизистые оболочки ЖКТ и мочевыводящей системы.
Все формы медуллярного рака щитовидной железы могут давать лимфогенные и гематогенные метастазы. При отдаленном метастазировании чаще страдают легкие (у 35% больных). Вторичные очаги обычно располагаются в нижних отделах легких, имеют множественный характер и отображаются на рентгенограммах в виде мелокоочаговых теней, напоминающих диссеминацию при туберкулезе. Возможно метастазирование в кости, печень, плевру, почки и головной мозг.
Диагностика медуллярного рака щитовидной железы
Диагноз устанавливается онкологом с учетом анамнеза, клинической симптоматики, результатов инструментальных исследований и лабораторных анализов. Для выявления предрасположенности к возникновению медуллярного рака щитовидной железы используют генетический анализ RET-протоонкогена. Тест не позволяет подтвердить наличие либо отсутствие новообразования, но указывает на высокий риск его развития, что в сочетании с другими методами обследования дает возможность уточнить причину возникновения и вид онкологического поражения.
В числе других лабораторных исследований используют определение уровня кальцитонина. Повышение показателя до 100 и более пг/мл однозначно свидетельствует о наличии медуллярного рака щитовидной железы. При более низком уровне гормона проводят предварительную стимуляцию. Для оценки локализации, структуры и распространенности неоплазии осуществляют УЗИ щитовидной железы. Окончательный диагноз выставляют на основании аспирационной биопсии с последующим гистологическим исследованием образца ткани. Для выявления метастазов медуллярного рака щитовидной железы назначают рентгенографию легких, сцинтиграфию, ОФЭКТ печени и другие диагностические процедуры. Дифференциальный диагноз проводят с другими типами рака и вторичными онкологическими поражениями органа.
Лечение и прогноз при медуллярном раке щитовидной железы
Лечение оперативное. При установленной наследственной предрасположенности даже до появления симптомов заболевания рекомендуется тотальная тиреоидэктомия. При подтвержденном медуллярном раке щитовидную железу удаляют вместе с регионарными лимфоузлами и окружающей клетчаткой. При наличии феохромоцитомы перед тиреоидэктомией выполняют адреналэктомию, чтобы избежать развития гипертонического криза при проведении основного хирургического вмешательства. Лучевая терапия малоэффективна и используется только в процессе паллиативного лечения. После операции пациентам до конца жизни показана заместительная гормональная терапия.
Медуллярный рак щитовидной железы считается прогностически неблагоприятным типом карциномы. У 70% больных обнаруживаются регионарные метастазы, у 35% - отдаленные, что ограничивает возможности радикального лечения. Средняя пятилетняя выживаемость по различным данным колеблется от 70 до 90%. До 10 лет с момента операции удается дожить 48-86% больных, до 20 – 33-44% больных. Самой неблагоприятной формой медуллярного рака щитовидной железы является новообразование щитовидки при МЭН-2В, самыми благоприятными – рак при МЭН-2А и изолированная семейная форма неоплазии.
Медуллярный рак щитовидной железы признан врачами как самая тяжелая и агрессивная форма из онкологических заболеваний.

Болезнь очень редкая и поражает она 1–2 из 4999 людей. Медуллярный рак — это патологический процесс, при котором число опухолевых клеток сильно превышает количество соединительных клеток в тканях расположенных вокруг. Эта опухоль производит много кальцитонина.
Причины возникновения заболевания
Появление болезни происходит из-за бесконтрольного увеличения клеток щитовидной железы и образования узлов. Если они сформированы из раковых клеток, то у них злокачественная форма.
Возможные причины появления:
- наследственность;
- мутирование протоонкогена;
- излучения ионизирующие;
- лучевая терапия;
- возраст более 38 лет;
- образ жизни (стресс, вредные привычки);
- работа на вредном производстве (с использованием тяжелых металлов и прочие).

Врачи выделяют некоторые болезни, которые провоцируют медуллярный рак.
К ним относятся:
- опухоли разных форм в молочных железах и на половых органах;
- полипы в прямой кишке;
- неоплазия эндокринная;
- образования в щитовидной железе доброкачественной формы.
Многие причины и недуги могут спровоцировать появление рака. Изменения на генном уровне встречаются не так часто как влияние на организм внешних факторов, но все они несут угрозу здоровью.
Симптомы рака
Заболевание на ранних стадиях очень сложно определить, так как оно протекает без симптомов. Первый признак проявляется на второй стадии увеличением лимфатических узлов и небольшими образованиями на самой железе. И даже его замечают не сразу, потому что это не причиняет дискомфорт.
Через некоторое время появляются следующие симптомы:
- болезненные ощущения в шейном отделе;
- глотание становится болезненным;
- голос начинает меняться;
- появляется регулярный кашель;
- начинается одышка;

- сбои в работе пищеварительной системы;
- спазмы кишечника;
- повышенное газообразование, разжижение стула;
- становится трудно дышать.
Симптомы могут отличаться в зависимости от стадии и причины возникновения. Если у пациента наследственная форма, то у него появятся еще и признаки повреждений других органов нейроэндокринной диффузной системы. Это называется — синдром Иценко-Кушинга.
На последней стадии добавляются такие симптомы, как большой зоб. При этом метастазы поражают печеночную, дыхательную и почечную системы, нарушая их работу.
Также при медуллярном раке начинаются сбои в кальциевом обмене организма, поэтому у людей отмечается слабость связочного аппарата и истончение костных тканей. Из-за этого могут нарушиться пропорции тела.
Особенности заболевания
Как и у всех болезней у медуллярного рака отмечаются свои особенности.
К ним относятся:
- у мужчин недуг проявляется реже, в отличие от женщин;
- на начальной стадии метастазы переходят на ткани окружающие опухоль;
- рак часто начинается в верхней части железы;

- если болезнь поражает мужчин старше 47 лет, то прогноз неблагоприятный;
- повтор болезни можно определить при помощи анализа на содержание кальцитонина.
Во время прочих видов онкологических заболеваний эти особенности не повторяются.
В зависимости от природы заболевания его подразделяют на 2 типа:
- спорадический;
- наследственный.
Чаще всего данная форма заболевания появляется спорадически — примерно в 70–77% случаях, а наследственная реже и составляет примерно 23–30%.
Классификации болезни
Медуллярный рак щитовидной железы врачи подразделяют на 4 формы.
1. СПОРАДИЧЕСКАЯ ФОРМА. Она составляет примерно 65–70% от диагностируемых заболеваний раком. Появляется только с одной стороны щитовидной железы и не имеет связи с работой других эндокринных органов. Чаще всего она встречается у женщин.
2. СЕМЕЙНАЯ ФОРМА 2А ТИПА. Прозвали ее так за то, что она поражает не только щитовидную железу, но и прочие органы эндокринной системы. Медуллярный рак вызывает феохроцитому (опухоли надпочечников) и гиперпаратиреоз.
3. СЕМЕЙНАЯ ФОРМА 2Б ТИПА. У этой формы проявления полностью совпадают с типом 2А, но при этом возникают еще и множественные ганглионевры слизистых оболочек. Во время болезни типа 2Б околощитовидные железы поражаются крайне редко.
4. СЕМЕЙНАЯ ФОРМА ИЗОЛИРОВАННОГО ТИПА. Форма не такая агрессивная как типы 2А и 2Б. Она не имеет взаимосвязи с поражениями прочих эндокринных органов и возникает у людей старше 35 лет.
Диагностика
Выявить медуллярный рак можно при помощи анализов, которые определяют уровень кальцитонина. Кальцитонин — это онкомаркер раковых заболеваний щитовидной железы, он связан с малигнизацией клеток. Во время медуллярного рака уровень его завышен, однако, это не единственная причина его увеличения.

Также это происходит и при других заболеваниях. Чтобы точно определить причину, врачи проводят диагностику с применением глюконата кальция, глюкагона и гастринома.
Врачи используют и другие методы для диагностики болезни.
К ним относятся:
- ультразвуковое обследование;
- аспирационная тонкоигольная биопсия;
- тестирование ДНК;
- МРТ и КТ;
- рентгенография.

УЗИ используют для получения общей картины состояния щитовидной железы и лимфатических узлов. Также это обследование помогает различить развитие злокачественной опухоли от доброкачественной. При применении МРТ и КТ специалисты определяют зону, где находятся метастазы, что помогает им сделать прогноз течения недуга.
Лечение медуллярного рака
Лечение медуллярного рака щитовидной железы проводят тремя способами.
К ним относят химиотерапию, хирургию и лучевую терапию.
1. ХИРУРГИЧЕСКИЙ МЕТОД. Применяется данный метод только на 1 и 2 стадиях заболевания (ее можно выявить только при помощи диагностики). Когда опухоль извлекают операционным способом, то в большинстве случаев болезнь прекращается. Операция заключается в удалении новообразований злокачественного типа щитовидной железы и резекции узлов (лимфатических). Это поможет прекратить развитие рака.
Удаление лимфатических узлов необходимо, так как метастазы в первую очередь поражают их. Иногда приходится удалять щитовидную железу полностью — это называется тиреоидэктомия.

После операции на 4–6 неделе врач назначает лечение радионуклидным йодом – 131, это помогает уничтожить оставшиеся онкологические клетки.
2. РАДИОТЕРАПИЯ. Данный вид лечения назначается при риске повторения заболевания. Когда результаты биопсии и анализа кальцитонина показывают присутствие клеток рака в тканях располагающихся возле щитовидной железы, то необходимо провести лучевую терапию. Облучают только ту часть тела, в которой располагается рак (в данном случае горло). Обычно ее применяют после операции.
3.ХИМИОТЕРАПИЯ С ПРИМЕНЕНИЕМ ИНГИБИТОРОВ. Ингибиторы протеинкиназы применяют для блокировки белков (аномальных). Они появляются при повреждении после проведения лучевой терапии. Медуллярный рак может повториться, если в организме присутствует такой белок. Из-за использования данных ингибиторов у пациентов могут появиться: подташнивание, разжижение стула, шумы в сердце, гипертония и кровотечения.

После операции с помощью анализа на содержание кальцитонина в организме можно составить прогноз и вовремя отследить рецидив болезни.
После терапии необходимо наблюдаться у врача–эндокринолога на протяжении нескольких лет.
Как распознать распространение метастаз?
На 1 и 2 стадии метастазы в первую очередь поражают лимфатические узлы. При этом у них нарушается подвижность, они уплотняются, а иногда могут прирасти к коже. Однако это не усугубляет течение болезни. Для лечения метастаз используют йод радиоактивный.
Когда болезнь развивается и переходит на другую стадию, то метастазы расходятся дальше по организму. Они поражают ткани и органы, нарушая при этом их функционирование. Это приводит к появлению новых заболеваний.
ГОЛОВНОЙ МОЗГ. Когда метастазы поражают головной мозг, то это проявляется болью головы, нарушается координация, зрение становиться хуже и возможно появление припадков. Они очень напоминают эпилептические приступы. Обычно при поражении мозга прогноз дальнейшего течения болезни неутешительный.
КОСТНАЯ СИСТЕМА. Появляются сильные болезненные ощущения в пораженных костях, случаются переломы и трещины.

ПЕЧЕНОЧНАЯ СИСТЕМА. Появляется желтуха, тяжесть в боку под ребрами с правой стороны и происходит сбой пищеварения. Человеку становится труднее, переваривать и усваивать жирную пищу, в дальнейшем это переходит в ее непереносимость. Также возможно появление кровотечений (внутренних).
ЛЕГКИЕ. Когда метастазы доходят до легочной системы, то больному становится тяжелее дышать, появляется одышка и кровь в отхаркиваемой мокроте, чувство скованности в груди.
НАДПОЧЕЧНИКИ. При сильных поражениях этого органа понижается уровень вырабатываемых гормонов, что может повлечь за собой острую почечную недостаточность и нарушение свертываемости крови. При слабом поражении никак не проявляются и их можно обнаружить при помощи диагностики.
Осложнения
В редких случаях могут начать развиваться осложнения, которые появляются после операций на железе щитовидной.
К ним относятся:
- повреждение нервов связок (голосовых);
- сбои в работе желез (паращитовидных);
- потеря голоса.

С помощью новейших, специальных инструментов используемых для операции риск травмирования значительно уменьшается. Однако бывают случаи, при которых травмирования избежать не удается. Это происходит из-за того, что связки расположены слишком близко к железе.
Прогноз и статистика
После операции и других способов лечения есть вероятность повторного возникновения заболевания. Его можно обнаружить до проявления симптомов и провести повторное лечение (операция и прочие методы). Если это не сделать, то прогноз может быть неутешительным.
Средние цифры выглядят так:
- при 1 и 2 стадии продолжительность жизни составляет около 96%;
- при 3 стадии продолжительность жизни составляет около 73%;
- при 4 стадии, которая считается самой тяжелой, продолжительность жизни составляет около 27%.

Профилактические меры
Медуллярный рак щитовидной железы провоцирует мутирование генов, поэтому предотвратить его появление почти невозможно. Однако если у одного или у обоих родителей нет изменений в генах, то необходимо с самого детства соблюдать несложные правила:
- регулярно делать осмотры шеи;
- каждый год сдавать анализы на выявление уровня кальцитонина и крови ТТГ;
- при появлении болей в шее делать УЗИ.
Это не поможет предотвратить появление и развитие болезни, но сможет выявить рак еще на ранней стадии. Его проще будет вылечить, не прибегая к терапии влекущей сильное ухудшение состояния.
При первых симптомах рака щитовидной железы необходимо сразу же обратиться за помощью к врачу. Он назначит обследования и анализы на определения кальцитонина и биопсию. После диагностики определяется вид лечения и примерный прогноз дальнейшего развития.
- Радиоактивный йод при заболеваниях щитовидной железы
- Строение и функции щитовидного хряща
- Диффузные изменения щитовидной железы
- Появление кальцинатов в щитовидной железе
- Развитие папиллярного рака щитовидной железы
Читайте также:

