Саркома капоши толстой кишки
Саркома Капоши — злокачественная опухоль, обычно многоочаговая. Развивается у . Чаще всего вызвана вирусом герпеса. Патология возникает на фоне резкого угнетения иммунитета. Она поддается лечению с помощью хирургических методов, облучения и химиотерапии. Начинается обычно в коже, но затем может поражать легкие и тракт.

Симптомы
Первым признаком заболевания обычно становится появление пятен на коже. Затем на их месте формируются узлы или бляшки. Чаще всего поражается кожа лица или ног. Обычно эти опухоли не вызывают зуда или боли, но могут приводить к сильным отекам.
Опухоли возникают в нескольких местах одновременно. Часто поражаются легкие. В таком случае у пациента развивается одышка, кашель с кровью. Если опухоль образуется в желудке, кал становится черным, возможна рвота с кровью.
Диагностика
Основные способы диагностики саркомы Капоши:
- биопсия: пункционная (с помощью иглы) или эксцизионная (удаление небольшого образования на коже);
- бронхоскопия с проведением биопсии;
- фиброгастродуоденоскопия с биопсией.
Опухоли на коже видны при клиническом осмотре. Новообразования в легких обнаруживаются на рентгене или с помощью компьютерной томографии. Для выявления саркомы Капоши в тракте используют ФГДС. Реже применяют колоноскопию для обнаружения опухолей в нижних отделах пищеварительной системы.
Оставьте свой номер телефона
Лечение
Саркома Капоши развивается у . Поэтому основной лечения должна стать антиретровирусная терапия. Она нормализует показатели иммунитета и часто позволяет контролировать заболевание без дополнительных терапевтических мероприятий.
В дополнение к антиретровирусной терапии назначается химиотерапия, если выявляются:
- многочисленные поражения слизистой рта и кожи;
- одышка в результате значительного повреждения легких;
- проблемы с желудком и кишечником, повлекшие за собой анемию или потерю веса;
- лимфедема (отек нарушения циркуляции лимфы).
Если пациент может перенести операцию, возможно хирургическое удаление саркомы Капоши. Применяется также облучение и внутрилезионная химиотерапия (введение химиопрепаратов непосредственно в опухолевые очаги).
Другие методы лечения:
- ретиноиды — при поражении кожи;
- криодеструкция небольших опухолевых очагов на лице;
- кюретаж — малоинвазивный способ, но часто дает рецидивы;
- фотодинамическая терапия.
При саркоме Капоши, которая развилась на фоне приема иммунодепрессантов после трансплантации внутренних органов, требуется отмена лекарств, угнетающих иммунитет, либо замена их другими препаратами. Системная химиотерапия у таких пациентов используется редко.
Прогноз
Саркома Капоши успешно поддается лечению. Общая пятилетняя выживаемость пациентов составляет 74%. Даже при распространенном опухолевом процессе этот показатель достигает 45%. Исход заболевания во многом зависит от успеха терапии .
Профилактика и раннее выявление
Профилактика саркомы Капоши предполагает:
- профилактику инфицирования ВИЧ;
- если заражение уже состоялось — постоянная антиретровирусная, а при необходимости и противогерпетическая терапия.
Скрининг проводится среди . При уровне менее 200/мкл показаны регулярные обследования у врача. Он может обнаружить опухоли на коже. Новообразования в легких выявляются при помощи рентгенологических методов, в желудке — с помощью фиброгастродуоденоскопии. Чаще всего диагностику проводят только после появления симптомов саркомы Капоши.
Источники:
- Казанцева К.В., Молочков А.В., Молочков В.А., Сухова Т.Е., Прокофьев А.А., Каприн А.Д., Галкин В.Н., Иванов С.А., Каплан М.А., Романко Ю.С., Попучиев В.В. Саркома Капоши: патогенез, клиника, диагностика и современные принципы лечения // Российский журнал кожных и венерических болезней. 2015. №1.
- Молочков В. А., Сухова Т. Е., Казанцева К. В., Прокофьев А. А., Молочков А. В., Третьякова Е. И., Кунцевич Ж. С., Дибирова С. Д. Физические методы терапии в комплексном лечении саркомы Капоши // Радиация и риск (Бюллетень НРЭР). 2014. №2.
- Карташова М.Г., Кильдюшевский А.В., Молочков А.В. Иммунотерапевтический метод лечения больных саркомой Капоши // Альманах клинической медицины. 2014. №34.
Карцинома толстой кишки — это злокачественная опухоль, которая развивается из эпителиальных клеток слизистой оболочки толстого кишечника. На ее долю приходится около 95% всех случаев рака данной локализации.
- Классификация и симптомы
- Стадии карциномы толстой кишки
- Симптомы
- Метастазирование карциномы толстой кишки
- Диагностика новообразований толстой кишки
- Скрининг рака толстой кишки
- Лечение карциномы толстой кишки
- Прогноз и выживаемость при карциноме толстой кишки
- Профилактика карциномы толстой кишки
Причиной развития карциномы толстой кишки является злокачественная трансформация клеток ее эпителия, в результате чего они начинают бесконтрольно размножаться. Что служит причиной такой трансформации до конца неизвестно, и на этот вопрос предстоит ответить в будущем. Пока можно только говорить о факторах риска, увеличивающих вероятность развития злокачественных новообразований толстой кишки. К ним относят:
- Аденоматозные полипы. Карциномы практически никогда не развиваются на здоровом эпителии. Им всегда предшествуют доброкачественные гиперплазии ткани, коими и являются полипы. Следует отметить, что не каждый полип превратится в рак. Здесь также есть группы риска. Наиболее склонны к малигнизации аденоматозные полипы размером более 1 см, располагающиеся на широком основании. Другие виды полипов тоже способны к злокачественной трансформации, но случается это реже.
- Гастрономические особенности. Одним из основных факторов способствующих развитию колоректального рака является нерациональное питание, а именно переедание, употребление большого количества жиров животного происхождения, жареных, соленых, острых, копченых и маринованных блюд.
- Возраст старше 50 лет. Рак толстой кишки редко диагностируется у людей младше 40, но при увеличении возраста, количество больных возрастает.
- Наследственная предрасположенность. Около 5% карцином толстой кишки имеет семейный характер и развивается на фоне наследственных заболеваний — наследственного неполипозного рака толстой кишки или семейного аденоматозного полипоза.
- Наличие хронических заболеваний толстого кишечника — болезнь Крона или неспецифический язвенный колит.
- Первичные и вторичные иммунодефициты.
Таким образом, в группу риска входят следующие категории лиц:
- Люди старше 50 лет.
- Люди с хроническими заболеваниями толстого кишечника — полипы, неспецифический язвенный колит, болезнь Крона.
- Люди, не придерживающиеся принципов здорового питания.
- Люди, злоупотребляющие алкоголем.
Классификация и симптомы
С точки зрения гистологического строения, выделяют следующие виды карцином толстой кишки:
- Тубулярная аденокарцинома. Она образована специфическими трубчатыми структурами. Характеризуется небольшими размерами и нечеткостью контуров и границ.
- Муцинозная аденокарцинома. Ее характерным признаком является продуцирование большого количества слизи. Она может занимать более половины объема злокачественной клетки, что хорошо видно во время морфологического исследования. Этот вид карциномы относится к низкодифференцированным формам рака, поэтому он отличается агрессивным течением и неблагоприятным прогнозом.
- Перстневидноклеточная аденокарцинома. Этот вид рака также имеет высокую степень злокачественности. На ранних стадиях диагностируется редко, поскольку не имеет выраженных проявлений даже при обследовании с помощью колоноскопии. Выявляется в 1-2% случаев всех карцином толстой кишки.
Стадии карциномы толстой кишки
1 стадия — опухоль не выходит за пределы слизистой оболочки толстой кишки.
2 стадия — карцинома прорастает стенку кишки по всей толщине.
3 стадия — опухоль выходит за пределы кишечной стенки в брюшную полость или полость малого таза, либо имеются метастазы в регионарные лимфатические узлы.
4 стадия — опухоль распространяется по серозной оболочке брюшной полости (канцероматоз брюшины), либо дает метастазы во внутренние органы.
Симптомы
Симптомы рака толстой кишки начинают проявляться, когда опухоль достигает значительных размеров. Сначала это неспецифические проявления:
- Повышенная утомляемость.
- Похудение.
- Нарушение аппетита.
- Явления диспепсии — вздутие живота, запоры, диареи.
По мере роста опухоли присоединяются более специфичные симптомы. Например, при изъязвлении стенок слизистых покровов характерны скрытые кровотечения. Они не определяются визуально, но их можно обнаружить с помощью проведения специального теста — анализ кала на скрытую кровь. Этот тест используется в некоторых странах для скрининга колоректального рака. Косвенным признаком скрытого кровотечения является развитие хронической анемии.
- Новообразования больших размеров могут осложняться распадом опухоли с развитием внутрикишечных кровотечений, основным признаком которых является кровь в кале.
- При локализации опухоли в верхних и средних отделах кишечника возникает мелена — полужидкий кашицеобразный черный стул, его еще называют дегтеобразным стулом. Он возникает из-за ферментации крови в толстом кишечнике.
- При распаде опухолей прямой кишки возникает выделение крови из заднего прохода или обнаруживаются примеси алой крови в кале.
- На фоне кровопотери развивается анемия — падение уровня гемоглобина, головокружение, слабость, бледность кожи.
Кишечная непроходимость развивается из-за обтурации просвета кишки опухолью. Симптоматика будет определяться местом расположения новообразования. Правый отдел толстого кишечника имеет широкий просвет, поэтому непроходимость развивается редко и в основном на терминальных стадиях. Левый отдел толстой кишки имеет более узкий просвет, а кишечное содержимое в нем более плотное. Поэтому возникновение кишечной непроходимости в этом случае является частым признаком. При этом пациенты отмечают отсутствие стула, схваткообразные боли в животе, вздутие живота, резкое ухудшение состояние.
В ряде случаев непроходимость имеет компенсированный характер. Периодически развиваются запоры, которые через некоторое время сменяются зловонными поносами, которые связаны с тем, что кишечная микрофлора запускает процессы гниения и брожения, разжижающие плотные каловые массы. Рано или поздно частичная кишечная непроходимость становится полной и требует лечения в условиях стационара.
Метастазирование карциномы толстой кишки
Карцинома толстого кишечника может давать метастазы несколькими способами:
- Лимфогенный. С помощью лимфы злокачественные клетки сначала достигают регионарных лимфатических узлов, а потом разносятся более отдаленные группы, в частности могут поражаться надключичные лимфоузлы.
- Гематогенный путь. Он реализуется посредством тока крови. Как известно, раковые опухоли имеют обильную сосудистую сеть, причем внутренней выстилкой сосудов являются сами раковые клетки, они отрываются и мигрируют с током крови по всему организму. При колоректальном раке чаще всего поражается печень и легкие, при низкодифференцированных опухолях могут быть метастазы в костный мозг.
- Контактный путь. При прорастании рака за пределы стенки кишки, злокачественные клетки могут имплантироваться в соседние органы и ткани: печень, брюшину, параректальную клетчатку и др.
Диагностика новообразований толстой кишки
Для обнаружения рака толстой кишки проводится колоноскопия — осмотр всей поверхности толстой кишки посредством гибкой фиброскопической трубки. С ее помощью можно визуализировать новообразование, уточнить его размеры и взять биопсию. Для обнаружения опухоли терминальных отделов кишечника допустимо проводить ректороманоскопию или ректосигмоскопию — осмотр прямой и сигмовидной кишки. После постановки диагноза все равно необходима колоноскопия, поскольку есть вероятность нахождения синхронных злокачественных опухолей в других отделах кишечника. Если колоноскопия на дооперационном этапе невозможна, ее проводят после операции.
Материал, полученный с помощью биопсии, отправляется в лабораторию для морфологического и молекулярно-генетического исследования. Только после получения результата проводится планирование лечения.
Для уточнения стадии распространения заболевания, проводят дополнительные методы исследования, которые позволят более точно определить размеры опухоли, ее взаимоотношение с другими органами, а также выявить метастазы в лимфатические узлы и внутренние органы:
- КТ.
- МРТ.
- Рентген грудной клетки.
- УЗИ органов брюшной полости.
Для поиска микрометастазов и метастазов в костный мозг используется ПЭТ-КТ, в основе которых лежит применение радиоактивных препаратов, которые в повышенных количествах накапливаются злокачественными клетками и хорошо визуализируются на снимках.

Из лабораторных методов исследования применяют:
- Общий анализ крови — при колоректальном раке часто развиваются анемии.
- Анализ кала на скрытую кровь — позволяет заподозрить наличие скрытого кровотечения, источником которого часто является колоректальный рак.
- Определение онкомаркеров. Наиболее специфичен для КРР раково-эмбриональный антиген.
Скрининг рака толстой кишки
Скрининг рака толстой кишки направлен на обнаружение опухоли у лиц из группы риска, которые не предъявляют жалоб и считают себя здоровыми. Разные страны, в зависимости от своих финансовых возможностей, предлагают следующие программы:
- Анализ кала на скрытую кровь. Это метод позволяет заподозрить наличие кровоточащих опухолей с изъязвленной поверхностью. Недостатком метода является относительно низкая чувствительность и специфичность. Во-первых, методика работает только в отношении кровоточащих опухолей. Другие новообразования, с неповрежденной поверхностью, которая обычно бывает на ранних стадиях, таким методом не обнаруживаются. Вторым моментом является то, что тест может дать положительный результат при наличии других заболеваний ЖКТ, сопроводающихся скрытыми кровотечениями и незначительной кровоточивостью. Сюда относят доброкачественные полипы, воспалительные заболевания толстой кишки, язвы желудка и 12-перстной кишки и даже пародонтит, при котором развивается повышенная кровоточивость десен. Если у пациента обнаруживается положительный тест на скрытую кровь, его направляют на дальнейшее обследование.
- Колоноскопия. Тотальная колоноскопия является золотым стандартом раннего обнаружения рака толстой кишки и, что самое главное, предраковых заболеваний. Как мы знаем, в подавляющем количестве случаев колоректальный рак развивается из имеющихся полипов. Если их своевременно удалить, заболевание удастся предотвратить. Малигнизация полипов происходит в течение многих лет, поэтому колоноскопию рекомендуют делать хотя бы 1 раз в 3 года, начиная с 50-летнего возраста.
Лечение карциномы толстой кишки
Оптимальным методом лечения рака толстой кишки является его радикальное хирургическое удаление. Радикальность операции должна подтверждаться срочным гистологическим исследованием на предмет наличия злокачественных клеток в краях отсечения. Если опухоль проросла в соседние органы, производят их резекцию единым блоком. Одномоментно производят удаление регионарных лимфатических узлов.
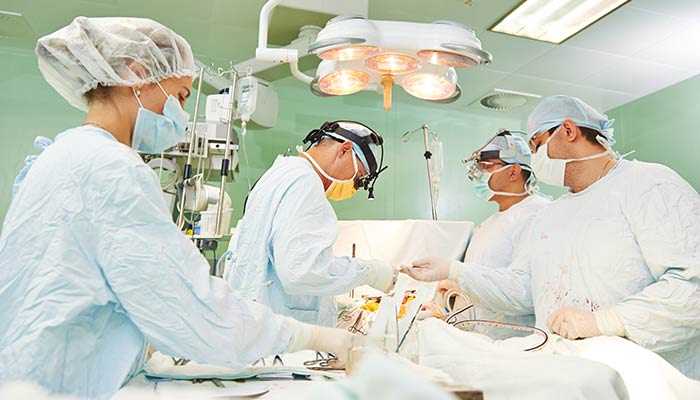
Если опухоль находится в нерезектабельном состоянии, проводят паллиативные вмешательства, направленные на проедотвращение развития кишечной непроходимости. С этой целью накладывают обходные анастомозы, производят стентирование опухоли или накладывают колостому — приводящий отдел кишки выводят на переднюю брюшную стенку. После этого пациента переводят на химиотерапевтическое лечение.
Химиотерапия при раке толстой кишки применяется в рамках комбинированного лечения, а также используется как самостоятельный метод лечения при нерезектабельных опухолях и/или при наличии отдаленных метастазов. При комбинированном лечении, ХТ может использоваться в адъювантных и неоадъювантных режимах.
Адъювантная ХТ показана в следующих случаях:
- Распространение опухоли за пределы кишечной стенки.
- Наличие регионарных метастазов.
- Наличие злокачественных клеток в краях отсечения опухоли.
- Низкодифференцированные формы рака.
Неоадъювантная химиотерапия может применяться при некоторых нерезектабельных формах рака для перевода их в операбельное состояние. Примером может служить применение химиолучевой терапии при местно-распространенном раке прямой кишки.
Таргетная терапия воздействует на молекулярные мишени, которые отвечают за ключевые процессы жизнедеятельности злокачественных клеток. Для рака толстой кишки такими мишенями является эпидермальный фактор роста EGFR и сосудистый фактор роста.
Контакт лиганда с EGFR запускает химические процессы, отвечающие за рост и размножение. Если блокировать этот рецептор, передача сигнала станет невозможной и процесс размножения опухолевых клеток прекратится. Существует много препаратов, блокирующих EGFR. При колоректальном раке используется два — цетуксимаб и панитумумаб. Их назначение улучшает ответ опухоли на терапию цитостатиками и пролонгирует время до прогрессирования патологии.
Однако данное лечение не подходит пациентам с наличием мутации в генах KRAS, поскольку в этом случае синтезируется белок, являющийся промежуточным звеном в передаче молекулярного сигнала от EGFR к ядру клетки, поэтому блокада этого рецептора не имеет смысла, она неэффективна.
Еще одной мишенью для действия таргетной терапии является сосудистый фактор роста. Как известно, злокачественные опухоли обильно кровоснабжаются за счет активного роста кровеносных сосудов. Стимулирует этот процесс сосудистый фактор роста. Если блокировать его действие, опухоль лишится полноценного кровоснабжения и потеряет способность к гематогенному метастазированию. Препаратом, оказывающим такой эффект, является бевацизумаб.
Лучевая терапия при колоректальном раке имеет ограниченное применение и используется только в рамках химиолучевой терапии рака прямой кишки. В качестве паллиативного лечения она может применяться при наличии отдаленных метастазов.
Прогноз и выживаемость при карциноме толстой кишки
Прогноз при раке толстой кишки зависит от стадии заболевания, гистологического типа опухоли и возможности проведения радикального лечения. Наилучшие показатели пятилетней выживаемости у рака 1-2 стадии, у них она составляет 95 и 70% соответственно. При проведении радикального лечения 3 стадии, 5-летняя выживаемость достигает 50%, при невозможности его проведения пятилетний рубеж переживают только 10% больных.
Профилактика карциномы толстой кишки
Рак толстой кишки можно предотвратить. Снижают риск развития КРР следующие мероприятия:
- Сбалансированное питание с достаточным количеством в рационе пищевых волокон и клетчатки. Ими богаты овощи, фрукты, зерновые каши.
- Снижение употребления канцерогенных продуктов — животные жиры, жареные, копченые, маринованные блюда, фаст фуд и т. д.
- Достаточное употребление жидкости.
- Достаточная физическая активность.
Помимо этого, необходимо своевременное лечение заболеваний кишечника, в том числе удаление полипов.
Что такое Саркома Капоши (СК)?
Саркома Капоши (Kaposi sarcoma, ангиосаркома Капоши, множественный геморрагический саркоматоз или просто СК) — онкодерматологическое заболевание, характеризующееся множественными злокачественными новообразованиями на поверхности дермы и в полости рта.
Поражения кожи образуются из-за разрастания внутренней оболочки лимфатических и кровеносных сосудов – эндотелия, они меняют свою структуру и истончаются.
Клетки сосудов становятся веретенообразными, что подтверждает диагноз Саркомы Капоши по гистологическому маркеру.
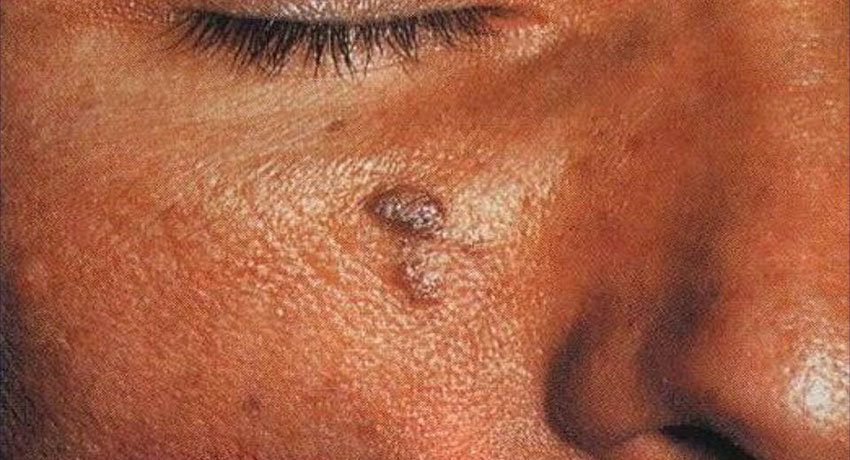
Обратить внимание на то, что это за болезнь Капоши саркома можно по наличию у пациентов синюшно-красноватых, ярко-красных, темно-красных или коричневатых пятен на кожных покровах (см. фото ниже), превращающихся потом в образования диаметром 5 мм.

Диагностика включает в себя анализ крови на ВИЧ, проведение биопсии для взятия образца на гистологию, исследование иммунной системы человека.
На начальной стадии образования безболезненные, но с прогрессированием процесса появляются боли.
Причины возникновения
Выделить ряд конкретных причин саркомы Капоши до сих пор невозможно. Но есть болезни и патологии, сопутствующие развитию множественного геморрагического саркоматоза:
- грибовидный микоз;
- миеломная болезнь;
- лимфосаркома;
- синдром Гарднера;
- нейрофиброматоз;
- синдром Вернера;
- болезнь Ходжкина (лимфогранулематоз).
Люди, подвергшиеся воздействию радиации, имеют предрасположенность к развитию саркомы кожи, так риск появления патологии увеличивается в 30-50 раз.
Множественная геморрагическая саркома может развиться при механическом повреждении тканей, быстром гормональном росте, наличии в организме инородных тел или онкогенных вирусов.
Трансплантация органов и, как следствие, полихимиотерапия и иммуносупрессивная терапия при этом повышает риск возникновения саркомы Капоши у мужчин на 10-15%, намного реже у женщин. По статистике в 75% случаев после проведенной операции у пациента диагностируется идиопатическая множественная геморрагическая саркома.
Ангиосаркома обнаруживается зачастую параллельно с ВИЧ-инфекцией в организме пациента.
Медики сходятся во мнении, что провоцирующим фактором саркомы Капоши является вирус герпеса 8 типа (Human Herpes Virus 8 type), который активизируется при понижении иммунитета.
Вирус выявляют у трети исследуемых пациентов, большая часть из которых бисексуалы и геи.
Предрасположенность к геморрагическому саркоматозу выявлена у пожилых мужчин, преимущественно из Средиземноморья и Центральной Африки, геев, бисексуалов и реципиентов, живущих с трансплантированными им органами.
Симптомы Саркомы Капоши (фото больных)

Основные симптомы Саркомы Капоши:
- Образования на коже в виде пятен, бляшек, везикул, узелков размером до 5 мм (см. фото выше). Цвет опухолей синюшный темный, но может быть красноватого или фиолетового оттенков, коричневого, не меняет цвет при надавливании. Бляшки блестящие и гладкие на ощупь, в редких случаях могут шелушиться. Опухоли могут сливаться в одну, приобретая зеленый оттенок. Саркома кожи проявляется глубокими язвочками сине-багрового цвета с некротическим налетом и неприятным запахом выделяемого.

- Множественные опухоли образуют отек окружающих тканей, иногда возникает жжение, зуд. Пациента беспокоят боли, тяжесть в одной или обеих конечностях, может развиться слоновость.

- Поражение слизистых оболочек, при которых наблюдается болезненность при жевании, диарея и кровотечения в желудке и кишечнике. Сопровождается болезнь одышкой, кашлем, кровавой мокротой. Саркома Капоши во рту представляет собой фиолетово-красные узелки, увеличивающиеся постепенно в размере.

- Воспаление лимфоузлов в одиночном порядке или группами.
- Поражения печени, ЖКТ и нервной системы, костной ткани, которые легко спутать с другими патологиями. В данном случае без пятен и бляшек на коже багрового цвета Саркома Капоши у пациента может быть диагностирована не сразу.
Медленно прогрессирующая болезнь перерастает в кишечную и легочную форму патологии, что может угрожать жизни.
Классификация (типы саркомы)
Ангиоэндотелиома кожи классифицируется на четыре типа:
1) Классический тип. Идеопатическая саркома поражает пожилых людей, локализуясь на ступнях и в виде пятен или бляшек синеватого, буро-коричневого оттенка.
Новообразования часто покрыты бородавками, участки вокруг них пигментированы (см. фото выше).
Постепенно поражаются другие области кожных покровов, в последнюю очередь могут быть затронуты половые и внутренние органы. Различают 3 стадии: 1. пятнистая 2. папулезная 3. опухолевая:
- Пятнистая. Саркома Капоши начальной стадии, когда дерма покрыта синюшными, фиолетовыми, багровыми пятнами. Диаметр пятен разрастается до 5 см, поверхность их гладкая. Прогрессирование болезни характерно слиянием множественных пятен в сплошную поверхность, которая чешется и жжет.
- Папулезная. При ней образуются узелковые образования, круглой или полукруглой формы, плотные. Одиночные папулы могут разрастаться до 10 мм, приобретают синюшный или коричнево-багровый окрас, а их поверхность напоминает апельсиновую корку. При слиянии нескольких образований появляется бляшка темно бурого оттенка или фиолетового.
- Опухолевая. Узлы и опухоли на данной стадии образуются в единичном порядке или группами. Образования имеют бурый или синюшный цвет и достигают 5 см в длину. При объединении нескольких образований в одно возникают язвы, которые кровоточат.
На каждой стадии опухолевидные образования могут провоцировать возникновение пурпуры или подкожных гематом.
2) Эндемическая ангиосаркома наиболее распространена в Центральной Африке. По статистике чаще всего заболеванию подвержены дети до года, где смертность наступает уже через пару лет.
3) Эпидемическая ангиосаркома, существующая параллельно со СПИДом, встречается у молодых людей до 30 лет.
Патологию легко узнать по пятнам на кончике носа или твердом небе, а также по ярким вкраплениям розового цвета по телу. Лимфатические узлы и внутренние органы быстро поражаются, а узлы становятся болезненными, кровоточащими.
4) Иммуносупрессивная саркома основана на лечении пациентов иммуносупрессивной терапией после трансплантации органов или при наличии онкозаболевания.
Тип болезни характерен для населения среднего возраста, преимущественно у мужчин. Патологию трудно диагностировать на ранней стадии, так как визуальных симптомов может почти не быть.
Диагностика
Первые признаки в виде пятен и бляшек синюшного и бурого цвета на коже, состояние иммунодефицита и наличие у пациента ВИЧ-инфекции дают практически всегда точный диагноз саркомы Капоши.
Сначала проводится лабораторная диагностика для определения наличия вируса герпеса 8 типа. Для этого происходит выделение возбудителя из пораженной опухолью ткани, и после обнаружения вируса находят к нему антитела.
Методы выявления поражения слизистых оболочек:
- Бронхоскопия.
- Рентгенография легких.
- Гастроскопия.
- Колоноскопия.
Диагностика пациента на наличие Саркомы Капоши включает этапы:
- осмотр слизистых оболочек, которые видны;
- проведение иммунограммы;
- анализ крови на наличие половых инфекций;
- УЗИ органов брюшной полости и рентген органов грудной клетки;
- эзофагогастродуоденоскопия;
- КТ почек и МРТ надпочечников.
Лечение ангиосаркомы Капоши

Лечение саркомы Капоши начинается с терапии по повышению иммунитета, после чего уже назначается комплекс мер по устранению симптомов болезни.
Такое лечение как полихимиотерапия активно используется при саркоме Капоши, но при взаимодействии препаратов для лечения ВИЧ-инфекции, оказывается негативное воздействие на костный мозг.
Применение высокоактивной антиретровирусной терапии может полностью подавить жизнедеятельность одного из вирусов герпеса, который является возбудителем синдрома Капоши.
Такая химиотерапия длится год и способствует повышению иммунитета.
Терапия препаратами интерферона для поднятия иммунитета дает эффект, если проводить ее длительными курсами. Помимо этого, используется криотерапия, местная химиотерапия и радиационное облучение.
В настоящее время болезнь саркомы Капоши считается в большинстве случаев неизлечимой, а медикаменты могут только временно убрать симптомы и временно улучшить состояние больного.
Наиболее популярные препараты:
- Винкристин (применяется однократно раз в неделю по 1,4 мг/кг внутримышечно);
- Винбластин (схема применения сначала раз в неделю, затем перерыв, после чего еженедельная доза инъекции составляет 0,1 мг/кг);
- Доксорубицин (применяется раз в три недели по 60-70 мг/кг, но при необходимости дозу можно разделить на три приема раз в неделю);
- Проспидин (вводится раз в день внутривенно или внутримышечно, минимальная доза может составлять 0,05 мг/кг, максимальная 0,15 мг/кг);
- Блеомицин;
- Бендамустин;
- Циклофосфан.
На начальной стадии болезни сразу не назначаются противоопухолевые препараты, перед этим принимают общеукрепляющие средства.
Интерфероны применяются для усиления действия лекарств основной терапии.
Если саркома Капоши присутствует совместно с ВИЧ-инфекцией, назначается терапия сразу 3-4 препаратами.
Сильные побочные эффекты от противоопухолевых лекарств компенсируются проведением гормональной терапии.
Хирургия
Использовать хирургическое вмешательство при саркоме Капоши можно, при поверхностных поражениях, если они безболезненны. Но при заболевании более уместны коагуляция и облучение электронами.
При бездействии лучевой терапии используется хирургическое вмешательство, но при удалении одной опухоли возможно распространение пораженных клеток по организму с кровью.
В таких случаях иссечение очага болезни проводится совместно с химиотерапией или облучением, что дает шанс на длительную ремиссию у 30% пациентов.
Альтернативные методы лечения в домашних условиях

К альтернативным методам лечения ангиосаркомы Капоши относятся:
- Питание и добавки к пище.
- Травяные настойки и бальзамы.
Рацион питания должен быть богат витаминами для повышения устойчивости иммунной системы, также следует употреблять легкоусвояемые белки для создания антител.
Клетчатка в продуктах питания будет способствовать опорожнению кишечника и выведению токсинов.
В борьбе с заболеванием в ежедневное меню можно добавить ягоды брусники и абрикосы с косточками.
Чтобы блокировать образование метастаз следует употреблять в пищу:
- чеснок;
- морскую рыбу, такую как сардина, форель, лосось;
- зеленые и желтые овощи.
Исключить из рациона при ангиосаркоме следует копчености, кислые ягоды и цитрусовые, алкогольные напитки, продукты, содержащие большое количество танина, который провоцирует тромбообразование.
Рецепты травяных настоек и бальзамов:
- Настойка на основе алоэ. Для этого необходимо измельчить четыре листа алоэ и залить их 0,5 литрами водки. После настаивания в течение двух недель, лекарство принимать по 1 столовой ложке трижды в сутки перед едой.
- Настойка на основе зверобоя и виноградной водки, которая настаивается две недели и принимается трижды в день по 30-40 капель.
- Бальзам из листьев подорожника. 100 грамм измельченных листьев подорожника следует смешать со 100 граммами сахарного песка, после чего бальзам будет давать сок в течение двух недель. Пить жидкий бальзам следует трижды в день перед едой.
Профилактические меры
Первые профилактические меры при саркоме Капоши заключаются в обнаружении людей, находящихся в группе риска.
Пациенты, использующие иммуносупрессивную терапию должны быть проверены одними из первых, на наличие больных с вирусом герпеса 8 типа.
Дальнейшая профилактика сводится за контролем над больными с целью преждевременного появления рецидива болезни.
К профилактическим мерам относят:
- предотвращение сексуальных контактов без презервативов;
- ежегодные медицинские осмотры стоматолога, хирурга, осмотра слизистых;
- исключение табачных изделий из повседневной жизни;
- запрет на использование кортикостероидов;
- укрепление иммунной системы;
- ограничение пребывания на солнце в летнее время;
- профилактика ВИЧ, СПИД.
Наличие ангиосаркомы у родственника – это повод задуматься и пройти обследование на наличие патологии, так как велика вероятность передачи заболевания по наследству.
Прогноз при ангиосаркоме
Спрогнозировать жизнь пациента при ангиосаркоме можно в зависимости от остроты течения болезни. При прогрессирующем процессе заболевания и молниеносно распространяющихся симптомах пациент может прожить от двух месяцев до двух лет.
Подострая форма саркомы может в некоторых случаях дать возможность прожить пациенту еще три года. Если форма заболевания хроническая и прогрессирует медленно, то при соответствующей терапии жизнь пациента можно продлить на 5-10 лет.
Важным фактором является состояние иммунитета пациента, так при глубоком иммунодефиците в сочетании со СПИДом летальный исход может наступить в течении нескольких месяцев, о регрессировании болезни речи быть не может.
При диагностировании саркомы Капоши сначала проводится курс иммунотерапии, а после этого назначаются основные препараты для лечения. Болезнь в сочетании со СПИДом в большинстве случаев быстро заканчивается летальным исходом, так как процесс быстро прогрессирует. При появлении первых признаков патологии важно ежегодно контролировать наличие пятен и узелков на коже.
Видеозаписи по теме
Читайте также:





