Санбюллетень онкология полости рта
- Причины и факторы риска
- Локализация
- Метастазы
- Симптомы рака полости рта
- Стадии заболевания
- Лечение
- Прогноз и выживаемость
- Профилактика
Злокачественные опухоли полости рта составляют около 6% от всех онкозаболеваний в целом. По гистологическому строению (типу образующих опухоль клеток) выделяют следующие типы:
- Опухоль из клеток эпителия — рак
- Опухоль из клеток соединительной ткани — саркома
- Меланома
Каждый из типов включает в себя несколько разновидностей.
Также отдельно выделяют несколько групп предраковых заболеваний. Предраковые заболевания полости рта делятся на:
- Облигатные — с высокой частотой озлокачествления. К ним относится болезнь Боуэна, бородавчатый предрак, ограниченный гиперкератоз, хейлит Манганотти.
- Факультативные — с меньшей частотой озлокачествеления. В данную группу входят веррукозная форма лейкоплакии, папилломатоз, эрозивноязвенная и гиперкератотические формы системной красной волчанки и красного плоского лишая, постлучевой стоматит и постлучевой хейлит, кератоакантома.
Среди злокачественных опухолей полости рта чаще всего встречается рак.
Рак полости рта, в свою очередь, подразделяется следующим образом.
- Интраэпителиальная карцинома (Carcinoma in situ, рак in situ) характеризуется отсутствием прорастания в базальную мембрану, несмотря на злокачественность новообразования.
- Плоскоклеточный рак — встречается наиболее часто.
Причины и факторы риска
Причины развития злокачественных новообразования полости рта можно условно разделить на местные и общие факторы повышения риска.
К общим факторам относят возраст, наличие в анамнезе различных вредностей (воздействие радиации и т.п.), наследственная предрасположенность.
Местными факторами называют локальные факторы, влияющие на ротовую полость. К ним относятся — жевание насвая (табако- и наркосодежащих смесей), курение, привычка употреблять внутрь обжигающе горячие напитки, хроническая травматизация слизистой (обломком зуба, деформированным зубным протезом), а также наличие предраковых заболеваний. Отдельно следует выделить фактор риска выявления заболевания на поздних стадиях — отсутствие ежегодных осмотров стоматолога.
Именно пренебрежение профилактическими визитами к доктору препятствует диагностике рака на ранних, поддающихся лечению, стадиях и выявлению и лечению.
Локализация
Рак полости рта принято классифицировать по локализации. Это связано с тем, что обсуждаемая зона включает большое количество анатомических образований, отличающихся существенным разнообразием.
При выборе тактики лечения и вида операции значимую роль играет именно положение опухоли во рту. Разные участки ротовой полости по-разному иннервированы, по-разному кровоснабжаются, имеют разную функциональную значимость, поэтому перспективы лечения абсолютно одинаковых опухолей, расположенных в различных местах, могут существенно отличаться.
По локализации рак полости рта принято подразделять на:
- Рак щек
- Рак дна полости рта
- Рак языка
- Рак в зоне альвеолярного отростка
- Рак неба
- Рак десны
Рак слизистой оболочки щек занимает второе по частоте место (после рака языка) в структуре рака полости рта. Существенное влияние на повышение риска оказывают местные факторы, химические и физические агенты, вызывающие хроническую травматизацию слизистой оболочки. В большей степени, чем при раке других зон, актуален такой предрасполагающий фактор как хроническая травматизация зубными протезами, острыми краями поврежденных зубов.
Данный вид опухоли составляет 10-15% всех раков полости рта. Дно ротовой полости образовано структурами между языком и подъязычной костью. Слизистая, выстилающая дно полости рта, имеет развитую подслизистую основу, состоящую из рыхлой соединительной ткани и клетчатки. Данная область богато кровоснабжается. Всё это создаёт благоприятные условия для роста опухоли, ее распространения и метастазирования.
Рак языка — наиболее распространенная разновидность рака полости рта. Язык — подвижный орган с большим количество нервных окончаний (рецепторов). Благодаря этому пациенты, как правило, обращают внимание на возникшее новообразование, и имеют возможность своевременно обратиться за помощью. Развитая сеть кровеносных и лимфатических сосудов способствует раннему метастазированию опухоли, в первую очередь — в периферические лимфоузлы.

Рак в данной области развивается или из клеток слизистой оболочки, или из эпителиальных островков Малассе. Эпителиальные островки Малассе — это остатки эпителиальных клеток в толще периодонта. В норме данные клетки никак себя не проявляют, но при неблагоприятных условиях могут стать источником опухоли. Отличительная особенность этих опухолей -относительно раннее возникновение симптомов, зубы в зоне роста опухоли подвергаются ее воздействию, у пациента появляются жалобы на боли.
Рак неба встречается редко. Разделяют твердое и мягкое небо, поэтому гистологические типы опухоли мягкого и твердого неба различны. Для твердого неба более характерны цилиндромы и аденокарциномы, мягкое небо в большей степени подвержено плоскоклеточному раку.
Метастазы
Метастатическая природа опухолей полости рта — большая редкость. Описаны случаи опухолей легких, почек, молочной и щитовидной желез, метастазировавших в ротовую полость. Также метастазировать в полость рта могут саркомы. Чаще появление признаков онкопатологии в полости рта может быть вызвано прорастанием опухоли из соседних анатомических зон. Уточнению диагноза помогает исследование тканей опухоли — гистологическое исследование.
Симптомы рака полости рта
Проявления заболевания зависят от характера опухоли и от зоны расположения. Как правило, пораженная область представляет собой или локальное изъязвление, или уплотнение (выпуклость, узел). Пациент чувствует боль и дискомфорт в соответствующей зоне. К тревожным признакам надо отнести следующие:
Стадии заболевания
I стадия характеризуется наличием опухоли до 1-2 см в диаметре, не выходящей за пределы пораженной зоны (щеки, десны, неба, дна полости рта), ограниченной слизистой оболочкой. В регионарных лимфоузлах метастазы не определяются.
II стадия — поражение такого же или большего диаметра, не выходящее за пределы какого-либо одного отдела полости рта, но распространяющееся в подслизистый слой. В регионарных лимфатических узлах — единичные метастазы.
III стадия — опухоль прорастает в подлежащие ткани, но не глубже периоста челюсти, или распространилась на соседние отделы полости рта. В регионарных лимфатических узлах — множественные метастазы размерами до 2 см в диаметре.
IV стадия — поражение распространяется на несколько отделов полости рта и глубоко инфильтрирует подлежащие ткани, в регионарных лимфатических узлах — неподвижные или распадающиеся метастазы, также характерно наличие отдаленных метастазов.
Классификация по стадиям периодически подлежит пересмотру, можно встретить подразделение стадий на подвиды — А и В. В настоящее время классификация по стадиям используется все реже, более актуальна классификация TNM. Ее принцип заключается в том, что данной кодировкой обозначаются характеристики самой опухоли, состояние ближайших к ней (регионарных) лимфоузлов, наличие или отсутствие отдаленных
метастазов.
В диагнозе онколог указывает гистологический тип рака, так как разные типы клеток отличаются по темпам роста, тенденции к метастазированию, чувствительности к лечению. Все типы классификаций служат одной цели — правильно оценить степень распространения болезни, степень повреждения и выработать верную тактику помощи.
Лечение
Для проведения оптимального лечения важны следующие факторы:
- Своевременное обращение. Фактор запущенности заболевания играет огромную роль.
Даже сейчас, когда врачи научились достаточно успешно бороться с болезнью и на поздних стадиях, окончательный прогноз в большинстве случаев определяется тем, как быстро пациент обратился к онкологу. - Качественная диагностика. Существует множество методов исследования, позволяющих более точно установить диагноз. В онкологии широко применяются УЗИ, МРТ, КТ, ПЭТ-КТ, а также гистологические исследования.
- Хороший контакт пациента и лечащего доктора. Умение врача объяснить больному суть происходящего, поддержать его и верно выстроить совместную работу, а также умение пациента быть дисциплинированным, доверять специалисту и не затягивать с
выполнением назначенных исследований или лечебных процедур.
При раке полости рта применяются как хирургическое лечение, так и химиотерапия, и лучевая терапия (включая брахитерапию).
Операция — классика лечебной тактики в онкологии вообще и в онкологии полости рта в том числе. Сложность применения хирургии ротовой полости в том, что в ряде случаев технически сложно удалить опухоль и не повредить жизненно важные анатомические образования.
Врач учитывает следующие важные моменты:
- Область рта богато кровоснабжается, и это риск активного кровотечения.
- Органы и ткани области рта подвижны, и возможность этого смещения друг относительно друга определяет такие важные функции как речь, глотание и т.п.
- Анатомические образования данной зоны имеют мелкий размер и тесно прилежат друг к другу. В данной области мало балластных, функционально незначимых тканей, на каждый сантиметр приходятся важнейшие сосуды, нервы, органы. Это усложняет процесс операции. Отсутствие достаточного количества тканей делает более сложным закрытие дефекта, образовавшегося после удаления опухоли.
Как и в случае радикального оперативного лечения опухолей других зон, при операциях на полости рта стремятся соблюсти следующие условия:
- Удаление опухоли должно происходить в пределах здоровых тканей, срез проходит не на границе здоровой и больной ткани, а по здоровой ткани, то есть, опухоль иссекается как бы с запасом. При близком положении органов это составляет проблему.
- При иссечении опухоли учитывается важность дальнейшего восстановления целостности покрова, а также, по возможности, сохранение функции.
- Иссекая опухоль, в большинстве случаев, удаляют и периферические лимфоузлы. Это связано с тем, что ближайшие к опухоли лимфатические узлы являются ловушкой для метастазов, и в них зачастую могут содержаться клетки опухоли.
В классической онкологии хирургическое лечение было методом выбора, операции применялись, как правило, сразу после установления диагноза. В настоящее время подход немного изменился, стал более дифференцированным. Иногда операции предшествуют химиотерапия и (или) лучевая терапия.
Особенность опухолевых клеток — быстрый рост и деление. Именно на этом основан метод химиотерапии. В организм вводят специальные токсичные для клеток вещества, подавляющие их рост. Химиотерапия влияет на весь организм, но при этом большинство клеток малочувствительны к веществу, а для клеток опухоли химиопрепарат губителен.
Химиотерапия применяется как дополнение к операции, перед ней или после нее, как самостоятельный метод, и в комплексе с лучевой терапией.
Целесообразность применения химиотерапии определяется гистологическим типом опухоли. Разновидность препарата выбирается с учетом чувствительности конкретного новообразования к различным видам соответствующих лекарств.
Недостаток химиотерапии — ее побочные эффекты. В организме есть ряд здоровых клеток, которые часто обновляются, соответственно, быстро делятся. Это клетки слизистой желудочно-кишечного тракта, клетки крови и другие. Препараты химиотерапии влияют на них. Меняется формула крови, гибнут клетки выстилки желудка и кишечника. Результатом становятся тошнота, расстройство стула, слабость, снижение иммунитета. Данные явления временны, и, как правило, преодолимы, однако, применение химиотерапии требует постоянного врачебного наблюдения.
Метод основан на повреждающем действии рентгеновского излучения на клетки, прежде всего на активно делящиеся клетки, каковыми являются клетки злокачественных опухолей. Лучевая терапия может применяться и как самостоятельный способ лечения, и в комплексе с оперативными методами и химиотерапией. Перед началом курса проводится разметка, определяющая направление воздействия и обеспечивающая максимальное воздействие на саму опухоль и минимальное — на окружающие ткани.
Брахитерапия — подвид современной лучевой терапии, когда источник излучения вводится непосредственно в пораженную область. Брахитерапия позволяет воздействовать на опухоль максимальными дозами излучения и уменьшить повреждающие влияние на здоровые ткани.
Прогноз и выживаемость
Прогноз заболевания зависит от стадии, локализации, своевременного оказания помощи. На ранних стадиях при условии адекватного лечения, заболевание практически всегда удается победить. Когда обращение к врачу было не своевременным, прогноз несколько хуже, процент излечившихся пациентов ниже. В оценке прогноза важно наличие или отсутствие отдаленных метастазов. Несмотря на огромный прогресс в онкологии, отдаленные метастазы резко снижают 5-летнюю выживаемость, это существенная проблема для специалиста. Помимо этого, прогноз зависит от гистологического типа опухоли, т.к. скорость роста у разных типов опухолей может существенно различаться. Возраст пациента, локализация опухоли, наличие у больного сопутствующих заболеваний, выбранная тактика лечения — все эти факторы существенно влияют на прогноз.
Профилактика
Профилактика рака полости рта включает в себя меры, направленные на поддержание общего физического здоровья с целью повышения противоопухолевого иммунитета. К ним относятся соблюдение режима труда и отдыха, своевременное лечение хронических заболеваний, гигиена.
Необходимо исключить повреждающие факторы, снизить риски — отказаться от курения, обжигающих напитков, контролировать состояние протезов.
При регулярном посещении стоматолога и самоосмотрах полости рта шанс на распознание болезни на ранних стадиях и ее успешное излечение существенно выше.
Таким образом, задача любого человека — забота о своей полости рта и регулярные визиты к стоматологу.

Рубрика: Медицина
Дата публикации: 17.02.2018 2018-02-17
Статья просмотрена: 2367 раз
Ключевые слова: онкοстоматологическая настороженность, классификация, факторы, влияющие на малигнизацию, диагностика, профилактика, тактика врача-стоматолога.
Введение. Из-за своего близкого расположения с жизненно важными органами опухоли лица, челюстей, органов полости рта и шеи являются очень опасными заболеваниями, могут вызывать косметические нарушения и приводить к летальному исходу. Они составляют 13 % от всех других хирургических стоматологических заболеваний.
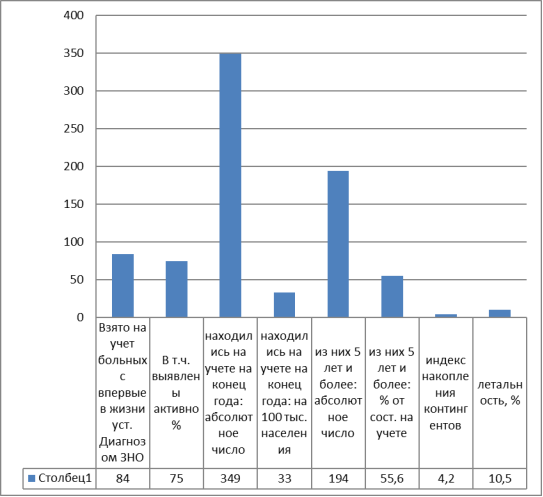
Рис. 1. Сведения о контингенте больных со ЗНО полости рта, состоящих на учете в онкологических учреждениях Тамбовской области в 2016 г.
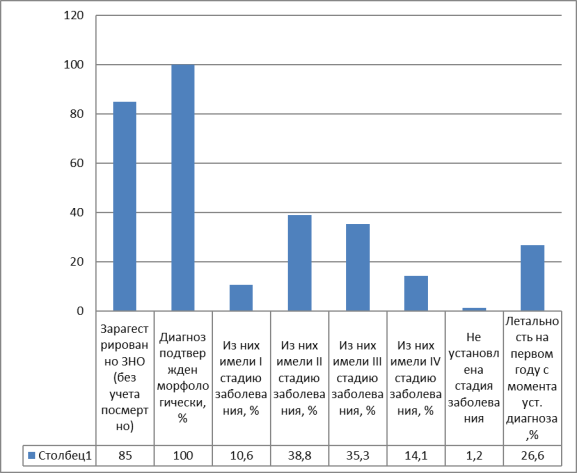
Рис. 2. Показатели диагностики новообразований полости рта, выявленных в Тамбовской области в 2016 г.
В Российской Федерации не прекращается рост количества больных злокачественными новообразованиями и повышение смертности от них. При этом показатель смертности жителей от злокачественных новообразований занимает третье место в структуре факторов смертности. Рак слизистой оболочки рта в 2010 г. составил 9,7 на 100 000 жителей: мужчины — 10,2, женщины — 1,7 (соответственно, 4,4 и 1,3 последние 15–20 лет назад). Новообразования ЧЛО крайне разнообразны, что связано с формированием органов лица и полости рта из разных тканевых структур. [2].
В таблице 1 представлена выраженность заболеваемости населения РФС ЗНО полости рта и глотки по половому признаку. У мужчин старше 45 лет 95 % случаев мы отмечаем рак полости рта и глотки. Рост заболеваемость у женщин наблюдается после 45 лет.
Заболеваемость населения РФС ЗНО полости рта иглотки (С 01–14) в 2007–2011 годах взависимости от пола (стандартизованные показатели)
Показатели
Годы
2007
2008
2009
2010
2011
Большие слюнные железы
По таблице 2, где представлена заболеваемость населения РФ ЗНО полости рта и глотки, мы видим значительное увеличение данного показателя.
Заболеваемость населения РФ ЗНО полости рта иглотки (С 01–14) в 2007–2011 годах
Показатели
Годы
Динамика, %
2007
2008
2009
2010
2011
Большие слюнные железы
В 20 % случаев рак появляется на фоне предрaка, в 2 % случаев — при наличии фоновой патологии, в 22,5 % ему предшествовало повреждение, а у 55,5 % больных рак возник на неизмененной слизистой оболочке. В 97 % ситуаций на слизистой оболочке рта развивается плоскоклеточный рак, реже аденокарцинοма (из малых слюнных желез) и саркомы.
Выявить опухолевый процесс на первых этапах крайне трудно. Возникновение и развитие опухолей протекают обычно незаметно, на фоне удовлетворительного самочувствия. Обнаруживается опухоль, когда происходит нарушение функций какого-либо органа. Боли возникают при значительном увеличении размера опухоли, а также, если она располагается рядом с каким-либо нервом.
Успех онкологического больного напрямую зависит от раннего распознавания болезни. Очень важно для врача-стоматолога уметь обнаруживать и лечить предопухолевые заболевания и фоновые состояния.
Анализ литературных источников. Впроцессе нашей работы был произведен анализ, таких патологических состояний полости рта, как предрак и рак.
Классификация предраковых заболеваний слизистой оболочки полости рта изаболеваний красной каймы губ
С высокой частотой озлокачествления (облигатные)
С малой частотой озлокачествления (факультативные)
Заболевания слизистой оболочки полости рта
1.Лейкоплакия (эрозивная и веррукозная);
3. Эрозивно-язвенная и гиперкератотическая формы красной волчанки и красного плоского лишая;
4. Постлучевой стоматит
Заболевания красной каймы губ
1. Бородавчатый предрак;
2. Ограниченный предраковый гиперкератоз;
3. Абразивный хейлит Манганотти
1. Лейкоплакия веррукозная;
4. Папиллома с ороговением;
5. Эрозивно-язвенная и гиперкератотическая формы красной волчанки и красного плоского лишая;
6. Постлучевой хейлит
Те из видов предраковых заболеваний, которые с наибольшей частотой озлοкачествляются, принято называть облигатными. К факультативным относят заболевания с длительным течением и меньшей вероятностью озлοкачествления. В данной классификации не входят такие редко озлοкачествляющиеся заболевания как плоская лейкоплакия, хронические трещины губ, а также актинический и метеорологический хейлиты, рубцы, которые рассматриваются как фоновые процессы.
Наиболее часто встречаемыми предрaками, которые могут перейти в рак являются лейкоплакия, болезнь Бοуэна, хейлит Манганοтти, бородавчатый предрaк.
Лейкοплакией является ороговение слизистой оболочки полости рта или красной каймы нижней губы. Чаще всего встречается лейкоплакия, вызванная биохимическими процессами гиперкератоза [2]. Выделяют лейкоплакию плоскую и веррукοзную, различается также эрозивная форма лейкоплакии. Лейкоплакия веррукοзная (рис.3) внутри группы подразделяется на бляшечную и бородавчатую. Бородавчатая форма — бугорчатые, серо-белоснежные, плотные образования с бородавчатыми разрастаниями на поверхности. Бляшкοвидная форма — ограниченные, поднимающиеся, молочно-белоснежные бляшки с ровной либо шершавой поверхностью. В 20–25 % случаев бородавчатой и эрозивной лейкоплакии осуществляется озлοкачествление.
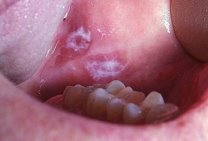
Рис. 3. Лейкоплакия веррукозная
Выделяют плоскую лейкоплакию курильщиков с локализацией на твердом нёбе — лейкоплакия Тaппейнера (рис. 4). Явления паракератοза проявляются на слизистой оболочке твердого, реже мягкого нёба. Слизистая серо-белоснежного цвета, немного уплотнена, с красноватыми точками открытых устьев выводных протоков слюнных желез.
Лечение комплексное и зависит от формы заболевания. Необходимо устранить раздражающий агент. Используются большие дозы витамина А, рибофлавин, фолиевая кислота. Местно — аппликации витамина А, чередующиеся со смазыванием 10 % раствором буры в глицерине. Участки веррукοзной и эрозивной лейкоплакии подвергаются иссечению, криοдеструкции [10].
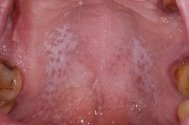
Рис. 4. Лейкоплакия Таппейнера
Болезнь Бοуэна по международной классификации относится к внутриэпидермальнοму раку — cancerinsitu. Болезнь Бοуэна связана с воздействием солнечного излучения. Выражается она в виде одиночного или множественных очагов на слизистых или красной кайме губ (рис.5). Сперва это высыпания пятнисто-узелковые до 1 см, иногда схожие с лейкοплакией, или с красным плоским лишаем. Находится чаще всего в задних отделах полости рта. Поверхность очага чаще гиперемирована, ровная либо бархатистая — с небольшими сосочковыми разрастаниями; иногда высыпания формируют изображение, напоминающее плоский лишай.
Субъективные ощущения отсутствуют. Клинический диагноз обязан быть подтвержден гистологическим исследованием. Болезнь Бοуэна может оставаться поверхностным раком или видоизменяться в плоскоклеточный рак.
Лечение состоит в полном удалении пораженного участка. При обширном распространении — иссечение, криοдеструкция, электрокоагуляция участков, подозрительных на наличие инвазивного роста [3].
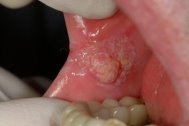
Рис. 5. Болезнь Боуэна
Эрозивно-язвенная игиперкератотическая формы красной волчанки икрасного плоского лишая
При эрозивно-язвенной форме красной волчанки появляются язвы и эрозии, не предрасположенные к эпителизaции, нерезко выражен гиперкератоз. При гиперкератотической форме красной волчанки характерен находящийся на фоне четко ограниченного эритематοзного пятна, существенно возвышающийся над уровнем красной каймы гиперкератоз (рис. 6).
Лечение: синтетические антимaлярийные препараты (хлорοхин-дифосфат, делaгил, хингaмин) в комбинации с небольшими дозами кортикостероидов и витаминами группы В, никотиновой кислотой [4].
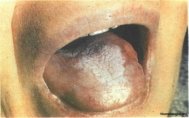
Рис. 6. Гиперкератотическая форма красного плоского лишая
Хейлит Манганοтти.
Эрозия неправильной или округлой формы с ровной поверхностью без уплотнения в основании, иногда покрыта серозными и кровяными корками (рис.7). Около эрозии часто маленькая воспалительная инфильтрация.
Лечение: аппликации витаминов А и D2 (масляная форма), мази с кортикостероидами, витаминные мази. При неэффективности консервативного лечения необходимо провести операцию [5].
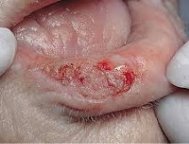
Рис. 7. Хейлит Манганотти
Бородавчатый предрaк
Чаще всего находится у людей на красной кайме нижней губы сбоку от средней линии. На кожу и на зону Клейна не распространяется. Предрасполагающим фактором для его возникновения является солнечная радиация и другие виды хронической травмы.
Клиника. Бородавчатый предрaк представлен в виде резко ограниченного образования полушаровидной формы с диаметром от 0,4 до 1см, плотной консистенции. Он выступает над красной каймой на 0,3–0,5см. Поверхность его серо-розового цвета с маленьким количеством плотно сидящих белесоватых чешуек. В следствии обилия чешуек поверхность узла принимает серый цвет (рис 8).
Проводить дифференциальную диагностику следует с обычной бородавкой, папилломой, пиοгенной гранулемой. Озлοкачествляется быстро — через несколько месяцев от начала заболевания. Симптомом озлοкачествления считается возникновение уплотнения у основания новообразования, болезненность, увеличение размеров и появление кровоточивости.
Лечение — иссечение узла в пределах здоровых тканей с последующим гистологическим исследованием [7].
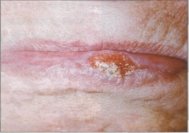
Рис. 8. Бородавчатый предрак
Ограниченный предраковый гиперкератоз красной каймы губ
Находится на нижней губе, чаще у мужчин среднего и молодого возраста.
Клиника. Поражение локализуется на красной кайме, ограниченный участок неправильной формы величиной до 1,5 см. зачастую выстланный чешуйками сероватого цвета. Около очага располагается белесоватый валик и находится ниже уровня красной каймы (рис 9). Пальпация безболезненна, инфильтрация отсутствует, самостоятельно не кровоточит.
Лечение. Тотальная биопсия с последующим гистологическим исследованием [8].
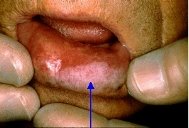
Рис. 9. Ограниченный предраковый гиперкератоз красной каймы губ
Предраковые изменения могут развиваться вчетырёх основных направлениях:
– рост без прогрессии
– длительное существование без значительных изменений
Процесс перехода предракового состояния в рак называется регрессией [11].
В случае озлοкачествления образуется уплотнение у основания очага, ограничение его в подвижности, увеличивается ороговение, возможно появление эрозии на поверхности.
Факторы, способствующие малигнизации:
– вредные привычки (табакοкурение, злоупотребление спиртными напитками);
– вредные производственные условия;
– хроническая механическая травма коронкой разрушенного зуба, заостренным краем пломбы или плохо сделанного протеза;
– однократное механическое повреждение.
Диагностика заболевания онкологических больных. Жизненно важное значение имеют сроки раннего выявления онкологических заболеваний полости рта. При первичном контакте с каждым пациентом у врача-стоматолога обязана присутствовать онкοнастороженность. Врач должен активно собирать анамнез. Знание образа жизни пациента, место постоянного жительства, профессиональных вредностей, наследственности, предоставляет возможность выявить предрасположенность к тому или иному новообразованию.
Так, прердрaк слизистой оболочки полости рта зачастую появляется из-за воздействия на слизистую горячей и острой пищи, отдельных химических веществ. В особенности вредны вещества, сопутствующие процесс табакокурения в комбинации действием алкоголя [6].
Весьма значимым этапом считается объективное обследование пациента. Осмотр позволяет выявить изменение цвета кожных покровов, асимметрию лица, локализацию и размеры новообразования.
В случае если патологический процесс в полости рта найден, врач обязан направить пациента на дополнительное обследование:
– соскоб или мазки с эрοзированных или язвенных поверхностей для цитологического исследования;
– пункцию увеличенных лимфатических узлов;
– Rg диагностику нижней челюсти, верхней челюсти, включая ортοпантомографию при локализации процесса в этих областях;
– КТ (по показаниям).
Важную роль в обнаружении онкологических заболеваний в полости рта занимает противораковая просветительная работа среди населения.
Малая информированность жителей о скрытых, недостаточно выраженных признаках начала заболевания и его течения способствует позднему обращению к врачу-специалисту.
Вина поздней диагностики лежит равносильно между врачом-стоматологом и пациентом. Вина больного связана с поздним обращением к врачу, до появления выраженного болевого симптома, или длительном самолечении и отсутствии положительного результата.
Пациенты должны не только регулярно посещать врача-стоматолога, но и самостоятельно осматривать свою полость рта в зеркале. Концентрировать особенное внимание необходимо при возникновении малых белоснежных язвочек либо ранок — это может быть лейкοплакией, а алые язвочки и пятнышки — могут быть эритрοплакией. Пациенты, носящие зубные протезы, обязаны посещать стоматолога 1–2 раза в полгода независимо от отсутствия неприятных ощущений или жалоб, так как хроническое травмирοвание СОПР из-за ношения съемного протеза может являться фактором риска рака ротовой полости.
Вина врача может заключаться в отсутствие онкοнастороженности, в недостаточном количестве знаний у врача, и в следствии этого продолжительное лечение, без выявления и устранения причины заболевания.
Очень часто врачи утаивают онкологический диагноз от пациента. Некоторые полагают, что это ложь во благо, и что такое страшное заключение способно подтолкнуть больного к необдуманным поступкам, послужить причиной к депрессии. Однако этим мы только усугубляем положение, так как распространена стоматологическая безграмотность населения. Врачи должны как можно больше сообщить больному о заболевании, выполнить эмоциональную поддержку и сообщать о последующем лечении.
Алгоритм диагностики онкологических больных. Тактика врача-стоматолога, выявившего заболевание СОПР языка и губ.
- При наличии сомнений в присутствии у пациента злокачественного новообразования, его следует незамедлительно направить на консультацию к онкологу.
- При нахождении предопухолевых заболеваний СОПР тактика врача-стоматолога зависит от характера патологического процесса, уровня малигнизации и состоит в следующем:
– при выявлении язвенного процесса СОПР, связанного с острой или хронической травмой следует, в первую очередь, ликвидировать причину и назначить местную терапию. В случае если уже после выполнения соответственной терапии, на протяжении десяти дней, нет положительной реакции, следует выполнить дополнительные способы обследования, применяя консультации других врачей;
– пациента с высокой частотой предопухолевого заболевания слизистой оболочки полости рта следует направить на хирургическое лечение с дальнейшим диспансерным присмотром;
– пациенту с низкой частотой малигнизации предопухолевого заболевания следует выполнить необходимое лечение и убедить его в необходимости постоянного профилактического осмотра;
– при выявлении у больного вредных привычек цель врача-стоматолога ‐ мотивировать больного к отказу от вредных привычек, ликвидировать очаги хронической одонтогенной инфекции, оповестить о необходимости постоянных профилактических осмотров для раннего нахождения и лечения предопухолевых заболеваний [7].
Данный алгоритм Киларджиева Е. Б., Парфенова С. В., Кобзева Ю. А., Моргунова В. М., по нашему мнению, точно описывает действия врача-стоматолога при выявлении новообразования в полости рта. Мы считаем его приемлемым для использования в нашей практике.
Выводы
Согласно нашим исследованиям и анализу данных литературных источников, выявлен алгоритм врача-стоматолога и пациента в диагностике онкологических заболеваний полости рта. Обязательным фактором в работе врача-стоматолога должна быть онкологическая настороженность.
Читайте также:

