Рубцовая шейка матки с кистами
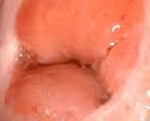
Рубцовая деформация шейки матки (РДШМ) — посттравматическое или врожденное нарушение анатомической формы шейки матки с несостоятельностью её цервикального канала. В большинстве случаев клиническая симптоматика выражена незначительно. Патология может проявляться наличием шеечных белей, диспареунией, тазовыми болями, увеличением длительности менструации. При постановке диагноза учитывают данные анамнеза, осмотра в зеркалах, кольпоскопии, цитоморфологических и лабораторных исследований. Для лечения используют хирургические методы: абляцию, трахелопластику, конизацию, трахелэктомию, наложение кругового шва.
- Причины РДШМ
- Патогенез
- Классификация
- Симптомы РДШМ
- Осложнения
- Диагностика
- Лечение РДШМ
- Прогноз и профилактика
- Цены на лечение
Общие сведения
По данным различных исследований в сфере гинекологии, частота посттравматических и врожденных рубцовых изменений шейки матки составляет от 15,3 до 54,9%, при этом в репродуктивном возрасте она может достигать 70%. Заболевание чаще выявляют у женщин, впервые родивших ребёнка в возрасте старше 30 лет. У пациенток с цервицитами вероятность посттравматического замещения нормального эпителия рубцовой тканью возрастает. Высокая значимость профилактики, своевременной диагностики и лечения РДШМ обусловлена существенным влиянием заболевания на повышение риска развития бесплодия, воспалительных и онкологических процессов.

Причины РДШМ
К формированию рубцов, нарушающих нормальную анатомическую структуру шейки матки, обычно приводят процессы и вмешательства, при которых повреждается эпителий с подлежащими мышцами и соединительной тканью. Наиболее распространёнными причинами рубцовой деформации являются:
- Патологические роды. Разрывы шейки возникают при стремительных родах с недостаточным раскрытием цервикального канала, наложении акушерских щипцов, крупном плоде или его неправильном положении. Вероятность повреждений в два раза выше у первородящих старше 30 лет.
- Инвазивные манипуляции. Во время абортов, лечебно-диагностических процедур и эндоскопических операций в полости матки и на её придатках врач вводит инструменты через цервикальный канал. При этом целостность эпителия нарушается.
- Ошибки при наложении швов. Процесс регенерации страдает при недостаточном или неправильном ушивании разрывов, возникших во время родов, или при грубом проведении инвазивных манипуляций.
Крайне редко деформация шейки рубцового типа является врождённой. В таких случаях заболевание обычно сопровождается патологией со стороны других органов женской половой сферы.
Патогенез
При формировании рубцовой деформации нарушается процесс физиологического восстановления участков повреждённого экзо- и эндоцервикса. Вместо эпителиальных клеток в зоне разрыва пролиферирует соединительная ткань. Вначале она является достаточно эластичной, но по мере формирования рубца уплотняется, теряет способность к растяжению и сокращению. В результате цервикальный канал замыкается не полностью и утрачивает свою защитную функцию. В повторных родах шейка матки с рубцовыми изменениями не может полностью раскрыться, что осложняет их течение. При глубоких разрывах края могут заживать в виде лоскутов. Несостоятельность цервикального канала сопровождается развитием эктропиона.
Классификация
При определении степени РДШМ учитывают такие критерии, как состоятельность наружного зева, количество и размеры рубцов, состояние эндо- и экзоцервикса, окружающих тканей. Различают четыре степени рубцовых деформационных изменений:
Симптомы РДШМ
При I степени РДМШ единственным признаком заболевания зачастую является увеличенное количество слизистых шеечных выделений. При рубцовой деформации II-IV степени некоторые пациентки жалуются на тянущие или ноющие боли внизу живота и в пояснично-крестцовой области. Присоединение инфекции сопровождается изменением цвета белей, которые становятся мутными, белесоватыми или жёлтыми. Цикличность менструаций обычно не нарушается, но их продолжительность может увеличиваться на 1-2 дня. В 13-15% случаев заболевания женщины отмечают болезненность во время полового акта. Одним из признаков рубцового деформационного процесса в области шейки является невозможность зачать или выносить ребёнка.
Осложнения
Рубцовая деформация часто осложняется присоединением вторичной инфекции с развитием хронического цервицита. Недостаточность защитной функции цервикального канала приводит к распространению воспалительного процесса на эндометрий, маточные трубы и яичники. Поскольку эндоцервикс постоянно подвергается воздействию кислой среды влагалища, резко возрастает вероятность развития эрозии, дисплазии, лейкоплакии, полипов, злокачественных опухолей. Рубцово-изменённая шейка матки в родах проявляет функциональную несостоятельность – естественные роды затягиваются или становятся невозможными. Заболевание является одной из причин шеечного бесплодия.
Диагностика
Рубцовые изменения в цервикальном канале и шейке матки можно предположить по наличию в анамнезе осложнённых родов или инвазивных процедур. Для подтверждения диагноза в план обследования включают:
- Гинекологический осмотр на кресле. При осмотре в зеркалах выявляется расширение наружного зева, старые разрывы, признаки эктропиона. Во время влагалищного исследования наружный зев проходим для пальца гинеколога.
- Кольпоскопию. Под микроскопом более детально изучается характер рубцовых изменений поверхности шейки матки и цервикального канала.
- Цитоморфологическое исследование. Цитология мазков и гистология биоптата позволяют оценить состояние клеток шейки, а также вовремя обнаружить перерождение тканей.
- Лабораторную диагностику. Для выявления специфических и неспецифических инфекционных агентов при наличии воспалительного процесса применяют серологические анализы, ПЦР и посев на флору.
Обнаружение грубых рубцовых изменений облегчает постановку диагноза. При наличии осложнений может потребоваться консультация онкогинеколога и дерматовенеролога.
Лечение РДШМ
Поскольку заболевание сопровождается анатомическими изменениями, для его лечения наиболее эффективны хирургические методы. Выбор конкретной методики определяется степенью деформации, репродуктивными планами женщины и наличием осложнений. Рекомендованы следующие виды операций:
- Абляционные методы. Для удаления рубцово-изменённых тканей, эктропиона, участков эндоцервикса с полипами, дисплазией или лейкоплакией применяют радиоволновое и аргоноплазменное лечение, лазерную вапоризацию, криодеструкцию, диатермокоагуляцию. Абляция эффективна при деформации I степени у пациенток репродуктивного возраста, планирующих беременность.
- Трахелопластика. В ходе реконструктивных операций методом частичного или полного расслоения удаляются рубцовые ткани при сохранении мышечного слоя и слизистой, восстанавливается цервикальный канал. Метод показан женщинам детородного возраста со II-III степенью рубцовой деформации.
- Конизация и трахелэктомия. Иссечение поражённых участков или ампутацию выполняют при сочетании деформации с интраэпителиальными неоплазиями или несостоятельностью мускулатуры тазового дна. Радикальные операции чаще проводят у пациенток, которые вышли из репродуктивного возраста.
- Наложение кисетных швов. При появлении признаков истмико-цервикальной недостаточности во время беременности запирающую функцию шейки матки восстанавливают механическим способом. Альтернативой проведению операции в таком случае может стать установка акушерского пессария.
Вспомогательные медикаментозные методы лечения направлены на купирование воспалительного процесса. После санации влагалища больным назначают препараты для восстановления его нормальной микрофлоры.
Прогноз и профилактика
Проведение реконструктивно-пластических операций в 90-93% случаев позволяет восстановить нормальную форму и функции шейки матки. Эффективность наложения кисетных швов беременным пациенткам с рубцовой деформацией, осложнившейся истмико-цервикальной недостаточностью, составляет от 70 до 94% (в зависимости от выбранной методики). Для профилактики заболевания рекомендуется обоснованное назначение инвазивных процедур, своевременная постановка на учёт при беременности, правильная подготовка к родам и их грамотное ведение. При наличии травматических разрывов важно их своевременное ушивание с последующим контролем у гинеколога.
Киста шейки матки – заболевание, которое возникает по многим причинам. В области шейки матки могут формироваться кисты двух видов: ретенционные (наботовы кисты) и эндометриоидные. Эмбриональная киста шейки матки в МКБ-10 имеет код Q51.6, ретенционная – 88.8 (другие уточненные невоспалительные болезни шейки матки). Для лечения кист шейки матки в Юсуповской больнице созданы необходимые условия:
- Палаты с европейским уровнем комфорта;
- Квалифицированный персонал;
- Новейшие методы диагностики, позволяющие определить причину заболевания;
- Индивидуальный подход к лечению каждой пациентки.
Киста шейки матки – что это такое? Фото можно увидеть в интернете. Наботова киста представляет собой расширенную шеечную железу с закупоренным выводным протоком, внутри которой накапливается слизистое содержимое. Ретенционные образования шейки матки встречаются у 10-15% женщин репродуктивного возраста, чаще имеющих в анамнезе роды. Эндометриоидная киста является следствием эндометриоза, который поражает влагалищную часть шейки матки. Они нередко сочетаются с эндометриоидными гетеротопиями других локализаций.

При наличии наботовой кисты на шейке матки образуются полостные образования (пузырьки на поверхности обычно от 2 до 15 мм в диаметре, заполненные слизью или воспалительным содержимым), которые хорошо видны при гинекологическом осмотре. Они не преобразуются в злокачественную опухоль, не оказывает влияния на гормональное равновесие, течение беременности или развитие плода. Киста шейки матки не провоцирует появление подобных образований в других органах, не оказывает влияния на менструации.
Опасность представляют бактерии, которые накапливаются в ней. Они вызывают повторяющиеся воспалительные процессы:
- Шейки матки (эндоцервицит, цервицит);
- Влагалища (кольпит);
- Слизистой оболочки матки (эндометрит);
- Яичников и труб (оофорит, сальпингит, сальпингоофорит).
Хронический воспалительный процесс приводит к внематочной беременности и бесплодию. Крупные ретенционные кисты стромы шейки матки (более 1 см в диаметре) могут перекрывать цервикальный канал, что является механической причиной бесплодия. Гинекологи Юсуповской больницы применяют инновационные методы лечения кист шейки матки, индивидуально подходят к выбору методики оперативного вмешательства каждой пациентки.
Причины образования
Наботовы, или ретенционные кисты шейки матки образуются вследствие закрытия выводного протока желез, расположенных на шейке матки. Помимо обычных кист на шейке могут появляться эндометриоидные кисты. Они заполнены кровянистым или синюшным содержимым (менструальной кровью). Эти кисты чаще всего возникают после врачебных манипуляций, которые проводились без учёта фазы менструального цикла.
Существует ряд факторов, которые могут спровоцировать развитие кист шейки матки:
- Чрезмерная скорость заживления повреждений слизистой оболочки шейки матки, полученных во время родов;
- Частые аборты и их осложнения;
- Выход из репродуктивного возраста (период менопаузы) сопровождается истончением оболочки матки, уязвимостью желез, которые остро реагируют на любые раздражения, вырабатывая слизь в больших объёмах;
- Инфекционные заболевания женских репродуктивных органов;
- Использование внутриматочной спирали;
- Нарушение обмена веществ;
- Гормональная дисфункция при заболеваниях яичников, щитовидной железы и других эндокринных желез.
Кисты на шейке матки образуются реже, чем кистозные образования другой локализации. Это связано с тем, что строение эндометрия типичное и нет большой вариабельности клеток, как у яичника. Иногда развивается киста эндоцервикса шейки матки. Причинами развития наботовой кисты шейки матки считают органические поражения цервикального канала после травм, воспалительных процессов, которые приводят к нарушению продукции железами секрета, скапливающегося под оболочкой.
Нормальная шейка матки имеет несколько зон. Покрывает влагалище и переходит на шейку матки многослойный плоский эпителий. Он выделяет слизистый секрет, который исполняет защитную функцию путём элиминации микроорганизмов и выделения слабокислого секрета, препятствующего дальнейшему попаданию микроорганизмов в цервикальный канал. Дальше находится промежуточная зона. Она при нормальных условиях не имеет эпителиального покрова.
Однослойный цилиндрический эпителий расположен за промежуточной зоной со стороны цервикального канала. Он состоит из наботовых желез, которые продуцируют секрет. Поскольку эпителий однорядный, железы расположены поверхностно и имеют вид пчелиных сот. Такое их строение и расположение играет важную роль в развитии кист именно в этом месте. При воспалительных заболеваниях и повреждениях цилиндрического эпителия нарушается выход секрета из желез, а его синтез продолжается. Это в итоге приводит к растяжению стенок наботовой железы и образованию кисты. Эти кисты не увеличиваются в размере, поскольку киста является ретенционной, а не пролиферирующей. После образования кист они не увеличивается.
Виды и симптомы
Бывают единичные и множественные кисты шейки матки. Единичные кисты образовываются при наличии небольшого дефекта и нарушении оттока секрета из одной железы. Множественные ретенционные кисты шейки матки бывают чаще, поскольку в большинстве случаев блокируется отток секрета сразу из нескольких желез. Такие кисты могут располагаться по всей шейке матки или быть сконцентрированными в одном месте.
Кисты на шейке матки – опасно ли это? Опасность кист шейки матки состоит в том, что они часто протекают бессимптомно и диагностируются только при появлении осложнений. Мелкие кисты эндоцервикса шейки матки выявляют во время профилактического гинекологического исследования или при ультразвуковом исследовании, которое выполняют по поводу другой патологии. Поскольку наботовые кисты шейки матки не являются пролиферирующими, они не нарушают нормальный оварио-менструальный цикл и не влияют на общее состояние женщины.
Симптомы заболевания появляются при наличии множественных или больших кист. Первыми признаками кисты шейки матки могут быть неприятные ощущения и болезненность при половом акте, а также выделение из влагалища кровянистого или гнойного содержимого при инфицировании кист. Эти признаки выражены не всегда. Они зависят от размеров и количества новообразований. При разрыве кисты могут появляться выделения светлого цвета, на которые женщины обычно не обращают внимания.
Если нарушается целостность эпителия и присоединяется инфекционный процесс, к клинической картине заболевания присоединяются следующие симптомы:
- Выраженные болевые ощущения внизу живота;
- Гнойные выделения из влагалища;
- Системные реакции в виде подъема температуры и выраженного интоксикационного синдрома.
Если выявлена киста на шейке матки, чем она опасна? Иногда кисты шейки матки диагностируют при беременности. Тогда могут возникать послеродовые септические осложнения на фоне инфицирования кисты. Поэтому при диагностировании наботовой кисты у беременной женщины её удаляют малоинвазивными методами. Гинекологи Юсуповской больницы индивидуально подбирают метод лечения, который оказывает минимальное воздействие на состояние плода и родовые пути. Когда киста шейки матки развивается у женщин старшего возраста, может развиться дальнейшая метаплазия эпителия шейки матки, поскольку имеют место функциональные изменения цилиндрического эпителия. По этой причине при выявлении кисты шейки матки гинекологи рекомендуют её удалить, не дожидаясь осложнений.
Обследование пациенток
Наботовы кисты шейки матки чаще выявляют случайно или же при появлении осложнений. Простая консультация гинеколога с осмотром шейки матки в зеркалах не всегда позволяет установить диагноз, но изменения на шейке часто позволяют заподозрить развитие кистозных образований. Тогда для подтверждения диагноза врачи Юсуповской больницы проводят дополнительные методы исследования.
Ультразвуковое исследование с применением полостных датчиков – кисты шейки матки определяются как анэхогенные включения округлой или овоидной формы. Они могут быть как единичными, так и множественными. Чаще всего кистозные образования располагаются в эндоцервиксе, но встречаются и кисты стромы шейки матки. Внутренняя структура кист чаще однородная и анэхогенная, но иногда встречается неоднородное мелкодисперсное или гиперэхогенное содержимое с неровными контурами. Это связано с тем, что кисты возникают при нарушении оттока секрета желез, расположенных не только в слизистой оболочке цервикального канала, но и в мышечном слое. При цервикальном расположении кисты внутреннее содержимое кист не содержит сосудов. Усиление сосудистого рисунка в примыкающей строме не отмечается.
Кольпоскопия – осмотр шейки матки специальным прибором, который обладает увеличительной способностью в несколько десятков раз. Такое обследование позволяет осмотреть шейку матки и увидеть любые изменения эпителия. Цилиндрический эпителий выглядит как сетка клеток с выраженными железами, имеющая вид сосочковой структуры. В случае нарушения оттока секрета железы видно закупорку этих желез и участки их расширения. В случае наличия сопутствующей эрозии или других повреждений их также выявляют во время кольпоскопии.
Мазок цервикального канала позволяет исключить воспалительные заболевания и метаплазию эпителия шейки матки. При гистологическом исследовании мазка видно расширение железы и её деформация с накоплением секрета. В общеклиническом анализе крови, мочи и бактериальном посеве из влагалища характерных изменения отсутствуют.
Гинекологи Юсуповской больницы проводят дифференциальную диагностику наботовой кисты с заболеваниями, которые сопровождаются повреждением эпителия шейки матки. Внешне кисты могут напоминать полипы, но при ультразвуковом обследовании полип имеет плотную структуру, в отличие от полости кисты. Дифференциальная диагностика наботовой кисты с эндометриоидными гетеропиями проводится на основании визуальных отличий и при гистологическом исследовании материала.
Лечение
Гинекологи Юсуповской больницы индивидуально подходят к выбору тактики ведения пациенток с наботовыми кистами. Если киста обнаружена у женщины моложе 45 лет, обязательно выполняют хирургическое вмешательство. При наличии бессимптомной кисты шейки матки размером менее одного сантиметра в диаметре, придерживаются выжидательной тактики. Такие кисты не трансформируются в злокачественную опухоль, не растут и не вызывают дискомфорта.
Применяют следующие методы хирургического лечения кист шейки матки:
- Оперативное вмешательство;
- Электрокоагуляцию;
- Криокоагуляцию;
- Лазерную вапоризацию;
- Радиоволновую терапию.
Оперативное вмешательство заключается в проколе кисты иголкой с аспирацией содержимого. Операцию при наличии больших кист выполняют под контролем УЗИ. Этот довольно простой метод, но при его применении существует риск развития инфекционных осложнений. Электрокоагуляция, криокоагуляция, лазерная вапоризация, радиоволновая терапия – методы, при применении которых врачи используют физические свойства электрического тока, жидкого азота, лазера и радиоволн для удаления кисты. Эти методы по сравнению с пункцией менее инвазивные, но технически более сложные. Наличие специального оборудования и опыта работы позволяет врачам Юсуповской больницы широко применять их в клинической практике.
Диатермокоагуляция. Метод уже давно используется в гинекологической практике и имеет 2 основных способа ведения:
- Контактный – в этом случае прибор имеет непосредственный контакт с тканью новообразования, либо насадка внедряется в толщу ткани;
- Бесконтактный – предполагает наличие микродуги, которая прижигает кисту на некотором расстоянии и не требует контакта с тканью.
Преимуществом данного метода является возможность изучения патологического очага, а также полное иссечение патологических тканей.
К сожалению, риск рецидива кисты шейки матки при удалении с помощью диатермокоагуляции достаточно высок.
Химическое удаление. Удаление кисты шейки матки химическим методом предполагает использование специального раствора. В нашей стране – наиболее яркий представитель – солковагин. Он содержит в своем составе набор сильных кислот: азотную и уксусную.
Для проведения процедуры влагалище и шейку матки протирают тампоном, смоченным в физиологическом растворе. Затем слизистую обезболивают местными анестетиками и прикладывают тампон, смоченный в солковагине. Выдерживают определенные сроки по времени, после чего протирают чистым тампоном.
Недостаток такого метода заключается в прижигании всей поверхности влагалищной части шейки матки, а не только доброкачественных новообразований.
Криодеструкция. Данный метод является частью химического воздействия. Но его уже давно выделили в отдельную методику. В этом случае используется специальный пистолет с жидким азотом. Он замораживает видоизмененные ткани, что способствует их отмиранию. Это происходит потому, что резкое воздействие холодной температуры провоцирует остановку кровообращения в кисте с образованием в капиллярах и сосудах кристаллов льда. Они разрушают ткань изнутри.
Удаление кисты матки (на влагалищной части шейки) не требует дополнительного обезболивания, так как жидкий азот также блокирует проводимость нервных рецепторов, что обеспечивает полное отсутствие болезненных ощущений.
Лазерная терапия. Это относительно новый метод борьбы с доброкачественными новообразованиями, который является одним из наиболее оптимальных на сегодняшний момент.
Лазерное воздействие разрешается молодым пациенткам, которые еще не рожали. Когда показанием для остальных методов является наличие родов в анамнезе.
Методика является достаточно болезненной, поэтому перед процедурой влагалище и шейка матки обрабатывается местным анестетиком, а также вводится проводниковая анестезия.
При этом риск кровотечения сводится к нулю, так как лазерное излучение по ходу прижигания коагулирует поврежденные сосуды.
Часто встречается развитие наботовых кист на эрозии шейки матки. Поэтому подобные методы прижигания можно использовать одновременно при эрозии и кистах шейки матки.
Прижигание шейки матки обычно предшествует хирургическому вмешательству, но что делать раньше, выбирает лечащий врач.
Наличие специального оборудования и опыта работы позволяет врачам Юсуповской больницы широко применять их в клинической практике.
Эндометриоидная киста шейки матки
Эндометриоз – это опухолевый патологический процесс, при котором за пределами полости матки происходит доброкачественное разрастание ткани, которая по морфологическим и функциональным свойствам аналогична эндометрию. Клинические проявления эндометриоза зависят от локализации процесса, степени поражения половых и смежных органов, индивидуального болевого порога. Различают следующие основные симптомы генитального эндометриоза:
- Дисменорея (нарушение менструального цикла), преимущественно альгоменорея – болезненные менструации;
- Болевой синдром различной степени выраженности;
- Диспареуния (боль и дискомфорт во время полового акта).
При расположении эндометриоидной кисты на шейке матки развивается бесплодие.
В Юсуповской больнице обследование пациенток с эндометриозом проводится в следующем объеме и последовательности:
- Стандартное клиническое и гинекологическое, в том числе прямокишечновлагалищное исследование;
- Расширенная кольпоскопия;
- Онкоцитологическое исследование;
- УЗИ малого таза и почек;
- Исследование онкомаркеров (СА-125, СЕА, MCA).
Согласно рекомендациям Американской ассоциации репродуктивной медицины (ASRM), эндометриоз рассматривают как хроническое заболевание, которое требует разработки долгосрочного плана ведения пациентки с максимальным использованием медикаментозной терапии во избежание повторных оперативных вмешательств. Для деструкции эндометриоидной кисты шейки матки используют во время операций различные виды энергии – электрическую, холодовую, лазерную, аргоновый луч. Медикаментозную терапию применяют в виде самостоятельного лечения и с целью профилактики рецидивов после оперативного вмешательства. В Юсуповской больнице пациенткам с эндометриоидными кистами шейки матки назначают современные лекарственные препараты, зарегистрированные в РФ. Они обладают высокой эффективностью и минимальным спектром побочных эффектов. Для того чтобы получить консультацию по поводу кисты шейки матки, звоните по телефону контакт центра больницы.
Киста шейки матки – это доброкачественное полостное образование, заполненное жидкостью. Формируется на фоне хронического воспалительного процесса или эндометриоза. Некоторые образования могут спонтанно регрессировать. Выявляется при гинекологическом осмотре, во время кольпоскопии и УЗИ.
Цервикальная киста хорошо поддается консервативной терапии. В ряде случаев показано деструктивное лечение – прижигание очага лазером, радиоволнами или электрическим током. Хирургическое удаление кисты на шейке матки проводится при обширном поражении органа. Выбор метода лечения определяется после полного обследования женщины.
Можно ли вылечить цервикальную кисту без операции
Лечение без операции возможно при соблюдении ряда условий:
- Киста не сопровождается выраженной симптоматикой, требующей срочного решения проблемы,
- Нет препятствий для зачатия и вынашивания ребенка,
- Нет иной патологии, требующей хирургического лечения.

Если наличие кисты шейки матки не сопровождается осложнениями, то применяется наблюдательная тактика.
Консервативная терапия включает прием препаратов:
- Гормональные средства. Назначаются при эндометриозе. Приводят к регрессу очага,
- Антибактериальные, противогрибковые и противовирусные средства. Назначаются при ретенционных кистах на фоне хронического цервицита,
- Средства для восстановления микрофлоры половых путей,
- Иные симптоматические препараты по показаниям.
Отсутствие эффекта от консервативной терапии – повод для деструктивного и хирургического лечения.
Когда кисту шейки матки нужно удалять: показания и противопоказания
Показания для удаления цервикальной кисты:
- Один или несколько очагов величиной более 5 мм,
- Сочетание кисты с эрозией или полипом шейки матки,
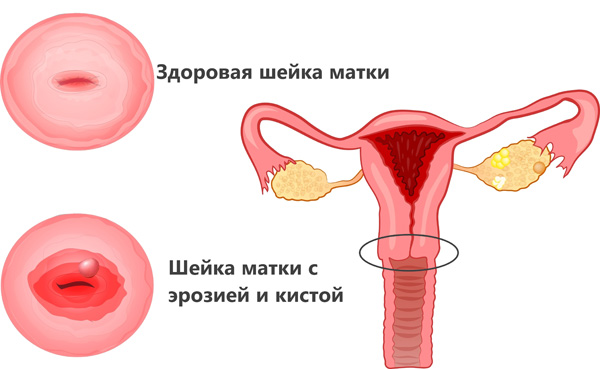
Во избежание осложнений при сочетании кисты шейки матки с эрозией женщине будет предложено удаление новообразования.
- В плане диагностики подозрительных образований на шейке матки (тяжелой дисплазии и рака). Кисты мешают полноценному обследованию,
- Планирование беременности. Если киста может помешать зачатию и вынашиванию плода, ее нужно удалить.
- Менструация. Процедура проводится только после завершения ежемесячных выделений,
- Острый воспалительный процесс в половых путях. Лечение возможно только после санации влагалища,
- Беременность. Лечение откладывается до рождения ребенка,
- Период лактации. Рекомендуется завершить грудное вскармливание до начала терапии. При наличии показаний операция проводится и во время лактации,
- Обострение хронической патологии. Хирургическое лечение проводится в период ремиссии,
- Рак шейки матки. Объем операции расширяется вплоть до удаления матки.
Показания и противопоказания к лечению кисты определяются врачом после полного обследования пациентки.
Отказ от лечения и связанные с этим опасные последствия
Нужно ли удалять кисты на шейке матки? Да, если есть показания. Без лечения цервикальная киста ведет к развитию осложнений:
- Деформация цервикального канала. Крупные единичные и множественные кисты меняют структуру органа,
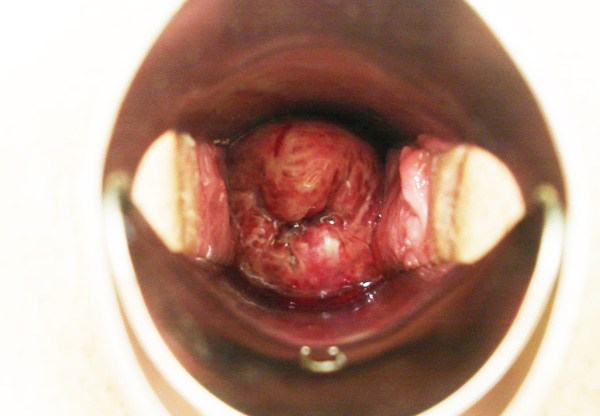
Если вовремя не начать лечение кистозных образований, то это может привести к деформации цервикального канала.
- Сужение канала шейки матки. Образования, расположенные внутри цервикального канала и близко к маточному зеву, уменьшают его просвет.
Все эти состояния препятствуют зачатию и вынашиванию ребенка. Затрудняется движение сперматозоидов по цервикальному каналу, снижается вероятность наступления беременности. При гестации растет риск развития истмико-цервикальной недостаточности. Это состояние приводит к раскрытию шейки матки раньше срока, грозит выкидышем и преждевременными родами.
Потенциальным источником инфекции становится особая группа новообразований – наботовы кисты. Они являются резервуаром для патогенных микроорганизмов. Вялотекущее воспаление шейки матки грозит перейти в полость органа, помещать имплантации и вынашиванию плода. Возрастает риск внутриутробного заражения ребенка, самопроизвольного прерывания беременности.
Своевременная терапия позволяет избежать развития осложнений и сохранить репродуктивное здоровье.
Подготовка к операции
Удаление цервикальной кисты проводится на 5-7-й день менструального цикла, но не ранее, чем закончатся месячные. В менопаузу процедура выполняется в любой удобный день.
- Осмотр гинеколога,
- Общеклиническое обследование. Анализы крови и мочи позволяют оценить общее состояние женщины и выявить противопоказания. При подозрении на беременность нужно сдать кровь на определение ХГЧ,
- Тесты на инфекции. Выявляются воспалительные процессы во влагалище и на шейке матки. Проводится обследование на ВИЧ, сифилис и вирусные гепатиты,
- Специальные обследования для оценки состояния шейки матки: мазок на онкоцитологию, кольпоскопия с биопсией,
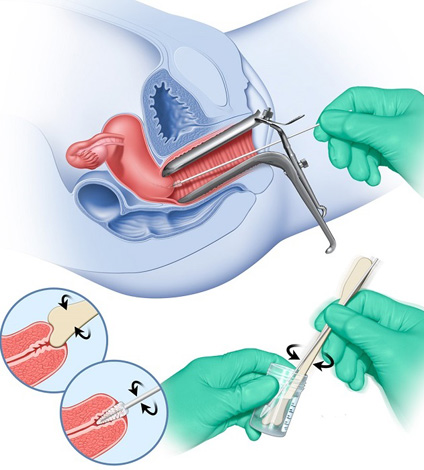
При подготовке к операции необходимо сдать мазок на онкоцитологию.
- ЭКГ и осмотр терапевта,
- УЗИ органов таза и шейки матки.
После обследования выставляется окончательный диагноз и определяется тактика терапии.
Обзор методов лечения и их общая характеристика
Варианты удаления цервикальных кист:
- Деструктивное лечение. Проводится прижигание шейки матки одним из доступных методов. Показано при незначительном поражении органа и отсутствии тяжелой сопутствующей патологии,
- Хирургическое лечение. Конизация шейки матки проводится при обширном и глубоком поражении органа, а также при наличии иных состояний (крупные и множественные полипы, дисплазия тяжелой степени).
Объем медицинского вмешательства определяется индивидуально исходя из тяжести состояния женщины и ее репродуктивных планов. Конизация – это серьезная операция, создающая проблемы при зачатии и вынашивании ребенка. Если женщина планирует беременность, гинекологи стараются обойтись щадящими методами. Удаление части шейки матки у нерожавших женщин проводится только в том случае, если иные варианты лечения неприемлемы.
Прижигание цервикальной кисты
Прижигание кисты шейки матки проводится в амбулаторных условиях. Процедура проходит практически безболезненно для пациентки, и лишь часть женщин отмечает некоторый дискомфорт во время проведения манипуляций. Анестезия обычно не требуется. Чувствительным пациенткам рекомендуется начать прием седативных препаратов (валериана, пустырник) за 5-7 дней до прижигания.

За несколько дней до прижигания кисты особо чувствительным женщинам иногда рекомендуется прием успокоительных препаратов.
Варианты деструктивного лечения кисты шейки матки:
В современной гинекологии практически не используется химическое прижигание кисты шейки матки. Применение таких препаратов оправдано только при небольших и поверхностных новообразованиях. Процедура имеет свои преимущества перед иными методами терапии. Она проходит безболезненно, быстро и не требует специального оборудования. К недостаткам можно отнести низкую эффективность метода. После лечения высока вероятность рецидива болезни.
Для химического прижигания очага используются различные лекарственные средства (Солковагин и другие). Врач вскрывает кисту тонкой иглой, после чего наносит препарат на ее ложе. Контрольный осмотр проводится через 7 дней и далее после менструации. Если киста не исчезла, процедуру придется повторить.
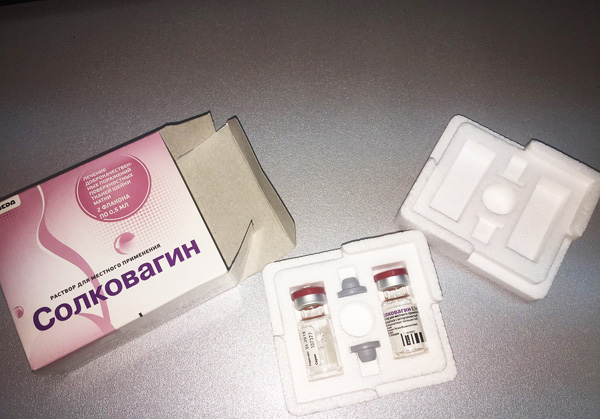
Препарат Солковагин применяется для химического прижигания вскрытой кисты шейки матки.
Диатермоэлектрокоагуляция (ДЭК) – это воздействие на очаг электрическим током. Врач вскрывает кисту, делает круговой надрез электроножом и убирает дефект. Ложе прижигается электротоком, сосуды коагулируются, и кровотечение прекращается. На 10-12-й день после прижигания на слизистой оболочке формируется струп. Он отходит с незначительным кровотечением. Шейка матки заживает в течение 8-12 недель.
- Доступность и низкая цена. ДЭК проводится в любой женской консультации,
- Возможность воздействия на глубокие и обширные очаги.
- Длительное заживление,
- Болезненность процедуры,
- Негативные последствия процедуры. Формируются рубцы на шейке матки, возникает стеноз цервикального канала, что затрудняет течение беременности и родов,
- Высок риск развития эндометриоза шейки матки.
Частота осложнений при ДЭК достигает 50%, что подтверждают многочисленные отзывы. По этой причине гинекологи постепенно отказываются от прижигания электротоком, отдавая предпочтение современным безопасным методам. У женщин, планирующих беременность, электрокоагуляция не применяется.
Криодеструкция – это разрушение патологического очага путем его замораживания. Для процедуры используется жидкий азот, реже закись азота или углекислый газ. Под действием низкой температуры происходит некроз тканей. Кровоток в зоне воздействия сразу прекращается за счет формирования тромба. Некротизация очага продолжается и после завершения процедуры. Отмершие клетки выходят с обильными водянистыми выделениями. Заживление шейки идет за 8-10 недель.
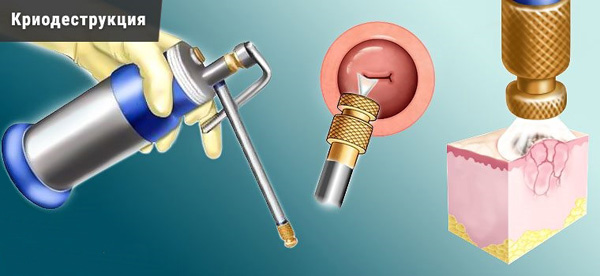
Криодеструкция – замораживание кисты шейки матки с последующим отмиранием клеток новообразования.
- Безболезненность. Холод выступает в качестве анестетика,
- Низкая кровоточивость – сосуды спазмируются во время процедуры,
- Доступность. Аппаратура для криодеструкции есть во многих муниципальных клиниках.
- Ограниченность воздействия. Не применяется при величине очага более 3 см,
- Незначительная глубина проникновения (до 5 мм),
- Нет возможности изменять глубину воздействия в ходе прижигания,
- Длительный восстановительный период, сопровождающийся гидрореей – обильными водянистыми выделениями из половых путей,
- Нет возможности взять ткань для гистологического исследования: очаг полностью разрушается,
- Не проводится при деформации шейки матки, так как предполагает плотное прилегание к поверхности.
Криодеструкция может применяться у нерожавших женщин, но в современной гинекологии приоритет отдается другим методам.
Лазерная вапоризация позволяет прицельно удалить очаг, не затрагивая здоровые ткани. Под воздействием высокой температуры вода в клетках испаряется, и киста исчезает. Глубина проникновения – до 5 мм в цервикальном канале и до 3 мм на влагалищной части органа. Заживление происходит за 4-5 недель.
- Высокая эффективность: позволяет убрать очаг за одну процедуру,
- Низкий риск кровотечения: сосуды прижигаются лазерным лучом,
- Нет риска инфицирования, так как процедура бесконтактная,
- Короткий восстановительный период,
- Процедура не приводит к образованию рубцов на шейке матки.
- Незначительная глубина проникновения,
- Требует точности от хирурга,
- Нет возможности получить материал для гистологического исследования. При лазерной вапоризации ткани испаряются.
Лазерная коагуляция применяется у нерожавших женщин. После процедуры не возникает препятствий для зачатия и вынашивания плода.

Лазерная вапоризация (коагуляция) представляет собой прижигание пораженных участков путем воздействия на них лазерного луча.
Радиоволновой метод лечения считается самым безопасным и эффективным. Можно провести и вскрытие кисты радионожом, и прижигание ложа. Эпителизация слизистой оболочки происходит за 4-5 недель. Из недостатков стоит отметить только высокую стоимость. Не каждая клиника может предоставить аппарат для радиоволновой коагуляции.
- Безболезненность, бесконтактность и бескровность процедуры,
- После коагуляции не остаются рубцы на шейке матки,
- Низкий процент осложнений,
- Можно взять материал на гистологическое исследование.
Радиоволновая коагуляция – метод выбора у женщин, планирующих беременность.
Стоимость прижигания цервикальной кисты зависит от выбранного способа лечения. Электрокоагуляция и криодеструкция в клиниках Москвы обойдутся в 4-5 тысяч рублей. Цена лазерной и радиоволновой коагуляции доходит до 10 тысяч рублей. В государственной клинике процедура делается бесплатно для пациентки по полису ОМС, но здесь женщина не имеет возможности выбрать самый безопасный и комфортный вариант. Если в бюджетной организации нет аппарата для радиоволновой или лазерной коагуляции, врач может предложить только криодеструкцию и ДЭК вне зависимости от репродуктивных планов пациентки.
Конизация при заболеваниях шейки матки
Конизация шейки матки – это иссечение части органа в форме конуса. Ретенционные и эндометриоидные кисты редко становятся показанием к такой операции. Конизация назначается при сочетании кист с иной патологией шейки матки:
- Дисплазия II и III степени,
- Эрозия шейки матки, при которой невозможно четко выявить зону трансформации и провести прицельное прижигание тканей,
- Рубцовая деформация шейки матки.
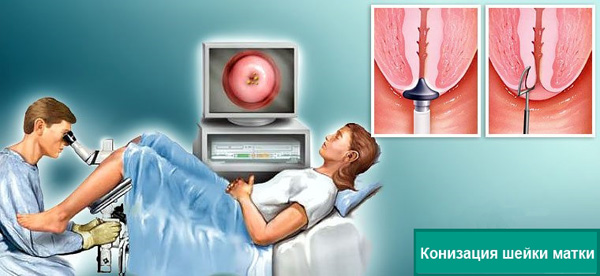
Конизация шейки матки при лечении кисты применяется в исключительных случаях, а именно , при сочетании с другими серьезными патологиями.
Варианты хирургического лечения:
Лапароскопия, лапаротомия и другие вмешательства, предполагающие вскрытие брюшной стенки, при кисте шейки матки не проводятся.
Стоимость конизации шейки матки радиохирургическим методом – 30-40 тысяч рублей. Цены на другие варианты лечения несколько ниже. В государственных медучреждениях по полису ОМС при наличии показаний операция проводится бесплатно для пациентки.
Конизация – болезненная процедура. Она проводится под наркозом. Женщина засыпает и не испытывает боли.
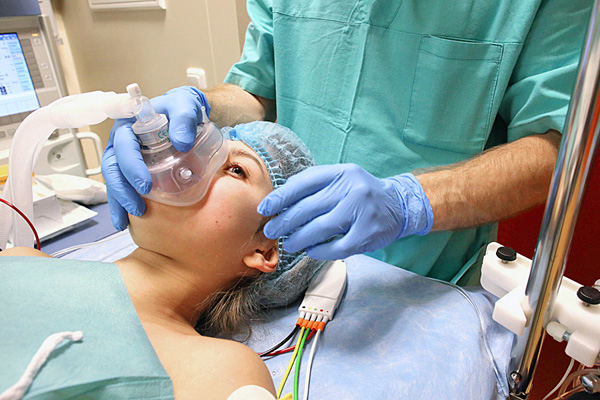
Поскольку конизация шейки матки – процедура болезненная, то делается она под наркозом.
В таких условиях врач может спокойно провести операцию, не опасаясь осложнений из-за реакции пациентки. Процедура может проводиться в стационаре одного дня. При хорошем самочувствии женщина в тот же день отправляется домой.
Восстановительный период после оперативного лечения
Течение реабилитационного периода во многом зависит от поведения женщины. Важно в точности соблюдать рекомендации лечащего врача. При появлении любых непонятных симптомов нужно обратиться к гинекологу.
После прижигания и конизации шейки матки нельзя:
- Вести половую жизнь,
- Заниматься спортом,
- Посещать сауну, баню, солярий,
- Проводить тепловые процедуры, в том числе принимать горячую ванну,
- Заниматься тяжелой физической работой,
- Делать спринцевания,
- Пользоваться гигиеническими тампонами.
Все ограничения снимаются после заживления шейки матки. Сроки реабилитации зависят от метода лечения. После радиоволнового прижигания эпителизация проходит за месяц, в случае ДЭК на восстановление органа требуется 2-3 месяца. При конизации срок реабилитации составляет 3 месяца и более.
В первые дни после прижигания и конизации шейки матки будут идти кровянистые выделения. Их объем будет зависеть от размеров очага и объема вмешательства. Постепенно выделения будут уменьшаться и прекратятся совсем. На 7-12-й день может отойти струп, и тогда вновь возникнут кровянистые выделения. Спустя 4 недели влагалищный секрет становится умеренным, светлым. И только после криодеструкции обильные водянистые выделения сохраняются до 6 недель.
Боли после прижигания шейки матки практически не наблюдается. Отмечается потягивание внизу живота в первые 2-3 дня после процедуры. В дальнейшем вся симптоматика стихает. После конизации боль может сохраняться до 7-10 дней.
Спустя 10-14 дней после прижигания могут быть назначены противовоспалительные свечи и средства, усиливающие регенерацию слизистой оболочки. Они ускоряют восстановление шейки матки и снижают вероятность развития осложнений.

Противовоспалительные свечи, помогающие быстрее восстановиться слизистой шейки матки после оперативного вмешательства.
Больничный лист при амбулаторном лечении не выдается. При госпитализации в стационар больничный лист выписывается на весь период терапии.
Осложнения и их симптомы: когда нужно срочно обратиться к врачу
После прижигания и конизации шейки матки возможно развития таких осложнений:
- Кровотечение во время процедуры и после ее завершения,
- Инфицирование половых путей,
- Рубцовая деформация шейки матки,
- Стеноз цервикального канала,
- Неполное удаление патологического очага и рецидив заболевания.
Тревожные симптомы, свидетельствующие о развитии осложнений:
- Обильные кровянистые выделения после лечения (в любой день в течение первого месяца),
- Усиление кровянистых выделений после их стихания,
- Изменение характера естественных выделений,
- Зуд и жжение во влагалище,
- Выраженная боль внизу живота,
- Повышение температуры тела.
При появлении таких симптомов нужно срочно обратиться к гинекологу. Необходимо пройти осмотр у специалиста, чтобы оценить состояние шейки матки и выявить возможные осложнения.
Читайте также:

