Рк скрининг рака молочной железы
Рак молочной железы (РМЖ) является наиболее распространенным злокачественным заболеванием у женщин США и занимает второе место в структуре ведущих причин смерти от рака. Скрининг РМЖ посредством регулярной маммографии, начиная с 40-летнего возраста, способствует снижению смертности от данной патологии пациенток со средней степенью риска. Вместе с тем проведение скрининга также может оказывать негативное влияние на состояние женщины вследствие ложноположительных результатов и гипердиагностики клинически невыраженных поражений. Оценка соотношения преимущества и вреда от маммографии обусловила различия между гайдлайнами в отношении возраста начала и прекращения, а также частоты проведения данного обследования у пациенток со средней степенью риска РМЖ.
Предлагаем вашему вниманию обзор практического бюллетеня (июль 2017 г.) Американского колледжа акушеров и гинекологов (ACOG), разработанного на основе обобщения современных рекомендаций наиболее авторитетных организаций по проблемам рака: Рабочей группы профилактической службы США (U. S. Preventive Services Task Force, USPSTF), Американского онкологического общества (American Cancer Society, ACS) и Национальной комплексной онкологической сети США (National Comprehensive Cancer Network, NCCN).
Среди всех новых случаев рака, диагностированных у женщин, доля РМЖ составляет 30%. В США риск развития РМЖ равен приблизительно 12% (у одной из восьми женщин). Следует отметить, что за последние 50 лет смертность от РМЖ значительно снизилась. Так, в настоящее время пятилетняя выживаемость пациенток составляет 90%, что значительно превышает аналогичный показатель (75%) в 1975 г. Это снижение объясняется внедрением методик ранней диагностики и улучшением лечения РМЖ.
- Семейный анамнез РМЖ, рака яичников или других форм наследственного рака, ассоциированного с герминативными мутациями (например рак простаты, поджелудочной железы).
- Диагностированная генная мутация.
- Выявление специфической патологии при биопсии молочной железы:
- атипичная гиперплазия (дольковая или протоковая);
- дольковая (лобулярная) карцинома in situ.
- Раннее менархе.
- Поздняя менопауза.
- Отсутствие родов в анамнезе.
- Длительный интервал между менархе и первой беременностью.
- Менопаузальная гормональная терапия с применением эстрогенов и прогестинов (снижение риска при монотерапии эстрогенами).
- Отсутствие грудного вскармливания в анамнезе.
- Увеличение возраста.
- Этническая принадлежность (повышение риска мутации BRCA у женщин, представительниц еврейского народа ашкенази).
- Повышенный индекс массы тела.
- Злоупотребление алкоголем.
- Курение.
- Повышенная рентгенологическая плотность ткани молочной железы (по результатам маммографии).
- Воздействие высокой дозы терапевтического облучения на грудную клетку (лечение лимфомы Ходжкина) у молодых женщин (в возрасте 10-30 лет)
Цель скрининга рака – выявить заболевание на доклинической стадии у здоровых бессимптомных пациенток, чтобы предотвратить неблагоприятные исходы, повысить выживаемость и избежать необходимости более интенсивного лечения. Скрининговое обследование имеет как преимущества (например улучшение клинических исходов), так и неблагоприятные последствия (финансовые затраты, появление тревоги, возможность ложноположительных результатов и такие специфические отрицательные эффекты тестирования, как гипердиагностика и нецелесообразное лечение).
Для скрининга РМЖ используются отдельно или в сочетании следующие методы: самообследование и самостоятельная оценка ощущений в области груди, клиническое обследование молочной железы специалистом и маммография.
Разнообразные оценки надлежащего соотношения положительного и отрицательного влияния привели к различиям в рекомендациях основных экспертных профессиональных организаций в отношении скрининга РМЖ (табл. 1).

В соответствии с результатами систематических обзоров, независимо проведенных экспертами USPSTF и ACS, своевременная диагностика РМЖ посредством маммографии способствует снижению смертности. Специалисты USPSTF оценивали результаты в зависимости от возрастных категорий (табл. 2). В этом исследовании также обнаружено снижение риска распространенного РМЖ (стадия ≥ IIB) при проведении маммографии у женщин в возрасте ≥ 50 лет.

О ложноположительных результатах маммографии речь идет, когда при повторном вызове для дополнительного обследования и проведении последующей биопсии обнаруживаются доброкачественные изменения.
Согласно данным Консорциума по наблюдению за раком молочной железы, 10-летняя кумулятивная частота ложноположительных результатов маммографии составила 61% при ежегодном скрининге и 42% при проведении обследования 1 раз в два года, а необходимость биопсии – в 7 и 5% случаев соответственно.
В систематическом обзоре ACS продемонстрировано, что некоторые факторы со стороны пациентки (использование комбинированной гормональной терапии и плотность молочной железы) связаны с повышенной вероятностью ложноположительных результатов маммографии у лиц в возрасте 40-49 лет. В этом обзоре такжепоказано, что повторные вызовы более вероятны при первой маммографии и сведены к минимуму при наличии предшествующих изображений.
Согласно результатам систематического обзора USPSTF, женщины, получающие четкую информацию об отрицательных результатах обследования, испытывают меньшее беспокойство и дистресс по сравнению с лицами, вызванными для повторного обследования. У некоторых пациенток тревога сохраняется, несмотря на отрицательные результаты повторного обследования.
В систематическом обзоре USPSTF отмечалось, что многие женщины жалуются на боль во время маммографии, однако мало кто из них считает это ощущение сдерживающим фактором для будущего скрининга.
О гипердиагностике РМЖ можно говорить, когда при скрининге обнаруживается рак, который не проявился бы симптоматически. Результатом гипердиагностики часто является начало ненужного лечения.
Частота гипердиагностики и избыточного лечения частично связаны с обнаружением протоковой карциномы in situ. Это поражение является значительно менее угрожаемым для жизни, чем РМЖ, однако многие исследователи относят эти патологии в одну группу и назначают лечение при выявлении карциномы in situ. При обобщении результатов различных исследований специалисты ACS отметили широкие колебания частоты гипердиагностики РМЖ (по приблизительным оценкам – от 0 до 54% и после коррекции – в пределах от 1 до 10%) в зависимости от допущений, принятых при моделировании, и от наличия протоковой карциномы. В обзоре USPSTF сообщалось об аналогичных результатах, полученных в обсервационных исследованиях, и более высоких показателях (от 10,7 до 22,7%) в рандомизированных контролируемых исследованиях.
В доступных литературных источниках не найдено исследований, в которых бы непосредственно изучали воздействие облучения во время маммографии. Однако в систематический обзор USPSTF включены результаты исследования на модели, согласно которым число смертей вследствие рака, индуцированного облучением во время маммографии, составляет 2 случая на 100 000 женщин в возрасте 50-59 лет, проходивших скрининг каждые два года, и 11 – на 100 000 лиц в возрасте 40-49 лет, обследовавшихся ежегодно. В недавнем аналогичном исследовании (Miglioretti D. L. et al., 2016) показано, что потенциальная польза в снижении смертности от раннего выявления РМЖ путем ежегодного скрининга, начиная с 40-летнего возраста, намного (в 60 раз) перевешивает риск смерти от рака, вызванного облучением при маммографии. Согласно результатам этого анализа, воздействие радиации при ежегодном скрининге 100 000 женщин в возрасте 40-74 лет приводило к развитию РМЖ в 125 случаях и к летальному исходу в 16 случаях. В то же время при раннем выявлении РМЖ путем скрининга было предотвращено 968 случаев смерти.
Определение риска РМЖ основано на оценке сочетания различных факторов, которые могут повлиять на степень такового. При первоначальной оценке следует обратить внимание на информацию о репродуктивных факторах риска, результатах предшествующих биопсий, воздействии ионизирующего излучения, а также на семейный анамнез рака. Клиницисты должны выяснять сведения о случаях РМЖ, рака яичников, толстой кишки, простаты, поджелудочной железы и других типов наследственного рака у лиц первой, второй и, возможно, третьей степени родства, а также о возрасте постановки им диагноза. Пациенткам с потенциально повышенным риском развития РМЖ по результатам первоначальной оценки следует провести дальнейшее определение риска. Таковое может осуществляться с использованием одного из валидированных инструментов (модели Гейла, BRCAPRO, Тайрера – Кьюзика, Клауса, алгоритм оценки риска заболеваемости и носительства рака молочной железы и яичников [BOADICEA]), доступных онлайн.
Оценка риска РМЖ важна для определения его степени (средний или повышенный) у каждой конкретной женщины для изучения необходимости более интенсивного наблюдения, генетического тестирования или применения стратегий по снижению риска. Не следует оценивать риск для решения вопроса о нецелесообразности проведения скрининга, соответствующего возрасту пациентки. Скорее, определение риска должно использоваться для выявления категории женщин, которым могут быть полезны генетическое консультирование, расширенный скрининг с использованием МРТ, более частое клиническое обследование груди.
Оценка риска РМЖ с помощью упомянутых моделей может быть быстро проведена в амбулаторных условиях во время врачебного приема. Некоторые из них более приемлемы для определенных факторов риска и популяций, чем другие. На практике широко используется модель Гейла, однако ее применение ограничено у некоторых женщин, а именно:
- у пациенток младше 35 лет;
- имеющих семейный анамнез РМЖ у родственников по отцовской линии, у таковых второй степени или более дальних родственников;
- с семейным анамнезом других форм рака (яичников, предстательной железы), которые связаны с генетическими мутациями;
- с поражениями высокого риска (по результатам биопсии), кроме атипичной гиперплазии (например лобулярной карциномы in situ).
В таких случаях риск РМЖ может быть определен с помощью других валидированных инструментов (BRCAPRO, BOADICEA, модели Тайрера – Кьюзика или Клауса). В исследовании D. G. Evans et al. (2014) показано, что модель Тайрера – Кьюзика, разработанная на основе результатов International Breast Cancer Intervention Studies, является более точной в оценке риска РМЖ у женщин с отягощенной наследственностью, чем модели Клауса или Гейла.
Самообследование груди не рекомендуется женщинам со средней степенью риска РМЖ, поскольку отсутствуют достоверные доказательства пользы такового, и существует вероятность вреда вследствие ложноположительных результатов. Эту категорию пациенток следует информировать о необходимости анализа своих ощущений в молочной железе и рекомендовать обращаться к врачу, если они испытывают изменения. Самостоятельный анализ предполагает осознание женщиной нормального внешнего вида и ощущений, возникающих в груди. Самостоятельное обследование груди – это регулярный повторный осмотр и пальпация молочных желез с целью выявления новообразования. В отличие от этого осознание ощущений не включает рекомендаций по систематическому обследованию. Скорее, это означает, что женщина должна обращать внимание на изменения или потенциальные проблемы с молочными железами. Их следует информировать о признаках РМЖ и посоветовать сообщить врачу, если они заметят такие изменения, как боль, нагрубание, появление выделений из сосков или покраснение.
Несмотря на то что экспертами USPSTF и ACS самостоятельное обследование не рекомендуется, данные о частоте самообнаружения РМЖ служат убедительным обоснованием эффективности осознанного анализа состояния молочных желез при выявлении этой патологии. Приблизительно 50% случаев РМЖ у женщин в возрасте ≥ 50 лет и 71% – 55 лет, является целесообразным вариантом скрининга, способствующим снижению частоты нежелательных явлений, при условии информирования пациентки о том, что при более редком обследовании несколько уменьшается польза.
Согласно результатам метаанализа ACS, более короткие интервалы между скрининговыми обследованиями связаны с улучшением исходов (особенно для лиц моложе 50 лет) наряду с повышением частоты повторных вызовов и биопсий.
Ежегодный скрининг способствует наибольшему снижению смертности от РМЖ, особенно в популяции молодых женщин. В свете этого NCCN по-прежнему рекомендует проведение скрининга ежегодно. Эксперты ACS предлагают начинать ежегодный скрининг в возрасте 40 лет, а в возрасте ≥ 55 лет переходить на двухгодичный интервал с сохранением возможности продолжать скрининг ежегодно.
Женщинам со средней степенью риска развития РМЖ рекомендуется продолжать проведение скрининга с использованием маммографии до 75-летнего возраста. Возраст не должен быть основным и единственным критерием для продолжения или прекращения скрининга. Решение о прекращении дальнейшего использования маммографии должно приниматься с учетом состояния здоровья и продолжительности жизни женщины.
Определение кандидатов для скрининговой маммографии среди лиц > 75 лет проводится на основании оценки их общего состояния здоровья и ожидаемой продолжительности жизни. Обнаружение при маммографии раннего РМЖ у пациенток с ожидаемой продолжительностью жизни 75 лет решение о прекращении скрининговой маммографии должно приниматься совместно врачом и пациенткой с учетом ее состояния здоровья и продолжительности жизни.
Подготовила Виктория Лисица
По материалам: Breast cancer risk assessment and screening in average-risk women. Practice Bulletin No. 179. American College of Obstetricians and Gynecologists. Obstet Gynecol 2017;130: e1-16.

Скрининг представляет собой комплексную программу обследования, целью которой является выявление злокачественных опухолей на максимально ранних стадиях, когда заметные клинические проявления отсутствуют. На сегодняшний день разработано несколько программ скрининга, которые позволяют выявлять разные виды рака, в том числе и рак молочной железы. Именно это онкологическое заболевание является самым распространенным у женщин, поэтому раннее его выявление и своевременное лечение имеет большую актуальность.
- Самообследование груди
- Клинический скрининг рака молочной железы
- Скрининговая маммография
- Нужен ли скрининг, если нет симптомов
- Противоречия скрининга рака молочной железы
- Как скрининги помогают снизить риск смерти из-за рака молочной железы?
- Когда скрининг рака молочной железы не проводится
Самообследование груди
Самообследование молочной железы является наиболее простым и доступным методом диагностики. Специалисты рекомендуют выполнять эту процедуру каждый месяц всем женщинам, начиная с возраста 20 лет. Для того чтобы самообследование молочной железы было информативным, необходимо соблюдать определенные правила:
- Осмотр лучше всего проводить в один и тот же день менструального цикла, оптимально – на 7-10 сутки от начала менструации. В этот период ткань молочной железы наименее плотная и хорошо поддается прощупыванию.
- Если у женщины месячные прекратились или отсутствуют по разным причинам, то можно выбрать определенную дату и проводить самообследование молочных желез именно в этот день.
- Результаты обследования необходимо заносить в дневник и ориентироваться на них при последующих осмотрах.
Самообследование молочных желез проводят стоя перед зеркалом, предварительно раздевшись до пояса. Предварительно грудь осматривается визуально. Необходимо обратить внимание на размер груди, состояние кожных покровов, симметричность сосков. Аналогичный осмотр проводится, когда руки подняты вверх и когда корпус наклонен вперед. Также следует повернуть корпус в стороны и следить за тем, чтобы молочные железы перемещались симметрично. На следующем этапе приступают к пальпации (прощупыванию) груди. Для этого необходимо сомкнуть пальцы вместе и подушечками прощупать всю толщу желез, в том числе и подмышечные впадины. Аналогичные действия повторяют в положении лежа. На завершающем этапе проводится осмотр соска на предмет выделений.
Клинический скрининг рака молочной железы
Клиническое обследование проводится врачом в клинике. Эту процедуру рекомендуется регулярно проходить всем женщинам, чей возраст превышает 40 лет. Кроме визуального осмотра и пальпации молочных желез врач может выдать направление на различные диагностические процедуры, при помощи которых можно получить более объективную информацию о состоянии здоровья женщины. К ним относятся маммография, УЗИ молочной железы, биопсия, МРТ и др.
Отдельно стоит сказать об анализах на онкомаркеры рака молочной железы. Применять их в качестве скрининга не совсем показательно и оправдано. Такой анализ имеет смысл при уже выявленном опухолевом процессе. Онкомаркеры помогут отследить ответ на лечение, оценить динамику течения заболевания, но для раннего выявления рака молочной железы они не применяются.
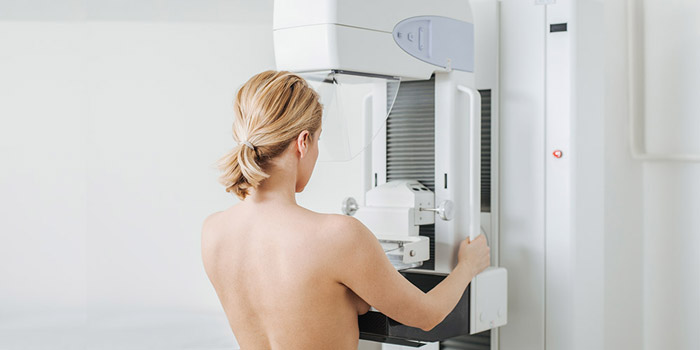
Скрининговая маммография
Маммография является одним из самых эффективных методов выявления рака молочной железы. Этот метод диагностики позволяет обнаружить опухоль минимальных размеров, которую невозможно прощупать руками. Исследование проводится без боли и требует минимальных временных затрат.
Маммография относится к рентгенологическим методам диагностики. Проводится обследование на специальном аппарате – маммографе. Наиболее распространены рентгеновские маммографы. Они отличаются хорошим качеством изображения, низкой стоимостью исследования и высокой информативностью. В качестве альтернативы может быть предложена МРТ-маммография, оптическая маммография, ультразвуковая маммография. Периодичность прохождения скрининга рака молочной железы – один или два раза в год.
Процедуру необходимо планировать на такой срок менструального цикла, когда грудь наименее болезненна. Это связано с особенностями проведения исследования. Маммограф имеет две горизонтальные платформы, на которые помещается грудь и слегка сдавливается. Это необходимо делать для того, чтобы снизить толщину тканей и уменьшить мощность рентгеновского излучения. Давление, которое оказывается на грудь, не очень большое и продолжается всего несколько секунд, но в некоторых случаях женщины могут испытывать дискомфорт и даже умеренную боль.
Маммография считается абсолютно безопасным методом диагностики и позволяет выявить рак на начальных стадиях. Примерно в 10% случаев опухоль не удается обнаружить, что связано с особенностями ее локализации и строением. Тем не менее, метод активно применяется при скрининге, в том числе и в Европейской клинике.
Нужен ли скрининг, если нет симптомов
Рак молочной железы коварен тем, что на ранних стадиях он никак не проявляет себя. Определенные симптомы могут возникать лишь на второй стадии, а на третьей стадии они становятся выраженными. Если начать лечить рак на первой стадии, то показатель пятилетней выживаемости составит до 97%, на второй стадии он снижается до 75%, на третьей – до 50% и на четвертой – до 10%. То есть, чем раньше выявлена болезнь, тем более благоприятным будет прогноз.
Согласно исследованиям, показатель смертности от рака молочной железы ниже на 30-50% в тех группах, где женщины регулярно проходят скрининг и владеют техникой самообследования молочных желез. Этот факт еще раз подтверждает пользу скрининга рака молочной железы.
Объем обследования зависит не от симптомов, а от возраста женщины. До 40 лет достаточно проводить самообследование молочных желез раз в месяц. В возрасте от 40 до 50 лет кроме самообследования необходимо раз в год консультироваться с врачом, а после 50-летнего возраста 1-2 раза в год проходить скрининговую маммографию.
Противоречия скрининга рака молочной железы
Главное противотечение скрининга при раке молочной железы заключается в гипердиагностике. У некоторых женщин, особенно пожилого возраста, после прохождения маммографии могут отмечаться ложноположительные результаты. В итоге врач назначается дополнительные диагностические тесты, которые помогают подтвердить или опровергнуть рак молочной железы. Неточность полученной информации приводит к лишним финансовым и временным затратам, что вызывает недовольство у пациентов.
Необходимо помнить, что любой метод диагностики, даже самый современный и продвинутый, не гарантирует абсолютную точность результатов, в том числе и при выявлении рака молочных желез. Однако частота выявления злокачественных опухолей при проведении скрининга значительно превышает частоту ложноположительных и ложноотрицательных результатов.
Как скрининги помогают снизить риск смерти из-за рака молочной железы?
На этот вопрос ответили ученые из Лондонского университета королевы Марии и Центральной больницы г. Фалун (Швеция). Они проанализировали данные более 52000 женщин в возрасте 40-69 лет, которые регулярно обследовались в период с 1977 по 2015 гг. (до постановки диагноза РМЖ).
Исследователи обнаружили, что у женщин, которые проходили скрининги, следуя действующим рекомендациям, риск смерти в течение 10 лет после выявления заболевания был ниже на 60%, а через 20 лет — на 47% (относительный риск — 0,40 и 0,53 соответственно). Все участницы получали своевременное лечение в соответствии с утвержденными на тот момент гайдлайнами.
Когда скрининг рака молочной железы не проводится
Скрининговые осмотры
СКРИНИНГ – это профилактический медицинский осмотр здоровых лиц определенного возраста для выявления факторов риска и заболеваний на ранних стадиях. Его проведение позволит повысить эффективность лечения и предупредить развитие осложнений. Казахстан- единственная страна, где в рамках гарантированного объема бесплатной медицинской помощи (ГОБМП) проводятся 11 видов скрининга.
Скрининговые осмотры проводятся по приглашению участковой службы. Пациенты без обращения в регистратуру, направляются в отделение профилактики и социально- психологической помощи, где проводится основные скрининг-исследования, отделение располагается на 1 этаже левого крыла поликлиники.
Объем скрининга включает:
антропометрические измерения (рост, масса тела, окружность талии);
измерение артериального давления;
Проведение лабораторных и инструментальных исследований в зависимости от целевой группы
Скринингу подлежат следующие возрастные группы:
- измерение внутриглазного давления в возрасте 40, 42, 44, 46, 48, 50, 52, 54, 56, 58, 60, 62, 64, 66, 68, 70 лет;
- определение уровня холестерина и глюкозы крови в возрасте 40, 42, 44, 46, 48, 50, 52, 54, 56, 58, 60, 62, 64;
- электрокардиография – по показаниям;
- осмотр кардиолога, эндокринолога, офтальмолога – по показаниям.
- анализ крови на маркеры хронических гепатитов В и С у детей – из группы риска.
- Эти исследования позволяют выявить ранние стадии сердечно-сосудистых заболеваний, сахарного диабета, глаукомы и их факторы риска, а также гепатиты, когда ещё несложно справиться с недугами и предупредить страшные осложнения: инсульт, инфаркт, слепоту, цирроз и рак печени.
Для выявления патологических изменений, способствующим возникновению рака, а также выявить рак на ранних стадиях развития, необходимо пройти: женщинам:
Скрининг на рак шейки матки:
- цитологическое исследование мазка из шейки матки для исключения патологических изменений в возрасте 30, 35, 40, 45, 50, 55, 60 лет;
- осмотр акушер-гинеколога, кольпоскопия – по показаниям;
На рак молочной железы:
- рентгенологическое исследование молочных желез (маммография) в возрасте 50, 52, 54, 56, 58 и 60 лет;
- осмотр маммолога, онколога – по показаниям;
Скрининг на колоректальный рак
- мужчинам и женщинам в возрасте 50, 52, 54, 56, 58, 60, 62, 64, 66, 68 и 70 лет
- тестирование кала на скрытую кровь на ранее выявление заболеваний толстой и прямой кишки;
- осмотр хирурга, проктолога, гастроэнтеролога, эндоскопическое исследование толстой и прямой кишки – по показаниям,
Скрининг на раннее выявление рака пищевода и желудка
Целевая группа: мужчины и женщины в возрасте 50, 52, 54, 56, 58, 60 лет, не состоящие на диспансерном учете.
Стадия проведения скрининга состоит из двух этапов:
- Эндоскопическое исследование пищевода и желудка (ФГДС), проведение которой является обязательным для всей целевой группы- .
- Биопсия патологических участков слизистой пищевода и желудка, которая проводится по показаниям в случае выявления патологических изменений слизистой пищевода и желудка.
Скрининг на раннее выявление рака печени
Целевая группа: мужчины и женщины, находящиеся на диспансерном учете по поводу цирроза печени вирусной и невирусной этиологии, за исключением лиц, находящихся на противовирусной терапии и не получивших оценку эффективности противовирусной терапии.
Стадия проведения скрининга состоит из следующих этапов:
- Иммунохимический или иммуноферментный анализ крови на определение уровня альфа-фетопротеина (АФП) 4 раза в год с периодичностью 1 раз в 3 месяца среди пациентов с циррозами печени вирусной этиологии и 2 раза в год с периодичностью 1 раз в 6 месяцев среди пациентов с циррозами печени невирусной этиологии;
- Проведение ультразвукового исследования печени 4 раза в год с периодичностью 1 раз в 3 месяца среди пациентов с циррозами печени вирусной этиологии и 2 раза в год с периодичностью 1 раз в 6 месяцев среди пациентов с циррозами печени невирусной этиологии- АОЦ
Скрининг на раннее выявление рака предстательной железы
Целевая группа:
- Мужчины в возрасте 50, 54, 58, 62 и 66 лет;
- Стадия проведения скрининга:
- Иммунохимический анализ (ИХА) крови на общий простат – специфический антиген (ПСА)- забор;
- Уточняющая диагностика (осмотр уролога, пальцевое ректальное исследование, многоточечная пункционная биопсия)
Стадии скрининговых обследований
А) Подготовительная стадия.
Формирование целевых групп, информационное сопровождение, приглашение на скрининг, в том числе с использованием адресного приглашения, электронных и печатных средств массовой информации.
Б) Проведение скрининга.
Включает заполнение статистической карты профилактического медицинского осмотра (скрининга) амбулаторного пациента (далее – форма 025-08/у) и заполнение формы 30-1/у пациенту, прошедшему скрининговое исследование на рак печени; проведение скрининг-теста; лабораторных и инструментальных исследований.
В) Заключительная стадия.
Дообследование пациентов с выявленной патологией, завершение оформления учетно-отчетной статистической документации:
Каждый гражданин Республики Казахстан должен пройти ежегодный профилактический медицинский осмотр:
- дети- осмотр педиатра, узких специалистов, анализы крови и мочи, инструментальные обследования;
- взрослые- осмотр терапевта, флюорографическое исследование грудной клетки, сдать анализы крови, мочи, женщины – гинекологический осмотр,Если Вы состоите на диспансерном учете, у Вас имеется хроническое заболевание – необходимо в назначенное время обращаться к своему врачу и выполнять его рекомендации!
Скрининг проводится бесплатно в медицинской организации, к которой Вы прикреплены.
Если Вас пригласили на скрининг – пройдите его!
Скрининг - это комплекс тестирований, которые проводятся с целью обнаружения недуга до того, как у человека появятся какие-либо признаки заболевания и его симптомы.

В частности, своевременный скрининг помогает определить рак на ранней стадии. К тому времени, когда появляются симптомы, рак может начать распространяться и стать более трудным для лечения, увеличивая финансовые затраты на препараты и сокращая продолжительность жизни.
Скрининг рака молочной железы
Скрининг рака груди - это метод выявления рака молочной железы на ранней стадии. Маммография - первый шаг в скрининге. Это рентген каждой груди в отдельности, сделанный при максимальном сжатии груди. Маммография обнаруживает даже небольшие изменения в ткани молочной железы, которые могут потребовать дальнейших исследований для проверки на рак.
Перед маммографией получают подробную историю заболеваний молочной железы у женщины или в ее семье. Каждая женщина должна знать физиологические особенности своей груди и уметь обнаруживать отклонения самостоятельно.
Как проводится маммография
Маммография - это рентгеновское излучение с низкой дозой воздействия. Каждую грудь по очереди помещают на рентгеновский аппарат и осторожно, но плотно сжимают прозрачной пластиной. Процедура безвредная и длится всего несколько секунд.
Сдавливание, которое для многих женщин является неприятным и даже иногда болезненным, помогает держать грудь неподвижной и получить более четкую картину, используя минимальное количество радиации. Дискомфорт длится недолго и переносится женщинами с пониманием важности обследования.
Дальнейшие исследования
Если маммография показывает положительные результаты, женщину направляют для дальнейших исследований, которые включают в себя:
- клиническое обследование;
- маммографию в разных проекциях или с увеличением;
- обследование с помощью УЗИ молочной железы;
- МРТ;
- аспирацию тонкой иглой, или биопсию ядра;
- открытую или эксцизионную биопсию.
Варианты лечения рака молочной железы
Как только рак подтвержден, женщина направляется к хирургу для обсуждения доступных ей вариантов терапии. Это важно, прежде чем принимать какие-либо решения о лечении.
Лечение может включать хирургическое вмешательство в сочетании с лучевой терапией, химиотерапией или гормональной терапией или их комбинацией. Точный курс лечения будет зависеть от типа обнаруженного рака и личных предпочтений пациентки.
Кто находится в зоне риска?
Все женщины, отнесенные к группе повышенного риска, как правило, включают женщин с плохим семейным анамнезом. Женщинам, чьи родственницы перенесли рак груди, необходимо контролировать состояние молочных желез как можно тщательнее и обращаться к специалисту при любом подозрении на опухоль.
Встройте "Правду.Ру" в свой информационный поток, если хотите получать оперативные комментарии и новости:
Подпишитесь на наш канал в Яндекс.Дзен или в Яндекс.Чат
Добавьте "Правду.Ру" в свои источники в Яндекс.Новости или News.Google
Также будем рады вам в наших сообществах во ВКонтакте, Фейсбуке, Твиттере, Одноклассниках.
Читайте также:



