Рентген при раке трахеи
а) Терминология:
1. Сокращения:
• Плоскоклеточный рак легкого (ПРЛ)
2. Определение:
• Наиболее частая первичная злокачественная опухоль трахеи
• Развивается из покровного эпителия дыхательных путей
б) Лучевые признаки плоскоклеточного рака трахеи:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Полиповидные узелок или объемное образование, часто изъязвляющиеся и выступающие в просвет трахеи
о Инфильтрация/инвазия прилежащих структур средостения
о На момент выявления часто характеризуется наличием регионарной метастатической лимфаденопатии
• Локализация:
о Дистальная 1/3 трахеи или проксимальные бронхи
• Размер:
о Вариабельный; обычно наибольший размер опухоли 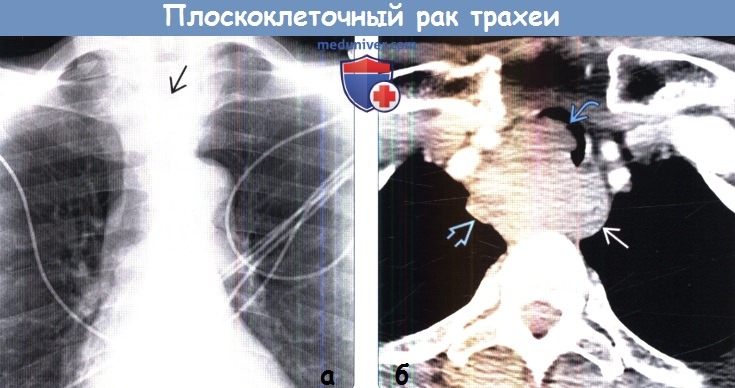
(а) Пациент с плоскоклеточной карциномой (ПКК) и жалобами на стридор и гемофтиз. При рентгенографии органов грудной клетки в ЗП проекции (прицельно трахеи) в правой стенке трахеи определяется крупное объемное образование, выступающее в ее просвет и суживающее его.
(б) У этого же пациента при КТ с контрастным усилением визуализируется крупное объемное образование растущее в просвет трахеи и сдавливающее пищевод. Расположенный за пределами трахеи опухолевый компонент инвазирует прилежащие отделы средостения.
3. КТ:
• Нативная КТ:
о Дифференциация с другими злокачественными новообразованиями трахеи затруднена
о Полиповидные или с дольчатым контуром узелок или объемное образование в просвете трахеи о Образование часто изъязвляется:
- Неровный контур
- Уплотнение прилежащей жировой клетчатки свидетельствует о местной инвазии
о Распространение за пределы дыхательных путей и циркулярное утолщение их стенок:
- Облитерация пространств между структурами средостения при местной инвазии
• Образования могут быть множественными (10%):
о На момент выявления часто наблюдается выраженное сужение просвета дыхательных путей:
- Симптомы обструкции верхних отделов дыхательных путей обычно появляются при сужении просвета трахеи > 50%
о Постобструктивная пневмония:
- Вовлечение в опухолевый процесс и окклюзия главных бронхов
- Участки консолидации легочной ткани и объемное уменьшение отделов легких дистальнее места обструкции
- На фоне легочной ткани с пониженной воздушностью первичное эндобронхиальное новообразование может не визуализироваться
о Регионарная метастатическая лимфаденопатия:
- Часто поражаются лимфатические узлы средостения и корней легких
• КТ с контрастным усилением:
о Внутривенное контрастное усиление облегчает выявление местной инвазии:
- Позволяет обнаруживать инвазию сосудов:
Неровный контур стенок сосудов или сужение их просвета
- Лучше видна граница между опухолью и прилежащими структурами средостения
о Образования большого размера могут характеризоваться негомогенным накоплением контрастного вещества
о Метастазы в лимфатических узлах характеризуются пониженной плотностью:
- Свидетельствуюто наличии участков некроза, выявляющихся достаточно часто
- В опухолевый процесс могут быть вовлечены лимфатические узлы других групп, например надключичные и подмышечные
о Возможна инвазия возвратного гортанного нерва:
- Может приводить к параличу голосовых складок
о Метастазы в органах за пределами грудной клетки встречаются редко:
- Метастазы в легких часто содержат полости
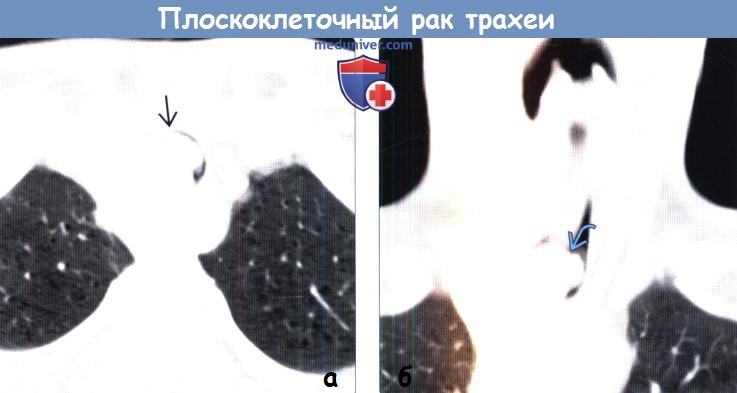
(а) У этого же пациента при КТ с контрастным усилением (легочный режим) определяется почти полная обструкция просвета трахеи эндотрахеальным компонентом опухоли. Степень сужения просвета трахеи может достигнуть 75%, прежде чем возникнут симптомы обструкции верхних отделов дыхательных путей.
(б) У этого же пациента при КТ с контрастным усилением на реконструкции в коронарной плоскости визуализируется дольчатый контур эндотрахеального компонента опухоли. Данная лучевая картина часто соответствует изъязвлению новообразования, которое может приводить к развитию гемофтиза. 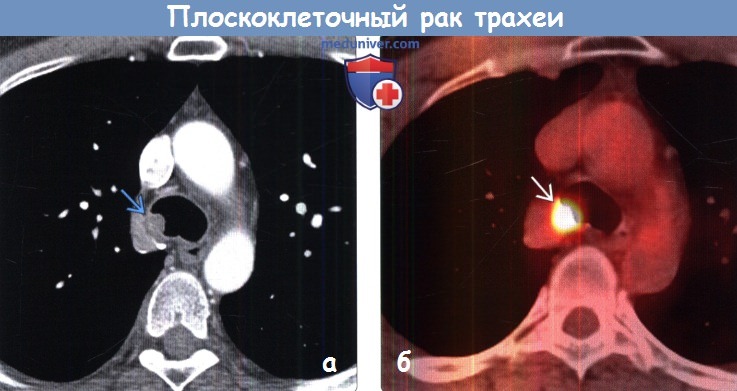
(а) Мужчина 52 лет с первичным плоскоклеточным раком трахеи и жалобами на кашель. При КТ с контрастным усилением в правой стенке трахеи определяется мягкотканный узелок с дольчатым контуром.
(б) У этого же пациента при ФДГ-ПЭТ/КТ визуализируется повышенный уровень поглощения ФДГ образованием в правой стенке трахеи. Для большинства плоскоклеточных карцином дыхательных путей характерен повышенный уровень накопления ФДГ при ПЭТ и ПЭТ/КТ. Однако уровень поглощения ФДГ небольшими опухолями может быть ниже, чем крупными.
4. Методы медицинской радиологии:
• ПЭТ/КТ:
о ПКК обычно характеризуется повышенным уровнем поглощения ФДГ:
- Небольшие образования могут поглощать ФДГ менееинтен-сивно, чем крупные
о Может быть использована для стадирования:
- Для наведения при биопсии лимфатических узлов и метастазов, интенсивно накапливающих ФДГ
- Выявление отдаленных метастазов может препятствовать выполнению хирургического вмешательства
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о КТ является методом выбора для диагностики новообразований трахеи и бронхов
о КТ является методом выбора для динамического наблюдения за состоянием стентов в дыхательных путях, установленных в рамках паллиативной помощи:
- Оценка целостности стента, его положения и проходимости
• Рекомендации по выбору протокола:
о КТ с тонкими срезами облегчает выявление и оценку небольших образований
о Внутривенное контрастное усиление облегчает дифференцирование образования с прилежащими сосудами:
- Позволяет оценивать целостность сосудов и выявлять признаки инвазии
о При изучении томограмм только в аксиальной плоскости можно недооценить протяженность поражения
о Мультипланарная реконструкция изображений облегчает оценку протяженности поражения
о Объемная реконструкция изображений и виртуальная бронхоскопия:
- Облегчают планирование хирургического вмешательства
в) Дифференциальная диагногностика плоскоклеточного рака трахеи:
1. Аденоидно-кистозная карцинома:
• М = Ж (в противоположность ПКК, для которой характерно М>Ж)
• Поражает лиц молодого возраста (третье и четвертое десятилетия жизни)
• Развитие не связано с курением
• Дистальные отделы трахеи и главные бронхи
• Могут наблюдаться протяженные участки поражения трахеи
• Рост вдоль подслизистого слоя и периневральных структур
• При ФДГ-ПЭТ/КТ вариабельный уровень поглощения ФДГ
2. Мукоэпидермоидная карцинома:
• Дети и лица молодого возраста
• Преимущественно поражает долевые и сегментарные бронхи
• Полиповидные образования, выступающие в просвет дыхательных путей, или внутристеночные узелки
• Может ветвиться по ходу дыхательных путей
• В структуре могут выявляться кальцификаты
• Развитие не связано с курением
• При ФДГ-ПЭТ/КТ вариабельный уровень поглощения ФДГ
3. Карциноид:
• Часто поражает главные и долевые бронхи
• Эндобронхиальные узелки с четким контуром
• Часто наблюдается интенсивное накопление контрастного вещества вследствие развитой сосудистой сети
• Постобструктивные ателектаз или пневмония
• При ФДГ-ПЭТ/КТ может поглощать ФДГ слабо либо не накапливать вообще
о По сравнению с типичными карциноидами атипичные чаще характеризуются повышенным уровнем накопления ФДГ
4. Доброкачественные новообразования:
• Гамартома и липома:
о Патогномоничным признаком является наличие макроскопических жировых включений
• Хондрома: характерная кальцификация:
о Кальцификация не является признаком доброкачественности
• Папиллома:
о Обычно множественные и небольшого размера
о Также поражают гортань
о В легких также выявляются полостные узелки и кистовидные образования
5. Легочные метастазы:
• Прямая инвазия трахеи при раке легких или пищевода
• Лимфогенная или гематогенная диссеминация
• Гематогенные метастазы любого первичного злокачественного новообразования, но чаще
• Рака молочной железы
• Рака толстой кишки
• Почечно-клеточной карциномы
• Меланомы
г) Клинические аспекты плоскоклеточного рака трахеи:
1. Проявления:
• Наиболее частые признаки
о Неспецифические симптомы; могут имитировать астму:
- Одышка
- Кашель
- Хрипы
- Стридор
о Приступ охриплости у курящих лиц
о При гемофтизе у курящих лиц следует заподозрить злокачественное новообразование
о Симптомы обструкции верхних отделов дыхательных путей обычно появляются при сужении просвета трахеи > 50%
2. Демографические данные:
• Возраст:
о Шестое и седьмое десятилетия жизни
• Пол:
о Мужчины поражаются в четыре раза чаще, чем женщины
• Эпидемиология:
о Редкая опухоль органов дыхательной системы, однако наиболее частое злокачественное новообразование трахеи у взрослых
о Развитие связано с курением
3. Естественное течение заболевания и прогноз:
• По сравнению с аденоидно-кистозной карциномой прогноз менее благоприятный:
о Обычно на момент выявления характеризуется местным распространением
• В 1 /3 случаев на момент выявления обнаруживаются метастазы в лимфатических узлах легких или средостения
• Показатель пятилетней выживаемости: 39-73%
• Показатель десятилетней выживаемости: 18-53%
4. Лечение плоскоклеточного рака трахеи:
• Единственным радикальным методом лечения является хирургический
• Лучевая терапия проводится при невозможности выполнения хирургического вмешательства или в качестве адъювантного либо паллиативного метода лечения
• Установка трахеальных и бронхиальных стентов
• Значение химиотерапии в настоящее время изучено не полностью
д) Диагностические пункты:
1. Следует подозревать:
• Плоскоклеточная карцинома (ПКК) у мужчин среднего или пожилого возраста с опухолью в трахее и сведениями о курении в анамнезе
• Плоскоклеточная карцинома (ПКК) у курильщика при приступе астмы или охриплости
• При наличии у курильщика гемофтиза, несмотря на отсутствие изменений при рентгенографии органов грудной клетки, следует заподозрить злокачественное новообразование дыхательных путей и выполнить КТ
2. Ключевые моменты при интерпретации изображений:
• Визуализация области трахеи и главных бронхов при рентгенографии затруднена
• Плоскоклеточную карциному (ПКК) следует подозревать при:
о Локальном асимметричном утолщении стенки трахеи
о Экзофитном узелке в просвете трахеи
о Выраженном сужении просвета дыхательных путей даже в случае отсутствия симптомов
• У пациентов с ПКК не так уж редко наблюдаются множественные первичные опухоли трахеи
• При плоскоклеточной карциноме (ПКК) следует выявлять наличие признаков местной инвазии
• Метастазы в лимфатических узлах часто характеризуются наличием некротических изменений
е) Список литературы:
1. Junker К: Pathology of tracheal tumors. Thorac Surg Clin. 24(1):7—11, 2014
2. Kang EY: Large airway diseases. J Thorac Imaging. 26(4):249-62, 2011
3. Abbate G et al: A primary squamous cell carcinoma of the trachea: case report and review of the literature. Acta Otorhinolaryngol Ital. 30(4):209, 2010
4. Javidan-Nejad C: MDCT of trachea and main bronchi. Radiol Clin North Am. 48(1 ):157-76, 2010
5. Lee KS et al: Update on multidetector computed tomography imaging of the airways. J Thorac Imaging. 25(2):112-24, 2010
Редактор: Искандер Милевски. Дата публикации: 2.2.2019
Горло — это орган дыхательной системы, находящийся между глоткой и трахеей. Рак горла — это злокачественное образование, в большей степени плоскоклеточного типа. Выполняет в организме дыхательную, глотательную и голосообразующую функции.
Особенности заболевания
Эта патология, очень часто встречается в системе онкологии. Среди всех недоброкачественных образований на долю горла выходит 2,5%. Среди онкологии головы и шеи, горло лидирует по количеству его выявления.
Столь большой риск заболевания имеет важное значение в диагностике рака горла. По статистике, это заболевание чаще наблюдается у мужчин, таким образом на одну больную женщину приходится десять мужчин. Продолжительность жизни мужского населения при раке гортани составляет 60-70 лет, женского — 70-80.
Вовремя проведённая и доскональная проверка рака горла даёт высокую гарантию в эффективности лечения данного недуга, потому, определить рак горла очень непросто.
При недоброкачественном образовании преддверия гортани, либо подскладочного участка, рак чаще протекает долго и незаметно. В сравнении с ними патология голосовой щели выявляется на более раннем этапе признаками дисфонии, при которых излечение недуга может быть полным при эффективном и качественном лечении.
Симптомы рака горла
Докторам разной специализации необходимо понимать, что при долго присутствующей охриплости голоса, более 15-20 дней, у мужчин зрелого возраста, при отсутствии других симптомов, есть возможность опровержения развития рака гортани.
Оптимальными, требующими внимания, признаками могут служить:
- не проходящий кашель;
- ощущение комочка в горле;
- проблемы с глотанием;
- болезненные ощущения в слуховом аппарате;
- легко прощупывающиеся лимфатические узлы.
Как определить рак горла
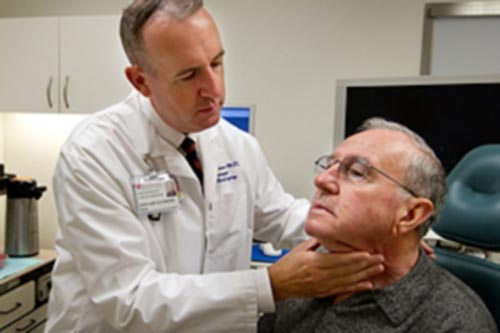
Диагностика рака горла начинается с опроса, визуального осмотра или пальпации шеи. Особенное внимание следует обратить на жалобы больного, по ним можно предположить нахождение опухли и продолжительность её развития.
Всё это имеет важное значение для прогноза последующего развития опухолевого образования и его восприятия радиации. Например, образование вестибулярного участка гортани может характеризоваться пациентом как ощущение мешающего предмета в горле и постоянной болезненностью при глотании.
Когда к этим неудобствам присоединяются боли в ухе, то можно диагностировать опухоль на латеральной стенке гортани с одной стороны. Изменение фона голоса сигнализирует о вмешательстве в злокачественный процесс голосового отдела.
Боль в горле совместно с затруднённым дыханием позволяют предположить стеноз гортани, что означает запущенность болезни, а если ещё и повышается охриплость голоса, можно констатировать поражение подголосовой части. При осмотре пациента, врач внимательно оценивает форму и контуры шеи, внешний вид кожи, подвижность гортани.
Как сказано выше, для диагностики рака горла (гортани) весомую часть информации врачу даёт пальпация:
- оценивается конфигурация и объём опухоли;
- смещение её относительно соседних тканей;
- при этом прислушивается к дыханию и голосу пациента, дабы не упустить возможные симптомы стеноза и дисфонии. Требуется доскональная пальпация лимфатических узлов.
При раке возможно распространение метастазов на все лимфатические узлы. Для определения окончательного диагноза важно провести ещё общее клиническое исследование.
Как диагностировать рак горла?
- Сделать ларингоскопию, осмотр гортани специальным зеркалом, ларингоскопом. Ларингоскопия поможет обнаружить опухоль. Также осмотреть полость горла и носовые складки. Ларингоскоп — это такая трубка, у которой один конец оснащен видеокамерой. К тому же с помощью ларингоскопии совершается забор тканей для биопсии.
- Биопсия позволяет определить рак горла, более точно поставить диагноз. За счет биопсии можно не только выявить рак, но и его гистологический тип. С помощью этих сведений, возможно, эффективно лечить заболевание.
- Существуют еще некоторые методы диагностики рака горла, методы визуализации. Это такие как, ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ), позитронно-эмиссионная томография (ПЭТ).
- При имеющихся нескольких признаков необходима прямая ларингоскопия, с применением специальных приборов (ларингоскоп), возможно непрямая ларингоскопия. Вместе с рентгенографией она является ведущей в выявлении рака гортани.
- Стробоскопия, является дополнительным исследованием.
- Очень распространён рентгенографический способ диагностики, поскольку гортань относится к полым органам со своими отличительными свойствами, чётко просматривается на снимках без специального контрастирования.
- Рентген горла — самый доступный и эффективный способ выявления рака, при этом, достаточно информативный. С его помощью можно получить полную картину состояния гортани и окружающих её тканей. Рентгенография грудной клетки даёт оценку степени распространённости процесса новообразования, а с помощью компьютерной томографии, возможно, получить детальную информацию о нём.
- В обследовании подскладочного участка используют метод прямой фиброларингоскопии.
- Клинический анализ крови и кровь на онкомаркеры являются неотъемлемым в диагностике онкозаболевания.
Инструментальные способы обследования
В настоящее время широко используется непрямая ларингоскопия, фиброларингоскопия, эндоскопия с прицельной биопсией, рентгенография, компьютерная томография поражённой области, УЗИ, аспирационная пункция регионарных лимфатических узлов.
Непрямая ларингоскопия используется при определении нахождения и распространённости опухоли, визуальной оценки слизистой оболочки гортани и голосовой щели, обращается внимание на уровень подвижности голосовых связок.
Способом выбора при тризме для постановки диагноза рака горла считается фиброларингоскопия, с её помощью можно определить состояние фиксированного участка надгортанника и подголосового отдела. Применяя эндоскопию целесообразно провести прицельную биопсию для выявления степени злокачественности образования.
Диагностика рака горла, как и исследование любых других подозрительных на рак органов, очень сомнительна без гистологического исследования. Если вторичная биопсия не показывает онкологию, а по клинике можно диагностировать рак, применяют интраоперационную диагностику с обязательным гистологическим обследованием для подтверждения или опровержения рака.
Обнаружение метастаз в регионарных лимфоузлов даёт неутешительный прогноз, поэтому важно суметь их своевременно обнаружить. При УЗИ под подозрение попадут узлы с имеющимися гипоэхогенными участками. При нахождении таких узлов необходимо провести тонкоигольную аспирационную пункцию, взятый биологический материал подвергается гистологическому исследованию, для убедительности потребуется повторная пункция. Точность метода при положительном результате равняется 100%.
Из чего начинается обследование?
- осмотр пациента;
- осмотр шеи;
- пальпация (ощупывание) шейных лимфатических узлов.
Перед проведением осмотра, доктор просит пациента наклонить голову вперед, после чего начинает ощупывать шейные лимфатические узлы, а также грудинно-ключично-сосцевидную мышцу. Это помогает ему оценить состояние лимфатических узлов и сделать предварительное предположение о наличие метастаз.
Непрямая ларингоскопия

Непрямая ларингоскопия, представляет собой осмотр гортани, который проводится непосредственно прямо в кабинете врача. Методика достаточно проста, но устаревшая, из-за того что специалист полноценно не может осмотреть гортань. В 30 – 35% случаях опухоль на ранней стадии не выявляется.
При непрямой ларингоскопии определяют:
- расположение опухоли;
- границы опухоли;
- характер роста;
- состояние слизистой оболочки гортани;
- состояние (подвижность) голосовых связок и голосовой щели.
Перед исследованием в течение некоторого времени нельзя употреблять (пить) жидкость и принимать пищу. В противном случае во время ларингоскопии может проявиться рвотный рефлекс и возникнуть рвота, а рвотные массы могут попасть в дыхательные пути. Также необходимо отметить, что перед проведением исследования рекомендовано снять зубные протезы.
Процесс исследования специалистом:
Весь период исследования непрямой ларингоскопии занимает не более 5 – 6 минут. Анестетик теряет свое действие примерно через 30 минут и в течение этого времени нельзя есть и пить.
Прямая ларингоскопия
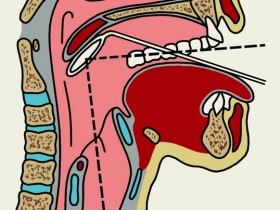
При проведении прямой ларингоскопии в гортань вводят специальный гибкий ларингоскоп. Прямая ларингоскопия является более информативной, чем непрямая. В ходе исследования можно хорошо рассмотреть все три отдела гортани. На сегодняшний день большинство клиник придерживается именно этой методики обследования.
При прямой ларингоскопии можно взять фрагмент опухоли для биопсии, удалить папиллому.
Гибкий ларингоскоп представляет собой вид трубочки.
Перед исследованием, пациенту для подавления образования слизи, назначают медикаментозные препараты. При помощи спрея, специалистом проводится местная анестезия и закапывают в нос сосудосуживающие капли, которые уменьшают отек слизистой оболочки и облегчает прохождение ларингоскопа. Ларингоскоп вводят через нос в гортань и осматривают ее. Во время прямой ларингоскопии может возникать некоторое чувство дискомфорта, а также тошнота.
Биопсия
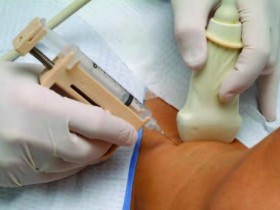
Биопсия — это взятие фрагмента опухоли или лимфатического узла для изучения под микроскопом. Данное исследование позволяет довольно точно диагностировать злокачественный процесс, его вид и стадию.
Если при исследовании лимфатического узла обнаружены злокачественные клетки, то диагноз рака гортани считается точным на все 100%. Обычно биопсию берут специальным инструментом во время прямой ларингоскопии.
Онкологическое образование, удаленное во время операции, также в обязательном порядке отправляют на исследование в лабораторию. Для выявления метастазов проводят пункционную биопсию лимфатических узлов. Материал получают при помощи иглы, которая вводится в лимфоузел.
УЗИ шеи
Ультразвуковое исследование шеи помогает специалисту провести оценку лимфатических узлов. При помощи УЗИ, выявляются самые мелкие лимфатические узлы с метастазами, которые не определяются во время пальпации (прощупывания руками). Для проведения биопсии, доктор определяет наиболее подозрительные лимфатические узлы.
Ультразвуковое исследование шеи при раке гортани проводят при помощи обычных аппаратов предназначенных для УЗИ-диагностики. По изображению на мониторе доктор оценивает размеры и консистенцию лимфатических узлов.
Рентгенография грудной клетки
Рентгенография грудной клетки
Рентгенография грудной клетки помогает выявить метастазы опухоли в легких и внутригрудные лимфатические узлы.
Рентгеновские снимки грудной клетки делают в прямой (анфас) и боковой (профиль) проекции.
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ)
КТ и МРТ представляют собой современные методы диагностики, при помощи которых можно получить качественное трехмерное изображение или послойные срезы органа.
При помощи КТ и МРТ можно определить:
- положение опухоли;
- ее размеры;
- распространенность;
- прорастание в соседние органы;
- метастазы в лимфатические узлы.
Эти методики позволяют получить более точную картину по сравнению с рентгенографией.
Принципы проведения КТ и МРТ похожи. Пациента укладывают в специальный аппарат, в котором он должен находиться неподвижно в течение определенного времени.
Оба исследования безопасны, так как отсутствует лучевая нагрузка на организм пациента (МРТ), либо она минимальна (КТ). Во время проведения МРТ пациент не должен иметь при себе никаких металлических предметов (наличие кардиостимулятора и других имплантатов из металла является противопоказанием к МРТ).
Электрокардиография (ЭКГ)
Прежде всего, это исследование предназначено для оценки состояния сердца при раке гортани, что входит в обязательную программу проведения диагностики.
Пациента укладывают на кушетку, специальные электроды помещают на руки, ноги и грудную клетку. Аппарат фиксирует электрические импульсы сердца в виде электрокардиографической кривой, которая может выводиться на ленту или при наличии современных приборов на монитор компьютера.
Бронхоскопия
Эндоскопическое исследование бронхов проводится при помощи специального гибкого инструмента – эндоскопа. Это исследование проводится только по показаниям. Например, если выявлены изменения во время рентгенографии грудной клетки.
Что необходимо сделать перед подготовкой пациента к исследованию:
- по назначению врача, за некоторое время до исследования, пациенту вводят лекарственные препараты;
- необходимо снять зубные протезы, пирсинг;
- пациента усаживают или укладывают на кушетку;
- осуществляют местную анестезию: слизистые оболочки рта и носа орошают аэрозолем анестетика;
- бронхоскоп вставляют в нос (иногда в рот), продвигают в гортань, затем в трахею и бронхи;
- осматривают слизистую оболочку бронхов. При необходимости делают фото, берут биопсию.
Стадии развития заболевания, течение и прогноз
В зависимости от расположения и распространения злокачественного поражения, различают стадии развития болезни:
0 стадия — диагностирование болезни на нулевой стадии случается крайне нечасто, так как симптомы в этот период почти отсутствуют. И всё же, если диагноз рака ставится именно на этом этапе, то успешное избавление от него достаточно велико, при этом выживаемость пациентов в течение будущих пяти лет соответствует 100%;
1 стадия — опухоль переходит за границы слизистой оболочки гортани. Но, не распространяется на соседние ткани и органы. При раке гортани первой степени наблюдается вибрирование голосовых складок и генерация звуков. Успешно выбранное лечение, даёт шанс больным прожить ещё 5 лет, количество таких людей соответствует 80%;
2 стадия — рак переходит на один из участков гортани и полностью поражает его. Пределы своего занятого участка не покидает. Голосовые связки остаются подвижными. Метастазы на этом этапе ещё не образуются, или являются единичными в лимфоузлах. При адекватном выборе лечения рак гортани второй степени даёт возможность больному прожить ещё пять лет в 70% случаев;
3 стадия — злокачественное образование имеет крупный объём и уже повреждает близлежащие ткани и соседние органы. Опухоль даёт одиночные или множественные метастазы. Голосовые связки утрачивают свою подвижность. У человека голос становится осиплым или вообще отсутствует. При оптимальном лечении, прогноз выживаемости пациентов с раком этой стадии в течение пяти лет составляет 60%;
4 стадия — опухоль достигает внушительного размера, поражает все соседние ткани. Она приобретает такие объёмы, что может заполнять почти всю гортань. Рак гортани 4 стадии чаще всего, методам лечения уже не поддаётся. Развитие рака достигло своего. Поражены уже все соседние ткани, опухоль слишком углубилась. Раком затронуты некоторые органы, например, щитовидная железа и пищевод. На этом промежутке обнаруживается множество регионарных и отдаленных метастазов. Здесь облегчить страдание больного поможет, лишь поддерживающее лечение и обезболивание. Прогноз выживаемости таких пациентов на протяжении следующих пяти лет даёт лишь 25%.
Может проводиться в двух проекциях — прямой и боковой.
Когда при прямой укладке хрящи гортани трудно различимы и оказываются закрыты позвоночником, прибегают к рентгенотомографии, посредством которой можно визуализировать только обследуемые элементы. На рентгенограмме становятся видны непосредственно гортань, подъязычная кость и остальные анатомические образования шеи.
Исследование требуется для оценки просвета гортани, глотки и трахеи. По снимку врач также делает вывод о состоянии хрящей и подъязычной кости. Рентген дает возможность диагностировать уровень подвижности голосовых связок, просвет голосовой щели.
Зачем обследовать этот орган
Болезненные ощущения при глотании, постоянный кашель, чувство инородного тела в гортани могут являться причинами ряда болезней. Для диагностики нужен рентген горла – эта процедура показывает состояние хрящей и мягких тканей гортанной полости.
Дополнительно к обследованию гортани врач назначает рентгенографию пазух носа при гайморите для установления причин воспаления, так как гайморит часто возникает при хронических заболеваниях горла.
Рентгенография гортани необходима в следующих случаях:
- травма верхнего отдела позвоночника или шеи;
- наличие или подозрение на присутствие инородного тела;
- подозрение на онкологическое заболевание;
- термические, химические ожоги гортани;
- травма трахеи при интубации;
- паралич голосовых связок;
- визуализация имеющихся новообразований;
- коклюш;
- дифтерия.
Существует ряд противопоказаний для прохождения процедуры, так как пациент подвергается рентгеновскому излучению. При беременности рентгенография невозможна, однако бывают исключения: угроза жизни пациентки или невозможность иного метода обследования.
Процедура противопоказана пациентам, не достигшим 15 лет. Имеются исключения: жизнь пациента под угрозой или польза процедуры превышает риск.
Людям с лишним весом рентген не назначается – весовое ограничение аппарата составляет 130 кг. Таким пациентам назначаются альтернативные методы исследования.
Как проводится процедура?
Никакой подготовки от пациента не требуется. Во время процедуры пациент лежит на животе.
При боковой укладке снимок отражает просвет гортани как слегка изогнутую полосу, которая начинается от просвета глотки и перетекает в просвет трахеи. По полученной картине врач может четко разглядеть все хрящи, тело и рожки подъязычной кости, язычно-надгортанные ямки и остальные составляющие обследуемой области.
Прямая проекция позволяет сделать снимок, на котором различимы только пластинки щитовидного хряща, а также просвет трахеи. Верхний и средний отделы распознать сложно. Трудные случаи, в которых нельзя провести эндоскопию, например, при наличии рубцовых изменений в тканях, применяют рентгенконтрастные вещества. Они наносятся путем напыления.
Показания и противопоказания
Кому назначают рентгеноскопию? Например, людям, которые травмировались. Это может быть порез или прокол. А изнутри попадание инородного тела или интубация. Ещё бывает, что пациент получил ожог, химический либо термический. Такая диагностика ценна для выявления параличей с парезами.
Метод используется, как вспомогательный и когда нужно выявить большой очаг абсцесса в трахее, стеноз, наличие опухолей или кист? Отменно диагностика себя зарекомендовала при установлении диагнозов: дифтерия или коклюш.
Рентгеновское облучение запрещено делать будущим мамочкам, ожидающим малыша. При других заболеваниях, поражениях, полных противопоказаний, медики не устанавливают.
Важно. В целом рентген показан, здоровым людям. Если вы простужены, или у вас имеются острые заболевания внутренних органов, лучше его отложить.
Расшифровка результатов
Результаты рентгенографии определяются в большей степени физическими параметрами оборудования. Современные цифровые установки, пришедшие на смену пленочным, позволяют получить снимок более высокого качества, более четкий и информативный, уменьшая вместе с тем лучевую нагрузку на организм пациента. Осложнений не наблюдается. Альтернативными методами диагностики можно считать компьютерную и магнитно-резонансную томографию.
Применение рентгеновского излучения в медицине вообще, и в отоларингологии в частности, требует четких оснований и разрешается только по согласованию с лечащим врачом, который выписывает направление на процедуру. Сначала необходимо прийти на прием к отоларингологу. Записаться Вы можете, позвонив по одному из телефонов клиники или заполнив онлайн-форму на нашем сайте.
КТ с контрастированием
Для выявления и диагностирования определенных заболеваний выполняют КТ гортани с контрастом. Контрастирующий препарат — это вещество, которое позволяет усилить видимость обследуемых органов и тканей. Чаще всего, используются для контраста препараты на основе йода. Вещество вводят в вену, оно распространяется по кровотоку и окрашивает сосуд, после чего препарат накапливается в тканях, улучшая, таким образом, их видимость на получаемых снимках. Каждый последующий снимок четче визуализирует разветвленную систему сосудов.
Как правило, КТ с контрастированием применяют для исследования участков воспаления и раковых опухолей, так как эти очаги имеют свою систему кровоснабжения, которая отличается от нормальной. Снимки КТ отлично отображают это различие, и лечащий врач может сразу диагностировать аденому, кисту или злокачественную опухоль.
Иногда область шеи могут обследовать с введением контраста пероральным способом, например, КТ пищевода при подозрениях стеноза, рака или на полип слизистой. Контрастирующие препараты выводятся из организма полностью в течение двух дней.
О томографе
МРТ-исследование проводится на специальном аппарате − томографе. В зависимости от модели и конструкции аппараты обладают определенными характеристиками. Бывают открытые и закрытые томографы.
Для МРТ гортани, как правило, используют современную открытую конструкции, так как использование закрытого контура не оправдано для данного исследования. Аппарат представляет собой кольцо, генерирующее магнитное поле. Пациент помещается в полость кольца при помощи движущегося стола. Важно, что аппарат находится точно над зоной шеи, не оставляя у больного ощущения замкнутого пространства. Такая процедура не вызывает страха и дискомфорта, соответственно обследуемый спокойно находится необходимое для исследования время без движения, что помогает получить максимально точный диагностический результат.
Аналоги метода
Рентгенография этого участка дыхательной системы – не относится к самым высокоинформативным методам диагностики. Это обусловлено тем, что на рентгеновском снимке тени, создаваемые разными анатомическими структурами, накладываются друг на друга. Это может затруднять распознавание тех или иных объектов.
Современная медицина все чаще пользуется компьютерной томографией.
Это также рентгенологический метод, который позволяет получить послойное изображение внутренних органов. С его помощью получают снимки с высоким качеством изображения. При помощи цифровой обработки можно получить трехмерное изображение органа. Это дает возможность сопоставить размеры и форму всех его частей между собой.
Еще один высокоинформативный диагностический метод – магнитно-резонансная диагностика. Он основан на способности ядер водорода менять свою пространственную ориентацию под влиянием магнитного поля. Процесс сопровождается выделением определенного количества энергии. Она регистрируется анализирующей системой. На основании полученных данных строится изображение. С помощью МРТ можно оценить размеры и форму органа, его соотношение с соседними структурами. Метод настолько точный, что позволяет диагностировать заболевание на самой ранней стадии развития. Прицельное исследование применяется в тех случаях, когда нужно более детально рассмотреть интересующий участок. По показаниям применяется МРТ с контрастированием.
Надгортанник видно в горле
Инфекция — наиболее частая причина патологии. Возбудителем заболевания является гемофильная палочка, которая обычно вызывает пневмонии и менингиты.
Инфекция передается воздушно-капельным путем от больного человека к здоровому.
Бактерия длительное время остается неактивной в полости носа или носовых пазухах и вызывает развитие патологии только при воздействии неблагоприятных внешних и внутренних факторов.
Кроме патогенных биологических агентов вызвать эпиглоттит могут следующие этиологические факторы:
- Прямая травма горла – удар, а также другие повреждения и раны на шее.
- Термический ожог при употреблении горячей пищи.
- Химический ожог горла кислотами или щелочами.
- Травмирование гортани.
- Курение, наркомания.
Гемофильная палочка — грамотрицательный микроорганизм, факторами патогенности которого являются способность к капсулообразованию и развитию гнойного воспаления в месте внедрения.
Бактерия попадает на эпителий органов дыхания, разрушает эпителиальный барьер и вызывает местное воспаление. Надгортанник и верхняя часть гортани отекают. В патологический процесс вовлекаются окружающая клетчатка, мускулатура и надхрящница. Надгортанник смещается кзади и вызывает стеноз воздухоносных путей, который может привести к асфиксии и даже смерти.
Респираторные вирусы вызывают повреждение и разрыв капилляров, появление мелких геморрагий, поражение эпителия. Эти процессы способствуют беспрепятственному проникновению бактерий в подслизитый слой, где формируется очаг воспаления.
- Мужчины болеют эпиглоттитом чаще, чем женщины.
- Лица, находящиеся в тесном коллективе — в школе, яслях, офисе, заболевают быстрее.
- Темнокожие в большей степени подвержены заражению и развитию патологии, нежели лица с белой кожей.
- Заболевание среди горожан встречается чаще, чем среди сельских жителей.
- Лица с ослабленной иммунной системой склонны к восприятию вирусов и бактерий.
- Аллергики.
- Дети с перинатальной энцефалопатией.
- Лица, страдающие неизлечимыми заболеваниями крови — лимфогранулематозом.
- Перенесшие спленэктомию (операцию по удалению селезенки).
Эпиглоттит начинается как обычная простуда и проявляется недомоганием, лихорадкой, чиханием, насморком, заложенностью носа.
Основными проявлениями острого эпиглоттита являются: боль, гиперемия горла, интоксикационный синдром. Больной испытывает трудности при дыхании, надгортанник мешает глотать, повышается слюноотделение и слюнотечение. Спустя некоторое время голос становится приглушенным, дыхание хриплым, свистящим, шумным.
Обычно развитию патологии предшествует ОРВИ или ангина. Заболевание проявляется у детей характерной триадой симптомов: затрудненным дыханием, обильным слюноотделением и болью в горле.
У большинства появляются сухость в горле, боль в ушах и болезненность при пальпации шеи.
Ребенок становится беспокойным, возбужденным, у него изменяется голос вплоть до афонии, нарушается процесс проглатывания пищи.
Воспаление надгортанника у детей развивается стремительно, симптоматика нарастает и за несколько часов может возникнуть полная обструкция дыхательных путей.
Погибают дети от острой дыхательной недостаточности, аспирации рвотных масс, гипоксической комы.
Диагностику заболевания проводят в стационаре после восстановления нарушенного дыхания и общего состояния больного. Начинают ее с изучения жалоб, анамнеза и осмотра горла и надгортанника.
Обследование детей с эпиглоттитом проводится детским ЛОР-врачом в реанимационном отделении.
К инструментальным методам исследования больных с эпиглоттитом относятся: фиброларингоскопия, фарингоскопия, ларингоскопия, с помощью которых выявляют темно-вишневую инфильтрацию корня языка, гиперемию надгортанника, снижение его подвижности, отек окружающих тканей.
В микробиологической лаборатории исследуют отделяемого зева на микрофлору и определяют чувствительность возбудителя заболевания к антибактериальным средствам.
Рентгенодиагностика позволяет обнаружить увеличенную тень надгортанника и определить степень отека горла.
Больных с симптомами эпиглоттита необходимо срочно госпитализировать в стационар. Транспортировать их следует только в положении сидя, чтобы не произошла обтурация дыхательных путей запавшим надгортанником. Лечение патологии проводят одновременно оториноларингологи и реаниматологи.
Неотложная помощь при эпиглоттите направлена на восстановление нарушенного дыхания. Она заключается в проведении ингаляции увлажненным кислородом или использовании кислородной маски. Полная обтурация дыхательных путей требует проведения интубации трахеи или чрескожной пункционной трахеостомии.
После восстановления нарушенного дыхания переходят к антибиотикотерапии, инфузионной терапии и иммунокоррекции.
Существует специфическая профилактика эпиглоттита — вакцинация. Обычно ее проводят детям младше 5 лет. В настоящее время разработана вакцина для более старших детей и взрослых, иммунная система которых ослаблена.
Неспецифическая профилактика заключается в регулярном мытье рук, занятиях спортом, закаливании, сбалансированном питании и укреплении иммунитета. Следует беречь горло от травм и ожогов, не употреблять горячую пищу, вести здоровый образ жизни, бороться с курением.
Патологии, которые видны на рентгенограммах
Одним из симптомов, которые видно на обзорной рентгенограмме, является смещение трахеи в сторону. Такое состояние должно быть детально изучено, и, при необходимости, назначен дополнительный метод исследования, в том числе прицельная рентгенография.
Если наблюдается увеличение давления в одной половине грудной клетки, трахея смещается в противоположную сторону. И наоборот, если уровень давления падает с одной стороны, то легкие спадаются, и тянут ее за собой в сторону поражения. Также на снимке хорошо заметно сужение ее просвета, который в норме равен двум сантиметрам.
Стеноз возможен при следующих патологиях:
- саркоидозе;
- амилоидозе;
- рецидивирующем полихондрите;
- доброкачественных опухолях средостения;
- папилломатозе трахеи;
- первичных злокачественных опухолях;
- метастазировании в воздухоносные пути;
- соединительно-тканных заболеваниях (трахеопатия, остеопластическая дистрофия трахеи);
- гранулематозном васкулите Вегенера.
На рентгене видна схожая картина – трахея сужена, наличие образований средней и низкой плотности в средостении, которые сдавливают ее снаружи, или растут внутри нее.
Существует группа заболеваний, которые классифицируют как врожденные аномалии развития трахеи. Рентген является ключевым методом в их диагностике. К ним относят:
Читайте также:

