Раковые эмболы в сосудах при раке молочной железы
Относительно недавно – отголоски этого еще можно найти на страницах интернет-порталов – в классификации раков молочной железы встречалась такая форма как инфильтративный рак молочной железы. Со временем подходы врачей к диагностике и лечению этого заболевания изменились, соответственно, изменилась классификация. Сейчас инфильтрирующий рак, как отдельная форма злокачественной опухоли, не выделяется. Но само понятие используется. Оно может быть применено в двух ситуациях:
- При классификации гистологических (различимых под микроскопом) форм опухоли молочной железы. Инфильтративная карцинома или, более точно, инвазивный рак – одна из форм развития злокачественного новообразования органа.
- При описании одной из клинических форм развития опухоли: отечно-инфильтративная форма рака.
Инвазивная карцинома
Или инвазивный рак, или инфильтративная карцинома.

С точки зрения гистологического (клеточного) строения выделяют более 10 типов инвазивного рака, многие из которых имеют несколько подтипов. Но клинические проявления болезни будут зависеть не от клеточной структуры, а от стадии развития опухоли.
Если говорить о классификации TNM, то карцинома in situ относится к категории T0, то есть это самое начало развития новообразования. Переход в инвазивный рак характеризуется как T1 и далее, в зависимости от того, насколько она успевает разрастись к моменту диагностики.
На ранних этапах заболевания пациенток может не беспокоить вообще ничего, либо появляются жалобы на обнаруженный опухолевый узел. При появлении метастазов в лимфоузлы они увеличиваются в размерах, блокада лимфоттока может вызывать отек как самой железы, так и руки на стороне поражения. Отдаленные метастазы в различные органы проявятся клинической картиной, характерной для поражения этих органов.
На поздних стадиях присоединяются неспецифические симптомы, общие для любых злокачественных новообразований: проявления интоксикации продуктами распада опухолей, снижение веса, анемия и так далее.
Подходы к лечению будут зависеть от стадии опухоли. На начальных этапах обычно выполняют органосохраняющую операцию, вопрос о химио- и лучевой терапии решается индивидуально. Чем шире распространяется опухоль, тем больше объем операции, тем шире используются химиотерапевтические, гормональные препараты, а также лучевая терапия.
Отечно-инфильтративный рак
Один из вариантов развития злокачественного новообразования молочной железы. Частота его возникновения – около 2,5% в среднем, но в таких странах как Египет, Марокко, Тунис отечно — инфильтративный рак молочной железы встречается с частотой до 10-15%. Чаше болеют молодые женщины.
Вообще, по внешним появлениям эта форма рака грудных желез очень похожа на обычное воспаление и врачи общей практики часто ошибочно ставят диагноз мастита или абсцесса. Назначаемые в таких случаях антибиотики не улучшают ситуацию, а только затягивают лечение.
При маммографии выявляется отек кожи, отсутствие опухолевого узла и искажение трабекулярной структуры тканей молочной железы.

Обычно в составе опухолевых эмболов находят вирусные факторы:
- вирус папилломы человека,
- вирус Эпштейн-Барра;
- цитомегаловирус;
- вирус Биттнера (известный также как фактор рака молочных желез мышей).
Этими вирусными агентами инфицированы опухолевые клетки. К ним присоединяются опухоль-ассоциированные макрофаги (клетки крови, отвечающие за иммунитет), и все эти структуры выделяют биологически активные вещества, стимулирующие агрессивное метастазирование опухоли.
Отечно-инфильтративный рак молочной железы отличается крайне злокачественным течением и ранним метастазированием. В трети случаев на момент установления диагноза уже есть отдаленные метастазы.
Для лечения используют сочетание химиотерапии, хирургических методов и лучевой терапии. Но эффективность лечения невелика. Трехлетняя специфическая выживаемость – 42%, средняя продолжительность жизни с момента установления диагноза – 37 месяцев.
Общеизвестно, что дистантное распространение по лимфатическим и кровеносным сосудам (метастазирование) — это высшее выражение автономности опухоли, главный отличительный признак злокачественного процесса и наиболее частая причина смерти больных.
Способность к метастазированию позволяет опухолевым клеткам покидать первичную опухоль и колонизировать новые территории, где, по крайней мере, вначале нутриенты и пространство для роста не ограничены.
Важным и необходимым условием метастазирования является способность опухоли формировать собственную сосудистую сеть. Образование сосудов в опухоли, а следовательно, и процесс метастазирования может начаться, когда количество неоппастических клеток составит более 10 3 (1-2 мм).
Однако на практике опухоли разного гистогенеза имеют различную критическую массу, необходимую для метастазирования. В целом, считается, что более крупные и менее дифференцированные опухоли обладают большим инвазивно-метастатическим потенциалом, хотя это и не абсолютная закономерность.
Довольно часто при очень больших размерах, глубокой инвазии опухоли и даже при наличии карцинемии как отдаленные, так и регионарные метастазы могут и не выявляться.
Данный факт объясняется отсутствием гено- и фенотипических свойств инвазивности опухолевых клеток и соответствующей протйвомтастатической сопротивляемостью организма. Не вся опухоль а лишь субклон(ы) клеток внутри нее в ходе опухолевой профессии приобретают способностью к метастазированию и для этого должно пройти достаточное время.
Метастазирование (греч. metastasis — перемена места, перемещение, перенос) — это перенос по сосудам (лимфатическим, кровеносным) неоппастических клеток за пределы первичной опухоли в различные органы и ткани с образованием вторичных опухолевых узлов той же гистологической структуры. Понятно, что интравазальное распространение или обсеменение клетками естественных полостей имеет большое прогностическое значение.
Метастазирование — это сложный биологический процесс, результат взаимодействия опухоли и организма и абсолютный признак злокачественности, его мопекулярно-генетические механизмы изложены ранее. В данном разделе представлены клинические аспекты данной проблемы.
Феномен метастазирования опухолей впервые описал Жан Клод Рекамье (1829) на примере метастаза рака молочной железы в головной мозг; он же впервые ввел терминологию, которой мы пользуемся до настоящего времени.
Приблизительно 30% впервые выявленных злокачественных опухолей уже имеют метастазы. Такое развитие событий выражается в многократном увеличении негативного клинического эффекта, оказываемого первичным узлом, сильно ограничивает возможности лечения и нередко, в гораздо большей мере, способствует наступлению смерти, чем существование первичной опухоли.
По сути, метастаз — это спонтанный аутотрансплантат опухоли в виде опухолевых эмболов, которые не всегда могут быть источником метастазов и часто погибают от недостатка питания или под действием иммунной системы.
Вновь сформированные метастазы появляются как симбиоз опухолевых и поддерживающих клеток из нормальных тканей. Пути распространения злокачественных клеток из первичного очага могут быть различными. Чаще всего они распространяются по лимфатической системе.
Лимфогенное метастазирование
После осуществления метастатического каскада злокачественные клетки могут проникать в лимфатический сосуд и с током лимфы попадают в первые (регионарные и/или нерегионарные) на их пути лимфатические узлы (органные и/или внеорганные). В норме узлы выполняют две антиметастатические функции. Первая (кратковременная) — механическая, барьерная — заключается в чисто механическом ограничении диссеминации опухолевых клеток.
Вторая — иммунологическая — обусловлена усиленной продукцией иммунокомпетентных клеток, способных лизироватъ поступающие в узел опухолевые клетки, что, однако, далеко не всегда служит препятствием к их росту.
В случае преодоления этих барьеров и прогрессирующего размножения злокачественных клеток, в лимфатических узлах формируются типичные лимфогенные метастазы. Такой механизм их формирования называется классическим, ортоградным. Однако в лимфатических сосудах опухолевые клетки могут перемещаться в разных направлениях.
В частности, при поражении всех лимфатических путей органа происходит блокада лимфооттока на уровне лимфатических сосудов и регионарных узлов При этом в зависимости от градиента давления лимфы и в связи с отсутствием клапанов внутри капилляров возможно распространение опухолевых клеток по лимфатическим сосудам в обратном направлении (ретроградные метастазы), что свидетельствует о плохом прогнозе.
Наконец, опухолевая блокада типичных путей лимфооттока может сопровождаться возникновением парадоксальных направлений лимфогенного метастазирования и поражением лимфатических узлов, не регионарных для органа, где находится первичная опухоль.
Например, появление метастазов рака грудного отдела пищевода в кардиальные лимфоузлы объясняется не ретроградной циркуляцией, а эмболией раковых клеток книзу по лимфатическим капиллярам стенки пищевода.
Лимфогенное метастазирование типично дпя рака и меланомы. Саркомы хотя и могут давать лимфогенные метастазы, но используют этот путь реже и позже и в тоже время — это прогностически крайне неблагоприятно. Возможность образования, а тем более наличие в регионарных лимфоузлах метастазов, обосновывает необходимость их удаления при радикальных операциях для достижения абластичности оперирования.
Гематогенное метастазирование называют еще отдаленным и связано оно с проникновением опухолевых клеток в кровеносные сосуды, где они формируют микротромбоэмболы.
Вирховские законы эмболии, в целом, действуют и при эмболии опухолевой. Так, колоректальные раки метастазируют ортоградно (по току крови) по системе воротной вены в печень. Однако, не только пассивный перенос опухолевых клеток важен при эмболии. Метастатические очаги могут возникать из эмболов, минующих малый круг (например, в мозге) через анастомозы и позвоночные сосуды (при раке легкого).
Избирательность метастазирования не всегда связана с анатомией его сосудистых путей. Например, многие карциномы (легкого, простаты, почек, щитовидной и молочной железы) часто метастазируют в кости. Установлена возможность ретроградного распространения по сосудам злокачественных клеток, связанная с их активной локомоцией и блоком венозных путей оттока.
Доказано, что количество метастазов коррелирует со степенью развития кровеносной системы опухоли. Так, меланома, не выходящая за пределы базальной мембраны эпидермиса и не васкуляризированная, не проявляет склонности к метастазированию.
В целом, для злокачественных новообразований характерна последовательность распространения злокачественных клеток — вначале лимфогенного, затем гематогенного. Объясняется это рядом морфологических обстоятельств.
Во-первых, общеизвестно, что многие карциномы возникают в органах, изначально богатых лимфатическими сосудами (легкие, молочная железа, кишечник и др.), и поэтому они метастазируют в первую очередь лимфогенным путем, а в органах, бедных такими сосудами (печень, почки) — сразу же гематогенно.
В тоже время, необходимо отметить, что органы и ткани, которые исключительно редко затрагиваются метастатическим процессом, — единичны. К ним относятся, например, селезенка (но не при лимфомах и лейкемиях), скелетная мускулатура, а также миокард.
В-четвертых, в последовательности метастазирования играют определенную роль и биохимические различия лимфы и крови, определяющие циркуляцию, адгезию и другие процессы.
Имплантационное метастазирование
Имплантационное метастазирование происходит в случае, если опухоль прорастает в плевральную, перикардиальную, перитонеальную полость или субарахноидальное пространство. Так возникает карциноматоз брюшины, плевры и т.д. (типичный пример — метастаз Шницлера в брюшину дугласова пространства при раке желудка). Более редко наблюдаются другие формы метастазирования злокачественных опухолей.
Прививочные метастазы — возникновение опухоли в послеоперационных рубцах после удаления злокачественного новообразования. Наиболее частой причиной таких метастазов является нарушение правил абластики и антибпастики во время операции.
Метастазирование по продолжению (per contituitatem). Примером такого метастазирования является периневральное распространение опухолевых клеток при раке предстательной железы, прямой кишки и т.д. Для данного вида метастазирования характерны постоянные, сильные и трудно купируемые боли.
Вместе с тем они способны возвращаться в клеточный цикл в любое время и, таким образом, давать начало выявляемым клинически метастазам, иногда через весьма продолжительное время после обнаружения и/или удаления первичной опухоли.
Таким образом, в настоящее время достаточно полно изучены механизмы и маршруты метастазирования, локализация регионарных и отдаленных метастазов (которые в значительной мере определяются особенностями лимфо- и гемодинамики пораженного опухолью органа); время возникновения (хронология метастазирования); частота.
Эти сведения необходимо учитывать при диагностике, классификации по стадиям и по системе TNM, планировании и осуществлении специального лечения, определении индивидуального прогноза. Значительно меньше изучен вопрос, какие причины обусловливают развитие метастазов.
Клинические особенности метастазирования
1. Не вызывает сомнения, что метастазирование — это функция времени. Считается, что карцинемия является основным признаком и условием метастазирования опухопи. В 80-90% случаев опухолевые клетки можно обнаружить в крови даже в ранние сроки опухолевого процесса.
Однако большинство опухолевых клеток до определенного времени вследствие воздействия противоопухолевых механизмов защиты организма погибает. Поэтому нахождение опухолевых эмболов в кровеносных сосудах стромы опухоли имеет существенно более неблагоприятное прогностическое значение, чем карцинемия.
Полагают, что избирательность метастазирования связана с рядом факторов: анатомические особенности кровоснабжения опухоли; общность антигенных свойств опухоли и органа, где развился метастаз; способность раковых клеток реагировать на характерные для того или иного органа местные цитокины, обеспечивающие соответствующую направленную миграцию и успешное приживление метастаза; особенности метаболизма и местного иммунитета в органах, что определяет их противоопухолевые свойства.
Из особенностей кровоснабжения необходимо, например, указать на возможность быстрого метастазирования дифференцированного рака щитовидной железы вследствие отрицательного давления в системе вен и лимфатических сосудов железы в норме.
Установлено, что избирательная локализация метастазов рака молочной железы в легком обусловлена способностью раковых клеток железы отвечать пролиферацией на цитокины легочного происхождения.
С другой стороны, хотя главными в инвазии представляются все же свойства самих опухолевых клеток, не все нормальные ткани подвержены опухолевой инвазии в одинаковой степени. Например, капсулы печени и почки, периост часто ограничивают распространение опухолей при непосредственном контакте с ними. Существенным барьером на пути опухолевой инвазии является хрящ, стенка артерий, фиброзная ткань.
3. Более раннее и обширное метастазирование чаще наблюдается у лиц молодого возраста.
4. Склонность злокачественных опухолей метастазировать определяется их морфологией: недифференцированные обычно метастазируют чаще, чем высокодифференцированные. Однако из этого правила имеются исключения. Так, независимо от степени дифференцировки. базалиомы, тимомы, хондросаркомы и глиомы метастазируют редко, в то же время как высокодифференцированные опухоли щитовидной железы и надпочечников метастазы дают часто.
5. Метастазирование учащается по мере роста опухоли. Чем больше размеры опухоли, тем выше вероятность отделения и миграции отдельных клеток или их комплексов.
Существуют, однако, и многочисленные исключения из этого правила: широкая лимфогенная и гематогенная диссеминация небольших по объему опухолей (Т1) и отсутствие метастазов при далеко зашедшем раке (Т4). Более того, у некоторых больных вначале клинически проявляются метастазы и лишь спустя несколько лет — первичная опухоль (оккультные формы рака).
6. Часто метастазы выявляются после травмы опухоли или ее удаления. При этом распространение клеток из первичной опухоли через лимфатические пути осуществляется в течение нескольких секунд. Вероятно, различные манипуляции могут способствовать поступлению (выталкиванию) опухолевых клеток в лимфатические пути.
7. Общей закономерностью является преобладание лимфогенного, лимфогематогенного и имплантационного путей метастазирования злокачественных эпителиальных опухолей (раки) и гематогенного — злокачественных неэпителиальных опухолей (саркомы).
Лишь саркомы матки, имеющей развитую лимфатическую сеть, могут вначале распространяться лимфогенным, а затем гематогенным путем. При одинаковой инвазирующей активности в отношении лимфатических структур саркоматозных и раковых клеток, преимущественно гематогенное метастазирование при саркомах пока не имеет убедительного объяснения.
Отчасти это можно объяснить различиями в строении поверхностных мембран опухолевых клеток. Предполагается также, что саркомы обычно возникают в органах, бедных лимфатической сетью (кости, мышцы и др.). и именно поэтому им характерны почти исключительно гематогенные метастазы.
8. Стресс и метастазирование. В последние годы большое внимание в механизмах противометастатической сопротивляемости организма уделяется стрессу, как реакции организма на злокачественную опухоль.
В общем виде постулируется, что к усилению метастазирования приводит повышение активности гипоталамо-гипофизарного комплекса и коры надпочечников. Нормальная функция эпифиза, вилочковой железы и лимфоидной ткани препятствует метастазированию.
Угляница К.Н., Луд Н.Г., Угляница Н.К.
Аннотация научной статьи по клинической медицине, автор научной работы — Никитенко Наталья Викторовна, Сеньчукова М.А., Томчук О.Н., Зайцев Н.В., Стадников А.А.
Цель исследования изучение морфологии опухолевых сосудов и ее связи с клинико-морфологическими характеристиками и рецепторным статусом новообразования при раке молочной железы (РМЖ). Материалы и методы. Образцы опухолей 66 пациенток с T1-2 стадиями инвазивного РМЖ неспецифического типа окрашивали гематоксилином Майера и эозином, а также иммуногистохимическим методом с использованием антител к CD34. Результаты. Проведенное исследование позволило выделить следующие типы опухолевых сосудов: обычные капилляры, диля-тированные капилляры (ДК) перитуморальной стромы и атипичные дилятированные капилляры (АДК) интратуморальной стромы, характеризующиеся хаотичным расположением клеток эндотелиальной выстилки. Количество ДК в перитуморальной строме коррелировало с выраженностью лимфоидной инфильтрации стромы опухоли (р = 0,0001), количеством АДК (р = 0,0001) и наличием опухолевых эмболов в сосудах (р = 0,02); количество АДК с отрицательным статусом рецепторов эстрогенов (р = 0,008) и прогестерона (р = 0,043) и наличием опухолевых эмболов в сосудах (р = 0,001). Выводы. Полученные результаты свидетельствуют о неоднородности сосудов по морфологии и клинической значимости при РМЖ.
Похожие темы научных работ по клинической медицине , автор научной работы — Никитенко Наталья Викторовна, Сеньчукова М.А., Томчук О.Н., Зайцев Н.В., Стадников А.А.
МОРФОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА И ПРОГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ РАЗНЫХ ТИПОВ СОСУДОВ ПРИ РАКЕ МОЛОЧНОЙ ЖЕЛЕЗЫ
Н.В. Никитенко1, М.А. Сеньчукова2, О.Н. Томчук2, Н.В. Зайцев3, А.А. Стадников2, С.О. Митряков3, А.М. Дегтярев1, Д.В. Киртбая1
Контакты: Наталья Викторовна Никитенко natali.nikitenko.87@mail.ru
Цель исследования — изучение морфологии опухолевых сосудов и ее связи с клинико-морфологическими характеристиками и рецепторным статусом новообразования при раке молочной железы (РМЖ).
Материалы и методы. Образцы опухолей 66 пациенток с Т1—2 стадиями инвазивного РМЖ неспецифического типа окрашивали гематоксилином Майера и эозином, а также иммуногистохимическим методом с использованием антител к СБ34. Результаты. Проведенное исследование позволило выделить следующие типы опухолевых сосудов: обычные капилляры, диля-тированные капилляры (ДК) перитуморальной стромы и атипичные дилятированные капилляры (АДК) интратуморальной стромы, характеризующиеся хаотичным расположением клеток эндотелиальной выстилки. Количество ДК в перитуморальной строме коррелировало с выраженностью лимфоидной инфильтрации стромы опухоли (р = 0,0001), количеством АДК (р = 0,0001) и наличием опухолевых эмболов в сосудах (р = 0,02); количество АДК — с отрицательным статусом рецепторов эстрогенов (р = 0,008) и прогестерона (р = 0,043) и наличием опухолевых эмболов в сосудах (р = 0,001). Выводы. Полученные результаты свидетельствуют о неоднородности сосудов по морфологии и клинической значимости при РМЖ.
Ключевые слова: рак молочной железы, морфология сосудов опухоли, факторы прогноза
MORPHOLOGICAL CHARACTERISTIC AND CLINICAL VALUE OF DIFFERENT TYPES OF TUMOR VESSELS IN BREAST CANCER
N. V. Nikitenko1, M.A. Senchukova2, O.N. Tomchuk2, N. V. Zaitsev3, A.A. Stadnikov2, S.O. Mitriakov3, A.M. Degtiarev1, D. V. Kirtbaia1
1 City Oncology Clinic, No 2, Krasnodar Region; 21 Aishkho St., Krasnaya Polyana, Sochi, 354392, Russia; 2Orenburg State Medical University; 6 Sovetskaya St., Orenburg, 460000, Russia; 3Orenburg Regional Clinical Oncology Center; 11 Prospect Gagarina, Orenburg, 460021, Russia
Objective. To study the morphology of tumor vessels and their relationship with the clinical and morphological characteristics of breast cancer (BC) was the purpose of this research.
Materials and methods. The tumor samples obtained from 66 patients with T1—T2 stages of invasive BC carcinoma of the unspecific type were stained with Mayer's hematoxylin and eosin and immunohistochemistry using antibodies to CD34.
Results. In the samples there were revealed the following types of tumor vessels: the normal capillaries, the dilated capillaries (DC) of the peritumoral stroma and the abnormal dilated capillaries (ADC) of the intratumoral stroma with a chaotic arrangement of the endothelial cells. The number of DC in the peritumoral stroma have been correlated with the severity of the tumor stroma lymphoid infiltration (p = 0,0001), with the number of ADC (p = 0,0001) and with the presence of tumor emboli in blood vessels (p = 0,02). The number of ADC — with the negative status of estrogen (p = 0,008) and progesterone ^ = 0,043) receptors and with the presence of tumor emboli in vessels (p = 0,001).
Conclusion. These data suggest that the tumor vessels in BC are heterogeneous in morphology and clinical significance. Key words: breast cancer, morphology of tumor vessels, prognostic factors
Рак молочной железы (РМЖ) является основной причиной смерти женщин от злокачественных новообразований. Разнообразные клинические, морфологические, молекулярно-биологические и молеку-лярно-генетические факторы влияют на поведение опухолевых клеток и их ответ на проводимое лечение. К таким факторам относят возраст пациенток, гистологический тип и степень дифференцировки опухоли, размеры опухоли, наличие метастазов в регионарных лимфатических узлах, статус рецепторов к эстрогенам (РЭ), прогестерону (РП) и фактору роста эндотелия сосудов (VEGF) 2-го типа (HER-2) [1—3]. Не менее важная роль в опухолевой прогрессии отводится ангио-генезу, фактору, непосредственно связанному с ростом и метастазированием злокачественных новообразований [4]. Определение его активности при злокачественных новообразованиях имеет большое значение как для оценки прогноза заболевания, так и для планирования лечения. Однако следует отметить, что у пациенток, страдающих РМЖ, при исследовании активности ангиогенеза были получены довольно противоречивые результаты. В ряде исследований отмечено, что гиперэкспрессия VEGF, высокая плотность кровеносных и лимфатических сосудов в опухоли и перитуморальной строме связаны с более распространенными стадиями и ухудшением отдаленных результатов лечения РМЖ [5—8]. Другие авторы не обнаружили связи плотности микрососудов (ПМС) в опухоли с клиническими характеристиками и отдаленными результатами лечения РМЖ [9, 10]. В исследовании C.A. Sullivan и соавт. [11] установлено наличие прогностической ценности лишь определенных маркеров, например CD31, и показано ее отсутствие у других, например у CD34 и VIII фактора, а в работе O. Fernández-Guinea и соавт. [12] даже отмечены отрицательные корреляции между ПМС и наличием отдаленных метастазов. Полагаем, что отмеченные противоречия могут быть связаны с тем фактом, что сосуды в опухоли гетерогенны и отличаются как по морфологии, так и по клинической значимости [13—16].
Цель исследования — изучение морфологии опухолевых сосудов и ее связи с клинико-морфологиче-скими характеристиками и рецепторным статусом новообразования при РМЖ.
Материалы и методы
В исследование были включены образцы опухолей 66 пациенток с T1—2 стадиями инвазивного РМЖ неспецифического типа, радикально оперированных в Оренбургском областном клиническом онкологическом диспансере (ОКОД) в период с мая 2011 г. по апрель 2013 г. Клинико-патологические данные представлены в табл. 1.
Таблица 1. Клинико-патологическая характеристика данных пациенток, страдающих раком молочной железы

Эмболизация — малоинвазивная процедура, которая может дополнять хирургическое лечение или использоваться самостоятельно. Хирург через прокол в бедренной артерии проводит специальный катетер в артерии, непосредственно питающие опухоль и через него закрывает их специальными частицами — эмболами, которые перекрывают кровоток. В ряде случаев используют эмболы, способные выделять химиопрепарат в ткань опухоли — такое вмешательство называется химиоэмболизация.
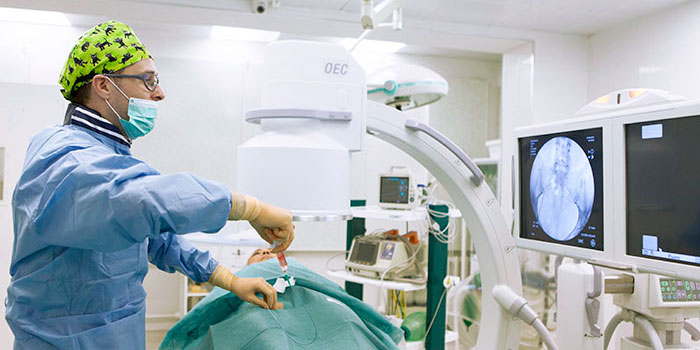
Эмболизация применяется для лечения многих заболеваний. С начала XXI века эта процедура получает все более широкое применение и в онкологии, в первую очередь из-за своей эффективности и малоинвазивности — эмболизации безболезненны, не требуют наркоза, инструмент вводится через пункцию артерии, т. е. нет никакой операционной раны.
Эмболизация у онкологических пациентов
Эмболизация артерий для лечения опухолей и их метастазов помогает решить следующие задачи:
- в качестве самостоятельного метода лечения — эмболизация (чаще всего в варианте химиоэмболизации) может приводить к ишемии ткани опухоли и ее гибели. Для некоторых заболеваний, например, ряд опухолей печени, этот лечения может приводить к полной ремиссии без хирургического лечения.
- в сочетании с хирургическим лечением эмболизация используется как вспомогательная технология — чаще всего для уменьшения кровотечения во время операции за счет деваскуляризации (обескровливания) новообразования;
- в ряде случаев эмболизация, выполненная перед операцией, дает возможность проведения более радикальной операции за счет предварительного уменьшения опухоли;
- эмболизация также может применяться для борьбы с симптомами и осложнениями онкологических заболеваний — это в первую очередь остановка опасных кровотечений, которые угрожают жизни пациента, кроме того — облегчение боли, вызванной злокачественным новообразованием; еще одним эффектом является уменьшение объема и замедление роста опухоли.
Виды эмболизации артерий у онкологических больных:
- предоперационная — выполняется в качестве первого этапа хирургического вмешательства;
- в качестве самостоятельного метода лечения — чаще всего при опухолях печени, почек и ряде других опухолей
- в качестве паллиативного метода лечения — для остановки кровотечений, уменьшения болевого синдрома, уменьшения объемов и темпа роста опухоли.
Как проводится эмболизация артерий?
Эмболизация выполняется врачами-рентгенохирургами в специально оборудованной ангиографической операционной. Перед эмболизацией всегда проводят ангиографию. В сосуды вводят рентгенконтрастное вещество, в ходе чего записывают рентгеновское изображение в цифровом видеоформате. Это помогает врачу оценить расположение и анатомию сосудов, определить, из каких артерий осуществляется кровоснабжение опухоли.
Чаще всего эмболизацию выполняют под местной анестезией. В редких случаях приходится использовать общую анестезию (наркоз). За 4–5 часов до процедуры пациента просят ограничить прием пищи, иногда дают успокоительные препараты.
В большинстве случаев доступ к нужному сосуду получают через бедренную артерию, это самый типичный доступ для всех ангиографических исследований и вмешательств, но могут использовать и другие артерии в других местах (лучевую на запястье, плечевую в области локтевого сгиба и т. п.). Врач обрабатывает кожу антисептиком и делает небольшой прокол, вводит в артерию специальный катетер размером не более 1,5 мм и продвигает его до тех пор, пока не достигнет нужного сосуда. Через катетер в сосуд вводят эмболы, которые перекрывают его просвет.
Существуют разные виды эмболов:
- Поливинилалкоголь (PVA) представляет собой частицы размером от 50 до 1000 мкм. Это относительно недорогой и простой в применении препарат, однако, в настоящее время он считается устаревшим. Сейчас чаще всего применяют сферические эмболы, например, Bead Block и Embozene.
- Спирали из платины и нержавеющей стали. После установки в просвете сосуда на них быстро образуется тромб, который перекрывает кровоток. Иногда такие спирали применяют вместе с желатиновыми губками: сначала устанавливают спираль, а затем через катетер вводят губку — ее частички оседают между витками. Их применяют только для остановки кровотечений, обусловленных опухолями.
- Химиоэмболизация — введение в просвет сосуда эмболов, содержащих химиопрепарат. Таким образом, с одной стороны происходит закупорка сосудов, кровоснабжающих опухоль, а с другой химиопрепарат поступает непосредственно в ткань опухоли и не оказывает побочные эффекты, которые возникают при его введении в вену. При этом в самой опухоли создаются очень высокие концентрации препарата, невозможные при обычном введении. Мы применяем самые современные препараты для химиоэмболизации: DC Beads (Terumo, Япония) и Hepaspheres (Merit Medical, США)., которые высвобождают химиопрепарат в течение длительного времени, в стабильной дозировке.
- Радиоэмболизация — введение эмболов, содержащих радиоактивные изотопы. Эта процедура еще называется внутренней лучевой терапией, так как в опухоль изнутри вводят дозу радиации, разрушающей ее клетки. Для этого обычно используют изотоп Иттрий-90.
К эмболизации артерий наиболее часто прибегают при следующих онкологических заболеваниях:
- В качестве самостоятельного метода лечения: Первичные и метастатические опухоли печени, почек, легких и других локализаций.
- В комбинации с хирургическими методами: Первичные и метастатические опухоли печени, почек, легких, костей, позвоночника, матки, простаты, мочевого пузыря и т. д.
- Для остановки кровотечений при опухолях: малого таза, легких, прямой кишки, толстой кишки, печени, матки, простаты, опухолях головы и шеи. Т. е. практически при любой локализации с целью прекращения кровотечения.
Эмболизация также широко применяется для лечения заболеваний, не связанных с онкологией:
- Миома матки. Эмболизация маточных артерий — наименее травматичный способ лечения миомы матки, обладающий высокой эффективностью — около 98,5% женщин, перенесших эту процедуру, не нуждаются в дополнительном лечении.
- Аденома простаты. Эмболизация - эффективный, малоинвазивный способ лечения аденомы предстательной железы, который сегодня становится все более распространен в развитых странах.
- Варикоцеле — наименее инвазивная альтернатива хирургическому лечению, выполняется амбулаторно за 20–30 минут.
- Сосудистые мальформации различной локализации.
- Аневризмы — в первую очередь аневризмы головного мозга, способные вызвать геморрагический инсульт.
Насколько безопасна эмболизация?
Цель эмболизации в онкологии — не только прекратить приток крови к патологическому очагу, но и сохранить при этом кровообращение в соседних здоровых тканях. Современная техника эмболизации с использованием микрокатетеров позволяет обеспечить необходимую точность эмболизации.
Для того чтобы обеспечить точность в ходе эмболизации всегда проводят ангиографию. Врач внимательно изучает сосудистую сеть, кровоснабжение опухоли и определяет, в какой сосуд должны быть введены эмболы. Эмболы вводятся только после детального изучения сосудистой анатомии опухоли в ходе вмешательства. Перед эмболизацией вам также могут назначить УЗИ, КТ, МРТ и другие исследования.
Существует ряд противопоказаний к проведению эмболизации, но все они являются относительными, то есть процедура, как правило, все же может быть проведена при соблюдении некоторых условий. Например, у пациента с нарушением функции почек должно быть нормализовано артериальное давление, водно-солевой баланс, а во время ангиографии нужно использовать минимальное количество контрастного вещества.
В Европейской клинике с каждым пациентом работают индивидуально. Врач оценивает общее состояние больного, учитывает сопутствующие заболевания, размеры и расположение опухоли, особенности ее кровоснабжения.
Врачи-специалисты Европейской клиники имеют огромный опыт проведения эмболизации артерий при различных видах опухолей. Мы используем значительный собственный и опыт коллег из ведущих зарубежных клиник. Некоторые процедуры, которые мы предлагаем пациентам в Европейской клинике (например, эмболизация при аденоме простаты), даже в Европе, США и Израиле являются прерогативой крупных университетских клиник из-за необходимости иметь хирургов самого высокого уровня.
Нашими врачами были выполнены первые в России эмболизации миомы матки, артерий простаты, мы первыми стали работать с самыми современными препаратами для эмболизации — Bead Block, Embozene, DC Bead и др.
Читайте также:

