Рак вульвы на латыни
Вульва — это наружная часть женских половых органов, которая представлена преддверием влагалища, большими и малыми половыми губами, клитором. В этой области могут возникать злокачественные опухоли. Чаще всего они поражают клитор, внутреннюю поверхность больших половых губ и малые половые губы.
Причины и факторы риска рака вульвы
В настоящее время ученым известно два механизма возникновения рака вульвы. У молодых женщин (особенно у курящих) чаще всего встречаются опухоли, связанные с инфицированием вирусом папилломы человека. Вероятно, проникая в клетку, возбудитель может вызывать изменения в генах, которые приводят к производству аномальных белков и, как следствие, бесконтрольному размножению клеток.
У женщин старше 55 лет чаще всего нет инфекции ВПЧ, но у них обнаруживается мутация в гене p53, который играет важную роль в предотвращении онкологических заболеваний.
Помимо папилломавирусной инфекции, известны и другие факторы риска рака вульвы:
- Возраст. На женщин младше 50 лет приходится менее 20% случаев, а на женщин старше 70 лет — более 50%.
- Курение. Традиционно воздействие табачного дыма принято связывать с повышенным риском рака легких. Но на самом деле курение повышает риск многих онкологических заболеваний.
- ВИЧ-инфекция. Вирус иммунодефицита ослабляет защитные силы организма и повышает риск инфицирования ВПЧ.
- Интраэпителиальная неоплазия вульвы. Является предраковым заболеванием. В области вульвы появляются аномальные клетки, поначалу они находятся в поверхностных слоях кожи, но со временем могут трансформироваться в рак.
- Диагностированный рак шейки матки. При этом имеется повышенный риск рака вульвы.
Классификация рака вульвы
Наиболее распространенный тип рака вульвы — плоскоклеточная ороговевающая карцинома. Как правило, она развивается у пожилых женщин (старше 55 лет). Реже встречаются бородавчатые и базалоидные (как правило, у молодых женщин), поверхностные плоскоклеточные карциномы.

В 8% случаев злокачественные опухоли вульвы представлены аденокарциномами, которые происходят из железистых клеток. Как правило, они развиваются в бартолиновых железах. Эти железы расположены в толще больших половых губ, они увлажняют влагалище во время половых актов. Нередко опухоли бартолиновых желез ошибочно принимают за кисты. Иногда аденокарциномы развиваются из клеток потовых желез, которые находятся в области наружных женских половых органов.
В редких случаях в области вульвы встречаются базальноклеточные карциномы (разновидность рака кожи).
В 6% случаев в области вульвы встречаются меланомы — злокачественные опухоли, которые происходят из клеток, продуцирующих пигмент меланин. Такая локализация для меланомы не совсем характерна, чаще она возникает на открытых участках кожи, на которые воздействуют солнечные лучи.
Классификация рака вульвы по стадиям:
- 1 стадия: при 1 стадии опухоль, которая растет в пределах вульвы и не поражает соседние органы, лимфатические узлы.
- 2 стадия: при 2 стадии опухоль, которая проросла в соседние структуры, такие как мочеиспускательный канал, влагалище, анус.
- 3 стадия: на 3 стадии опухоль, при которой раковые клетки распространились в лимфатические узлы.
- 4 стадия: при 4 стадии рака вульвы поражение лимфатических узлов более выраженное по сравнению с 3 стадией, наблюдается прорастание опухоли в верхнюю часть мочеиспускательного канала, влагалища, в мочевой пузырь, прямую кишку, кости таза, наличие отдаленных метастазов.
Стадия опухоли определяет подходы к лечению и дальнейший прогноз.
Как кодируется рак вульвы в МКБ 10?
В Международной Классификации Болезней для рака вульвы предусмотрены следующие коды:
Симптомы рака вульвы
Предраковые изменения и ранние стадии рака вульвы могут не иметь симптомов. Когда опухоль прорастает глубже, и раковые клетки начинают распространяться в лимфатические узлы, практически у всех женщин возникают некоторые проявления:
- Участок кожи в области вульвы, который отличается от окружающей здоровой ткани: он может быть светлее или темнее, иметь красноватый или розовый цвет.
- На коже появляется уплотнение, бляшка, бородавка, язвочка.
- Возникает зуд, жжение, боли.
- Многих женщин беспокоят кровотечения из влагалища вне месячных.
Чаще всего эти симптомы вызваны не онкологическим заболеванием. Но всегда есть небольшая вероятность того, что это рак.
Аденокарцинома, которая развивается из бартолиновой железы, выглядит как образование в области половых губ, которое можно прощупать. Аналогичными симптомами проявляется киста.
Диагностика рака вульвы
Основной метод диагностики рака вульвы — биопсия. Изучение образца тканей под микроскопом помогает с высокой точностью отличить доброкачественное образование от злокачественного. Для того чтобы понять, из какого места брать ткани, врач осматривает вульву с помощью кольпоскопа, обрабатывает кожу раствором уксусной кислоты или толуидинового синего: в результате патологические очаги становятся более заметны.
По показаниям (если опухоль большая, и есть подозрение, что она распространилась за пределы вульвы) назначают другие методы диагностики:
- Эндоскопическое исследование мочевого пузыря и прямой кишки.
- КТ и МРТ помогают обнаружить очаги опухолевого роста в лимфатических узлах, различных органах.
- Рентгенографию грудной клетки проводят для поиска метастазов в грудной клетке.
- ПЭТ-сканирование — эффективный метод поиска отдаленных метастазов.

Лечение рака вульвы
При раке вульвы прибегают к классической триаде лечения в онкологии: хирургии, химиотерапии и лучевой терапии. Основным фактором, определяющим лечебную тактику, является тип и стадия опухоли. При облучении рака вульвы врач принимает во внимание возраст женщины, ее общее состояние здоровья и сопутствующие заболевания.
Хирургическое лечение рака вульвы
Хирургия — основной метод лечения рака вульвы. Во время операции врач старается полностью удалить опухолевую ткань, при этом сохранив эстетичный внешний вид половых органов, нормальную эвакуацию мочи и стула (это особенно важно, когда опухоль находится близко к мочеиспускательному каналу и анусу). В зависимости от стадии, прибегают к одному из следующих вариантов хирургических вмешательств:
- Локальное иссечение опухоли. Возможно на ранних стадиях. Хирург иссекает опухоль и примерно 1,3 см окружающих тканей, подкожной жировой клетчатки. Удаленную ткань отправляют в лабораторию для микроскопии. На краях разреза не должно быть обнаружено опухолевых клеток (отрицательный край резекции) — это будет говорить о том, что опухоль удалена полностью, и в организме, скорее всего, больше не осталось раковых клеток.
- Вульвэктомия. Хирург удаляет всю вульву или ее большую часть. Существуют разные варианты вульвэктомии. В одних случаях после операции удается сохранить нормальный внешний вид половых органов, у некоторых женщин впоследствии приходится прибегать к реконструктивно-пластической хирургии.
- Эвисцерация (экзентерация) таза — наиболее сложная и травматичная операция, ее проводят, если рак распространился на тазовые органы. Удаляют мочевой пузырь, нижнюю часть толстой и прямую кишку, матку вместе с шейкой и влагалищем. Объем вмешательства зависит от того, куда успела прорасти опухоль.
- Удаление лимфатических узлов. Раньше оно проводилось всегда — на всякий случай, так как хирург не мог точно знать, распространились ли опухолевые клетки в ближайшие лимфатические узлы. В настоящее время есть возможность проводить сентинель-биопсию — исследование лимфатического узла, который находится первым на пути оттока лимфы от опухоли. Если в нем нет раковых клеток, то не имеет смысла удалять остальные лимфоузлы.
Иногда, если после операции высок риск рецидива, хирургическое лечение сочетают с курсом лучевой терапии и химиотерапии.
Химиотерапия при раке вульвы
В настоящее время не существует четких однозначных схем химиотерапии при раке вульвы. Тем не менее, противоопухолевые препараты могут принести пользу в следующих случаях:
- До операции химиотерапию применяют в сочетании с лучевой терапией. Вместе они помогают уменьшить опухоль и облегчить ее удаление.
- Химиопрепараты назначают при рецидивах рака вульвы после хирургического лечения.
Лучевая терапия при раке вульвы
Лучевую терапию применяют при раке вульвы в следующих случаях:
- До операции в сочетании с химиотерапией. Это помогает уменьшить опухоль, перевести неоперабельный рак в операбельный.
- После операции для профилактики рецидива.
- Лучевую терапию можно использовать в качестве единственного метода лечения при поражении паховых и тазовых лимфоузлов.
- Ее применяют отдельно или в сочетании с химиотерапией для лечения женщин, которым противопоказано хирургическое вмешательство.
Прогноз при раке вульвы
Сколько живут при раке вульвы? Даже если лечение проведено успешно, и наступила ремиссия, в будущем у женщины сохраняется риск рецидива рака. Поэтому все пациентки нуждаются в длительном, в течение нескольких лет, наблюдении. Прогноз оценивают по пятилетней выживаемости — показателю, который демонстрирует процент выживших женщин в течение 5 лет после того, как был установлен диагноз. Этот показатель зависит от стадии рака и от того, насколько он распространился за пределы вульвы:
- При местном раке, который находится в пределах вульвы (соответствует стадии I и II), 5-летняя выживаемость составляет 86%.
- При региональном раке, когда опухолевые клетки распространились в лимфоузлы и соседние органы (соответствует стадиям III и IVA) — 54%.
- При распространенном раке, когда имеются отдаленные метастазы (соответствует стадии IVB) — 16%.
Можно ли предотвратить рак вульвы?
Основные меры профилактики рака вульвы сводятся к предотвращению инфицирования вирусом папилломы человека. Нужно ограничить количество половых партнеров (в идеале он должен быть один), пользоваться презервативами. От опасных штаммов ВПЧ эффективно защищает вакцина.
Так как рак вульвы чаще встречается среди курящих женщин, эффективной мерой профилактики является отказ от вредной привычки.
Цены на лечение рака вульвы в Европейской онкологической клинике
Стоимость лечения рака вульвы зависит от стадии опухоли, объема хирургического вмешательства, от того, нужно ли его дополнить химиотерапией, лучевой терапией, другими видами лечения. В Европейской онкологической клинике можно получить помощь на уровне ведущих западных онкологических центров, но по более низкой цене.
Прием онколога-гинеколога — 5 700 р.
Фотодинамическая терапия — от 170 т.р (рассчитывается в зависимости от веса пациента).
Рак вульвы - злокачественное новообразование из эпителиальной ткани, локализованное в области наружных женских половых органов. Частота - 3-4% всех гинекологических опухолей. Преобладающий возраст - 60-79 лет (постменопаузальный период); менее 15% пациенток моложе 40 лет. Факторы риска - Указания в анамнезе на кондиломы вульвы или венерическую гранулёму, крауроз и лейкоплакию - Рак in situ - Наличие в анамнезе инвазивного плоскоклеточного рака шейки матки или влагалища. Классификации - Система TNM (см. также Опухоль, стадии) - Т,: опухоль размером не более 2 см, не выходящая за пределы вульвы - Т2: опухоль размером более 2 см, не выходящая за пределы вульвы - Тч: опухоль любого размера, распространяющаяся на мочеиспускательный канал, влагалище, промежность или анальное отверстие - Т4: опухоль любого размера, инфильтрирующая слизистую оболочку мочевого пузыря и прямой кишки, верхнюю треть мочеиспускательного канала - Клиническая классификация - Стадия 0: преинвазивная карцинома - Стадия I: опухоль только вульвы до 2 см в диаметре - Стадия И: размер опухоли превышает 2 см, поражает только вульву, метастазы в регионарных лимфатических узлах отсутствуют - Стадия IIIA: опухоль любой величины, распространяющаяся на влагалище, нижнюю треть мочеиспускательного канала и анальное отверстие. Метастазов нет - Стадия ШБ: смещаемые метастазы в пахово-бедренных лимфатических узлах - Стадия IVA: опухоль распространяется на верхний отдел мочеиспускательного канала, мочевой пузырь, прямую кишку и кости таза - Стадия IVB: то же, дополнительно наличие несмещаемых метастазов в регионарных лимфатических узлах или отдалённых метастазов. Патоморфология. Плоскоклеточный рак с наклонностью к ороговению - 90% опухолей. Остальные 10% представлены железисто-плоскоклеточным раком, аденокарциномой, злокачественной меланомой, бородавчатым раком. Возможно обнаружение саркомы. Клиническая картина - При раке in situ - зуд. Другие симптомы отсутствуют, пока опухоль не достигнет величины 1-2 см - Изменения эпителия (типичная или атипичная гиперпластическая дистрофия) выявляют в 40% случаев - Наличие в анамнезе хронического раздражения вульвы или изъязвления - Видимое поражение половых губ - признаки склерозирующего лишая, крауроза вульвы. Характер распространения - Распространение per continuitatem - близлежащие мочеиспускательный канал, влагалище, промежность, задний проход, прямая кишка и лобковые кости - Лимфогенное распространение. Метастазирование происходит в поверхностные паховые лимфатические узлы, глубокие бедренные группы и тазовые узлы - Гематогенное распространение происходит в запущенных или рецидивирующих случаях заболевания. Диагностика. Диагноз подтверждают биопсией после иссечения подозрительного участка, проводимого под местной или общей анестезией. Основная проблема - диагностика на поздних стадиях. Лечение: - Микроинвазивный рак. Лечение включает широкое (в пределах 3 см здоровой ткани) местное иссечение и биопсию поверхностных паховых лимфатических узлов той же стороны. Признаки микроинвазивного рака: - Поражение по размеру менее 1 см - Очаговая инвазия не превышает 5 мм в глубину - Лимфоваскулярное пространство не вовлечено - Инвазивный плоскоклеточный рак - Стадии I и II - радикальная вульвэктомия с удалением паховых и глубоких бедренных лимфатических узлов. Пациенткам с поражением лимфатических узлов рекомендуют лучевую терапию тазовых органов - Стадии III и IV - лечение зависит от распространённости заболевания и общего состояния пациентки, лечение включает экзентерацию или её сочетание с лучевой терапией. Химиотерапия - Метастазы или рецидивы заболевания. Лечение зависит от конкретной ситуации. Прогноз. 5-летняя выживаемость - Стадия I - 71,4% - Стадия II -47,2% . Стадия III - 32,0% - Стадия IV - 10,5%. См. также: Опухоль, лучевая терапия, Опухоль, маркёры; Опухоль, методы лечения; Опухоль, стадии МКБ С51 Злокачественное новообразование вульвы
Рак вульвы (код по МКБ 10 – С51) выявляют в 8% случаев злокачественных опухолей женских половых органов. Это болезнь женщин пожилого и старческого возраста. 80% инвазивного рака вульвы диагностируется у женщин старше 55 лет, средний возраст больных 65-68 лет, пик заболеваемости приходится на 75 лет.
Онкологи Юсуповской больницы проводят диагностику рака вульвы с помощью клинического, инструментального и лабораторного исследования. Врачи индивидуально подходят к лечению каждой пациентки. Хирурги в совершенстве владеют методиками операций на вульве. Медицинский персонал внимательно относится к пожеланиям пациенток и их родственников.
В 90% случаев злокачественных опухолей выявляют инвазивный плоскоклеточный рак вульвы. Другими злокачественными новообразованиями вульвы являются меланома, аденокарцинома, рак бартолиновой железы, саркома. Фиброма и киста вульвы являются доброкачественными опухолями.
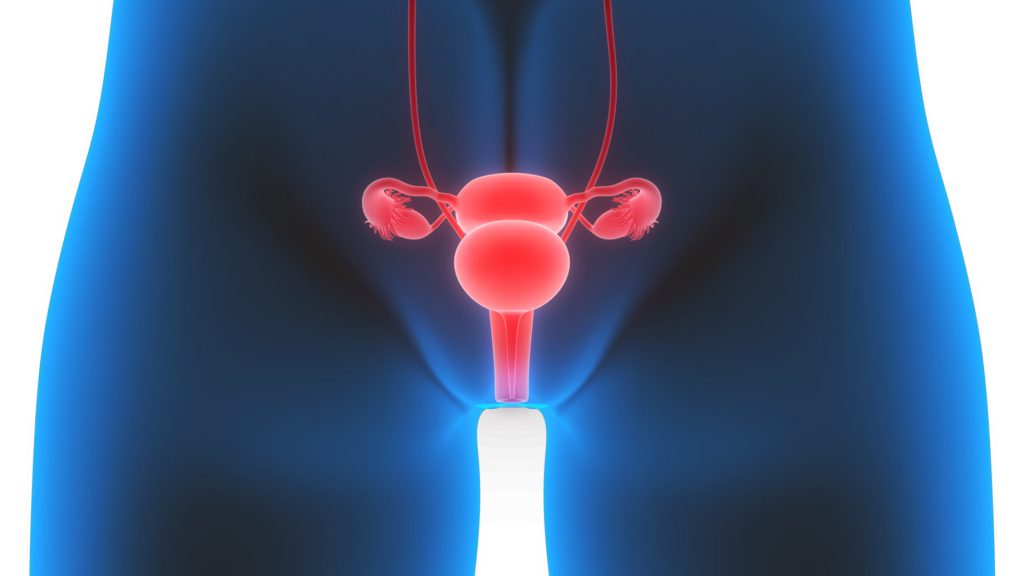
Причины рака вульвы
Онкологи выделяют следующие факторы развития рака вульвы:
- Постменопаузальный возраст;
- Дисплазии вульвы (VIN);
- Хроническую инфекцию вирусом папилломы человека (ВПЧ) или ВПЧ - носительство более 10 лет;
- Хронические воспалительные процессы внутренних половых органов; наличие
- Укороченный репродуктивный период (позднее менархе, ранняя менопауза);
- Сахарный диабет;
- Гипоэстрогению;
- Ожирение;
- Несоблюдение личной гигиены;
- Курение.
В возникновении рака вульвы наибольшее значение имеют папилломавирусная и герпесвирусная инфекции. У большинства больных раком вульвы задолго до развития опухоли выявляются признаки гипоэстрогении. Они у части женщин сочетаются с нарушениями жирового и углеводного обмена, приводят к атрофии и дистрофии слизистой вульвы, развитию гиперпластических процессов, лейкоплакии. Возрастная инволюция кожи и слизистой оболочки и присущая пожилому возрасту сниженная напряжённость иммунитета создают необходимые предпосылки для снижения барьерной функции эпителиального покрова вульвы.
Опухоль чаще всего развивается на фоне дистрофических процессов. Если раньше рак вульвы считался прерогативой женщин климактерического и постменопаузального периодов, то в настоящее время он всё чаще диагностируется в репродуктивном возрасте. Концепцию нейроэндокринной теории развития предрака и рака вульвы составляют изменения всех уровней нервной системы, особенно в гипоталамических центрах. Это впоследствии может привести к нарушениям трофики тканей вульвы. Важное значение для развития заболевания имеют изменения функции коры надпочечников и щитовидной железы, нарушение гормонального равновесия в сторону снижения эстрогенных гормонов. На фоне нарушения выброса гормонов гипофиза изменяется функция периферических нейроэндокринных желез, снижается выработка эстрадиола и повышается выделение эстриола. Гормональный дисбаланс приводит к функциональной недостаточности рецепторного аппарата вульвы.
Симптомы рака вульвы
У женщин имеют место следующие основные клинические симптомы рака вульвы:
- Зуд;
- Жжение;
- Образование опухоли с изъязвлением;
- Кровотечение;
- Боли.
Со временем развивается клинический симптомокомплекс: зуд вульвы различной степени выраженности, ощущение сухости кожи вульвы, локальные дистрофические изменения тканей, многообразная неврологическая симптоматика. В 13-46 % случаев рак вульвы протекает бессимптомно.
Чаще рак вульвы развивается на фоне дистрофии вульвы. Хроническое, длительное течение болезни, которое сопровождается зудом, наличием ссадин, мелких травм, расчёсов на слизистой вульвы, и недостаточный эффект от консервативного лечения приводят к привыканию больной к данному состоянию. Появление небольших опухолевых узелков, которые быстро изъязвляются в пределах слизистой, в большинстве случаев воспринимается пациентками и гинекологами без особой тревоги, тем более что для рака вульвы характерен мультицентричный рост – возникновение сразу нескольких очагов, которые появляются синхронно или метахронно.
Наиболее часто рак вульвы развивается в области больших половых губ (44-52%), клитора (12-27%), несколько реже в области малых половых губ (7-17%). Агрессивным клиническим течением характеризуются новообразования, которые локализованы в области клитора и больших половых губ. При раке, ограниченном малыми половыми губами, наблюдается сравнительно благоприятное клиническое течение. Из-за обильного кровоснабжения раку клитора, больших половых губ присущи быстрый рост, распространение процесса на уретру, влагалище, кожу промежности, задний проход с фиксацией опухоли к костям таза.
Для рака вульвы характерны 2 формы роста опухоли: экзофитная и инфильтративная. Реже развивается инфильтративно-отёчная форма. Рак вульвы метастазирует лимфогенным путём. Первым этапом лимфогенного распространения являются поверхностные паховые и глубокие бедренные лимфоузлы. Второй этап лимфогенного метастазирования – наружные подвздошные и запирательные группы лимфатических узлов. Третьим этапом метастазирования являются поясничные лимфоузлы.
Быстрый рост метастазов приводит к увеличению паховых и бедренных лимфоузлов. Вначале они плотные, безболезненные, подвижные. С присоединением внеузлового компонента развиваются конгломераты лимфоузлов, происходит вторичный лимфангит окружающих тканей, который приводит к массивной опухолевой инфильтрации. Появляются симптомы некроза опухоли:
- Покраснение кожи;
- Болезненность при пальпации;
- Флюктуация (свидетельствует о наличии жидкости в замкнутой полости).
Через непродолжительный период времени опухоль прорастает сквозь кожу, формируются свищи с истечением лимфы.
Диагностика рака вульвы
Диагностика фоновых заболеваний и начальных стадий рака вульвы представляет значительные трудности в связи с отсутствием у большинства пациенток специфических жалоб и типичных клинических проявлений. При выполнении комплекса диагностических исследований онкологи Юсуповской больницы применяют следующие процедуры:
- Визуальный осмотр;
- Расширенную вульвоскопию с использованием кольпоскопа и проведением пробы Шиллера, что позволяет точно определить границы белых участков, поскольку они не окрашиваются йодом;
- Выявление ВПЧ методом полимеразной цепной реакции с ДНК-типированием;
- Цитологическое исследование, которое менее информативно, чем гистологическое, но удобно для проведения скринингового теста и последующего динамического наблюдения;
- Биопсию вульвы с гистологическим исследованием ткани.
Наибольшую информативную ценность имеют клиническое обследование и морфологическое исследование биопсии вульвы. К дополнительным исследованиям относятся рентгенологические методы (рентгенография лёгких, лимфография, компьютерная и магнитно-резонансная томография для выявления метастатического поражения лимфатических узлов), ультразвуковое исследование и радиоизотопная диагностика (для определения отдалённых метастазов). Когда у пациентки подозревают рак вульвы, фото можно сделать для оценки динамики лечения заболевания.
Инновационным диагностическим методом является флуоресцентная диагностика. Главными преимуществами этого метода исследования являются:
- Точность определения границ новообразования;
- Возможность применения на ранних стадиях развития неоплазии;
- Выявление не видимых глазом очагов поражения;
- Высокая избирательность разрушения опухолевых клеток;
- Отсутствие тяжёлых побочных эффектов.
Важным этапом в планировании лечения является оценка состояния лимфатической системы. Онкологи определяют сигнальный лимфатический узел с помощью введения синего контраста или радиоизотопа, либо их комбинации. Метастазы в лимфоузлах определяют с помощью лимфосцинтиграфии. Удалённый сигнальный лимфатический узел подвергают срочному гистологическому исследованию для решения вопроса о необходимости выполнения пахово-бедренной лимфаденэктомии.
Хирургическое лечение рака вульвы
Лечение рака вульвы относится к одному из сложных разделов онкологической гинекологии. До сих пор не сформированы патогенетические подходы в методах терапии. Онкологи Юсуповской больницы проводят комплексное, строго индивидуальное лечение рака вульвы. Все мероприятия выполняют только после получения результатов бактериологического, вирусологического и гистологического исследований, которые подтверждают диагноз.
Хирургический метод лечения рака вульвы самостоятельно используют у 60-65% пациенток. На долю лучевой терапии приходится 24-25%. Комбинацию лучевого и хирургического методов применяют в 10% случаев заболевания раком вульвы, химиотерапии подвергается не более 4% пациенток.
При раке вульвы радикальным хирургическим методом является экстирпация всей вульвы с удалением пахово-бедренных лимфоузлов. Целью хирургического лечения является удаление первичного новообразования с достаточным захватом здоровой ткани, а также удаление пограничной ткани, которая содержит пути оттока лимфы, включая регионарные лимфоузлы. В каждом отдельном случае хирурги Юсуповской больницы приспосабливают эту общую концепцию хирургического подхода к индивидуальным особенностям пациентки.
Вопрос удаления лимфатических узлов решается индивидуально в каждом конкретном случае. Хирурги применяют несколько методик удаления вульвы и паховых лимфатических узлов, которые отличаются формой и направлением разреза в области вульвы и паховых лимфоузлов. Применяются разрезы в виде бабочки, трапеции, эллипса с удалением единым блоком паховых поверхностных и глубоких лимфоузлов, различные направления разрезов при удалении лимфатических узлов и вульвы. Операция удаления вульвы является калечащей. В послеоперационном периоде часто возникает некроз кожи и инфекционные осложнения. Появляются проблемы, связанные с половой жизнью, нарушением половой активности.
Объём выполняемой операции онкологи Юсуповской больницы определяют в зависимости от наличия метастазов в паховые лимфоузлы, вероятность которого зависит от различных факторов, в том числе глубины инвазии и величины опухоли. При глубине инвазии до 1 мм и величине опухоли до 1 см в диаметре метастазы в паховых лимфоузлах отсутствуют. Глубина прорастания до 3 мм в 3-7% случаев уже сопровождается поражением лимфоузлов. При глубине инвазии до 5мм метастазирование достигает 10-12%. Критической глубиной инвазии, когда хирургам необходимо обращать внимание на факт метастазирования, считается глубина более 1,5 мм.
При диаметре новообразования 1 -2 см метастазирование достигает приблизительно 15-20%, при больших размерах опухоли – от 40 до 65%. При диаметре опухоли 5см следует предвидеть 75% поражения паховой области. Лимфатический путь оттока от половых губ является в основном односторонним. У пациенток с односторонними новообразованиями первичное оперативное вмешательство ограничивают удалением опухоли и лимфатических узлов со стороны поражения. Двустороннюю лимфаденэктомию выполняют пациенткам, у которых опухоли расположены по средней линии. Метастазы в тазовые лимфоузлы без одновременного метастазирования в паховые встречаются редко, поэтому лечение направлено на удаление пахово-бедренных, а не тазовых лимфоузлов.
Фото карциномы вульвы можно посмотреть в интернете. Микроинвазивной карциномой принято считать злокачественную опухоль вульвы с глубиной инвазии 1 - 1,5 мм и в диаметре максимально до 20мм. При глубине инвазии 3 и 5 мм вероятность метастазирования такова, что необходимо предпринимать оперативный подход к путям оттока и регионарным лимфоузлам. Если же карцинома, выявленная на ранней стадии, возникла на основе диффузной или многоочаговой дисплазии, или сопровождается такого рода изменениями, то в зависимости от индивидуальных особенностей пациентки гинекологи рассматривают возможность выполнения вульвэктомии.
При глубине инвазии до 3 мм и диаметре опухоли до 20 мм при отсутствии опухолевых клеток в лимфатических путях или сосудах, а также апластической карциноме применяют различные разновидности редуцированного хирургического вмешательства в зависимости от локализации карциномы от средней линии. В этом случае проводят глубокое иссечение опухоли с захватом здоровых тканей параллельно с односторонним парным поверхностным удалением лимфатических узлов. При локализации злокачественного новообразования по средней линии или вблизи неё выполняют переднюю или заднюю частичную вульвэктомию.
Формы разрезов определяют индивидуально в зависимости от размеров опухоли. Если женщине необходимо сохранить способность к интимной жизни, применяют специальные направления разрезов, выполняют пересадку кожи или дополнительные более сложные пластические операции.
У больных молодого и среднего возраста с преинвазивным и микроинвазивным раком, которые ведут активную половую жизнь, а также в случае отсутствия метастазов в паховые лимфоузлы, выполняют органосохраняющие операции. Экономные оперативные вмешательства возможны и у пациенток преклонного возраста при наличии терапевтических противопоказаний к выполнению радикальной операции.
Лучевая терапия рака вульвы
Лучевую терапию рака вульвы применяют в рамках комбинированного лечения совместно с хирургическим лечением и в качестве самостоятельного метода. Применение комбинированного лечения увеличивает показатели пятилетней выживаемости на 20%. Послеоперационная лучевая терапия снижает риск прогрессирования и рецидивов в 1,5 раза.
Радиологи Юсуповской больницы проводят лучевую терапию пациенткам, страдающим раком вульвы, при наличии следующих показаний:
- Наличие абсолютных противопоказаний к хирургическому лечению из-за тяжёлой соматической патологии;
- Распространённый опухолевый процесс;
- Молодой возраст пациентки, когда возможно проведение органосохраняющего лечения.
При наличии множественных метастазов в паховых лимфоузлах, нерадикальности операции, локализации опухоли возле влагалища, уретры или ануса проводится комбинированное лечение с использованием лучевой терапии в предоперационном или послеоперационном периоде. Целью предоперационной лучевой терапии является уменьшение линейных размеров новообразования, что способствует созданию лучших условий для радикальной операции и позволяет уменьшить объём оперативного вмешательства. Адъювантная лучевая терапия проводится после операции при сомнительно радикальных вмешательствах для уничтожения оставшихся раковых клеток. Она снижает частоту локальных и регионарных рецидивов рака вульвы.
Паллиативная лучевая терапия позволяет уменьшить некоторые симптомы заболевания (боли или кровотечение). Она проводится с использованием щадящих доз излучения. Традиционным вариантом лучевой терапии является дистанционное облучение. Суммарная максимальная доза облучения при раке вульвы при классическом облучении составляет 40 ГР, гиперфрактионном – 39ГР, динамическом – 33 ГР.
С учётом клинической ситуации радиологи присоединяют внутритканевую или внутриполостную лучевую терапию. Преимуществом этого метода является возможность подведения высокой дозы непосредственно к патологическому очагу. При этом наблюдаются минимальные негативные последствия. Для того чтобы пройти обследование и лечение рака вульвы с помощью инновационных методик, звоните по телефону контакт центра Юсуповской больницы.
Читайте также:

