Рак толстой кишки с прорастанием в клетчатку
В отдаленных органах метастазы развиваются в результате переноса раковых элементов по лимфатическим путям или по кровяному руслу, главным образом по венам. Микроскопическое изучение лимфатических сосудов параректальной клетчатки дало нам возможность обнаружить в некоторых препаратах заполнение просвета раковыми клетками. Gririnell (1950) изучал характер распространения рака ободочной и прямой кишок. С этой целью он подверг тщательному изучению 164 радикально оперированных больных. У 86 из них был рак ободочной кишки и у 78 больных — рак прямой кишки. Все больные прослежены в сроки до 5 лет или до их смерти.
Всего исследовано 12 000 лимфатических узлов. Автор установил три главных пути распространения рака ободочной и прямой кишок: 1) непосредственное прорастание, 2) распространение по венозной сети, 3) распространение по лимфатическим путям.
Обследованные были распределены на три группы: 1) больные, у которых опухоль не прорастала мышечную стенку кишки; 2) больные, у которых опухоль прорастала всю толщу кишечной стенки; 3) больные с метастазами в лимфатические узлы. В группе больных, у которых опухоль не прорастала мышечную стенку, спустя 5 лет умер только один. Из больных второй группы спустя 5 лет умерли 10 человек от рецидивов. Из больных третьей группы спустя 5 лет остались живы только 25% больных.
Как известно, при радикальных операциях по поводу рака желудка и кишечника хирурги стремятся отступить от макроскопически видимой опухоли на 3—5, 6—8 см в пределах здоровых тканей. Это правило с особой тщательностью соблюдается на верхней и нижней границах сечения органа. Такого же принципа мы придерживались при хирургических вмешательствах на прямой кишке.
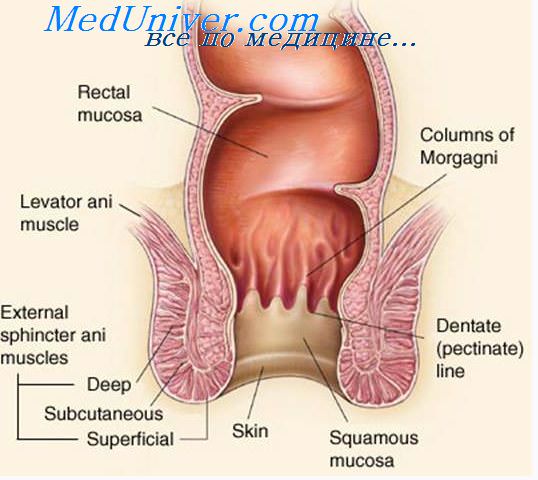
Ознакомившись с работами, посвященными распространению и метастазированию рака прямой кишки, а также изучив удаленные препараты, мы могли убедиться в том, что границы раковой опухоли прямой кишки в большинстве случаев бывают четко выражены. В 2—3 см от границ опухоли слизистая оболочка имеет нормальный вид. При микроскопическом изучении этих участков элементов раковой опухоли, как правило, нет. Даже в тех случаях, когда имелись две отдельные опухоли, расположенные на некотором расстоянии одна от другой, свободный участок между ними оставался интактным (С. А. Родкин).
При диффузных формах рака границу опухоли часто установить не удается. Прорастание опухоли в параректальную клетчатку наблюдается при запущенных формах, не подлежащих радикальному лечению. У таких больных следует ограничиваться паллиативными вмешательствами.
За последние годы внимание хирургов стала привлекать возможность ретроградного метастазирования рака прямой кишки. Необходимость его изучения возникла в связи с развитием сберегательных операций на прямой кишке. Такие операции в функциональном отношении являются более выгодными, однако важным является выяснение онкологической их обоснованности. Работами Black, Wugh и др. доказано, что рак прямой кишки не выходит далеко за пределы макроскопически видимой границы, а метастазирование совершается в основном в ортоградном направлении. В то же время у больных лишь как редкое исключение можно обнаружить метастазы в лимфатических узлах, расположенных ниже опухоли.
B. Н. Демин изучил 25 удаленных препаратов прямой кишки и путем препаровки выделил 936 лимфатических узлов. Метастазы были у 16 больных, причем ретроградные метастазы обнаружены на 2 препаратах и в 4 лимфатических узлах, расположенных на расстоянии 0,8—2,9 см дистальнее нижнего края опухоли. В обоих случаях имелись запущенные формы рака прямой кишки.
В нашей клинике исследовано 25 удаленных препаратов, ни разу не обнаружены метастазы ниже опухоли. С. А. Холдин, обобщивший имеющиеся литературные данные по ретроградному метастазированию, пришел к выводу, что эти метастазы развиваются примерно в 6,5% случаев. Несмотря на такой невысокий процент, следует учитывать возможность ретроградного метастазирования.
Метастазы в регионарных лимфатических узлах, по литературным данным, обнаруживаются в среднем в 53,5% случаев. С. А. Родкин изучил 60 удаленных препаратов, из них рак ампулярного отдела был у 54 и анального — у 6 больных. Из 54 ампулярных форм рака 5 были клинически отнесены ко второй стадии поражения, остальные 49 — к третьей. Соответственно разделены анальные формы рака: вторая стадия была у двух больных, третья — у 4 больных. Из 276 лимфатических узлов 61 (22,1%) оказался с метастазами.
Размеры опухоли и форма роста не всегда давали возможность исключить или признать существование метастазов. У одних больных при небольшой опухоли выявлялись метастазы, у других при опухолях большого размера они не определялись. Экзофитные опухоли, растущие более медленно, реже метастазируют, хотя у 4 больных мы наблюдали большое число метастазов при сравнительно небольших полипозных опухолях.
Что касается зависимости частоты регионарных метастазов от гистологической структуры опухоли, то, по данным Dukes (1950), они были обнаружены при аденокарциноме у 50% больных, при коллоидном раке—у 70%, при анапластических формах рака — у 82% больных. Сравнивая частоту регионарных метастазов в зависимости от гистологической структуры опухоли, можно отметить, что плоскоклеточные формы рака, которые встречаются значительно реже железистых форм, метастазируют чаще.
- Вернуться в оглавление раздела "Неотложная хирургия."
Городская больница № 40
СПбГУ, медицинский факультет, кафедра хирургии
Клинические наблюдения о несомненной важности бережного отношения к дистальной части сигмовидной кишки при передних резекциях прямой кишки (ПК), побудили нас изучить распространенность ракового поля в проксимальном направлении от верхнего края раковой опухоли. Знания эти должны лечь в основу рекомендаций, насколько минимально допустимо отступать от верхнего края опухоли при резекции сигмовидной кишки, не нарушая онкологических принципов оперирования. Такая озабоченность связана с тем, что у больных, у которых при резекции ПК для анастомоза использовалась самая дистальная часть низводимой сигмовидной кишки, резервуарно-накопительная и эвакуаторная функции оказывались заметно лучше. Вместе с тем, заботясь об улучшении функциональных результатов операций, мы постоянно имели в виду важность соблюдения онкологических принципов оперирования, поскольку главным при лечении онкологических больных является, конечно, улучшение пятилетней выживаемости.
Распространение ракового процесса внутристеночно от края видимой опухоли ПК в дистальном направлении привлекало внимание ряда авторов. Такие исследования имеют чрезвычайно важное значение при оперативном лечении больных с низкой раковой опухолью ПК. При этой локализации злокачественной опухоли, с позиций функциональных результатов, важен каждый сантиметр сохраненной дистальной части кишки. Использование сшивающих аппаратов при резекции ПК позволяет в техническом плане проводить максимально низкие резекции кишки.
Распространенность инвазии в дистальном направлении при раке прямой кишки.
Распространенность опухолевой инвазии в проксимальном направлении в меньшей мере привлекала внимание специалистов. При пересечении кишки выше опухоли не возникает необходимости в строгой экономичности сохранения кишки, примыкающей к опухоли, так как всегда имеется достаточная часть остающегося участка левого фланга ободочной кишки. Вместе с тем наши специальные исследования с анализом длины сигмовидной кишки по дооперационным ирригограммам и размера резецированной части ее после передней резекции ПК показали несомненную важность максимально возможного сохранения для анастомоза дистальной части сигмовидной кишки. К подобному заключению нас подвело изучение функциональных результатов сфинктеросохраняющих резекций ПК. Все это побудило специально изучить распространенность ракового поля в проксимальном направлении от верхнего края видимой опухоли. Результаты таких исследований были нужны для определения минимального расстояния, которое необходимо отступать от верхнего края раковой опухоли при пересечении кишки для соблюдения онкологических принципов оперирования.
Методы исследования. Исследовано 17 макропрепаратов ПК, удаленных при операциях, производившихся по поводу раковой опухоли. Макропрепараты фиксировались в 10%-ном растворе формалина и через 24 ч. проводилось микроскопическое исследование. Окраска препаратов - гематоксилин-эозин, увеличение 10 х 20.
В 15 случаях раковая опухоль располагалась в нижнеампулярном отделе ПК, в одном - в среднеампулярном и еще в одном - в верхнеампулярном отделе ПК. Раковые опухоли по наибольшему диаметру были различны: от 3 см в диаметре (3) до 5−6 см (7) и даже до 10 см (1). Резецированные участки кишки вместе с опухолью были различной длины: 20−30 см - 4, 30−40 см - 5, 40−50 см - 5, 50−60 см - 3.
При гистологическом исследовании в 12 случаях выявлена аденокарцинома разной степени дифференцирования, в двух - слизеобразующая аденокарцинома и в трех случаях - плоскоклеточный рак. В 15 из 17 препаратах установлено прорастание всех слоев стенки ПК. В шести случаях были выявлены метастазы опухоли в регионарных лимфатических узлах. Исследования проводились в Петроградском централизованном патологоанатомическом отделении городского патологоанатомического бюро, которым руководит Г.И. Суханкина.

После фиксации препарата в проксимальном направлении от видимого верхнего края опухоли последовательно проводились пересечения кишечной стенки с интервалом 5мм (рис. 1).
В первый препарат обязательно включалась видимая часть раковой опухоли. В каждом последующем препарате делались три ступенчатых среза на разных уровнях поперечного пересечения кишечной стенки (а, б, в), а далее - в зависимости от морфологических изменений слизистой оболочки и нижележащих слоев кишки. Когда в двух последовательных срезах морфологических изменений ни в одном слое не обнаруживалось, дальнейшее гистологическое исследование прекращалось. В общей сложности приготовлено и просмотрено с помощью световой микроскопии 180 микропрепаратов. В большей части случаев - 13 из 17 - внутристеночного распространения злокачественной инфильтрации в проксимальном направлении от видимого края опухоли не отмечено или оно ограничивалось несколькими миллиметрами. Причем это наблюдалось как при больших, так и при небольших размерах опухоли; как при наличии метастазов опухоли в регионарные лимфоузлы, так и при отсутствии метастазов; при прорастании опухоли в примыкающую жировую клетчатку, так и без такого прорастания, а также не зависит от степени прорастания всей толщи стенки кишки. Вот несколько иллюстраций к этому.
Результаты исследования. Представляем наблюдение, характеризующее отсутствие опухолевой инвазии по кишечной стенке.
Мужчина 54 года, рак анального канала и ПК, выполнена брюшнопромежностная экстирпация ПК. Гистологическое исследование 31261−31272.
Макропрепарат: блюдцеобразно возвышающееся над поверхностью кишки новообразование диаметром 6 см, прорастает все стенки кишки. От края опухоли в проксимальном направлении макроскопически определяется инфильтрация стенки на протяжении 3,5 см.
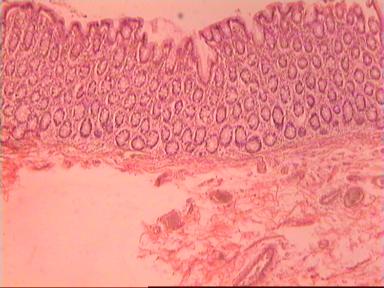
Микроскопическое исследование: высокодифференцированная слизеобразующая аденокарцинома ПК, прорастание всей толщи стенки кишки, врастание опухоли в жировую ткань. В опухоли очаги некроза, выраженная мононуклеарная реакция. От проксимального края видимой инвазии уже в 1 мм внутристеночного роста опухоли нет. (Рис. 2). Метастазов аденокарциномы в лимфатических узлах и жировой ткани не выявлено.
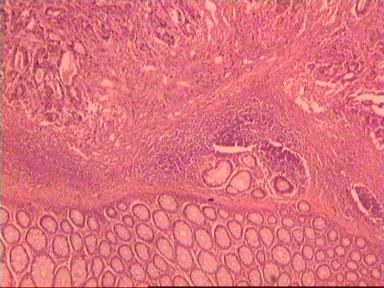
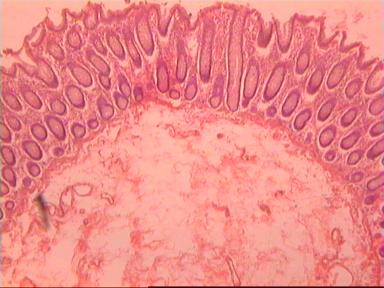
Рис. 2. Микропрепарат слизеобразующей аденокарциномы ПК
с прорастанием всей толщи стенки.
Окраска гематоксилин-эозин. Увеличение 10 х 20.
А. Первый срез - в препарате виден край аденокарциномы.
Б. Срез через 5мм - признаков опухолевого роста нет.
Такие данные были получены и при аденокарциноме, и при плоскоклеточном раке ПК. Приведем наблюдение, свидетельствующее о распространении опухолевого роста по кишке в проксимальном направлении. Мужчина 73 года, рак ПК, выполнена передняя резекция ПК. Гистологическое исследование № 869−870; 871−882. Макропрепарат: опухоль 5 см с кратером, циркулярно охватывающая просвет кишки, прорастание всех слоев кишки и прилежащей жировой ткани, участки абсцедирования.
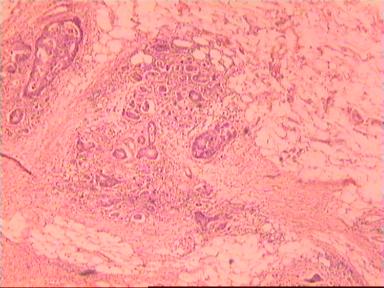
Микроскопическое исследование: аденокарцинома разной степени дифференцировки. В 5 мм вне видимой опухоли − аденокарцинома в подслизистом, мышечных слоях, в клетчатке, с абсцедированием (рис 3). На срезах через 10 мм от видимого края новообразования опухолевого роста нет.
 |  |
| А | Б |
Рис. 3. Микропрепарат аденокарциномы ПК разной степени дифференцировки
с прорастанием всех слоев кишки.
Окраска - гематоксилин-эозин. Увеличение 10 х 20.
А. Первый срез - в препарате виден край аденокарциномы.
Б. Срез через 5 мм - в слизистом слое видны признаки опухолевого роста.
Приведем еще одно наблюдение, свидетельствующее о несомненном распространении опухолевого роста по кишке в проксимальном направлении. Женщина 73 года, рак ПК, выполнена резекция ПК по Гартману. Макропрепарат: экзофитная опухоль 5 х 5 см, прорастание всех слоев кишки, регионарные лимфоузлы не определяются.
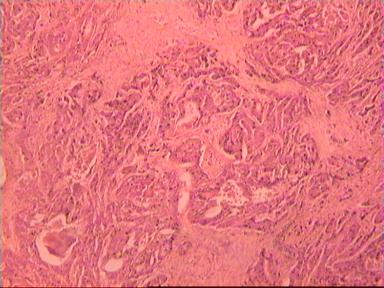
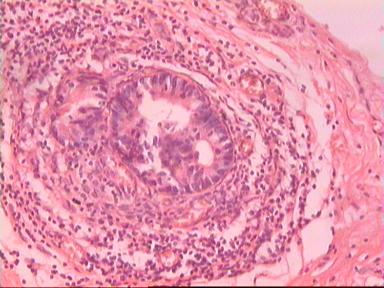
Микроскопическое исследование: аденокарцинома разной степени дифференцировки с очагами в слизистой оболочке, подслизистом слое, в жировой клетчатке, во внутриорганных лимфатических узлах, в сосудах определяются опухолевые эмболы. На срезах 5 и 15 мм - аденокарцинома на всех препаратах. На срезах в 20 мм от видимого края опухоли - одиночная структура аденокарциномы на границе мышечного слоя и клетчатки. На других двух ступенчатых срезах этого уровня опухолевого роста уже нет (рис. 4). На всех трех ступенчатых срезах в 25 мм от края ракового новообразования опухолевого роста нет.
 |  |  |
| А | Б | В |
Рис. 4. Микропрепарат аденокарциномы ПК разной степени дифференцировки
с прорастанием всей толщи стенки кишки.
А. Первый срез - в препарате виден край аденокарциномы.
Б. Срез через 20 мм - в слизистом слое видны признаки опухолевого роста.
В. Срез через 25 мм - признаков опухолевого роста нет.
Вопреки ожиданиям не выявилось повышенной тенденции к внутристеночному росту при низкодифференцированной аденокарциноме, слизистых и плоскоклеточных формах рака ПК. Следовательно, отступление от верхнего края опухоли на 4−5 см в проксимальном направлении с онкологических позиций вполне оправдано и нет необходимости удалять здоровую и функционально полноценную часть кишки. Однако нужно учитывать, что уровень пересечения кишки выше опухоли во многом определяется высотой перевязки основного кровеносного сосуда, которым для этой зоны является нижняя брыжеечная артерия, особенностями кровоснабжения конкретного участка кишки и вовлеченностью в онкопроцесс лимфатического аппарата. Намечая линию пересечения сигмовидной или нисходящей части ободочной кишки, нужно учитывать эти обстоятельства и по возможности бережно, экономно относиться к удалению этого отдела толстой кишки, помня, что инвазия опухоли по стенке кишки незначительна.
Рак прямой кишки – что это такое?
Это злокачественное онкологическое заболевание происходит из эпителия прямой кишки. Этой опухоли присущи характерные черты любого злокачественного образования – быстрый рост, прорастание в соседние ткани, метастазирование.
Подвержены болезни мужчины и женщины в равной степени. Рост числа заболевших отмечается с 45 лет, а пик заболеваемости приходится на 75-летних.
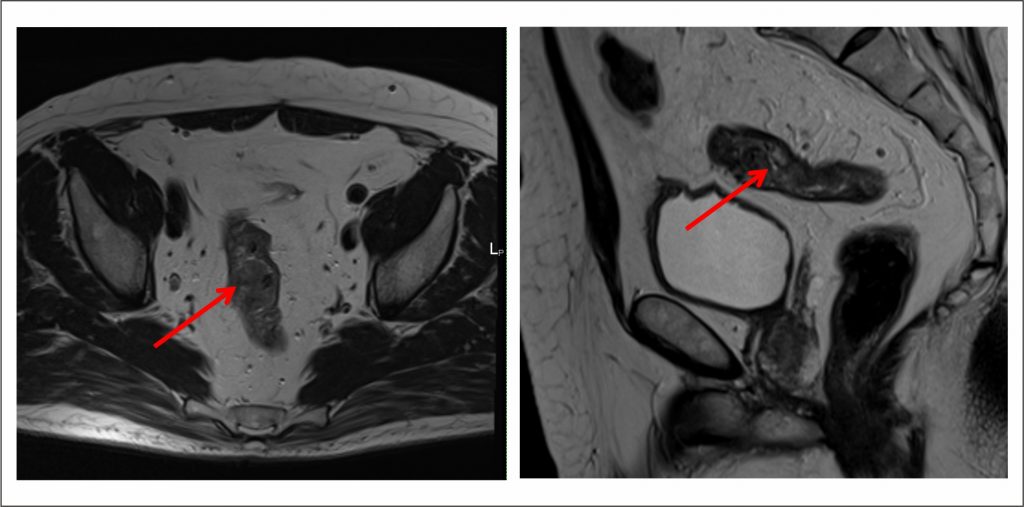
О заболевании
Слизистая оболочки конечного участка толстой кишки покрыта цилиндрическим эпителием с большим количеством желез. Их клетки продуцируют слизь. Под влиянием факторов риска появляются патологические клетки с бесконтрольным делением и утратой механизма апоптоза – запрограммированной гибели. Постепенно из них формируется опухоль прямой кишки.
Предположительно установлены причины рака прямой кишки:
- Неправильное питание.
Преобладание в рационе мясной пищи, животных жиров с одновременным дефицитом растительной клетчатки ухудшает прохождение кала, способствует запорам и развитию колоректальных опухолей. - Роль наследственности — замечена при возникновении некоторых форм новообразований.
- Предраковые патологии — полипы, болезнь Крона, неспецифический язвенный колит.
- Иммунодефицитные состояния, карцинома половых органов или молочной железы у женщин.
Виды рака прямой кишки
Тип опухоли определяется ее локализацией:
- Аноректальное расположение характерно для 5-8% случаев.
- Ампулярное встречается чаще других, до 80%. Это патология в самой широкой части кишки.
- Надампулярная локализация до 12% больных.
Характер роста опухоли может быть:
- экзофитный – растет в просвет кишечника;
- эндофитный – прорастает толщу стенки, инфильтрирует ее, может охватывать циркулярно;
- смешанный рост.
По гистологической картине новообразование бывает:
- железистый рак (аденокарцинома);
- солидный;
- перстневидно-клеточный;
- скирр;
- плоскоклеточный.
Симптомы рака прямой кишки, первые признаки
Обсуждение проблем прямой кишки для многих людей является чем-то постыдным. Поэтому первые признаки патологии часто остаются без должного внимания. Начальные симптомы рака прямой кишки – изменения характера стула. Появляется частая смена запора и диареи, меняется форма кала. Он становится значительно тоньше, чем раньше. Беспокоят чувство неполной дефекации, неприятные ощущения, повышенное образование газов.
Развитие опухолевого процесса вызывает отдаленные признаки рака прямой кишки:
- слизь и кровь в кале;
- гнойные выделения;
- чувство переполненного кишечника;
- вздутие живота;
- боль в области прямой кишки;
- хроническая усталость, утомляемость;
- анемия;
- потеря веса.
На начальных стадиях проявления болезни может не быть. При выявлении анемии неизвестного происхождения стоит искать причину скрытого кровотечения. Возможно, это рак.
Поздние стадии характеризуются поражением других органов:
- прорастание в соседние органы, образование межорганных свищей;
- гнойно-воспалительные процессы – парапроктит, флегмона малого таза;
- перфорация опухоли надампулярной локализации с развитием перитонита;
- кровотечение.
Как выглядит рак прямой кишки – фото
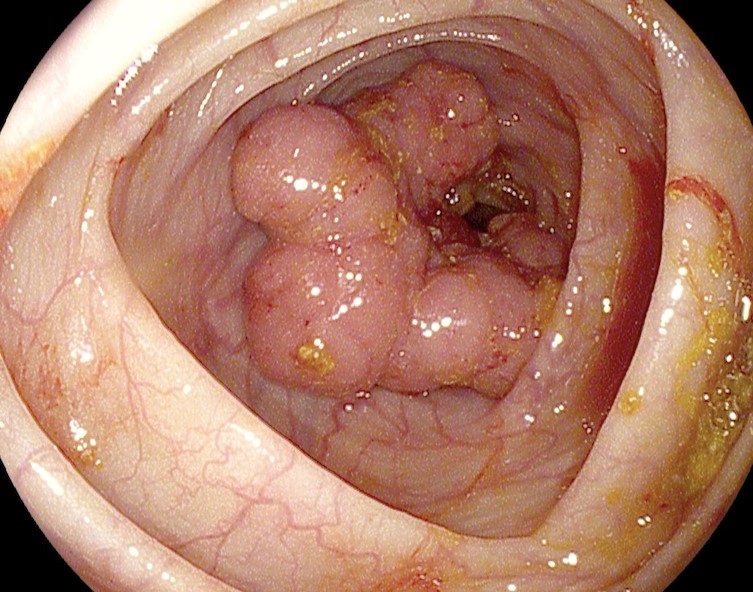
На фото рака прямой кишки можно заметить, что он значительно сужает просвет кишечника. Это является причиной запоров, переполненного живота, метеоризма.
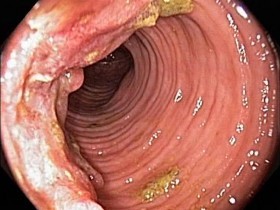
На этом фото карцинома растет инфильтративно, охватывая стенку.
Диагностика
После обращения к врачу, определяют симптомы, которые беспокоят пациента и позволяют предположить болезнь ректального отдела.
Стадии рака прямой кишки
Течение ракового процесса при отсутствии должного лечения прогрессирует. Стадия определяется по степени поражения самого кишечника, прорастанием ее через стенку, наличием метастазов в лимфоузлах, отдаленных поражениях других органов.
В связи с этим опухоли делят на 4 стадии. Такое распределение универсально для любых злокачественных опухолей.
1 стадия – опухоль небольших размеров, растет на слизистом слое, не поражает соседние органы и лимфоузлы.
2 стадия делится на А и Б. 2А – это поражение от трети до половины окружности кишечной трубки, но растет строго в стенке или просвете, метастазов нет. 2Б – размер очага такой же, но есть метастазы в околокишечных лимфоузлах.
3А – опухоль занимает более половины окружности кишки, прорастает через все слои и околокишечную клетчатку. Могут быть единичные метастазы в ближайших лимфоузлах.
3Б – любой размер опухоли, метастазы в отдаленных лимфоузлах, принимающих лимфу от ректальной области.
4 стадия – метастазы распространяются по внутренним органам и отдаленным лимфатическим узлам. Размер первичной опухоли может быть любой.
Методы лечения рака прямой кишки
Небольшой размер опухоли и ее прорастание только через слизистый и подслизистый слой прямой кишки, не затрагивая мышечный и серозный, позволяет выполнить хирургическое удаление самой опухоли. Иногда возможно проведение операции через кишку с помощью колоноскопа.
Если она проросла в мышечный слой, то показана резекция прямой кишки или экстирпация (полное удаление органа). Также удаляется параректальная клетчатка и лимфоузлы, в которых в 20% случаев уже обнаруживаются метастазы. Для проведения операции используют два доступа – лапаротомия (рассечение брюшной стенки) и лапароскопия (операция с помощью видеооборудования через несколько проколов на животе).
Тип операции выбирается исходя из локализации опухоли. Высокое расположение позволяет провести удаление новообразования и временно вывести конец кишки на брюшную стенку – сформировать колостому для дефекации. Такая манипуляция нужна, если пока сшить между собой концы кишки невозможно. Вторым этапом через некоторое время восстанавливают целостность кишечника.
При низком расположении опухолевого процесса, если ниже ее не осталось здоровых тканей, проводят удаление пораженного участка и анального отверстия, накладывают колостому на брюшную стенку.
Прогноз выживаемости
После проведения радикальной операции выживаемость в течение 5 лет колеблется в пределах 34-68%. На исход лечения влияет стадия, на которой была диагностировна опухоль, состояние самого пациента, его возраст, сопутствующие заболевания.
В зависимости от стадии опухолевого процесса, пятилетняя выживаемость определена следующими цифрами:
- 1 стадия – до 77%;
- 2 стадия – до 73%;
- 3 а стадия – 46%;
- 3 б стадия – 43%.
4 стадия не рассматривается в данной статистике. Радикальные операции зачастую провести невозможно, т.к. метастазы опухоли диссеминрованы по всему организму. Летальный исход зависит от общего состояния больного.
Противопоказания
Операция противопоказана при следующих условиях:
- тяжелые хронические заболевания пациента – артериальная гипертензия, ишемическая болезнь сердца, когда невозможно дать наркоз;
- преклонный возраст пациента;
- запущенные стадии рака.
При распространенном процессе с метастазированием во многие органы применяют паллиативные резекции, направленные на облегчение состояния больного. Симптоматические операции – наложение обходных анастомозов, чтобы разгрузить кишечник и избежать осложнений на последних стадиях рака.
Лечение до и после операции
Химиотерапия и лучевая терапия показаны для больных с опухолями 2 и выше стадиями.
Если до операции были выявлены метастазы в нескольких лимфоузлах, а опухоль проросла мышечный слой, то на этапе подготовки к операции проводят лучевую терапию коротким курсом в течение 5 дней. Это позволяет уничтожить ранние метастазы, уменьшить размер самого образования.
Лечение рака прямой кишки после хирургического вмешательства проводится после получения патоморфологических данных об удаленных тканях. Решается вопрос о проведении облучения или его сочетании с химиотерапией. Лучевая терапия после операции уничтожает оставшиеся клетки в зоне первичной опухоли и предупреждает ее рецидив. У неоперабельных больных она облегчает состояние.
Чувствительность к химиотерапии выявляется у 30% больных. Ее назначают с лечебной целью для уничтожения метастазов.
Также химиотерапию проводят адьювантно – для предупреждения распространения карциномы, если выявлялось поражение нескольких лимфоузлов. Этот способ терапии улучшает качество и продолжительность жизни пациентов с метастазами. Применяют препараты платины, 5-фторурацил, лейковарин, фолинат кальция. Лекарства вводятся внутривенно капельно, курсами по несколько дней. Также применяют химиотерапию в сочетании с лучевой до проведения операции при местнораспространенной форме рака. Такое комбинированное лечение проводят в течение 1-1,5 месяца, а после окончания облучения через 6 месяцев выполняют операцию.
Рак кишечника – это одно из наиболее распространенных в мире онкологических заболеваний. Оно наиболее распространено в Западных странах. Средняя частота отмечается в государствах СНГ и Восточной Европе. Наименьшая заболеваемость – в Азии и Африке. Мужчины болеют чаще.
Рак кишечника – это одно из наиболее распространенных в мире онкологических заболеваний. Оно наиболее распространено в Западных странах. Средняя частота отмечается в государствах СНГ и Восточной Европе. Наименьшая заболеваемость – в Азии и Африке. Мужчины болеют чаще женщин.
В последние годы благодаря внедрению новых методов лечения удалось значительно снизить смертность от рака кишечника. Тем не менее, большой проблемой остается поздняя диагностика заболевания, не позволяющая своевременно проводить необходимые терапевтические мероприятия. Поговорим о том, что такое рак толстого кишечника, как быстро развивается это заболевание и куда дает метастазы.
Сколько времени развивается рак кишечника?
Развивается рак толстого кишечника быстро. Клиническое течение и темпы прогрессирования зависят от многих факторов:
- Гистологический тип опухоли
- Тип роста – определяет, когда рак кишечника даст метастазы
- Степени дифференциации опухоли
В наибольшей степени именно от степени дифференциации тканей, из которых растет опухоль, зависит, сколько развивается рак кишечника. Низкодифференцированные опухоли растут быстрее, чем умеренно дифференцированные. Наилучшим прогнозом характеризуются высокодифференцированные новообразования.
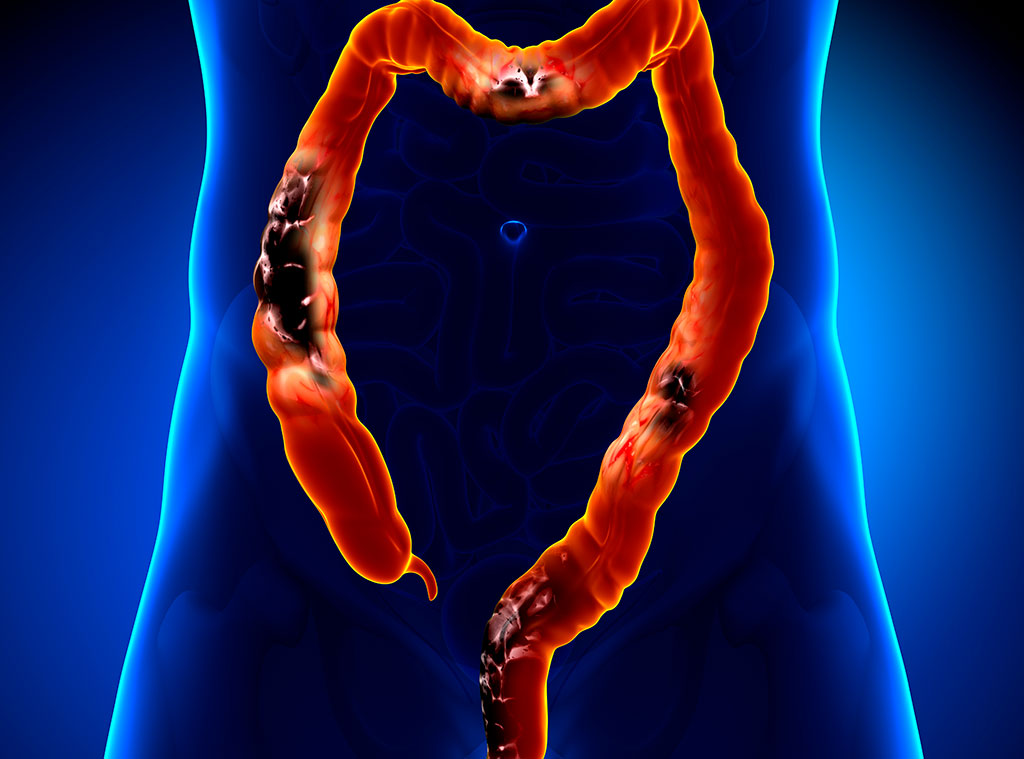
Классификация рака толстого кишечника
Существует большое количество классификаций злокачественных опухолей кишечника. В клинической практике наиболее часто используется:
- Классификация TNM (определяет стадию заболевания)
- Гистологическая классификация
- Виды рака по локализации
- Типы онкозаболевания по степени дифференциации тканей
Определяется также характер роста рака кишечника. Он может быть эндофитным, экзофитным или смешанным. Эндофитный рост – это когда опухоль растет внутрь стенки органа. Он характеризуется более неблагоприятным течением, потому что быстрее прорастает в соседние органы и раньше дает метастазы. Экзофитный рост – это когда новообразование растет в сторону полости кишечника.
По гистологической классификации рак кишечника бывает следующих видов:
- Аденокарцинома (95% от всех новообразований)
- Карциноидные опухоли
- Стромальные опухоли
- Лимфомы
Во многом от гистотипа опухоли зависит, сколько длится рак кишечника. Аденокарцинома может быть слизистой. Тогда она имеет худший прогноз, так как рак кишечника развивается быстро, и в этом случае хуже поддается лечению. Эти типы опухолей делятся на слизистые, мукоидные и коллоидные. Различают также перстневидно-клеточный и мукоцеллюлярный рак.
Гистологический тип определяется при биопсии. Он влияет на выбор тактики лечения заболевания.
По локализации выделяют рак:
- Сигмовидной кишки – в половине всех случаев
- Слепой кишки – 20% случаев
- Аппендикса
- Восходящей, нисходящей или поперечной ободочной кишки
- Печеночного или селезеночного изгиба
Наиболее важной с клинической точки зрения остается классификация TNM. Перед тем как перейти к ее обсуждению, разберемся, как и куда метастазирует рак кишечника.
Куда идут метастазы при раке кишечника?
Метастазы – это дочерние опухоли. Они образуются из-за того, что клетки новообразования распространяются по организму различными путями.
Рак кишечника с метастазами имеет гораздо худший прогноз, чем без них. Появляются дочерние опухоли на поздних стадиях заболевания. Вначале формируются регионарные метастазы рака толстого кишечника. В дальнейшем появляются отдаленные метастатические очаги.
Метастазы при раке кишечника имеют определенные особенности. Всего различают три типа метастазирования:
- Лимфогенный – через лимфатические сосуды
- Гематогенный – через кровь
- Имплантационный (контактный) – когда метастазы рака кишечника распространяются через брюшную полость
Лимфогенный путь реализуется в первую очередь. Это происходит на 3 стадии рака кишечника. Очередность появления метастатических опухолей определяется ходом лимфатических сосудов и расположением лимфоузлов относительно новообразования.
Как правило, последовательность, куда дает метастазы рак кишечника, выглядит следующим образом:
1. Эпиколические (надкишечные) и параколические (возлекишечные) лимфатические узлы.
2. Брыжеечные или промежуточные узлы.
3. Узлы у корня брыжейки толстого кишечника, а также парааортальные (расположенные возле брюшной аорты) лимфоузлы.
В дальнейшем метастазы распространяются лимфогенным путем, попадая в лимфатическую цистерну. Она располагается на уровне 1-2 поясничных позвонков. По лимфатическому протоку опухолевые клетки вливаются в венозную систему. Они также проникают в надключичные лимфоузлы.
Гематогенное метастазирование проявляется позже лимфогенного. Оно становится возможным после того, как опухоль прорастает в кровеносные сосуды. Чаще всего наблюдается рак кишечника с метастазами в печени, лёгких, костях.
Еще одним способом распространения метастазов является прорастание опухоли в брюшную полость. Она постепенно увеличивается в размерах. На поздних стадиях новообразование прорывается из кишечника в полость брюшины. Фрагменты опухоли отрываются и распространяются на другие органы.

Стадии рака кишечника
Стадия рака кишечника определяется, исходя из трех критериев:
- Величина опухоли
- Наличие регионарных метастазов
- Наличие отдаленных метастазов
Стадия 0. Это рак на месте или карцинома in situ. Наиболее благоприятная стадия. Какие-либо метастазы отсутствуют. Опухоль даже не распространилась за пределы слизистой оболочки кишечника.
Стадия 1. Рак уже распространился за пределы слизистой оболочки – на подслизистую основу или в мышечный слой. Метастазов еще нет.
Стадия 2А. Новообразование прорастает все слои кишечника. Но при этом она не распространяется на соседние органы. Метастазов нет.
Стадия 2В. Опухоль уже вышла за пределы стенки кишечника. Но она еще не дала метастазов и не распространилась на соседние органы.
Стадия 2С. Опухоль проросла все стенки кишечника, вышла за его пределы, и уже наблюдается инфильтрация соседних тканей. Но на 2 стадии рака кишечника метастазов еще нет.
Стадия 3А. Часто пациенты спрашивают, на какой стадии рака кишечника появляются метастазы. Именно на третьей стадии они и появляются. Но присутствуют только ближайшие метастазы в лимфоузлах, а в органах их ещё нет. При 3А степени новообразование растет в подслизистую оболочку стенки кишечника и метастазирует в 4-6 ближайших лимфоузлов. Или оно прорастает через весь кишечник и поражает от 1 до 3 лимфоузлов. Возможна инфильтрация в жировую ткань.
Стадия 3В. Стадия 3 рака кишечника категории В диагностируется в одном из трех нижеперечисленных случаев:
- Рак прорастает все слои кишечника и распространяется на брюшину, но не достигает внутренних органов, прорастает в жировую ткань, поражает 4-6 соседних лимфоузлов
- Новообразование прорастает в мышечную оболочку или через все слои кишечника и распространяется на 4-6 соседних лимфатических узлов
- Опухоль проникает в подслизистый слой или в мышечный слой кишечника, а также распространяется на 7 и более рядом расположенных лимфоузлов
Стадия 3С. Диагностируется в таких случаях:
- Рак прорастает все стенки кишечника, распространяется на висцеральный листок брюшины (покрывающий внутренние органы), но не прорастает в сами органы, а также распространяется на 4-6 ближайших лимфоузлов
- Новообразование прорастает через все слои кишечника, а также на 7 и более лимфоузлов
- Опухоль выросла через все стенки кишки, распространилась на жировую ткань и минимум на 1 лимфатический узел
Отдаленные метастазы при раке кишечника 3 стадии отсутствуют. Они появляются только на последней стадии рака кишечника.
Стадия 4А. 4 стадия рака кишечника характеризуется появлением отдаленных метастазов. Она тоже делится на три подтипа. Рак кишечника 4 степени подтипа А характеризуется прорастанием опухолью всех слоев кишки. Присутствует минимум 1 отдаленный метастаз (печень или легкие, а также отдаленные лимфоузлы). При этом регионарные метастазы могут отсутствовать.
Стадия 4В. Опухоль полностью или частично прорастает стенку кишечника. Регионарные метастазы могут присутствовать или отсутствовать. Но есть минимум 1 отдаленный метастаз в органы или несколько отдаленных метастазов в лимфатические узлы.
Стадия 4С. Рак кишечника 4 стадии подтипа С характеризуется полным прорастанием стенки органа, наличием ближних метастазов и распространением новообразования на далеко расположенные участки брюшины. При этом отдаленных метастазов может не быть.
Наиболее часто обнаруживаются при раке кишечника метастазы в печени. Они наблюдаются у 50% пациентов с этим заболеванием. К этому приводит поздняя диагностика онкопатологии. Обычно она выявляется поздно – на 3 или 4 стадии.
Диагностика и лечение рака в Германии
Или проводить периодическое наблюдение, что позволит вовремя обнаружить и удалить опухоль, еще до появления метастазов.
Основные предраковые заболевания кишечника:
- Болезнь Крона
- Хроническое воспаление толстого кишечника
- Неспецифический язвенный колит (НЯК)
- Дивертикулы кишечника
- Полипоз
Полипы могут быть множественными или одиночными. Одиночные – более опасны. Рано или поздно они перерождаются в рак в 40-50% случаев.
В Западных странах рак кишечника имеет наибольшее распространение. Поэтому врачи таких стран как Германия имеют наибольший опыт лечения таких патологий и достигли в этом высочайших успехов. В этой стране прекрасно развита медицина. Поэтому именно сюда вы можете поехать, чтобы получить адекватную медицинскую помощь.
Для организации обследования и лечения в Германии обращайтесь за помощью в компанию Booking Health.
Мы поможем:
- Найти подходящую клинику
- Решить все организационные вопросы с администрацией
- Получить страховку, покрывающую дополнительные расходы в случае осложнений
- Сэкономить до 70% от стоимости лечения
Мы уменьшим время ожидания лечения, что очень важно в случае рака кишечника. Ведь это заболевание быстро развивается, и чем дольше вы не получаете медицинской помощи, тем больше риск, что опухоль даст метастазы.
Вы также получите полный пакет сервисных услуг. Мы поможем с оформлением документации, предоставим переводчика, встретим вас в аэропорту и доставим в клинику на автомобиле. Благодаря компании Booking Health вы сможете полностью сосредоточиться на своем здоровье, избежав необходимости решать организационные вопросы.
Читайте также:

