Рак толстого кишечника лекция онкология
Клиника. Синдром малых признаков. Осложнения
Даже в операбельной стадии РЖ может вызвать осложнения, обусловленные стенозированием и изъязвлением опухоли. Стеноз привратника ведет к нарушению эвакуаторной функции желудка и расстройству водно – солевого обмена. Поражению кардиального отдела желудка часто сопутствует дисфагия. Желудочные кровотечения при РЖ отмечаются часто, однако массивное профузное кровотечение наблюдается преимущественно при раке малой кривизны, прорастающим в крупные сосуды. Тяжелым осложнением является перфорация опухоли желудка.
В стандарт обследования входят врачебный осмотр, рентгенография органов грудной клетки, рентгенография желудка (рис.4), эзофагогастродуоденоскопия (с биопсией) (рис.5.), лапароскопия, УЗИ органов брюшной полости и забрюшинного пространства.
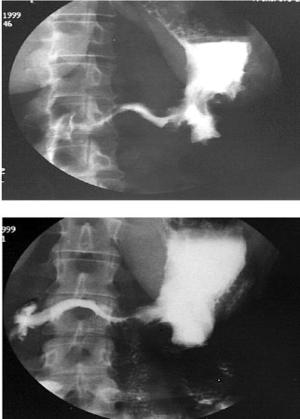
Рис.4. Рентгенография желудка
По показаниям могут быть выполнены другие диагностические процедуры (пункционные биопсии печени, лимфоузлов, эндосонография и др.).
К обязательным относятся лабораторные исследования: исследование крови на резусфактор, австралийский антиген, определение группы крови, Реакция Вассермана, определение антител к ВИЧ, общий анализ крови и мочи, биохимический анализ крови.
По показаниям могут выполняться:
Цитологические и гистологические исследования, полученных при выполнении пунктатов и биопсий, определение опухолевых маркеров и др.
Диагностический этап должен завершиться установлением диагноза, стадии, клинической группы, а также морфологической характеристикой новообразования и оценкой сопутствующей патологии.
Основным методом лечения РЖ является оперативное, объем которого зависит от стадии. Лучевая и химиотерапия носят вспомогательный характер и недостаточно эффективны.
Если поражение ограничено только слизистой оболочкой и нет метастазов в регионарные лимфоузлы, применяются эндоскопические операции:
Электродеструкция, лазерная деструкция, электрорезекция (полипэктомия), эндоскопическая фотодинамическая терапия.
В этих случаях и при остальных вариантах рака желудка 1 стадии используются полостные операции.
В зависимости от зоны поражения применяют один 3 основных типов операции: дистальную субтотальную резекцию желудка, проксимальную субтотальную резекцию желудка, гастрэктомию.
Дистальная субтотальная резекция с удалением малого и большого сальников показана при экзофитном раке нижней трети желудка, проксимальную субтотальную резекцию выполняют при раке кардиального отдела. В остальных случаях, а также при инфильтративном типе роста выполняют гастрэктомию. При распространении опухоли на соседние органы (левую долю печени, селезенку, поперечно-ободочную кишку) применяют комбинированные операции.
Типы радикальных операций различают также в зависимости от объема лимфодиссекции. Стандартная гастрэктомия Д1 предполагает полное удаление желудка с малым и большим сальником и удалением лимфоузлов первого порядка (N1). Если к этому объему добавляется удаление лимфоузлов второго порядка к названию операции добавляется символ Д2. Если к тому же удаляют лимфоузлы третьего порядка – символ меняется на Д3.
В некоторых случаях оправданы паллиативные резекции желудка, которые не влияют на прогноз, но способствуют более удовлетворительному качеству жизни. При осложненном нерезектабельном раке желудка показаны симптоматические вмешательства (гастроэнтеростомия, гастростомия, операция Майдля и др.).
Неоадъювантная (дооперационная) химиотерапия в ряде слуаев может повышать резектабельность, однако существенно не улучшает отдаленные результаты.
Вопрос о назначении адъювантной химиотерапии (дополнительной после операции) решается индивидуально с учетом неблагоприятных прогностических факторов (3 стадия заболевания, молодой возраст, низкая степень дифференцировки опухоли, наличие метастазов в регионарных лимфоузлах и др). Используют 5-фторурацил, фторафур, адриабластин.
Комплексное и комбинированное лечение желательно проводить в условиях специализированного онкологического учреждения.
При начальных формах РЖ 5-летняя выживаемость составляет свыше 90%. Однако большинство пациентов поступает для лечения в 3 стадии, при которой после радикального лечения лишь 35% живут 5 и более лет. Выживаемость значительно выше при экзофитной форме роста опухоли (40-45%), она снижается в группе с инфильтративным раком – (3-5%). В 2-3 раза ухудшается прогноз при прорастании серозной оболочки и поражении регионарных лимфоузлов. Следовательно, основными предпосылками для улучшения результатов является раннее выявление РЖ и своевременное лечение.
РАК ОБОДОЧНОЙ КИШКИ В.Г. Лалетин
Правая и левая половины ободочной кишки развиваются из разных эмбриональных зачатков, поэтому имеют значительные различия. Диаметр правой ободочной кишки составляет 8 см., левой – 4 см. Уже сам этот факт приводит к тому, что кишечная непроходимость при раке левой половины наступает значительно чаще. Раковая опухоль правой половины толстого кишечника - это чаще всего высокодифференцированная аденокарцинома, которая растет в виде гриба, либо полипа на широком основании и вся потенция роста ее направлена на образование пышной формы. Располагаясь на одной из стенок правой половины ободочной кишки, такая опухоль медленно заполняет просвет кишки и только на поздних стадиях ведет к кишечной непроходимости. Опухоль левой половины толстой кишки чаще растет в виде кольца. Тем самым это быстрее приводит к сужению просвета кишки и возникновению непроходимости. К тому же надо учесть и общеизвестный физиологический факт, что содержимое правой половины толстой кишки - это жидкие каловые массы, а левой - более плотные, которые также способствуют возникновению непроходимости. Знание патогенетических закономерностей помогают понять особенности клинической картины.
Ободочная кишка кровоснабжается ветвями верхней брыжеечной и нижней брыжеечной артерий. От верхней брыжеечной артерии отходят три ветви: подвздошно-толстокишечная, правая толстокишечная и средняя толстокишечная. Они кровоснабжают илеоцекальный угол, восходящую и поперечно-ободочную кишку. Нижняя брыжеечная артерия отдает восходящую ветвь, идущую к селезеночному углу, а затем делится на 2-6 сигмовидных и верхнюю прямокишечную артерии. Вены идут параллельно с одноименными артериями. Сливаясь, они образуют верхнюю и нижнюю брыжеечную вены, впадающие в воротную вену печени. Оттекающая от кишки лимфа направляется в лимфоузлы, расположенные вдоль мелких и крупных сосудов вплоть до корня брыжейки.
Ежегодно в мире регистрируются 600000 новых случаев рака толстой кишки (РТК). Проблема очень актуальна для США, Европы, России, причем, для обоих полов. Отмечается рост заболеваемости и в развивающихся странах. Заболеваемость составляет более 30 человек на 1000000 населения. В России ежегодно регистрируется 40000 новых случаев, умирает 31000.
Мужчины и женщины болеют с одинаковой частотой, преимущественно в возрасте 40-60 лет. Однако около 3% больных заболевают в возрасте до 20 лет. Заболеваемость у 40-летних составляет 8, у 60-летних-150 человек на 100000 населения. В Иркутской области в 2003 году заболеваемость раком ободочной кишки составила 16 человек на 100000 населения.
На рост заболеваемости колоректальным раком оказывают влияние следующие факторы:
Характер питания (пища с преобладанием животных жиров, белков, рафинированных углеводов).
Малоподвижный образ жизни.
Гипотония и атония кишечника в пожилом возрасте - хронические запоры.
Наличие в кишечном содержимом эндогенных карценогенов — индола, скатола, гуанидина, метаболитов стероидных гормонов — и их воздействие на слизистую оболочку кишки в условиях длительного застоя каловых масс.
Хроническая травматизация слизистой оболочки толстой кишки в местах физиологических изгибов.
Облигатным предраком ободочной кишки является:
диффузный полипоз, при котором вероятность малигнизации составляет 100 %.
Опасным в смысле возможного возникновения рака являются также рубцы, оставшиеся после заживления язв: брюшнотифозных, дизентерийных, амебиазных. Более чем у 90% больных рак толстой кишки является спорадическим, в 6% наследственным.
Модель канцерогенеза представили в 1988 году Fearon и Vogelstein. Ген АРС (аденоматозного полипоза кишки) ответственен за развитие аденом у больных семейным полипозом. Мутация этого гена (потеря аллели в 5 хромосоме) ведет к гиперпролиферации
нормального эпителия. Образование ранних аденом связывают с мутированным колоректальным раковым геном ММС ( ген, участвующий в передаче сигнальной трансдукции) и мутированием ДНК.
Будущее лечение будет направлено на замещение или подавление мутированных генов К- RAS, MMS Р-53, восстановление гена ДСС.
Рак чаще возникает в местах физиологических изгибов, которые способствуют хроническим застоям и запорам. Они ведут к возникновению поверхностных изъязвлений, полипов, рубцов. В 4-8% случаев встречаются первично-множественные поражения различных отделов кишечника.
Классификация по системе TNM (табл.1)
T- Первичная опухоль
T0первичный очаг опухоли клинически не определяется.
T1опухоль инфильтрирует только слизистый и подслизистый слой до мышечного. T2опухоль поражает мышечный слой.
T3опухоль поражает все слои стенки кишки или распространяется на соседние ткани. T4опухоль с образованием свища.
N- лимфатические лимфоузлы (ЛФ)
N0нет поражения ЛФ;
N1поражены ЛФ, расположенные не далее 1 см. от стенки кишки; N2поражены подвздошные, брыжеечные, или преаортальные; N3поражены парааортальные.
М0нет признаков отдаленных метастазов. М1имеются отдаленные метастазы.
Вам поставили диагноз: рак ободочной (толстой) кишки?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Филиалы и отделения где лечат рак ободочной (толстой) кишки
Абдоминальное отделение
Заведующий отделения – д.м.н. Дмитрий Владимирович Сидоров.
Контакты: (495) 150 11 22
Абдоминальное отделение
Заведующий отделения – д.м.н. Дмитрий Владимирович Сидоров.
Контакты: (495) 150 11 22
Рак ободочной (толстой) кишки

Введение

Ободочная кишка является частью пищеварительной системы, занимающая периферические отделы брюшной полости. Ободочная кишка является основной частью толстой кишки и имеет длину около 150 см. Протяженность органа варьирует в зависимости от роста человека. В толстой кишке происходят процессы обратного всасывания воды и формирования стула. На следующей картинке продемонстрирована локализация и положение ободочной кишки.
Ободочная кишка состоит из нескольких отделов:
0. Слепая кишка
1. Аппендикс
2. Восходящая ободочная кишка
3. Печеночный изгиб ободочной кишки
4. Поперечно- ободочная кишка
5. Селезеночный изгиб ободочной кишки
6. Нисходящая ободочная кишка
7. Сигмовидная кишка
Эпидемиология рака ободочной (толстой) кишки
Заболеваемость раком ободочной кишки имеет устойчивую тенденцию к росту во всех развитых странах. Согласно данным Globocan за 2012 год зафиксировано около 0,7 млн новых случаев заболеваемости раком ободочной кишки по всему миру. При этом опухоли ободочной кишки занимают третье и четвертое место в структуре заболеваемости среди женщин и мужчин соответственно. Нужно отметить, что ежегодно в мире около 0,3 млн человек умирает от рака ободочной кишки. В России за 2017 год диагноз рака ободочной кишки впервые установлен более чем 35000 больных, и более половины всех пациентов имеют на момент диагностики заболевания III-IV стадию опухолевого процесса. Среди них радикальное хирургическое лечение выполнено 70,8% пациентов. В большинстве случаев болезнь диагностируется у людей, перешагнувших 50-летний рубеж.
Морфология рака ободочной (толстой) кишки
Стадии рака ободочной (толстой) кишки и симптоматика
Рак ободочной кишки, как и прочие злокачественные опухоли, систематизируются согласно TNM-классификации. Единая международная классификация служит не только для научных целей (оценки результатов лечения, непрерывного процесса обмена данными между крупными центрами, учета ЗНО), но и для планирования лечения групп пациентов и формирования прогностических факторов.
Цифра рядом с компонентом указывает на степень распространённости злокачественного новообразования.
| Стадия | T | N | M |
| 0 | Tis | N0 | M0 |
| I | T1 | N0 | M0 |
| T2 | |||
| IIa | T3 | N0 | M0 |
| IIb | T4a | N0 | M0 |
| IIc | T4b | N0 | M0 |
| IIIa | T1-T2 | N1/N1c | M0 |
| T1 | N2a | M0 | |
| IIIb | T3–T4a N1/N1c T2–T3 | N1/N1c | M0 |
| T1–T2 N2b | N2a | M0 | |
| N2b | M0 | ||
| IIIc | T4a | N2a | M0 |
| T3–T4a | N2b | M0 | |
| T4b | N1–N2 | M0 | |
| IVa | Любой T | Любой N | M1a |
| IVb | Любой T | Любой N | M1b |
Симптомы рака ободочной кишки отличаются многообразием и зависят от локализации и вида опухоли, а также стадии и степени поражения близлежащих тканей. На начальных этапах болезнь протекает бессимптомно. Но со временем возникают расстройства пищеварения, присоединяются боли, появляются патологические слизистые или кровянистые выделения. Нарушается общее самочувствие пациента: отмечается повышенная утомляемость, слабость, похудение, температура — появление этих симптомов связано с интоксикацией организма при распространении опухоли. Опухоли нередко спонтанно выявляются при профилактических осмотрах или при обращении в ЛПУ первичного звена и к профильным специалистам на фоне выраженных изменений стенки кишки. При отсутствии лечения развиваются осложнения, которые угрожают жизни пациента. К ним относятся кишечная непроходимость, перфорация, кровотечение и др.
Причины возникновения и факторы риска рака ободочной (толстой) кишки
В развитии рака ободочной кишки принимают участие различные факторы:
• Генетические - наличие мутации в гене АРС (семейный аденоматозный полипоз) и герминальная мутация в одном из генов репарации неспаренных оснований (Синдром Линча);
• нутритивные - алкоголь, потребление жирных мясных продуктов, поваренной соли;
• воспалительные - язвенный колит, болезнь Крона;
• различные канцерогенные факторы - курение, ожирение;
• малоподвижный образ жизни.
Диагностика рака ободочной (толстой) кишки
Несмотря на это в некоторых случаях при невозможности проведения тотальной колоноскопии (состояние после лапаратомии, толстокишечная непроходимость, перитонит, отказ пациента от манипуляции) больному показано проведение ирригоскопии с целью оценки локализации и размеров опухоли. Затем проводится обследование на предмет распространенности опухолевого процесса. При ультразвуковом исследовании (УЗИ) или компьютерной томографии (КТ) необходимо оценить изменения в регионарных лимфатических узлах, наличие отдаленных метастатических изменений паренхимы печени, легких, костей (наиболее частые места отдаленного метастазирования рака ободочной кишки). Далее проводится комплекс обследований по выявлению сопутствующей патологии: эхокардиография, холтеровское мониторирование сердечной деятельности, исследование функции внешнего дыхания, ультразвуковое исследование сосудов шеи и нижних конечностей, исследование свёртывающей системы крови, анализы мочи, консультации специалистов терапевтической направленности.
Принципы диагностики рака ободочной (толстой) кишки
Анамнез и физикальный осмотр
• Тотальная колоноскопия с биопсией
• Ирригоскопия при невозможности выполнения тотальной колоноскопии
• УЗИ органов брюшной полости и забрюшинного пространства, либо КТ органов брюшной полости с внутривенным контрастированием
• КТ органов грудной клетки
• Развернутые клинический и биохимический анализы крови
• ЭКГ
• Онкомаркеры РЭА, СА 19.9
• Оценка нутритивного статуса
• Анализ биоптата опухоли на мутацию в генах семейства RAS (экзоны 2–4 генов KRAS и NRAS), если диагностированы или заподозрены отдаленные метастазы аденокарциномы.
• Остеосцинтиграфия при подозрении на метастатическое поражение костей скелета.
• Биопсия под контролем УЗИ/КТ при подозрении на метастазы по данным КТ или МРТ в случаях, когда их подтверждение принципиально меняет тактику лечения.
• ПЭТ-КТ при подозрении на метастазы по данным КТ или МРТ в случаях, когда их подтверждение принципиально меняет тактику лечения.
• Лапароскопия при подозрении на диссеминацию опухоли по брюшине
• МРТ или КТ головного мозга с внутривенным контрастированием при подозрении на метастатическое поражение головного мозга.
Лечение рака ободочной (толстой) кишки
Лечение, как правило, комбинированное, состоящее из хирургического и химиотерапевтических компонентов. Выбор лечебной тактики зависит от многих факторов и определяется коллегиально (в виде проведения консилиума) на основании стадии опухолевого процесса, общего соматического состояния пациента, формы и распространенности опухолевого процесса. При возможности проведения радикального оперативного вмешательства (при возможности убрать опухоль единым блоком в пределах здоровых тканей) оно проводится на первом этапе комбинированного лечения. Объем операции определяется степенью распространения опухоли. Также удалению подлежат близлежащие лимфатические узлы. Химиотерапия применяется по показаниям. При высоких рисках прогрессирования, которые определяются при гистологическом исследовании удаленного препарата, назначается послеоперационная полихимиотерапия (адъювантная), к схеме которой могут быть добавлены препараты таргетной терапии, воздействующие на опухоль точечно. Такая терапия может быть включена в схему лечения только при наличии генетического исследования опухоли, о котором мы говорили ранее.
Осложнения противоопухолевого лечения рака ободочной (толстой) кишки и их коррекция
Нередко на фоне проведения химиотерапии у больных развиваются различные осложнения, к которым относятся тошнота и рвота, диарея, воспалительные изменения со стороны полости рта, побочные реакции со стороны кожи, угнетение кровяных ростков, проявляющихся снижением уровня ряда элементов крови (лейко-, нейтро- и тромбоцитопения). Все эти осложнения корректируются при помощи ряда лекарственных средств, гигиенической обработки полости рта. Все назначения проводятся химиотерапевтом, назначающим лечение, и корректируются в зависимости от тяжести развившегося осложнения.
Использование уникальных методик при лечении рака ободочной (толстой) кишки
Особенности реабилитации после лечения рака ободочной (толстой) кишки
Прогноз заболевания
• Снижение и поддержание массы тела на уровне нормальных значений (данный показатель и способы его достижения обсуждаются индивидуально больным и его лечащим врачом)
• Ряд исследований доказали, что активный образ жизни (достаточная суточная активность) способны не только улучшить качество жизни, снизить симптомы усталости, но и снизить вероятность рецидива рака ободочной кишки
• Диета, сочетающая в себе достаточный объем фруктов, овощей, клетчатки и здорового белка (птица, рыба), способна снизить риск развития рецидива
• Снижение суточного потребления алкоголя также способно оказать эффект на снижение вероятности прогрессирования
• Отказ от курения является независимым фактором снижения риска смерти от прогрессирования опухолевого процесса и иных причин.
В ряде случаев, на фоне крайне высокой распространенности опухолевого процесса и тяжести общего состояния больному может быть завершено проведение лекарственного (в данном случае, паллиативного) лечения с целью проведения симптоматической терапии, направленной на улучшения качества жизни и общего состояния пациента.
ЛЕЧЕНИЕ рака ободочной (толстой) кишки
Основным методом лечения рака ободочной кишки является хирургический. В ФГБУ "НМИЦ радиологии" Минздрава России выполняется полный спектр оперативных вмешательств при всех локализациях опухолей в ободочной кишке.
Правосторонняя гемиколэктомия. Операцию выполняют при локализации опухоли в слепой кишке, червеобразном отростке, восходящем отделе ободочной кишки. При этом, удаляются все правые отделы ободочной кишки единым блоком с окружающей клетчаткой и лимфатическими узлами, правой половиной большого сальника.
Резекция поперечной ободочной кишки. Операцию выполняют при локализации опухоли в средних отделах поперечной ободочной кишки. Всю поперечную ободочную кишку удаляют вместе с ее брыжейкой, в которой расположены кровеносные сосуды и лимфатические коллекторы, полностью удаляют большой сальник.
Левосторонняя гемиколэктомия. Операцию выполняют при локализации опухоли в нисходящей ободочной кишке, начальных отделах сигмовидной кишки. Удаляется левая половина ободочной кишки вместе с сигмовидной кишкой, единым блоком с лимфатическими узлами и левой половиной большого сальника.
Резекция сигмовидной кишки. Выполняют операцию при наличии опухоли в средней трети сигмовидной кишки.
Удаляется вся сигмовидная кишка в едином блоке с окружающей клетчаткой, лимфатическими узлами.
Наибольшие трудности представляет лечение местнораспространенных опухолей ободочной кишки, когда имеется прорастание в соседние органы. Наиболее часто речь идет о поражении мочевыделительной системы (почки, мочеточники, мочевой пузырь), реже матка, яичники, печень, желудок, тонкая кишка. Хирургическое лечение таких пациентов подразумевает выполнение так называемых расширенных и комбинированных резекций. При лечении этой тяжелой группы необходимо участие хирургов-онкологов различных специальностей – абдоминальных онкологов, онкоурологов, онкогинекологов.
Еще более сложной проблемой является лечение больных с наличием так называемой перитонеальной диссеминации (канцероматоз брюшины). Таким больным хирурги-онкологи в большинстве медицинских учреждениях (в том числе и специализированных) либо сразу отказывают в лечении, или столкнувшись с этой проблемой во время операции, завершают ее пробным разрезом и осмотром брюшной полости. В ФГБУ "НМИЦ радиологии" Минздрава России в этих случаях прибегают к выполнению расширенных циторедуктивных вмешательств, подразумевающих удаление первичной опухоли и максимально возможное удаление отсевов по брюшине. Оперативные вмешательства дополняют по показаниям фотодинамической терапией или интраоперационной внутрибрюшной гипертермической химиотерапией, что дает надежду на улучшение отдаленных результатов лечения.
К сожалению, только хирургическое лечение не может обеспечить полное выздоровление при запущенных стадиях заболевания. Причинами этого является поздняя обращаемость пациентов за квалифицированной медицинской помощью, несвоевременное, и проведенное не полном объеме, обследование. В таких случаях приходится прибегать к комбинации хирургического и лекарственного лечения. Показаниями для проведения комбинированного лечения является III стадия опухолевого процесса, наличие метастазов в удаленных лимфатических узлах, низко- и недифференцированные опухоли. Выбор схемы лечения определяется в зависимости от степени распространенности опухолевого процесса, результатов морфологического исследования, наличия факторов прогноза (опухолевые непроходимость, перфорация, абсцедирование), возраста больного, общего состояния и сопутствующей патологии. Современные схемы химиотерапии позволяют значительно улучшить результаты хирургического лечения, а в ряде случаев достигнуть полного выздоровления.
При выполнении любого варианта операции на ободочной кишке, при отсутствии полноценного кровоснабжения толстой кишки, особенно при срочных операциях на неподготовленной кишке, при наличии кишечной непроходимости хирургам приходится формировать временную колостому. В ФГБУ "НМИЦ радиологии" Минздрава России возможно выполнение практически всех восстановительных операций (закрытие колостомы, восстановление непрерывности кишечного тракта после операции Гартмана и т.п.). Данные операции позволяют достичь полной социальной реабилитации и возвращают пациентов к нормальной жизни.
Филиалы и отделения Центра, в которых лечат рак толстой (ободочной) кишки
Рак ободочной (толстой) кишки можно лечить:
Контакты: (495) 150 11 22
Известие о раке кишечника не без причин шокирует пациента и членов его семьи: очень часто опухоль этого органа выявляется поздно, поэтому для борьбы с ней врачи прибегают к травматичным, порой даже инвалидизирующим операциям. Между тем высокотехнологичные современные методики дают надежду на успешные результаты лечения злокачественных новообразований кишечника. Главное — не откладывать визит к врачу и с умом выбирать онкологическую клинику.
Рак толстой кишки: описание заболевания
Толстая кишка является конечным отделом желудочно-кишечного тракта. Ее подразделяют на слепую, ободочную, сигмовидную и прямую. Здесь происходит всасывание питательных веществ из пищи и формирование каловых масс из непереваренных остатков. Толстая кишка располагается полукругом, начинаясь в области правой паха (там, где у некоторых людей, перенесших воспаление аппендикса, остается послеоперационный рубец), поднимаясь вверх к правому подреберью, переходя в левое подреберье и опускаясь вниз, в полость малого таза.
Новообразование может возникнуть в любом из отделов кишечника, но врачи отмечают, что чаще опухоль выявляется в слепой, сигмовидной и прямой кишке.
В группе риска развития рака толстой кишки — пожилые люди, кровные родственники тех, у кого была диагностирована опухоль такого типа, люди с хроническими гастроэнтерологическими заболеваниями — колитами, дивертикулезом и полипозом, а также те, кто страдает ожирением, курит и употребляет мало клетчатки. Если предрасположенность к раку наследственная — задумайтесь о генетическом тестировании, которое позволит с высокой вероятностью предсказать развитие опухоли кишечника в будущем.
То, как быстро опухоль будет увеличиваться в размерах и давать метастазы (дочерние новообразования в других органах), зависит от конкретного вида рака толстой кишки. Как правило, к моменту постановки диагноза болезнь находится в запущенной стадии, поэтому без адекватного лечения около половины пациентов умирают в первый же год после появления каких-либо симптомов.
Прогрессивные в вопросах медицины государства в последние годы внедряют в практику обязательный скрининг на рак толстой кишки у всех людей старше 50 лет. И это разумно: если опухоль выявить на самой ранней стадии, то с вероятностью более 90% больной поправится. На 2 стадии шансы снижаются до 75%, на третьей — до 45%. Если же рак дал метастазы (вторичные опухоли обычно обнаруживаются в печени), то лишь 5–10% пациентов избегают смерти.
Есть ли какой-то способ вовремя заподозрить у себя рак толстой кишки? Если речь идет о начальной (1) стадии, когда опухоль занимает небольшой участок слизистой оболочки, то ответ отрицательный: никаких отклонений от нормального самочувствия наблюдаться не будет.
На 3 стадии заболевания клиническая картина позволяет заподозрить рак: больной испытывает проблемы с опорожнением кишечника (наблюдаются запоры или поносы, возрастает частота дефекации), в стуле может появиться кровь, а боль в животе становится постоянной.
Присутствуют и общие симптомы: человек может резко похудеть, ощущает нарастающую слабость, быстро устает.
4 стадия рака толстой кишки — ее также называют терминальной — характеризуется усугублением всех вышеперечисленных симптомов. В некоторых случаях большое по объему новообразование может перекрыть просвет кишечника, в результате чего у больного развивается острая кишечная непроходимость, требующая экстренного хирургического вмешательства.
На 3–4 стадии больные уже догадываются о своем состоянии, но иногда так напуганы проявлениями недуга (особенно, если прежде в семье кто-то уже болел или умер от рака толстой кишки), что до последнего оттягивают визит к доктору. Важно, чтобы близкие люди не игнорировали общие симптомы заболевания: если ваш родственник внезапно похудел и осунулся, у него пропал аппетит, а настроение стало меланхоличным — нужно обязательно настоять на посещении врача.
Одним из условий благополучного излечения рака толстой кишки является правильный диагноз. Ведь только когда онколог располагает полной информацией об опухоли — он способен выбрать верную тактику борьбы с недугом. С учетом преимущественно пожилого возраста пациентов и типично позднего выявления новообразования хирургическое вмешательство часто оказывается неактуальным: при наличии метастазов такой подход лишь ухудшит состояние больного. Не стоит забывать, что задача врачей — не только ликвидация рака (зачастую это — невозможно), но и повышение качества жизни пациентов. Известны случаи, когда люди с 4 стадией заболевания, благодаря правильному подходу к лечению, жили с опухолью долгие годы, не страдая от симптомов.
Чтобы выявить рак толстой кишки и правильно определить его стадию, врачи используют несколько методов диагностики:
- Эндоскопическое обследование (ректороманоскопия, колоноскопия). При этих процедурах в кишечник пациента через задний проход вводятся специальные аппараты, устроенные по типу зонда с видеокамерой на конце. В ходе манипуляции врач имеет возможность не только детально осмотреть слизистую кишечника, но и взять образцы для последующей биопсии — микроскопического исследования ткани.
- Рентгенологическое исследование (компьютерная и магнитно-резонансная томография, позитронно-эмиссионная томография). Методы медицинской визуализации позволяют сделать четкие снимки подозрительных участков кишки.
- Лабораторные анализы — исследование кала на скрытую кровь, развернутый анализ крови и поиск онкомаркеров (специфических веществ, накапливающихся в теле человека при раке) помогают составить представление об общем самочувствии больного и уточнить диагноз.
Проблемой диагностики рака толстой кишки в отечественных клиниках является отсутствие доступа пациентов к необходимым видам обследования в короткие сроки. Как результат — больные поздно приступают к лечению или же их направляют на операцию без четкого диагноза. Такая ситуация может привести к ненужному хирургическому вмешательству, тогда как разумнее было бы потратить время на более прогрессивные методы лечения опухоли.
В странах с высоким уровнем медицины — Израиле, США, Германии — врачи придерживаются принципа отказа от хирургической операции. Вместо нее пациентам назначается химиотерапия, таргетная и лучевая терапия и другие подходы, позволяющие значительно уменьшить размеры основного новообразования и его метастазов.
Несмотря на побочные эффекты химиотерапии, она бесспорно является эффективным методом в борьбе с раком толстой кишки. Препараты из этой группы воздействуют и на основную опухоль, и на метастазы, поэтому каждый курс лечения — это шанс пересмотреть прогноз выздоровления в лучшую сторону. Важно подобрать подходящее лекарство, а также регулярно проходить контрольную диагностику, чтобы оценить эффект химиотерапии.
Многообещающие перспективы в лечении рака толстой кишки открывает таргетная терапия, подразумевающая назначение препаратов моноклональных антител, способных воздействовать непосредственно на опухоль: блокировать ее кровоснабжение, тем самым убивая злокачественные клетки. В отличие от традиционной химиотерапии таргетные лекарства не наносят вред другим органам и тканям тела и имеют минимум побочных эффектов.
Обычно при раке толстой кишки радиотерапию используют до и после операции. Вначале — чтобы уменьшить размеры новообразования и сократить объем вмешательства, а после — чтобы уничтожить отдельные опухолевые клетки, которые, возможно, сохранились в организме. Это снижает вероятность рецидива — повторного возникновения рака спустя несколько лет после лечения.
Среди передовых разновидностей метода стоит выделить:
- IMRT — моделируемую радиотерапию. За счет предварительного 3D-моделирования процесса радиоизлучение удается направить точно на опухоль. Подход позволяет избежать повреждения здоровых тканей.
- Брахитерапию . Методика заключается в размещении капсулы с радиоактивным веществом в непосредственной близости с опухолью. В итоге радиоактивные изотопы оказывают воздействие только на пораженные раком области, минимально повреждая здоровые ткани.
В случаях обширных опухолей и наличия метастазов чаще всего показано удаление части кишечника. В передовых странах по лечению онкологии хирурги делают все возможное, чтобы сохранить сфинктер прямой кишки. Тогда больной сможет естественным образом опорожнять кишечник и не потребуется формирование колостомы (отверстия на животе, куда выводится конец толстой кишки). В большей части случаев технологии современных операций позволяют это сделать.
Читайте также:

