Рак сальных желез нижнего века
Рак века является одной из самых частых форм рака в области глазницы. Чаще всего данное заболевание встречается у людей обоих полов в возрасте между 50 и 70 годами. По частоте поражения первое место занимает нижнее веко, второе – внутренний угол, третье и четвертое – наружный угол глаза и верхнее веко и, наконец, пятое – другие локализации.
По внешнему виду преобладают плоские и бородавчатые, поверхностно изъязвившиеся формы рака и лишь в малой части случаев встречаются глубокоинфильтрирующие формы.
Предрасполагающим фактором развития рака века является наличие предраковых заболеваний.
Симптомы
Клиническое течение рака века бывает почти всегда очень медленным, особенно в более пожилом возрасте.
Инфильтрат, язвочка или бородавка, возникнув у ресничного края века, может оставаться почти без изменений месяцами и даже годами. Она покрывается корочками, появляющимися вновь в случае их сдирания. С течением времени опухоль начинает распространяться дальше вширь и вглубь, захватывая хрящ века, соседнюю кожу, конъюнктиву и может перейти на глазное яблоко, стенки глазницы, стенки полости носа, твердую мозговую оболочку и на головной мозг.
Таким образом, иногда, хотя и сравнительно редко, после многолетнего страдания возникает чрезвычайно тяжелая картина, о которой необходимо помнить при обнаружении малых раковых язвочек и инфильтратов на веке. Излечение их в этом начальном периоде не представляет больших трудностей, тогда как оставленные без правильного лечения маленькие опухоли угрожают наступлением в будущем самых тяжелых, неизлечимых осложнений и смерти бального от менингита, абсцесса головного мозга и т. п.
Метастазы в регионарные лимфоузлы при раке века наблюдаются очень редко. Метастазирование в отдаленные органы может происходить в первые годы болезни только при раке, развивающемся из невусов и при меланоме век, тогда как обычные формы рака века дают отдаленные метастазы только после длительного существования и повторных терапевтических вмешательств.
Диагностика
Постановка диагноза рак века может представлять трудности в начальном периоде болезни. При бородавчатой форме рака возможно его смешение с очень частыми простыми папилломами, а при язвенной форме – с волчанкой. Однако при папилломах основание и окружность опухоли остаются совершенно мягкими, тогда как при раке здесь прощупывается плотное образование. Язвы при волчанке отличаются от раковых отсутствием приподнятых валикообразных краев и наличием других волчаночных язв и рубцов на лице и на теле; кроме того это заболевание несравненно чаще встречается в юношеском возрасте.
Редкие формы рака века, возникающие из сальных желез кожи или из более глубоко расположенных мейбомиевых желез, в самом начале трудно отличить от простых кист желез. В дальнейшем раковые опухоли этого происхождения проявляют себя более быстрым ростом, достигая размеров лесного и даже грецкого ореха, оттягивают веко от глаза и, наконец, прободают соединительную оболочку и образуют язву, в которой происходит разрастание раковой ткани.
Наконец, некоторые сифилиды век могут создавать диагностические трудности, разрешимые только гистологическим исследованием.
Лечение
Лечение рака века может достигать хороших результатов как посредством оперативных методов (операции скальпелем, электрохирургия, криодеструкция), так и посредством лучевой терапии.
Самый простой и доступный способ лечения рака века в начальном периоде, когда опухоль ограничивается одной кожей, то есть не проникает в глубину и не захватывает края века, состоит в иссечении опухоли. При этом производится отступ не менее 5 мм от краев ощутимого уплотнения во все стороны в пределах здоровой кожи.
Только при самых маленьких опухолях (диаметром меньше 0,5 см) бывает выгодно ограничиться электрокоагуляцией опухоли малым круглым плоским наконечником за пределами уплотнения. Тогда нужно на время операции заложить кусочек ваты, пропитанной физиологическим раствором, между глазным яблоком и веком, чтобы не перегреть последнее. После такой электрокоагуляции рана века заживает под струпом без повязки за несколько дней. При более крупных размерах раковой опухоли, в особенности, если это уже рецидивная опухоль, после лучевого лечения иногда тоже можно добиться излечения посредством электрокоагуляции. Дождавшись затем гранулирования раны, надо иссечь грануляции скальпелем и заполнить образовавшийся дефект или свободной пересадкой кожи, или одним из многочисленных приемов блефаропластики на ножке.
При переходе раковой инфильтрации на хрящ, край века или конъюнктиву века оперативное лечение оказывается во многих случаях нецелесообразным из-за трудности пластического закрытия образуемого дефекта. Здесь предпочтительным будет лучевое лечение. Оно осуществляется чаще всего посредством радия или радона.
Лечение запущенных форм рака века, перешедших на стенки или на содержимое глазницы или на соседние части лица, представляет трудную и неблагодарную задачу. Лучевая терапия в таких случаях цели не достигает. Более уместны оперативные методы, если можно удалить или уничтожить посредством электрокоагуляции весь участок кости, проросший опухолью.

Рак века распространенное раковое заболевание кожи. На его долю приходится 70% онкологий глаза. Основными пациентами клиник становятся женщины после 50 лет (большую роль здесь играет частое применение некачественной косметики), мужчин опухоль поражает реже. Но рак может развиться и у детей в 10-12% от взрослого населения. Рак века определить значительно легче по сравнению с другими раковыми процессами организма. Его симптомы обнаруживаются быстрей из-за чувствительности органа и его визуальной открытости. Но начальная стадия формирования опухоли протекает безболезненно и скрыто.
Новообразования могут быть обнаружены на внутренней поверхности века и снаружи. Они бывают в бородавчатой форме, инфильтративной и язвенной.

Формы рака и его особенности
Видовые особенности рака выражены тремя формами, каждая из которых имеет свои признаки и характер разрастания.
Плоскоклеточный рак. Встречается в 15-18% опухолей века. Новообразование может развиваться, не беспокоя человека в течение 1-2 лет. Формируясь на краю века, опухоль переходит на орбиту глаза. Этому виду опухоли часто сопутствует конъюнктивит. Через 2-3 года рак проникает в ткани глаза, носовые пазухи, образуя метастазы лимфатических узлов.
Метатипический (бородавчатый) рак. Встречается реже базально клеточного и является доброкачественной формой рака. Этот вид легко прогнозируется и имеет высокую степень метастазирования.
Причины развития рака
Факторами, влияющими на возможный раковый процесс, могут быть:
- активное ультрафиолетовое воздействие;
- вредное производство, где воздух загрязнен химическими испарениями и газами;
- некачественная косметика, в составе которой есть агрессивные соединения и тяжелые металлы;
- ослабленный иммунитет;
- неправильное питание, скудное на витамины;
- самостоятельное выведение бородавок или родинок;
- наследственность.
Послужить началом развития ракового процесса может частое прижигание бородавок, ячменя, фурункулов ляписным карандашом.
Рева А.В, врач-онколог, расширяет группу риска географическими показателями:
Симптоматика
Ранние стадии, когда раковая опухоль только начинает формироваться симптомы рака сложно обнаружить и опознать. Единственное, что иногда может указывать на возможность ракового процесса это ухудшение зрения и легкое косоглазие. По мере роста опухоли сигналы (симптомы) становятся явными. Если опухоль формируется на внутренней поверхности века, то симптомы начнут ощущаться в виде инородного тела.
Помимо визуальных признаков симптомы рака проявляются следующим образом:
- ослабление зрения;
- глаукома;
- беспричинная слезоточивость;
- воспаления глаз;
- болевые ощущения;
- появляются уплотнения;
- изменяется окраска места воспаления;
- конъюнктивит.
На поздних стадиях при метастазах в другие органы появляются симптомы общие для ракового процесса:
- беспричинная потеря веса;
- повышенная температура;
- быстрая утомляемость;
- усиление болевых ощущений.
Следует обратить внимание на изменения родимых пятен, долго незаживающие язвочки, ранки. Иногда у пациента имеется системная красная волчанка. Эти и другие причины могут спровоцировать развитие раковых опухолей века.
Методы диагностирования
Насторожиться следует при появлении любого уплотнения на веке глаза – это весомый повод визита к врачу-офтальмологу. Помимо сдачи анализов крови, мочи, кала пациенту назначат обследование на подтверждение или опровержение наличия онкологии.
Офтальмоскопия. После осмотра специалист продолжит диагностирование на оптических приборах. Они помогают уточнить клинику заболевания и внешне идентифицировать вид рака.
Биопсия. Забор биологического материала позволяет провести цитологическое (на уровне клеток) исследование и определить форму ракового образования, его стадию и распространенность.
Лечение

План лечения составляется на основе диагноза. Здесь учитывается вид раковой опухоли, его стадия, наличие метастаз, расположение образования. Если опухоль не выходит за пределы тканей века, то лечение базируется на криодеструкции, хирургическом вмешательстве, медикаментозном лечении, облучении.
Криодеструкция. На опухоль воздействуют жидким азотом. Сверхнизкие температуры действуют разрушающе на опухоль, она распадается и отслаивается.
Хирургическое лечение. Операция предполагает отсечение ракового образования вместе с частью здоровой ткани. Широкое применение получила электрохирургия. Методика эффективно применяется в том случае, если традиционное хирургическое вмешательство нецелесообразно (злокачественная опухоль расположена на внутреннем уголке глаза или с края века).

При поздней диагностике, когда раковый процесс перешел на очную полость, проводят удаление пораженных глазных тканей с захватом здоровых структур.
Химиотерапия. После операции пациент проходит курс медикаментозного лечения цитостатическими препаратами.
Лучевая терапия. При необходимости проводят облучение раковых клеток высокоактивными рентгеновскими лучами. Лучевую терапию используют, когда нет возможности провести операцию.
Близкофокусная терапия. Это самый лучший способ на сегодняшний день при лечении злокачественного образования века. Близкофокусная рентгенотерапия проводится под воздействием пограничных лучей Буки.
По окончанию терапии нередко появляется необходимость проведения пластической операции по восстановлению века.
Профилактика
Предупреждение рака века заключается в соблюдении следующих правил:
- избегать самолечения любых заболеваний век: бородавок, конъюнктивита, ячменя и пр.
- исключить попадания на глаза прямых солнечных лучей (следует носить солнечные очки со стеклами с высокой степенью защиты) особенно после 30 лет;
- ежегодно проходить обследование у офтальмолога;
- обратиться к врачу при первых симптомах заболевания.
На ранних стадиях рак века хорошо поддается лечению. Прогноз в этом случае приближается к 100% выздоровления.
Видео на тему удаления меланомы нижнего века:

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Причины
- Симптомы
- Что нужно обследовать?
- Как обследовать?
- К кому обратиться?

В 60-70-е годы XX в. в офтальмологии было выделено самостоятельное клиническое направление - офтальмоонкология, которая должна решать вопросы диагностики и лечения опухолей органа зрения. Опухоли этой локализации характеризуются большим полиморфизмом, своеобразием клинического и биологического течения. Диагностика их трудна, для ее проведения требуется комплекс инструментальных методов исследования, которыми владеют офтальмологи. Наряду с этим необходимы знания о применении диагностических мероприятий, используемых в общей онкологии. Значительные сложности возникают при лечении опухолей глаза, его придаточного аппарата и орбиты, так как в малых объемах глаза и орбиты сконцентрировано большое количество важных для зрения анатомических структур, что усложняет проведение лечебных мероприятий с сохранением зрительных функций.

[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
Эпидемиология
Ежегодная заболеваемость опухолями органа зрения по обращению больных составляет 100-120 на 1 млн населения. Заболеваемость среди детей достигает 10-12 % от показателей, установленных для взрослого населения. С учетом локализации выделяют опухоли придаточного аппарата глаза (веки, конъюнктива), внутриглазные (сосудистая оболочка и сетчатка) и орбиты. Они различаются по гистогенезу, клиническому течению, профессиональному и жизненному прогнозу.
Среди первичных опухолей первое место по частоте занимают опухоли придаточного аппарата глаза, второе - внутриглазные и третье - опухоли орбиты.
Опухоли кожи век составляют более 80 % всех новообразований органа зрения. Возраст больных от 1 года до 80 лет и более. Преобладают опухоли эпителиального генеза (до 67%).

[8], [9], [10], [11], [12], [13], [14], [15], [16]
Причины злокачественных опухолей век
Злокачественные опухоли век представлены в основном раком кожи и аденокарциномой мейбомиевой железы. В развитии играют роль избыточное ультрафиолетовое облучение, особенно у лиц с чувствительной кожей, наличие незаживающих язвенных поражений или влияние папилломатозного вируса человека.

[17], [18], [19], [20], [21], [22], [23]
Симптомы злокачественных опухолей век
Базально-клеточный рак век составляет 72-90 % среди злокачественных эпителиальных опухолей. До 95 % случаев его развития приходится на возраст 40-80 лет. Излюбленная локализация опухоли - нижнее веко и внутренняя спайка век. Выделяют узловую, разъедающе-язвенную и склеродермоподобную формы рака.
Клинические признаки зависят от формы опухоли. При узловой форме границы опухоли достаточно четкие; она растет годами, по мере увеличения размеров в центре узла появляется кратерообразное западение, иногда прикрытое сухой или кровянистой корочкой, после снятия которой обнажается мокнущая безболезненная поверхность; края язвы каллезные.
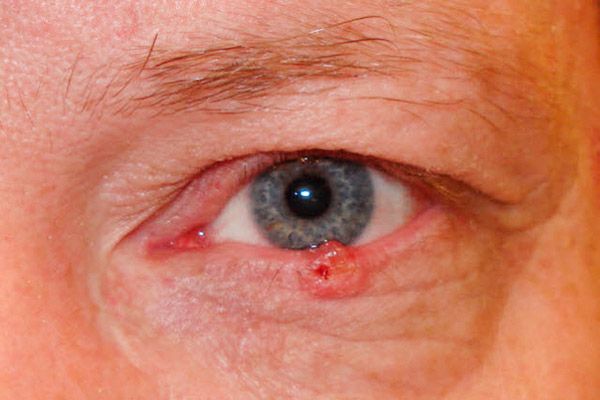
При разъедающе-язвенной форме вначале появляется маленькая, практически незаметная безболезненная язвочка с приподнятыми в виде вала краями. Постепенно площадь язвы увеличивается, она покрывается сухой или кровянистой коркой, легко кровоточит. После снятия корочки обнажается грубый дефект, по краям которого видны бугристые разрастания. Язва чаще локализуется вблизи маргинального края века, захватывая всю его толщу.
Склеродермоподобная форма в начальной стадии представлена эритемой с мокнущей поверхностью, покрытой желтоватыми чешуйками. В процессе роста опухоли центральная часть мокнущей поверхности замещается достаточно плотным белесоватым рубцом, а прогрессирующий край распространяется на здоровые ткани.

[24], [25]
Чешуйчато-клеточный рак век составляет 15-18 % всех злокачественных опухолей век. Заболевают преимущественно лица старшего возраста с чувствительной к инсоляции кожей.
Предрасполагающими факторами являются пигментная ксеродерма, окулокутанный альбинизм, хронические кожные заболевания век, длительно не заживающие язвочки, избыточное ультрафиолетовое облучение.
В начальной стадии опухоль представлена слабовыраженной эритемой кожи, чаще нижнего века. Постепенно в зоне эритемы появляется уплотнение с гиперкератозом на поверхности. Вокруг опухоли возникает перифокальный дерматит, развивается конъюнктивит. Опухоль растет в течение 1-2 лет. Постепенно в центре узла образуется углубление с изъязвленной поверхностью, площадь которой постепенно увеличивается. Края язвы плотные, бугристые. При локализации у края век опухоль быстро распространяется в орбиту.
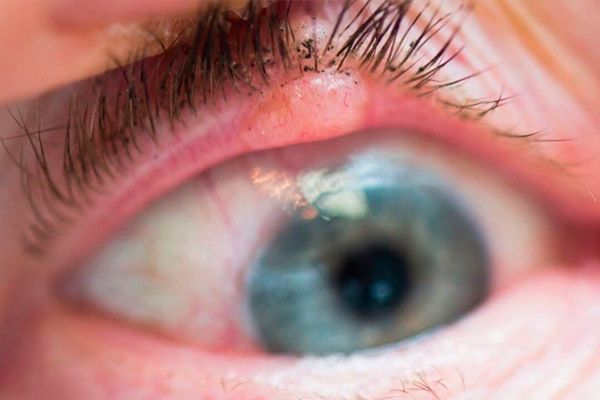
Лечение рака век планируется после получения результатов гистологического исследования материала, полученного при биопсии опухоли. Хирургическое лечение возможно при диаметре опухоли не более 10 мм. Использование микрохирургической техники, лазерного или радиохирургического скальпеля повышает эффективность лечения. Может быть проведена контактная лучевая терапия (брахитерапия) или криодеструкция. При локализации опухоли вблизи интермаргинального пространства можно осуществить только наружное облучение или фотодинамическую терапию. В случае прорастания опухоли на конъюнктиву или в орбиту показана поднадкостничная экзентерация последней.
При своевременном лечении 95 % больных живут более 5 лет.
Аденокарцинома мейбомиевой железы (железа хряща века) составляет менее 1 % всех злокачественных опухолей век. Обычно опухоль диагностируют в пятой декаде жизни, чаще у женщин. Опухоль располагается под кожей, как правило, верхнего века в виде узла с желтоватым оттенком, напоминающего халазион, который рецидивирует после удаления или начинает агрессивно расти после медикаментозного лечения и физиотерапии.
После удаления халазиона обязательно выполняют гистологическое исследование капсулы.
Аденокарцинома может проявляться блефароконъюнктивитом и мейбомитом, растет быстро, распространяется на хрящ, пальпебральную конъюнктиву и ее своды, слезоотводящие пути и полость носа. С учетом агрессивного характера роста опухоли хирургическое лечение не показано. При опухолях небольших размеров, ограниченных тканями век, можно использовать наружное облучение.
В случае появления метастазов в региональных лимфатических узлах (околоушных, подчелюстных) следует провести их облучение. Наличие признаков распространения опухоли на конъюнктиву и ее своды обусловливает необходимость экзентерации орбиты. Опухоль характеризуется чрезвычайной злокачественностью. В течение 2-10 лет после лучевой терапии или хирургического лечения рецидивы возникают у 90 % больных. От дистантных метастазов в течение 5 лет умирают 50-67 % больных.
Меланома век составляет не более 1 % всех злокачественных опухолей век. Пик заболеваемости приходится на возраст 40-70 лет. Чаще болеют женщины. Выделены факторы риска развития меланомы: невусы, особенно пограничный, меланоз, индивидуальная повышенная чувствительность к интенсивному солнечному облучению. Считают, что в развитии меланомы кожи солнечный ожог боле опасен, чем при базально-клеточном раке. Факторами риска являются также неблагоприятный семейный анамнез, возраст старше 20 лет и белый цвет кожи. Опухоль развивается из трансформированных внутрикожных меланоцитов.
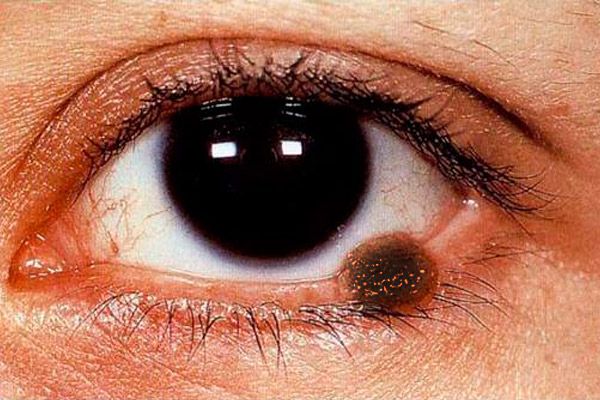
Клиническая картина меланомы век полисимптомна. Меланома век может быть представлена плоским очагом поражения с неровными и нечеткими краями светло-коричневого цвета, по поверхности - гнездная более интенсивная пигментация.
Узловая форма меланомы (чаще наблюдается при локализации на коже век) характеризуется заметной проминенцией над поверхностью кожи, рисунок кожи в этой зоне отсутствует, пигментация выражена в большей степени. Опухоль быстро увеличивается, поверхность ее легко изъязвляется, наблюдаются спонтанные кровотечения. Даже при самом легком прикосновении марлевой салфетки или ватного тампона к поверхности такой опухоли на них остается темный пигмент. Вокруг опухоли кожа гиперемирована в результате расширения перифокальных сосудов, виден венчик распыленного пигмента. Меланома рано распространяется на слизистую оболочку век, слезное мясцо, конъюнктиву и ее своды, в ткани орбиты. Опухоль метастазирует в региональные лимфатические узлы, кожу, печень и легкие.
Лечение меланомы век следует планировать только после полного обследования пациента с целью выявления метастазов. При меланомах с максимальным диаметром менее 10 мм и отсутствии метастазов можно произвести ее хирургическое иссечение с использованием лазерного скальпеля, радиоскальпеля или электроножа с обязательной криофиксацией опухоли. Удаление очага поражения сквозное, отступя не менее 3 мм от видимых (под операционным микроскопом) границ. Криодеструкция при меланомах противопоказана. Узловые опухоли диаметром более 15 мм с венчиком расширенных сосудов не подлежат локальному иссечению, так как в этой фазе, как правило, уже наблюдаются метастазы. Лучевая терапия с использованием узкого медицинского протонного пучка является альтернативой экзентерации орбиты. Облучению следует подвергнуть и регионарные лимфатические узлы.
Прогноз для жизни очень тяжелый и зависит от глубины распространения опухоли. При узловой форме прогноз хуже, поскольку рано возникает инвазия опухолевыми клетками тканей по вертикали. Прогноз ухудшается при распространении меланомы на реберный край века, интермаргинальное пространство и конъюнктиву.
Среди злокачественных опухолей век наибольшую группу составляют раки.
В зависимости от источника развития опухоли выделяют базально-клеточный, сквамозно-клеточный раки, аденокарциному мейбомиевой железы.
Этиологическим моментом развития рака кожи век признают избыточное ультрафиолетовое облучение, особенно у лиц с чувствительной кожей, наличие незаживающих язвенных поражений или влияние человеческого папилломатозного вируса.
T.Fears и J.Scotto (1982) доказали статистически значимое увеличение частоты заболевания раком кожи в последние десятилетия, в основном за счет опухолей базального типа.
Риск базально-клеточного рака увеличивается почти на 3 % ежегодно. Несмотря на доступность визуального контроля за состоянием век как со стороны пациента, так и врача, у 1/3 больных рак кожи век все еще поздно диагностируется.
Чешуйчато-клеточный (или сквамозно-клеточный) рак
Опухоль в начальной стадии проявляется легкой эритемой в участке кожи, чаще нижнего века. Постепенно в зоне эритемы развивается уплотнение, на поверхности гиперемированного участка — пластинки желтоватого цвета (гиперкератоз). Вокруг опухоли возникает перифокальный дерматит, конъюнктивит (рис. 3.17; 3.18).

Рис. 3.17. Чешуйчато-клеточный рак кожи внутреннего угла глаза

Рис. 3.18. Чешуйчато-клеточный рак нижнего века
Растет опухоль медленно, но прогрессивно в течение 1-2 лет. Может быть представлена и узловой формой с неровными краями. Постепенно в центре узла развивается углубление с язвенной поверхностью, площадь которой неуклонно увеличивается. Края язвы становятся пологими, но плотными, бугристыми. При локализации у края век (а такое расположение наблюдается чаще всего) опухоль достаточно быстро распространяется в орбиту.
Опухоль растет из сквамозного слоя эпидермиса, представлена полигональными клетками с обильной эозинофильной цитоплазмой и гиперхроматическими ядрами. Чем менее представлены элементы кератинизации, тем менее дифференцированную форму имеет опухоль. Хорошо дифференцированная опухоль окружена лимфоцитарными, плазматическими и макрофагальными клетками.
Диагноз базируется на результатах биомикроскопии и радио-фосфорного исследования.
Дифференциальный диагноз проводят с базально-клеточной карциномой, фолликулярным кератозом, кератоакантомой, кожным рогом, эпителиомой Боуэна, телеангиэюатической гранулемой.
Опухоли диаметром до 10 мм с успехом удаляют оперативным путем. Эффективность лечения повышается при использовании лазерной и микрохирургической техники. Послеоперационный дефект одномоментно закрывают с помощью пластической операции.
Мы в своей многолетней практике отдаем предпочтение закрытию дефекта путем перемещения окружающих здоровых тканей. При локализации опухоли вне интермаргинального края оказывается эффективной брахитерапия. При больших опухолях или распространяющихся на пальпебральную конъюнктиву показано наружное облучение, в том числе облучение протонным пучком.
Прогноз при чешуйчато-клеточном раке значительно серьезнее, чем при базально-клеточной карциноме, так как опухоль отличается весьма агрессивным и инвазивным ростом. Рано появляются метастазы в регионарные лимфатические узлы.
Прорастая в орбиту, опухоль инвазирует мягкие и костные ткани, выходя за пределы орбиты. Поэтому прогноз для жизни при чешуйчато-клеточной карциноме следует делать более осторожно. Смертность от продолженного роста в течение 5 лет достигает 2 %. Сохранность зрительных функций зависит от распространения опухоли и сохранности глаза.
Аденокарцинома мейбомиевой железы
Опухоль представлена желтоватого цвета узлом под кожей, чаще верхнего века (рис. 3.19). Как правило, диагностируют вначале халазион, который рецидивирует после удаления или начинает агрессивно расти после медикаментозного лечения и физиотерапии. Аденокарцинома может проявлять себя блефароконъюнктивитом, мейбомитом.

Рис. 3.19. Аденокарцинома мейбомиевой железы
Опухоль растет быстро, распространяется на хрящ, пальпебральную конъюнктиву и своды. Может распространяться в слезные канальцы, слезоотводящие пути и полость носа. Описаны случаи мультииентричного роста опухоли, когда поражаются оба века одновременно.
Опухоль имеет атипичную железистую структуру, признаки рака сальной железы. Характерна клеточная полиморфность с гиперхромными ядрами и богатой вакуолями цитоплазмой. В отличие от чешуйчато-клеточной карциномы цитоплазма базофильна.
Диагноз устанавливают на основании клинических симптомов. Признаками злокачественности следует считать инфильтрацию тканей вокруг образования, уменьшенную секрецию желез, наличие пигментации или побледнение кожи над узлом, рецидивирование халазиона, упорный, не поддающийся терапии блефароконъюнктивит. При удалении халазиона обязательно гистологическое исследование капсулы — правило, которое следует помнить каждому оперирующему врачу.
Дифференциальный диагноз проводят с воспалительными и бактериальными заболеваниями век и конъюнктивы.
Учитывая агрессивный характер роста, показания к хирургическому лечению следует ограничить. При опухолях небольших размеров, ограничивающихся тканями век, мы предпочитаем лучевые методы лечения (комбинированная лучевая терапия, облучение опухоли узким медицинским протонным пучком).
При появлении метастазов в регионарных узлах (околоушные, поднижнечелюстные) их следует также облучать. Наличие признаков распространения на своды, бульбарную конъюнктиву требует проведения экзентерации орбиты.
Прогноз и для зрения, и для жизни неблагоприятный. После лучевой терапии или хирургического лечения, поданным F.Pardo (1989), рецидивы возникают в 90 % случаев в течение 2-10 лет. Смертность от дистантных метастазов наблюдается у 50-67 % больных в течение 5 лет.
Опухоль Меркеля
Обнаруживают монотонные по своим размерам клетки с монотонными ядрами, скудной цитоплазмой, множественными митозами. Опухолевые клетки инвазируют дерму, в процесс вовлекаются волосяные фолликулы, но эпидермис остается сохраненным.
Диагноз клинически труден. Подтверждается гистологическим заключением.
Дифференциальный диагноз необходимо проводить с беспигментной меланомой, сквамозно-клеточной карциномой, метастатической опухолью, грибковым поражением.
Лечение — широкая эксцизия опухоли с гистологическим контролем блока тканей по его краям. Пациента следует предупредить о высоком ряске рецидива опухоли. Роль лучевой терапии и химиотерапии не ясна.
Прогноз для зрения серьезен в связи с нарушением функции верхнего века после операции. Прогноз для жизни очень серьезен в связи с ранним появлением метастазов.
Меланома
Меланома составляет не более 1 % от всех злокачественных опухолей век. С возрастом частота опухоли увеличивается и пик заболевания приходится на 40-70 лет. Чаще страдают женщины. Считается, что 2/3 всех смертных случаев от кожной меланомы приходится на поражение кожи век.
В развитии меланомы выделены факторы риска. К ним относят предсуществующие невусы, особенно пограничный, наличие меланоза, индивидуальную повышенную чувствительность к солнечной радиации или интенсивному солнечному облучению.
Считается, что солнечный ожог в развитии кожной меланомы более опасен, чем при базально-клеточном раке. Факторами риска являются также семейный анамнез, возраст старше 20 лет и цвет кожи.
Наблюдения зарубежных авторов свидетельствуют о том, что кожная меланома у белых наблюдается в 12 раз чаще, чем у негров, и в 7 раз чаще, чем у испанцев. По данным З.Л.Стенько (1971), имевшей возможность наблюдать значительную группу больных с меланомой кожи век, в 65,7 % опухоль развилась на фоне предсуществующих невусов.
Клиника опухоли многосимптомна. Меланома может быть представлена плоским очагом поражения с неровными и нечеткими краями. Цвет образования светло-коричневый, по поверхности его — гнездная более интенсивная пигментация.
Такие участки поражения появляются, как правило, в зонах, доступных инсоляции (нижнее веко, область латеральной и медиальной спаек). Узловая форма меланомы, более частый вид при локализации на коже век, характеризуется заметной проминенцией над поверхностью кожи, рисунок последней отсутствует, пигментация выражена в большей степени (рис. 3.20; 3.21).

Рис. 3.20. Меланома интермаргинального пространства

Рис. 3.21. Меланома нижнего века
Наблюдения З.Л.Стенько (1971) подтверждают заметную редкость беспигментных меланом кожи век (около 9 %). Опухоль быстро увеличивается в размерах, поверхность ее легко изъязвляется, наблюдаются спонтанные кровотечения. Даже при самом легком контакте марлевой салфетки или ватного тампона с поверхностью такой опухоли на них остается темный пигмент. Кожа вокруг опухоли может быть гиперемированной за счет расширения перифокальных сосудов.
Биомикроскопически на коже вокруг опухоли виден венчик распыленного пигмента. Опухоль рано распространяется на слизистую оболочку век, сводов, слезное мясцо, бульбарную конъюнктиву, в ткани орбиты. Метастазирует в регионарные лимфатические узлы, кожу, печень и легкие.
Кожная меланома растет из трансформированных интердермальных меланоцитов, являющихся дериватами неврального гребешка. Веретеноклеточный тип опухоли встречается редко. Так, по данным З.Л.Стенько (1971), среди гистологически верифицированных случаев веретеноклеточный тип диагностирован только у 9 %.
Опухоль в начале своего развития распространяется по горизонтальной плоскости, не инвазируя окружающие ткани, Постепенно она переходит в инвазивный рост по вертикали. Считается, что при узловой форме, как правило, наблюдается именно вертикальная инвазия опухоли.
Выбор лечения следует обсуждать только после полного обследования пациента с целью выявления метастазов. При меланомах менее 10 мм в максимальном диаметре и отсутствии метастазов пациенту можно предложить хирургическое иссечение с использованием лазерного скальпеля или электроножа с криофиксацией опухоли.
Удаление очага поражения сквозное, отступя от видимых (под операционным микроскопом) границ не менее чем на 3 мм. Криодеструкция при меланомах противопоказана. Узловые опухоли с диаметром более 15 мм, венчиком расширенных вокруг сосудов не подлежат локальному иссечению, так как в этой фазе, как правило, уже наблюдаются метастазы. Лучевая терапия с использованием узкого медицинского протонного пучка (УМПП) является альтернативой экзентерации орбиты. Облучению следует подвергнуть и регионарные лимфоузлы.
Прогноз для жизни очень серьезен и зависит от глубины распространения опухоли. При толщине опухоли менее 0,76 мм 5 лет переживают все 100 % больных, перенесших эксцизию блока тканей с опухолью. При элевации опухоли от 1,5 мм и более 50 % больных умирают в первые 5 лет жизни после начала лечения.
Считается, что узловая форма имеет худший прогноз в связи с ранним возникновением инвазии опухолевыми клетками тканей по вертикали. Ухудшается прогноз при распространении меланомы на реберный край века, интермаргинальное пространство и конъюнктиву.
Саркома Капоши
Опухоль проявляется формированием на коже одного или нескольких красновато-коричневых или розоватых узелков за счет их отличной васкуляризации (рис. 3.22). При размерах опухоли более 10 мм можно наблюдать бугристую и блестящую их поверхность.

Рис. 3.22. Саркома Капоши верхнего века
Размеры узелков увеличиваются крайне медленно, могут спонтанно регрессировать. Опухолевые узелки локализуются не только на коже век, ко и в слезном мясце. Возможно вовлечение конъюнктивы Случаев внутриглазного распространения не известно.
Диагноз подтверждается при гистологическом исследовании.
В случае поражения кожи конечностей или признаков иммунодефицита диагноз саркомы Капоши не вызывает сомнений.
Метастатические опухоли
Опухоль представлена солитарным или множественными узлами, диффузным утолщением всего века или его изъязвлением. Узел опухоли, как правило, безболезненный, достаточно плотный, без признаков воспаления вокруг. Иногда симулирует картину аденокарциномы мейбомиевой железы. Метастаз может манифестировать и воспалительные болезненные поражения обоих век.
Диагноз нетруден, если имеются сведения об онкологическом заболевании. Однако, по данным A.Mansour (1987), у 4 больных метастатическое поражение век до гистологического исследования не подозревают.
Лечение паллиативное в виде лучевой терапии, что способствует регрессии опухолевого узла или смягчению его клинической картины.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев
Читайте также:

