Рак прямой кишки 4 стадия канцероматоз
Карцинома хозяйничает. Рак прямой кишки 4 стадия – это любой вариант распространения опухоли за пределы первичного очага: нет никаких преград и барьеров – злокачественное новообразование захватило власть над организмом.
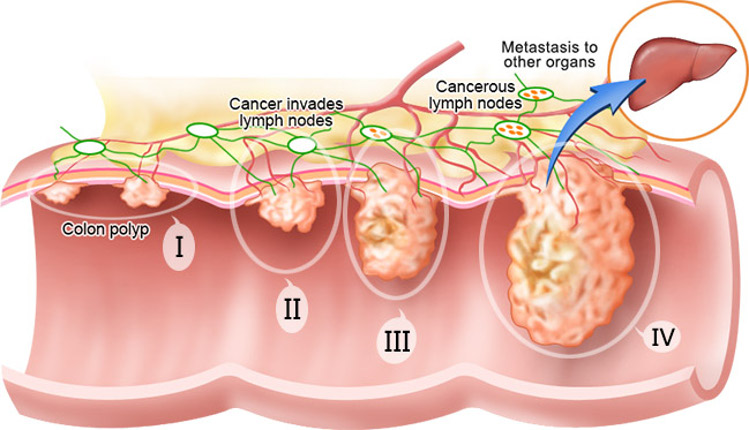
Опухоль вырвалась на свободу, преодолев все преграды
Рак прямой кишки 4 стадия
Гематогенно, лимфогенно или имплантационно. Рак прямой кишки 4 стадия – это бесконтрольное метастазирование опухоли: раковые клетки отправились в путь и начали колонизировать отдаленные органы и ткани. Выделяют следующие варианты стадирования:
- IV – любая величина исходного злокачественного новообразования при любом состоянии лимфоузлов и обязательном наличии отдаленных метастазов (T0-4N0-2M1);
- IVa – при любом состоянии первичного очага и лимфоузлов имеется единичный метастаз в одном из внутренних органов (T0-4N0-2M1a);
- IVb – множественное отдаленное метастазирование при любом варианте исходной опухоли (T0-4N0-2M1b);
- IVc – негативную картину дополняет канцероматоз брюшины (T0-4N0-2M1c).
Казалось бы, это финиш – карцинома полностью владеет ситуацией, хозяйничая на всей территории, контролируя все и вся. Но даже при T0-4N0-2M1c надо бороться, потому что шансы выжить есть всегда.
Диагностическая тактика
Полное обследование для получения полной картины заболевания. Рак прямой кишки 4 стадия – это крайне неприятное известие, как для врача, так и для пациента. Но это еще не самое худшее, что может быть. К основным целям диагностики относятся:
- Состояние первичной опухоли с обязательной биопсией и гистологическим исследованием;
- Выявление всех вторичных очагов;
- Оценка резектабельности (можно ли удалить?);
- Определение риска осложнений;
- Выбор оптимальной тактики лечения.
Худший вариант – это когда на фоне IVc стадии возникают жизнеугрожающие осложнения, к которым относятся:
- Непроходимость толстой кишки (опухоль перекрывает просвет кишечной трубки, препятствуя отхождению каловых масс);
- Массивное кровотечение из прямой кишки (карцинома разрушает сосудистые стенки артерий и вен);
- Распад опухоли с некрозом и нагноением (острое воспаление с непредсказуемым исходом);
- Тромбоз вен малого таза (закупорка тромбами с высоким риском развития тромбоэмболии легочной артерии).
Желательно вовремя выявить любые варианты осложнений, чтобы предотвратить печальный исход событий. Оптимально – не доводить до 4 стадии онкологии.
Рак прямой кишки 4 стадия: тактика терапии
Сколько пациентов, столько вариантов диссеминированной аноректальной карциномы, поэтому для каждого онкобольного подбирается своя схема лечения. К основным принципам терапии при раке прямой кишки 4 стадии относятся:
- Комбинация всех видов лечебного воздействия;
- Использование неоадъювантной лучевой и химиотерапии во всех случаях, когда есть возможность уменьшить величину опухолевых очагов и создать максимум условий для полного удаления первичного очага и отдаленных метастазов;
- Обязательное проведение хирургической операции с лечебной или паллиативной целью;
- Предупреждение опасных осложнений;
- Курсы адъювантной лучевой и химиотерапии в объеме, обеспечивающем полное подавление опухоли (схем много – врач будет выбирать оптимальные из них с индивидуальным подбором лекарственных средств и курсов облучения);
- Применение симптоматических препаратов для улучшения общего состояния и снижения побочных проявлений ХТ и облучения;
- Пожизненное наблюдение.
Статистика – это еще один негативный фактор для пациента. Рак прямой кишки 4 стадия – это низкая 5-летняя выживаемость, которая немного превышает 10% (всего лишь каждый десятый преодолеет рубеж в 5 лет с момента обнаружения запущенной формы опухоли). Шансов мало, но – они все-таки имеются: каждый пациент может стать десятым в статистической отчетности, если не сдаваться и продолжать вместе с врачом бороться за жизнь.
LHIPEC – новое в лечении рака органов брюшной полости 4 стадии: рак желудка, рак кишечника, рак яичников.
Данный материал подготовлен медицинским координатором нашего центра и врачами – онкологами из Новосибирска и Владивостока в результате медицинской стажировки в Корею (30.09 – 05.10.2019) в клинику СЭМ на изучение современного метода LHIPEC для лечения пациентов с диагнозом: рак желудка, рак кишечника, рак яичников 3 и 4 стадии, с метастазами в брюшной полости, асцитом и канцероматозом.
В данной статье также использована информация из зарубежных научных исследований и публикаций, предоставленных доктором Ли, онкологом, главврачом клиники СЭМ, Корея, и практикующим хирургом по методике LHIPEC.
Для начала разберемся в терминах
Метастазы в брюшной полости.
Это вторичные злокачественные образования, источником которых стала первичная опухоль, могут образовываться в лимфоузлах, в соседних и даже отдаленных органах, в костях. Метастазы разделяют на одиночные, множественные, мелкие и крупные, опасные и менее опасные.
Канцероматоз.
Канцероматоз брюшины – это метастатическое поражение стенок брюшной полости и поверхностей тканей органов. Как правило, канцероматоз – это признак 3 или 4 стадии рака, чаще терминальной, то есть заключительной стадии развития онкологии. Обычно это множественное поражение тканей, в виде белых бугристых плотных образований. Далее мы расскажем, как эти образования меняются после проведения операции LHIPEC.
Асцит.
Асцит в брюшной полости – это свободная жидкость, которая появляется в результате прогрессирования онкологии (важно, чаще асцит является следствием цирроза печени, реже – онкологии). Жидкость скапливается в брюшине, ее может быть мало, а может быть несколько литров. При онкологии жидкость содержит в себе атипичные (злокачественные) клетки.
Спайки.
Многие знают, как лечить рак
Если диагноз онкология поставлен, то в зависимости от условий, назначают операцию, химиотерапию, лучевую терапию. Современные способы лечения рака сегодня также включают иммунотерапию, таргетную терапию, криоабляцию, гипертермию и многое другое.
Удивительно, но иногда именно смешение типов лечения дает совершенно новый результат и прорыв в лечение рака, особенно при последних стадиях. Именно так появилась методика LHIPEC.
Разберемся по порядку.
Есть обычная химиотерапия. Для каждого вида рака – свой протокол, часто даже несколько, если первая линия не помогла или у пациента развилась химиорезистентность, то есть привыкание к данному препарату, назначают другой протокол.
Есть обычная операция, хирургическое удаление образования. Операция бывает лапароскопической (малоинвазивное вмешательство через 2-3 прокола с использованием эндоскопического оборудования) и лапаротомическая, то есть с открытым доступом.
Сначала получилась открытая операция с применением HIPEC: после удаления образования и возможно лимфоузлов, пациенту в течение 40 минут промывают брюшную полость химиопрепаратом, подогретым до 39 градусов, после чего сшивают место доступа и заканчивают операцию.
The New England Journal of Medicine, 18 января 2018. Группа ученых и онкологов Голландии и Дании. Публикация результатов клинических испытаний применения HIPEC.
- 245 пациентов с раком яичников 3 стадии (1 группа 123 чел. без и 2 группа 122 чел. с HIPEC)
- Клинические испытания длились с апреля 2007 по апрель 2016 годов
- 3 курса неоадъювантной (до операционной) химиотерапии (карбоплатин + пакситаксел)
- Оперативное удаление образования
- Внутрибрюшинная гипертермическая химиотерапия в конце операции (цисплатин)
Средняя продолжительность ремиссии без рецидива рака:
- 1 группа = 10,7 месяцев
- 2 группа = 14, 2 месяца
Средняя выживаемость пациентов в течение 4,7 лет наблюдения:
- 1 группа = 38 %
- 2 группа = 50 %
Единственная проблема: этот метод применим один раз, во время открытой операции. Как только ученые и врачи это поняли, начался следующий этап исследований: сделать эту процедуру повторной, для усиления эффективности лечения рака.
Так появился метод LHIPEC – лапароскопическая внутрибрюшинная гипертермическая химиотерапия. Это смешение тех же методов: химиотерапия, операция и гипертермия, только в данной случае малоинвазивная операция, через 2-3 прокола с помощью эндоскопов, что позволяет повторять процедуру несколько раз (от 2 до 10) с интервалом 3-4 недели.
LHIPEC позволяет локально воздействовать на опухоль, метастазы, канцероматоз, избавиться от асцита и запустить процесс уничтожения атипичных клеток. В отличие от системной химиотерапии, которая при 4 стадии рака помогает лишь поддерживать состояние больного, но не лечить.
На сегодня, пожалуй, это единственное средство лечения рака желудка, рака кишечника, рака яичников и других (список ниже в таблице), которое позволяет эффективно избавиться от продуцирования асцита, от канцероматоза и метастаз в брюшной полости.
LHIPEC – это оперативное вмешательство, осуществляется под общим наркозом, средняя продолжительность операции около 1,5 – 2 часов. В области брюшной полости хирург делает 2-3 прокола для введения камеры и одного или двух эндоскопов, с помощью которых он сможет:
- откачать асцит,
- взять жидкость на анализ,
- взять образец ткани из канцероматозного образования брюшной стенки,
- по возможности разделить спайки для нормальной циркуляции последующей химиотерапии и максимального доступа ко всей пораженной площади в брюшной полости.
Это все называется ревизия брюшной полости. При этом опытный хирург оценивает общий объем поражения брюшной полости по специальной шкале PCI, считает количество откаченной жидкости, оценивает состояние плотности и жизнеспособности канцероматозных тканей и спаечных тканей.
По окончании всех процедур устанавливаются трубки вместо эндоскопов и подключается аппарат для промывания брюшной полости химиотерапией. Подобранный под диагноз препарат или комбинация препаратов подогревается до 41-42 градусов по Цельсию, поступает в брюшную полость, циркулирует и откачивается через другую трубку уже с температурой 39-40 градусов. Процедура длится около 60-90 минут в зависимости от состояния пациента, после чего откачивается вся возможная свободная жидкость, оборудование снимается, накладываются швы.
Данный метод назначается пациентам при условии наличия метастаз в брюшной полости, канцероматоза и асцита. В основном, наиболее сильный эффект проявляется у пациентов с диагнозом рак желудка, рак кишечника, рак яичников, мезотелиома. Реже под условия участия попадали пациенты с диагнозом рак матки, рак поджелудочной железы, рак желчного пузыря.
LHIPEC проводят от 1 до 10 раз. Все зависит от диагноза, от стадии рака, от состояния брюшной полости и самого пациента, от подобранных препаратов и ответной реакции организма. Ниже в таблице приведены данные по количеству раз и эффективности.
- Причины канцероматоза брюшины
- При каких заболеваниях развивается
- Диагностика канцероматоза брюшины
- Стадии канцероматоза брюшной полости
- Симптомы канцероматоза брюшной полости
- Как лечат канцероматоз брюшины
- Какие методики терапии дают лучший результат
- Прогноз при канцероматозном поражении
Канцероматоз брюшины — опухолевое поражение листков слизистой оболочки, покрывающей органы и внутреннюю стенку живота. Преимущественно обусловлен разрастанием метастазов рака в брюшной полости, иногда возможно развитие первичного злокачественного процесса — мезотелиомы в самой брюшине.
Частое, но не обязательное проявление перитонеального канцероматоза, — выработка асцитической жидкости. С асцитом или без, но поражение брюшины злокачественным процессом всегда угрожает жизни больного и требует очень непростого лечения.
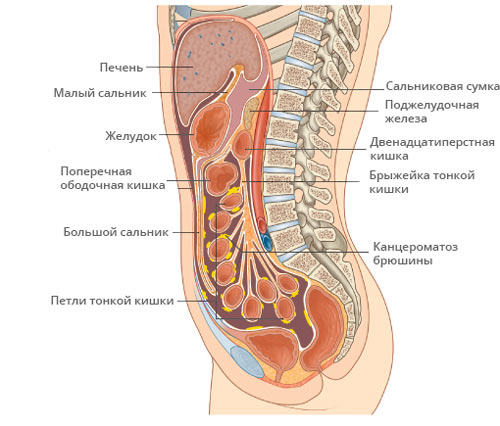
Причины канцероматоза брюшины
Не всякая оторвавшаяся от материнской раковой опухоли клетка способна стать метастазом, в кровеносном русле погибает львиная доля циркулирующих злокачественных клеток. Для обретения способности стать метастазом раковая клетка должна измениться внутренне — научиться вырабатывать вещества, позволяющие самостоятельно жить и внедриться в другом месте, подавляя нормальные клетки.
Оторвавшиеся от узла клетки мигрируют на большие расстояния, раздвигая нормальные клетки, имплантируются в брюшную слизистую, способны даже внедряться внутрь других клеток. После закрепления на местности, начинается размножение и образование целой клеточной колонии.
Кроме переноса метастатических клеток по крови и лимфе, распространение идёт и внутри полости живота — трансцеломически. Не совсем ясно почему злокачественные клетки задерживаются в брюшине, предполагается благотворное действие микроклимата. Большинство метастазов находят в местах с более спокойной обстановкой и слабой перистальтикой органов, или там, где активно всасывается внутрибрюшная жидкость.
При каких заболеваниях развивается
Перитонеальный канцероматоз диагностируют у каждого третьего пациента с новообразованием желудочно-кишечного тракта. Метастазы по брюшине характерны для карцином желудка и поджелудочной железы — поражается до 40% пациентов. При раке кишечника канцероматоз обнаруживают только у десятой части больных. Максимально высокий процент обусловлен злокачественными процессами яичников — на момент выявления болезни две из трёх пациенток уже имеют опухолевые узлы на брюшине.
Вероятность канцероматоза зависит от степени агрессивности раковых клеток и величины первичной опухоли, так при тотальном инфильтративном раке желудка его выявляют чаще, чем при локальном процессе, не разрушившем наружную серозную оболочку органа.
Тем не менее, ни при одном из злокачественных процессов любой локализации, будь то рак молочной железы или простаты, лёгкого или носоглотки, не исключается внутрибрюшинное метастазирование. Посмертно канцероматозные изменения выявляют у каждого третьего, погибшего от прогрессирования заболевания.
Для сарком такая локализация метастазов нетипична, саркоматоз брюшины констатируется едва ли у трёх из сотни больных. В редчайших случаях совершенно доброкачественные по гистологии муцинозные аденома аппендикса и цистаденома яичников тоже способны привести к обсеменению брюшины с выработкой гелеобразного секрета.
Диагностика канцероматоза брюшины
Не представляет трудности выявление опухолевого поражения брюшины при асците, в отсутствии выработки патологического секрета диагностика опирается на визуализацию — УЗИ и КТ с контрастированием.
При УЗИ на внутреннем листке, прилежащем к мышцам брюшной стенки, в норме очень тонком и незаметном, можно увидеть напластования толщиной в несколько сантиметров, практически не прослеживаются только мелкие узелки.
КТ с контрастным усилением много информативнее УЗИ, способно выявить сантиметровые образования. Наиболее точный диагностический метод — лапароскопия. Это обследование обязательно при карциноме желудка, при раке яичников предпочтительна операция — диагностика и лечение одновременно.

При лапароскопии или пункции получают асцитическую жидкость для исследования и определения первоисточника злокачественного процесса. Из экссудата выделяют осадок, который изучают под микроскопом и проводят специфические реакции — ПЦР и ИГХ.
ПЭТ на этапе первичной диагностики не всегда информативна, поскольку далеко не все злокачественные клетки легкого, печени, почек способны накапливать изотопы.
Вне всяких сомнений, самый оптимальный метод диагностики — получение кусочка опухолевой ткани для исследования. Биопсия не целесообразна при известном источнике метастазов и после недавнего лечения первичного рака.
Стадии канцероматоза брюшной полости
Стадирование перитонеального канцероматоза нельзя назвать точным, все классификации приблизительны в определении объёма повреждений и не уточняют локализацию узлов. Зачастую, стадирование даёт общее представление о прогнозе эффективности лечебных мероприятий, нежели информирует о настоящем состоянии внутри полости живота.
Разработанная японскими специалистами градация опухолевого распространения по трём степеням, учитывает общий объём поражения, без числа и размеров очагов:
- P1 — ограниченное;
- P2 — разделённые нормальной тканью очаги;
- P3 — множество узлов.
Во время операции хирурги определяют индекс перитонеального канцероматоза (РСI), измеряя узелки в 13 регионах полости, общая сумма баллов влияет на тактику лечения, в первую очередь, на возможность удаления брюшины — перитонэктомию и целесообразность внутриполостной химиотерапии. При некоторых злокачественных процессах прибегают к сложным формулам расчёта РСI.
Наибольшее представление о размерах ракового повреждения даёт стадирование по степеням:
- 0 — в полости чисто,
- I — в одной анатомической зоне узелки до 5 мм,
- II — множественные узелки до 5 мм,
- III — локальное поражение 0.5–2 см,
- IV — 2-х сантиметровые узелки.
Течение канцероматоза определяется не столько размером метастатического узла, сколь клеточной потенцией к прогрессии и выработке асцитической жидкости, общей площадью опухолевой трансформации и клиническими проявлениями.
Симптомы канцероматоза брюшной полости
Перитонеальный канцероматоз небольшой протяжённости может не проявлять себя симптомами, особенно в отсутствии выработки асцитической жидкости. С другой стороны, жидкость может продуцироваться и при отсутствии видимых метастазов. Как правило, симптоматика неспецифична, и в разном наборе могут отмечаться:
- меняющие локализацию болезненные ощущения, а чаще — непонятный дискомфорт в полости живота;
- нарастающая слабость до утраты работоспособности;
- потеря веса при стабильном диетическом режиме;
- прогрессирующее снижение аппетита;
- функциональные нарушения со стороны органов ЖКТ.
Дальнейшее нарастание раковых повреждений сопровождается опухолевой интоксикацией, сдавление желудка опухолевыми узлами осложняется тошнотой и рвотой, кишечника — запорами и поносами с усугублением частичной непроходимости. Распад крупных узлов может вызывать боли и повышение температуры.
Асцит нарушает процесс дыхания и вызывает сердечную недостаточность с постоянными отёками, а частая эвакуация патологической жидкости приводит к белковой недостаточности.
Как лечат канцероматоз брюшины
Ни один из современных методов лечения канцероматоза не гарантирует радикального удаления опухоли, не способен излечить, но может улучшить состояние и существенно продлить жизнь.
Хирургическое лечение канцероматоза технически сложное для оперирующей бригады и трудно переносимое пациентом, поскольку предполагает удаление первичного рака, увеличенных лимфатических узлов, сальниковых сумок и всех видимых опухолевых образований вместе с брюшиной.
Перитонэктомия — многоэтапное вмешательство, включающее удаление нескольких органов и отделов брюшной полости. В результате операции пациент может остаться без селезёнки, желчного пузыря, части кишечника, матки с придатками.
Стандарт терапии канцероматоза — химиотерапия системная и локальная — внутрибрюшинная после удаления асцита или через лапаропорт, установленный во время операции.
Эффективность лекарственной терапии невысокая, за исключением случаев первичного рака яичников. Таргетные и иммуно-онкологические препараты только изучаются в клинических испытаниях.
Какие методики терапии дают лучший результат
Наиболее высокий эффект демонстрирует комбинация трёх методов лечения рака:
- Операция с максимально возможным удалением злокачественных новообразований — циторедукция.
- Локальная внутрибрюшинная гипертермия.
- Внутриполостное введение химиопрепаратов.
Использование во время хирургического вмешательства интраперитонеальной гипертермической химиотерапии (ИГХТ или HIPEC) позволяет максимально долго поддерживать очень высокую концентрацию цитостатика непосредственно в зоне поражения и усилить лекарственное воздействие нагреванием тканей. При весьма скромных исторических результатах хирургического вмешательства устойчивой к цитостатикам псевдомиксомы только HIPEC открывает пациентам перспективу на долгую жизнь.
Технология ИГХТ такова: в течение полутора часов внутрь брюшной полости под давлением подаётся нагретый химиопрепарат в дозе, существенно превышающей максимально разрешённую для внутривенного введения. За счёт локального использования изменяется спектр токсических реакций, исключается опасное для жизни повреждение кроветворения, но возможна боль в животе и временное нарушение функционирования органов ЖКТ.
Прогноз при канцероматозном поражении
На течение процесса влияет объём поражения на момент начала терапии, степень злокачественности опухоли, в свою очередь определяющая чувствительность к химиотерапии. Основополагающее влияние оказывает талант и опыт хирурга, и несомненно, правильность выбора лечебной тактики.
Однозначно революционные результаты в клинических испытаниях показала только HIPEC. После интраоперационной гипертермической ХТ пятилетняя выживаемость при канцероматозе рака желудка выросла максимально до 20%, все прочие методы исключали столь долгое дожитие. При раке толстой кишки с метастазами по брюшине каждый третий пациент прожил более 5 лет, при карциноме слепой кишки и аппендикса — шестеро из десяти вступили во вторую пятилетку жизни.
При прорастании опухолей, состоящих из эпителия ЖКТ, мочеполовой системы с образованием вторичных метастаз, развивается канцероматоз брюшины. Реже провоцируют обсеменение полости первичные очаги перитонеального рака. Симптомы недуга — асцит, резкое снижение веса, хроническая тошнота и ослабленность. Диагностика проводится визуальными методами — МСКТ, УЗИ, лапароскопия. Для подтверждения диагноза требуется цитология свободной жидкости в брюшине. Лечение — иссечение первичной опухоли и метастаз в брюшине с последующей химиотерапией.
Про Канцероматоз
Канцероматоз брюшной полости — это когда от первичного очага карциномы, по средствам лимфатической системы идет поражение оболочки брюшины, и клетки рака начинают расти именно там. При раке кишечника, желудка, бывает, что распространение опухолевых тканей идет за счет прорастания опухоли до брюшной полости.
В целом раковые клетки и ткани попадают в серозную полость, начинают там расти и превращаются в другие опухоли. Рак начинает в первую очередь влиять на экссудативную и резорбтивную функцию внутренней оболочки и из-за этого начинается скопление жидкости. Поражение серозной оболочки происходит как локально, так и по всей полости.
Перитонеальный канцероматоз встречается у больных раком ЖКТ, прямой кишки, яичников, поджелудочной железы, чуть реже мочевого пузыря и предстательной железы. При разнобойном поражении серозной полости, некоторые виды лечения и процедур невозможны, из-за чего пациент в большинстве случаев умирает очень скоро.
Также часто встречается и канцероматоз плевры — это прорастание опухоли через стенки органа, которые потом поражают плевру. Часто встречается при раке молочной железы, легких, сердца и т.д.
В зависимости от гистологической формы патологии рак брюшной полости классифицируется двух видов:
- Эпителиальный – внешний слой полости содержит в себе эпителиальные клетки. Их структура схожа с эпителием яичников. Онкологические заболевания женских половых органов поражают брюшину.
- Мезотелиома брюшины – точная причина заболевания до сих пор неизвестна. Специалисты считают, что пациенты получили патологию из-за частого контакта с асбестом. Всемирная организация здравоохранения официально подтверждает, что контакт со всеми видами асбеста приводит к формированию раковых клеток.
Причины
Главной причиной является раковая опухоль. Чаще всего это новообразования, которые затрагивают органы брюшной полости на 4 стадии, но бывает и на 3, когда клетки переходят в брюшную полость и начинают размножаться.
Происходит это из-за того, что на последних стадиях измененные клетки могут отделяться от опухоли и распространяться по крови или лимфатической системе. Межклеточного вещества, которое удерживает клетки опухоли на последних стадиях, становится очень мало и ткани просто отрываются от первичного очага.
Далее клетки прикрепляются к мезотелию, который обладает повышенной резорбцией — может прикреплять к себе клетки и ткани. Очень часто они есть в области большого сальника, слепой кишки, в дугласовом кармане.
Основные причины
- Неправильного хирургического вмешательства, когда хирург, удаляя опухоль, оставил часть раковых клеток в брюшине.
- При метастазах, которые распространяются в лимфе или крови.
- Основная опухоль прорастает и начинает затрагивать брюшину.
Внутренняя площадь брюшной серозной оболочки, очень большая, и поэтому шанс данного осложнения на 4 стадии очень велик. Самое интересное, что клетки опухоли поражает сразу большое количество брюшины, распространяясь по всей территории.
Если раковая опухоль имеет высокую степень агрессивности и является недифференцированной, то в этом случае есть повышенный шанс получить брюшной внутренний канцероматоз.
Возможные последствия
Несмотря на то, что канцероматоз является осложнением раковой опухоли, он также может привести к возникновению определенных последствий. Они развиваются при обширном распространении патологического процесса или в случае поражения брюшинных листиков.
На фоне снижения иммунитета у больных наблюдаются частые инфекционные заболевания внутренних органов, приводящие к образованию межкишечных гнойников.
Кроме этого, у пациентов наблюдаются спаечная болезнь и перитонит, который может принимать гнойную форму.
Признаки
В первую очередь у пациента появляются симптомы от первого рака, который и является основным. Именно поэтому часто симптомы канцероматоза обычно смешиваются с симптоматикой главного заболевания.
- Тупая боль в животе. Очень сложно выявить, если у вас уже они есть при первичной онкологии, а тем более если вам назначили обезболивающие препараты.
- Слабость
- Озноб
- Температура
- Боль в костях и мышцах
- Тошнота, рвота.
- Калящая боль в животе.
- Поносы и запоры, которые периодически меняются.
- Потеря веса и аппетита. При этом сильно увеличивается живот — это самый характерный признак, скапливаемой жидкости.
Очень тяжелое осложнение, больные в первую очередь попадают в гастроэнтерологию, а позже уже идет диагностика, обследование и возможно хирургическое вмешательство, если больной себя очень плохо чувствует.
Симптоматика онкологии брюшной полости
Онкологические патологии вызывают повышенную опасность при их обнаружении в поздних стадиях. Часто причиной запоздалой диагностики становится бессимптомность начала процесса. Первые признаки проявляются, когда размеры опухоли становятся большими (5 сантиметров и больше).
Основные симптомы и клиническая картина при развитии рака брюшины таковы:
- Увеличение объёма живота, особенно при развитии асцита. За счёт этого происходит набор массы тела.
- Болевые ощущения с постоянно нарастающей интенсивностью (симптом связан с раздражением болевых рецепторов, расположенных в брюшине).
- Отёчность нижних конечностей, гениталий, живота.
- Кишечная непроходимость – смертельно опасный симптом при отсутствии своевременного медицинского вмешательства. Кишечник – внутренний орган, который выполняет многие функции пищеварения. При разрастании опухоли происходит закупорка.
- При саркоме забрюшинного пространства происходит стремительная потеря массы тела (в среднем за два-три месяца пациент теряет в весе до 10 килограммов).
- Синдром хронической усталости в связи с нарушением нормального функционирования печени. Патологии органа вызывают нарушения в работе центрального нервного аппарата, вследствие чего происходит заторможенность. Человек не чувствует себя отдохнувшим, даже после длительного по времени отдыха. Присутствуют дискоординация и психосоматические нарушения.
- Изменение температуры тела с возможностью возникновения состояния субфебрильной лихорадки.
- Тошнота.
- Рвота.
- Снижение аппетита.
При возникновении метастазирования и сопутствующих патологий вероятно появление дополнительной симптоматики, характерной для симптоматики конкретной патологии. К таковым могут быть отнесены:
- вздутие правого подреберья;
- желтуха (изменение цвета кожных покровов);
- цвет мочи – насыщенно желтый;
- цвет каловых масс – обесцвеченный;
- зуд кожных покровов;
- диарея с кровяными прожилками;
- метеоризм.
Классификация
ПРИМЕЧАНИЕ! 40 % всех канцероматозов брюшной полости распространяются из рака желудочно-кишечного тракта, 35 % из рака яичников.
| Класс канцероматоза | Локализация в брюшине |
| P1 | 1 очаг |
| P2 | Несколько очагов, не связанных между собой |
| P3 | Множественные очаги сросшиеся друг с другом. |
Методы исследования и диагностики
Грамотный врач-онколог сразу же сможет увидеть даже незначительные изменения, если у больного рак, локализующийся в брюшной полости, имеет 3 или 4 степень. Позже после первых подозрений пациента отправляют на ряд исследований. Диагностика в гастроэнтерологии начинается в первую очередь с пальпации и первичного осмотра пациента.
- Анализ крови на ОТ-ПЦР.
- Ультразвуковое исследование брюшной полости и малого таза. Можно видеть даже незначительное изменение в толщине стенок брюшины. Правда очаги диаметром меньше 1 см иногда не видно.
- Лапароскопия — визуальный осмотр брюшной полости. При нахождении очага можно взять ткани на биопсию.
- КТ — есть возможность увидеть очаги, их размеры и насколько они проросли в ближайшие ткани.
- МСКТ. Также вводят в сосуды, питающие опухоль контрастной жидкостью, чтобы дальше увидеть распространение первичного очага, всех лимфатических узлов, а в последствии и поражение брюшной полости.
- Фотодинамическая терапия — при этом идет воздействие на пораженную плевру с помощью внутриплевральной иммунотерапии.
Прогноз
Канцероматоз развивается на фоне уже имеющегося ракового поражения иных органов и тканей, что ухудшает прогноз.
В случае когда заболевание установлено своевременно, а патологический процесс затрагивает небольшую часть брюшной полости, специалистам удается продлить жизнь пациента на несколько лет при помощи оперативного удаления. Но окончательный прогноз устанавливается только после удаления первичного новообразования.
Именно поэтому необходимо своевременно проходить назначенные специалистом диагностические процедуры и регулярно посещать врача.
Терапия
Злокачественное новообразование в брюшине имеет огромное количество осложнений, включая ухудшение общего состояния пациента. Минусом является еще и то, что метастазы могли распространиться и на другие органы.
Если сам канцероматоз начинает угрожать жизни больного, то при лечении применяют хирургическое вмешательство, совместно с химиотерапией. В других же случаях, сначала нужно выяснить первичный очаг и где засел враг. Позже происходит полное обследование на выявление стадии и агрессивности злокачественного образования.
Если есть возможность, то саму опухоль удаляют, вместе с ближайшими тканями и применяют химиотерапию и облучение, чтобы добить оставшиеся раковые клетки.
В первую очередь удаляют первичные очаги самой опухоли, и ближайшие пораженные лимфатические узлы. Если есть возможность, идет удаление пораженных ближайших органов. Позже приступают к удалению самого канцероматоза. Операция проводится только при нормальном состоянии самого больного.
Сейчас применяют очень эффективный метод для лечения данной патологии — интраперитонеальную гипертермическую химиотерапию. В полость живота вводят химический реагент, который полностью омывает всю брюшную полость и задевает раковые придатки. Чтобы само вещество хорошо циркулировало, туда вводят шланг, который поставляет горячий воздух. Вся процедура длится около часа.
К народным средствам можно отнести отвары, настойки Чаги. Это такое гриб, который растет на березе, имеет темно-коричневый цвет с желтыми вкраплениями. Он обладает противовоспалительными, свойствами. Самое главное, что на любой стадии рака он снижает общую интоксикацию организма, а также улучшает иммунитет пациента.
Если рак находится на 4 стадии, то нужно в первую очередь убрать болевые и ухудшающие жизнь симптомы.
- Мочегонные препараты. Снижают количество воды в организме, снижают брюшное давление.
- Терапия Асцита (Лепароцентез). Производится прокол и выкачивание лишней жидкости. Позже врач производит цитологичское исследование асцитической жидкости на наличие раковых клеток.
- Растворы в кровь. Снижает интоксикацию внутри красной жидкости и улучшает электролитный состав крови.
- Сердечнососудистая система. Улучшение этой стороны организма, хорошо влияет на состояние человека и улучшает дальнейшую терапию.
- Снять боль. При сильных болях назначают морфин или другие наркотические обезболивающие препараты.
- Улучшение пищеварения. Нужно усилить и улучшить саму систему ЖКТ, усвоения пищи и полезных веществ.
Выживаемость
Все зависит от того, насколько сильно поражена брюшная полость вторичным очагом. Если сам метастаз можно легко удалить хирургически, то прогноз относительно благоприятный. Если же их много, и они распространены по всей внутренней стенке, то больной умирает очень быстро.
Тут также нужно учитывать стадию первичного ракового образования, его агрессивность и много других факторов. Продолжительность жизни до 5 лет после диагностики данного осложнения может быть только у 5 % пациентов.
(1 оценок, среднее: 5,00 из 5)
Каковы прогнозы?
Прогноз заболевания зависит от стадии, на которой диагностировано первичное новообразование, а также от места расположения опухоли. Неплохие результаты лечения наблюдаются на 1–2 стадии заболевания. В случаях своевременного удаления раковых образований выживаемость составляет более 80%, то есть больной будет жить еще 5 и более лет. Третий и четвертый этапы заболевания не предвещают ничего хорошего, прогноз неутешительный. Не многий из больных перешагнет рубеж в 2 года.
В профилактических целях женщинам, чаще подвергающимся раку брюшины, следует регулярно наблюдаться у гинеколога. Принимать оральные контрацептивы согласно схеме с необходимыми перерывами.
Мужчинам и женщинам, достигшим 50-летнего возраста, также находящимся в группе риска, следует следить за своим здоровьем, правильно питаться, контролировать свой вес. При подозрительных симптомах следует обращаться к врачам.
Читайте также:

