Рак культи шейки матки что это
В настоящее время известно, что решающим критерием, обусловливающим результаты лечения, является клиническая стадия болезни по системе FIGO. По сводным данным, показатель 5-летней выживаемости больных раком шейки матки I стадии варьирует от 92 до 100%, II - от 48 до 72%, III - от 27 до 52%, IV - от 0 до 29%. Таким образом, в рамках каждой стадии имеется достаточно большой диапазон вероятной продолжительности жизни. Отчасти это связано с тем, что клиническая стадия достаточно условно характеризует величину опухоли. Поэтому в последние 20 лет появились работы о прогностическом значении таких критериев, как объем и линейные размеры опухоли, а также распространение последней на соседние органы и ткани, что частично отражено в подстадиях рака шейки матки.
Прогностическое значение подстадий особенно заметно при раке шейки матки II и III стадий. Выделяют влагалищный, параметральный и метастатический вариант болезни, одно- и двухсторонний процесс в тканях параметрия, одно- и двухстороннее распространение опухоли на стенки таза. Причем при поражении верхней трети влагалища и тканей параметрия до стенок таза больные в большинстве случаев умирают в течение 1-2-х лет после лучевого лечения. Подобные данные приводит и Н. Г. Шашкова (1981), свидетельствующая, что из указанной группы 5-летний рубеж переживают не более 1/3 пациенток. Наиболее отягощен прогноз при вовлечении в патологический процесс мочевыводящих путей, что характерно для поздних стадий рака шейки матки.
Частота распространения опухоли на тело матки варьирует от 5,4 до 19%. В таких случаях вероятность возникновения регионарных метастазов при раке шейки матки II стадии возрастает с 15 до 52%. Отдаленные результаты лучевого лечения при этом ухудшаются, и при маточном варианте рака шейки матки III стадии соответствуют 22% против 45% (без вовлечения в процесс тела матки). Данная закономерность подтверждается и результатами наших исследований, полученных с помощью многофакторного анализа.
На ранних стадиях болезни установлена существенная прогностическая значимость линейного размера опухоли. С помощью регрессионной модели Сох установлено, что относительный риск развития рецидива при раке шейки матки lb стадии по FIGO значительно возрастает при размере новообразования более 4 см.
По результатам проспективного исследования GOG безрецидивный период после радикальной гистерэктомии при lb стадии (FIGO) коррелирует с глубиной инвазии опухоли в цервикальную строму. Причем если стенку шейки матки поперечно разделить на 3 уровня, то относительный риск развития рецидива при поражении всех слоев составляет 4,7%; двух третей -1,7%; одной трети - 1,0%. Кроме того, установлено, что у больных раком шейки матки Ib-IIA стадии (FIGO) важным фактором прогноза является наличие сосудистой инвазии, что не подтверждено относительно более распространенных форм опухоли.
В настоящее время не существует единого взгляда на прогностическую роль гистологической структуры рака шейки матки. В частности, К. Sigurdsson и D.W. Johnson не нашли корреляции между гистологической формой опухоли и исходом болезни. В то же время существует много работ, свидетельствующих о низкой радиочувствительности аденогенного, низкодифференцированного, мелко- или светлоклеточного рака шейки матки. Так, N. Mitsuhahi et al. отмечают, что показатель 5-летней выживаемости после облучения при данном варианте гораздо ниже, чем при плоскоклеточном раке шейки матки и при III стадии (FIGO) составляет 17% против 52%. Изучая результаты с учетом методов лечения у 121 больной с аденокарциномой и другими редкими гистологическими типами злокачественной опухоли шейки матки, W.N. Zhang установил, что продолжительность жизни указанного контингента на 34% ниже после облучения относительно комбинированного воздействия при сроках наблюдения 5 лет. Причем при неоперабельной аденокарциноме шейки матки 2-летняя выживаемость после сочетанной радиотерапии соответствует 20%. По данным R.G. Lotocki et al., вероятность излечения светлоклеточной карциномы лучевым методом еще ниже и составляет 8% (3-летняя выживаемость).
Приведенные сведения свидетельствуют о неодинаковой прогностической роли гистологического строения опухоли при различных методах лечения рака шейки матки. Объяснение этого феномена, вероятно, заключается в том, что при аденогенной структуре образования чаще, чем при плоскоклеточной, поражаются эндоцервикс, эндометрий и регионарные лимфатические узлы, что не всегда, к сожалению, удается определить в ходе обследования. Поэтому при резектабельности аденогенного рака предлагается хирургическое пособие (по показаниям - в плане комбинированного лечения); нерезектабельности - химиолучевая терапия.
Без сомнения, наличие регионарных метастазов при раке шейки матки имеет важное прогностическое значение - отмечается ухудшение отдаленных результатов в 2,3 раза. По современным представлениям, полный регресс метастазов в подвздошных лимфатических узлах после облучения весьма сомнителен в связи с невозможностью подведения канцерицидных доз из-за опасности повреждения, а также радиорезистентностью. Поэтому превалирует мнение о целесообразности хирургического удаления пораженных лимфатических узлов при технической выполнимости операции в полном объеме. В таких случаях количество рецидивов в последующем уменьшается почти в три раза и составляет 11,2% против 32,6% после лучевого воздействия. В этой связи Я. В. Бохман при местно-распространенном раке шейки матки сочетанную лучевую терапию по радикальной программе рекомендует дополнять последующей экстраперитонеальной подвздошной лимфаденэктомией при убедительных позитивных лимфографических данных. Однако известно, что в таких случаях имеет место высокая частота интра- и послеоперационных осложнений.
Несколько обособленно стоит проблема лечения рака культи шейки матки. Предшествующая надвлагалищная ампутация матки обусловливает нарушение нормальных анатомо-топографических взаимоотношений в малом тазу, и критические органы - мочевой пузырь, мочеточники и петли тонких кишок - оказываются в непосредственной близости от злокачественной опухоли. Это чревато развитием серьезных повреждений как при хирургическом вмешательстве, так и при сочетанной лучевой терапии. Особенно высок риск при проведении внутриполостного лучевого лечения из-за отсутствия полости матки и короткого цервикального канала, когда нет условий для оптимального размещения радионуклидных источников. При этом отдельные участки тканей влагалища и мочевыводящих путей переоблучаются, а другие - параметральные, парацервикальные, предпузырные - не получают необходимых доз, что является причиной серьезных лучевых повреждений, с одной стороны, и местно-регионарных рецидивов - с другой. Частота летальных исходов при сочетанной лучевой терапии рака культи шейки матки достигает 0,6-4,1%. Вместе с тем, отдаленные результаты облучения данной опухоли на 20-25% ниже, чем при раке шейки матки. Исходя из вышеизложенного, в тех случаях, когда опухоль представляется удалимой, превалирует мнение о предпочтительности хирургического или комбинированного лечения. В частности, по мнению Е.Е.Вишневской, показанием для операции являются рубцовые сращения между петлями кишок и культи шейки матки, а также метастазы в лимфатических узлах и яичниках.
Факторы прогноза рака шейки матки и их значение при современных методах лечения
- Клиническая стадия по FIGO - главный фактор прогноза рака шейки матки
- Другие факторы прогноза рака шейки матки
Существует несколько ситуаций, при которых больные инвазивным раком шейки матки получают неоптимальное лечение:
1) рак культи шейки матки;
2) нерадикальная операция;
3) анатомические особенности влагалища не позволяют провести адекватную лучевую терапию.
К счастью, проблема лечения рака культи шейки матки постепенно теряет актуальность, т. к. надвлагалищные ампутации матки выполняют реже, чем в прошлые времена. Специфичность проблемы заключается в отсутствии достаточного пространства для введения центрального тандема, чтобы подвести оптимальную дозу внутриполостной терапии радием, которая входит в суммарную дозу для основной опухоли и стенки таза.
Выполнение радикальной операции также затруднено, т. к. мочевой пузырь и прямая кишка спаяны с культей шейки матки и, кроме того, могут быть спаяны друг с другом. Сложно выделить и мочеточники из параметральной клетчатки в связи с развившимся фиброзом после предшествующей операции.

В результате существенно повышается риск осложнений со стороны мочеточников, мочевого пузыря и прямой кишки. В современной гинекологической практике показания к суправагинальной гистерэктомии резко ограничены, хотя в последние годы проблемы, связанные с функциональным состоянием тазового дна и даже сохранением нормальной половой функции, заставили некоторых хирургов не отказываться от этой операции.
В сообщении из M.D. Anderson Hospital о 263 больных раком культи шейки матки Miller и соавт. приводят 30%-й уровень осложнений после полного курса лучевой терапии. Причинами осложнений со стороны кишечника и мочевого тракта считают наличие спаек после предшествующей операции, отсутствие матки, которая в некоторой степени способна экранировать лучи, а также стремление врачей увеличить дозу на очаг за счет дистанционной гамма-терапии.
Наш опыт подтверждает эти данные, поэтому больным раком культи шейки матки, если позволяет общее состояние и стадия заболевания, мы предпочитаем выполнять радикальную трахелэктомию. Выживаемость, сравнимая с таковой при лечении больных с применением других методов лечения рака шейки матки, а также низкий уровень осложнений нивелируют повышенные технические сложности этой операции. Нерадикальное лечение — обычно результат выполнения простой гистерэктомии в случае явного инвазивного рака шейки матки, который обнаруживают после операции.
С такими ситуациями можно встретиться, когда предоперационное обследование выполнено некачественно или операция проведена в ургентных условиях при отсутствии достаточного времени для исследования шейки матки. Такое может произойти с больной с симптомами острого живота, причиной которого служит вскрывшийся тубоовариальный абсцесс. В любом случае, если в шейке матки обнаружен инвазивный рак, прогноз плохой, т. к. нельзя провести оптимальную лучевую терапию по причине отсутствия шейки и тела матки. Более тяжелая ситуация, с худшим прогнозом случается при гистерэктомии, во время которой выделение препарата и иссечение тканей происходит по опухоли. В приведенных случаях желаемый эффект от хирургического лечения достичь нельзя, а возможности лучевой терапии резко ограничены.

- Симптомы рака шейки матки
- Причины возникновения
- Разновидности рака шейки матки
- Распространение рака шейки матки в организме
- Диагностика рака шейки матки
- Лечение рака шейки матки
- Профилактика
- Прогноз при плоскоклеточном раке шейки матки
- Цены на лечение рака шейки матки
Симптомы рака шейки матки

Проявления заболевания неспецифичны и могут встречаться при других патологиях, например, урогенитальных инфекциях :
- Обильные, длительные месячные. Этот симптом имеет значение, если месячные изменились недавно, если прежде они были нормальными.
- Вагинальные кровотечения в промежутках между месячными, после полового акта, после наступления менопаузы.
- Необычные выделения из влагалища: обильные, розового цвета, с неприятным запахом.
- Тазовые боли во время полового акта.
В большинстве случаев эти проявления вызваны не онкологическим заболеванием. Но риск, пусть и небольшой, есть всегда, поэтому при возникновении первых симптомов нужно посетить врача.
На более поздних стадиях к перечисленным симптомам присоединяются такие признаки, как резкая беспричинная потеря веса, боли в пояснице и в ногах, постоянное чувство усталости, патологические переломы костей (признак костных метастазов), подтекание мочи из влагалища.
Причины возникновения
Точные причины рака шейки матки назвать сложно. Но известны факторы риска, которые повышают вероятность возникновения рака шейки матки.
Наиболее значимый фактор риска – папилломавирусная инфекция. По разным данным, до 99% случаев рака шейки матки связаны с вирусами папилломы человека (ВПЧ). До 80% женщин в течение жизни оказываются инфицированы этим возбудителем. Всего существует около 100 типов ВПЧ, из них 30–40 передаются половым путем, лишь 165 повышают риск рака. Но это не значит, что они гарантированно вызовут рак. Типы вируса 16, 18, 31, 33, 35, 39, 45, 51, 52, 56 и 58 относят к высокоонкогенным, 6, 11, 42, 43 и 44 – к низкоонкогенным. Чаще всего виновниками рака шейки матки становятся ВПЧ 16 и 18 типов. Наиболее уязвима к ним зона трансформации (см. ниже). Помимо рака шейки матки, ВПЧ вызывают злокачественные опухоли других органов репродуктивной системы, глотки, ротовой полости, анального канала.
Другие факторы риска:
- Ослабленная иммунная система. Если иммунитет женщины работает нормально, ее организм избавляется от вируса папилломы в течение 12–18 месяцев. Но если защитные силы ослаблены, инфекция сохраняется дольше и повышает риск рака.
- Беспорядочные половые связи. Частая смена партнеров повышает вероятность заражения ВПЧ.
- Акушерский анамнез. Если у женщины было три или более беременностей, либо если первая беременность была до 17 лет, риски повышены в два раза.
- Наследственность. Если у матери или родной сестры женщины диагностирован рак шейки матки, ее риски повышены в 2–3 раза.
- Курение. Вредная привычка также повышает риски вдвое.
- Применение оральных контрацептивов в течение 5 лет и дольше. После прекращения их приема риски снижаются в течение нескольких лет.
Разновидности рака шейки матки
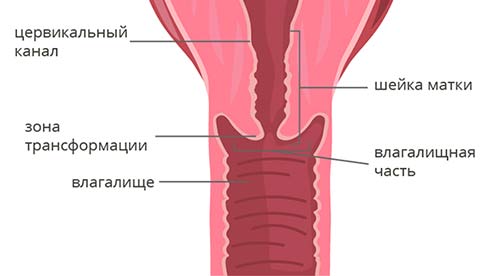
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2–3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия .
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием .
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
В 70–90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак - это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма - это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20–30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Распространение рака шейки матки в организме
По мере роста, рак шейки матки распространяется на соседние органы. В первую очередь поражаются регионарные лимфатические узлы, окружающая клетчатка (параметрий).
Часто отмечается поражение верхней трети влагалища, что неудивительно, так как оно находится в непосредственном контакте с шейкой матки. Распространение раковых клеток происходит прямым путем при прорастании опухоли во влагалище, лимфогенно (через лимфатические сосуды), путем контактной имплантации – там, где стенка влагалища соприкасается с опухолью. Также вовлекается тело матки.
Распространение опухолевых клеток в прямую кишку, мочевой пузырь и мочеточники, как правило, происходит контактным путем.
Отдаленные метастазы чаще всего встречаются в забрюшинных лимфатических узлах, легких, костях, печени. Менее чем в 1% случаев метастазирование происходит в селезенку, почки, головной мозг.
Диагностика рака шейки матки
Высокие показатели смертности от рака шейки матки связаны с поздним выявлением заболевания: в 35–40% случаев в России диагноз впервые ставится пациенткам с III–IV стадиями болезни.
Так как рак шейки матки может долго протекать бессимптомно, своевременная диагностика возможно только при регулярном прохождении специальных обследований у гинеколога.
Но даже выявление ВПЧ высокого онкогенного риска не превращает рак шейки матки в нечто фатальное.Во-первых, болезнь может вообще не развиться.Во-вторых, современные технологии позволяют выявлять данную форму рака на самых ранних стадиях и с успехом лечить его, не допуская превращения предраковых изменений в собственно онкологическое заболевание. Следовательно, положительные результаты анализа на ВПЧ должны рассматриваться только как основание для регулярного наблюдения у гинеколога, знакомого с эффективными алгоритмами ведения пациенток из групп риска.
Иногда рак шейки матки выявляется непосредственно во время осмотра на гинекологическом кресле. Однако так определяется, как правило, запущенный онкологический процесс. И напротив, ранние стадии заболевания обычно проходят без каких-либо заметных изменений, поэтому для своевременной диагностики рака шейки матки используются дополнительные исследования. Во время кольпоскопии влагалищную часть шейки матки осматривают с помощью кольпоскопа – прибора, напоминающего бинокль с источником освещения.
Также полученный в ходе этого анализа материал может быть использован для определения активности ВПЧ, которая является важным фактором прогноза и может влиять на тактику лечения. И, наконец, раствор с находящимися в нем клетками пригоден для проведения анализа на определение особого белка (Р16ink4a), появляющегося в клетках еще до начала непосредственно онкологического процесса. Таким образом, метод жидкостной цитологии способен не только выявить рак шейки матки, но и предупредить о повышении риска его развития. После одной-единственной процедуры в распоряжении врача появляются результаты трех точных и информативных анализов, позволяющих определить тактику и стратегию ведения конкретной пациентки.
В профилактических целях (при отсутствии жалоб) данные анализы рекомендуется проводить 1 раз в год.
Прогноз при первичной диагностике рака шейки матки определяется степенью запущенности процесса. К сожалению, в нашей стране на протяжении последних десятилетий сохраняется очень высокая доля женщин, впервые обращающихся за медицинской помощью на поздних стадиях заболевания. При своевременно поставленном диагнозе у пациентов на 1-й стадии рака шейки матки показатель 5-летней выживаемости составляет 75-80%, для 2-й стадии — 50-55%. Напротив, при выявлении на 4-й стадии рака шейки матки большинство пациенток не доживает до пятилетнего рубежа, умирая от распространения опухоли или осложнений.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При раке шейки матки одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.
Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при этом заболевании значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия – уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки – иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.

Профилактика
Один из главных факторов риска рака шейки матки — вирус папилломы человека. Поэтому меры профилактики в первую очередь должны быть направлены на предотвращение заражения:
- Беспорядочные половые связи нежелательны, особенно с мужчинами, у которых было много партнерш. Это не защищает от заражения на 100%, но все же помогает сильно снизить риски.
- Презервативы помогут защититься не только от ВПЧ, но и от ВИЧ-инфекции. Стопроцентную защиту они тоже не обеспечивают, потому что не могут полностью исключить контакт с инфицированной кожей.
- Вакцины против ВПЧ — хорошее средство профилактики, но они работают лишь в случае, если женщина пока еще не инфицирована. Если вирус уже проник в организм, вакцина не поможет. Девочек начинают прививать с 9–12 лет.
Второй фактор риска, который связан с образом жизни, и на который можно повлиять — курение. Если вы страдаете этой вредной привычкой, от нее лучше отказаться.
Огромное значение имеет скрининг — он помогает вовремя выявить предраковые изменения и рак шейки матки на ранних стадиях. Нужно регулярно являться на осмотры к гинекологу, проходить PAP-тест и сдавать анализы на ВПЧ.
Основным прогностическим фактором выживаемости пациенток при раке шейки является степень распространенности процесса. Поэтому самым эффективным средством против развития рака являются регулярные профилактические осмотры у специалистов.
Прогноз при плоскоклеточном раке шейки матки
Ориентировочный прогноз определяют на основании статистики. Среди женщин, у которых был диагностирован рак шейки матки, подсчитывают процент выживших в течение определенного времени, как правило, пяти лет. Этот показатель называют пятилетней выживаемостью. Он зависит от того, на какой стадии было выявлено онкологическое заболевание. Чем раньше диагностирован рак и начато лечение — тем лучше прогноз:
- При локализованных опухолях (рак не распространяется за пределы шейки матки, соответствует I стадии) пятилетняя выживаемость составляет 92%.
- При опухолях, которые распространились на близлежащие структуры (стадии II, III и IVA) — 56%.
- При метастатическом раке (стадия IVB) — 17%.
- Средняя пятилетняя выживаемость при всех стадиях рака шейки матки — 66%.
Несмотря на низкие показатели пятилетней выживаемости, рак с метастазами — это не повод опускать руки. Существуют методы лечения, которые помогают затормозить прогрессирование заболевания, продлить жизнь, справиться с мучительными симптомами. Врачи в Европейской клинике знают, как помочь.
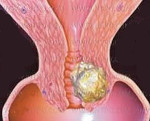
Рецидив рака шейки матки – возобновление онкологического процесса в области первичного очага после завершения радикального лечения и последующего благополучия. Проявляется тянущими болями в пояснице, промежности и зоне крестца, водянистыми либо сукровичными выделениями, расстройствами мочеиспускания, отеками, слабостью, апатией, истощением и нарушениями аппетита. Иногда протекает бессимптомно и обнаруживается при проведении планового осмотра. Диагноз выставляется с учетом анамнеза, жалоб, данных гинекологического осмотра, ангиографии, лимфографии, цитологического исследования, биопсии и других исследований. Лечение – операция, радио- и химиотерапия.
- Классификация и причины рецидива РШМ
- Симптомы рецидива РШМ
- Диагностика рецидива РШМ
- Лечение рецидива РШМ
- Прогноз и профилактика рецидива РШМ
- Цены на лечение
Общие сведения
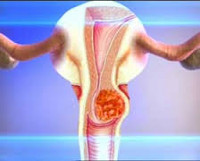
Рецидив рака шейки матки – повторное развитие злокачественной опухоли через некоторое время после радикального лечения новообразования. Под рецидивами понимают только онкологические поражения, возникающие после периода благополучия продолжительностью от полугода и более. При отсутствии такого периода говорят о прогрессировании онкологического процесса. Вероятность развития рецидива рака шейки матки после комбинированного лечения (операции и радиотерапии) составляет примерно 30%, большинство опухолей диагностируются в течение 2 лет после завершения терапии. Для рецидивных новообразований характерно более агрессивное течение. Лечение проводят специалисты в сфере онкологии и гинекологии.

Классификация и причины рецидива РШМ
А.И. Серебров выделяет два типа рецидивов: местные и метастатические. Согласно классификации Е.В. Трушинковой существует четыре типа рецидивов:
- Местные – поражение культи влагалища.
- Параметральные – онкологический процесс в близлежащей клетчатке.
- Комбинированные – сочетание локального и параметрального процесса.
- Метастатические – вовлечение лимфоузлов и других органов.
В 70% случаев рецидив рака шейки матки возникает в тазовой области. Чаще всего страдают лимфоузлы и связки матки. Местные опухоли диагностируются всего в 6-12% случаев и обычно выявляются у пациенток, страдавших эндофитными формами рака. Причиной развития новообразования становятся злокачественные клетки, оставшиеся в полости таза после хирургического вмешательства и радиотерапии из-за быстрого роста опухоли либо слишком нерадикального лечения, обусловленного недооценкой тяжести и скорости прогрессирования заболевания.
Симптомы рецидива РШМ
Распознавание рецидивных поражений нередко сопряжено с существенными трудностями, особенно – на начальном этапе. Причинами затруднений являются бессимптомное или малосимптомное течение, а также сложности при трактовке проявлений онкологического процесса на фоне послеоперационных рубцов и склеротических изменений, обусловленных предшествующей радиотерапией. Первыми симптомами рецидива рака шейки матки обычно становятся апатия, немотивированная утомляемость, нарушения аппетита и диспепсические расстройства.
Через некоторое время появляются боли в области живота, промежности, крестца и поясницы. Интенсивность болевого синдрома может существенно варьировать. Боли, как правило, тянущие, усиливаются по ночам. При сохранении проходимости цервикального канала отмечаются сукровичные, водянистые либо гнойные бели. При заращении канала бели отсутствуют, жидкость накапливается, матка увеличивается. Возможны отеки и расстройства мочеиспускания. У некоторых пациенток с рецидивами рака шейки матки развивается гидронефроз. При отдаленном метастазировании нарушаются функции пораженных органов.
В процессе гинекологического осмотра в области шейки обнаруживается язва с уплотненными краями. При росте опухоли шейка расширяется, становится бугристой. При заращении канала либо верхних отделов влагалища над шейкой пальпируется эластическое образование. При прогрессировании рецидива рака шейки матки общие признаки онкологического поражения становятся более выраженными. Пациентка страдает от утраты трудоспособности, утомляемости и депрессивного расстройства. Выявляются истощение и гипертермия.
Диагностика рецидива РШМ
Диагноз выставляется на основании анамнеза, жалоб, данных гинекологического осмотра и дополнительных исследований. Достаточно эффективным способом ранней диагностики рецидивов является определение уровня онкомаркера плоскоклеточной карциномы SCC. Повышение уровня опухолевого маркера на доклиническом этапе отмечается у 60-70% больных и может служить основанием для проведения расширенного обследования. При осмотре пациенток с клиническими формами рецидива рака шейки матки обнаруживается язва в зоне поражения. При бимануальном исследовании в окружающей клетчатке могут пальпироваться инфильтраты. Для выявления нарушений функции почек проводят экскреторную урографию.
Лечение рецидива РШМ
Радикальное хирургическое вмешательство возможно при отсутствии гематогенных метастазов и обширных инфильтратов. Пациенткам выполняют пангистерэктомию - удаление матки (гистерэктомию) с аднексэктомией. При одиночных лимфогенных метастазах осуществляют лимфаденэктомию. После операции проводят радиотерапию и химиотерапию. Наилучшим вариантом считается сочетание внутриполостной и дистанционной гамма-терапии. Иногда дополнительно назначают трансвагинальную рентгенотерапию и близкодистанционную внутривлагалищную рентгенотерапию.
При рецидиве рака шейки матки с распространением на тазовую клетчатку и множественными лимфогенными метастазами применяют радиотерапию и лекарственную терапию. При рецидивах во влагалище операция обычно не показана. Больным проводят сочетанную лучевую терапию. При одиночных узлах в печени и головном мозге у молодых, соматически сохранных пациенток возможно оперативное удаление метастатических опухолей. При множественных отдаленных метастазах назначают химиотерапию, радиотерапию и симптоматическую терапию.
Прогноз в большинстве случаев неблагоприятный. Наилучшие результаты отмечаются при локальных рецидивах, не распространяющихся за пределы матки и свода влагалища. Средняя пятилетняя выживаемость после хирургического вмешательства в сочетании с радио- и химиотерапией в подобных случаях составляет 27,4%. При наличии лимфогенных и отдаленных метастазов год с момента постановки диагноза удается прожить 10-15% пациенток.
Важность раннего выявления рецидивов рака шейки матки обуславливает необходимость продуманных профилактических мероприятий. В течение первого года обследование проводят раз в 4 месяца, в течение последующих двух лет – раз в 6 месяцев. Обследование включает в себя осмотр в зеркалах, ректовагинальное исследование, общий и биохимический анализ крови, цитологическое исследование жидкости из влагалища, экскреторную урографию, рентгенографию грудной клетки, УЗИ женских половых органов, КТ органов брюшной полости и динамическую сцинтиграфию почек (при наличии соответствующего оборудования). В сомнительных случаях осуществляют пункционную биопсию шейки матки.
Читайте также:

