Рак кожи пересадка кожи
Рак кожи: прогноз положительный
Рак кожи — весьма распространенная проблема. В мире по числу новых регистрируемых случаев меланомы в год лидируют Австралия, Новая Зеландия и США. В России, как и во всем мире, статистика заболеваемости растет.
На 100 000 населения России приходится примерно 324 случая рака кожи, из них около 20% занимает меланома. Однако по статистике летальности меланома уверенно лидирует — 11,9% смертельных случаев в течение года после начала лечения против 0,8% смертей от всех остальных видов рака кожи вместе взятых.
По данным Всемирной организации здравоохранения ежегодно в мире регистрируется 132 000 новых случаев меланомы, из них в России — 8000–9000. Большая часть заболевших — пожилые. У мужчин после 50 лет данный вид онкологии диагностируется в два–три раза чаще, чем у женщин такого же возраста. Но и у молодых мужчин и женщин рак кожи развивается достаточно часто. По оценкам эпидемиологов, это онкозаболевание в России по распространенности уступает только раку легких, раку молочной железы и раку предстательной железы. Другими словами, речь идет не о какой-то экзотической болезни, а о реально существующей угрозе здоровью.
Это интересно!
В Бразилии, где из-за высокой солнечной активности рак кожи встречается особенно часто, дерматологи уже несколько лет подряд проводят акцию: они выходят на улицы и пляжи, призывая людей пройти осмотр в мобильной клинике. У каждого десятого пациента, согласившегося на диагностику, обнаруживается опухоль. В 13% случаев это смертельно опасная меланома.
Важно помнить, что рак кожи — еще не приговор, если он обнаружен вовремя.
Существует несколько видов рака кожи, а также десятки заболеваний, называемых предраковыми: со временем они с разной степенью вероятности могут перерождаться в злокачественные новообразования. Поэтому всем людям независимо от возраста и состояния здоровья важно периодически проходить осмотр у дерматолога.
К распространенным видам рака кожи относятся:
- Базалиома — эта опухоль диагностируется в семи случаях рака кожи из десяти. Базалиома выглядит как узелок или рубец красно-коричневого или розового цвета, который обычно появляется на лице. Новообразование может иногда зудеть, болеть или кровоточить. Оно медленно увеличивается в размерах, не причиняя человеку выраженного дискомфорта, из-за чего обращение к врачу чаще всего откладывается. К счастью, эта опухоль крайне редко распространяется по телу или внутри организма (дает метастазы), поэтому прогноз для пациентов, как правило, благоприятный.
- Плоскоклеточный рак кожи (сквамозно-клеточная карцинома) по форме часто напоминает гриб: круглое тело на тонкой ножке. Эта опухоль похожа на бородавку: она в большинстве случаев обнаруживается на поверхности лица — в области нижней губы. При некоторых разновидностях плоскоклеточного рака новообразование можно распознать лишь по изменению цвета кожи: в патологической области она выглядит бледной или воспаленной. На поздних стадиях карцинома приводит к образованию метастазов и иногда оказывается неизлечимой.
- Меланома — крайне опасный вид опухоли, который является причиной большинства летальных исходов при раке кожи. Развивается чаще всего из родинок — скоплений пигментных клеток, меланоцитов. Но не только: меланома может также поражать сетчатку глаза, слизистые оболочки (полость рта, влагалище, прямую кишку). Это новообразование характеризуется быстрым ростом и склонно к развитию многочисленных отдаленных метастазов — в костях, головном мозге, легких, печени. Даже при своевременном лечении у больных с меланомой часто возникают рецидивы — повторный рост опухоли спустя несколько лет.
Для того чтобы классифицировать выявленную опухоль (это помогает в выборе лечения и при оценке шансов на полную победу над заболеванием), врачи-онкологи используют систему TNM (от английских слов tumor — опухоль, nodule — узел, metastasis — метастаз). Буквой T обозначается размер новообразования и глубина его прорастания в нижележащие слои кожи. Буквой N — вовлечение в процесс ближайших и отдаленных лимфатических узлов, куда опухолевые клетки попадают с током лимфы по сосудам. Наконец, M обозначает, есть ли у рака метастазы — новые опухоли, выросшие вдалеке от первичного очага.
По совокупности полученных данных врач ставит диагноз. Так, если опухоль имеет минимальные размеры и не распространяется за пределы верхних слоев кожи, стадия обозначается как нулевая или первая (I) — в зависимости от вида рака и точного диаметра новообразования. Если же размеры большие, но вовлечения других тканей и лимфоузлов не произошло, а также нет метастазов, выставляется II стадия. При поражении таких структур поблизости от опухоли, как мышцы, хрящи, кости, или при обнаружении раковых клеток хотя бы в одном лимфоузле рак относят к III стадии. Наличие метастазов означает, что болезнь перешла в IV стадию.
Важно знать!
Благоприятный прогноз при раке кожи зависит от нескольких факторов. В первую очередь от вида опухоли: базалиома практически не влияет на продолжительность жизни человека при условии, что ему оказана своевременная и качественная медицинская помощь. Если же речь идет о плоскоклеточном раке или меланоме, прогноз зависит от стадии. В среднем пятилетняя выживаемость пациентов с III стадией меланомы составляет 40–78%, с IV стадией — 15–20%. После обнаружения метастазов о выздоровлении, увы, речь уже не идет, но при доступе к новейшим методам лечения рака жизнь пациента можно существенно продлить, при этом сохранив ее качество.
Число выявляемых случаев рака кожи увеличивается с каждым годом. При этом в Европе и США при росте новых случаев меланомы не растет процент смертности, что говорит о высоком уровне ранней диагностики, позволяющей начать своевременное лечение. В России же с увеличением числа заболевших растет и смертность от этого заболевания, поскольку обнаруживается оно уже, как правило, на поздних стадиях, когда появились метастазы в отдаленных от очага органах. В нашей стране от меланомы умирает 40% заболевших (на Западе — 10%). Виной тому низкий уровень информированности населения об этом заболевании, незнание элементарных правил поведения на солнце, а также невысокая квалификация врачей неонкологической практики. В связи с этим в странах с неудовлетворительной организацией медицинской помощи (к которым относится и Россия) велика потребность в услугах онкологов. При этом использование высокотехнологичных методов диагностики и лечения рака кожи — позитронно-эмиссионной томографии (ПЭТ) или радионуклидной терапии — доступно далеко не всем больным. Ведь государственные специализированные центры переполнены, а количество отделений подобного профиля при частных клиниках в стране можно пересчитать по пальцам.
При этом ранняя диагностика рака кожи не всегда зависит от внимательности больного к собственному здоровью: в случаях, когда опухоль расположена на волосистой части головы или в другом труднодоступном для осмотра месте (например, на слизистой носа), симптомы дают о себе знать лишь на поздних стадиях, когда времени на промедление уже нет.
Существует несколько основных методов борьбы с раком кожи — часть из них применяется в том числе и в нашей стране, другие доступны лишь жителям тех государств, где активно внедряются новые технологии для лечения онкологических заболеваний.
Несомненно, рак кожи — серьезное испытание для заболевшего им человека, которое заставляет иначе взглянуть на жизнь и поменять приоритеты. Однако многообразие методов лечения онкологических заболеваний и истории пациентов об успешных выздоровлениях после страшного диагноза заставляют верить, что эту болезнь все-таки можно победить. Главное — не откладывать первый визит к врачу и с максимальной ответственностью подойти к выбору стратегии лечения.
* Лицензия №ЛО-77-01-017198 от 14 декабря 2018 года выдана Департаментом здравоохранения города Москвы.

Рак кожи — это группа опухолей с локализацией на коже, в которую входят базальноклеточный, плоскоклеточный и метатипический виды. Среди всех злокачественных заболеваний кожи чаще встречаются базалиома и меланома.
- Причины рака кожи
- Базалиома
- В чем причина возникновения базалиомы?
- Можно ли предотвратить развитие базалиомы?
- Плоскоклеточный рак кожи
- Диагностика плоскоклеточного рака кожи
- Лечение плоскоклеточного рака кожи
- Метатипический рак кожи
- Стадии рака кожи
- Симптомы рака кожи
- Диагностика рака кожи
- Профилактика рака кожи
Причины рака кожи
Можно выделить несколько главных причин возникновения рака кожи:
Базалиома
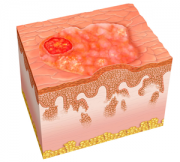
Базальноклеточный рак кожи отличается довольно редким метастазированием и с первого взгляда кажется не таким опасным заболеванием, но это далеко не так. Без грамотной терапии она может привести к тяжелому поражению кожного покрова. При самом худшем прогнозе последствием базалиомы является разрушение подлежащих хрящевой и костной тканей.
В чем причина возникновения базалиомы?
Чаще всего базалиому провоцирует длительное ультрафиолетовое излучение, поэтому чаще всего она возникает на открытых участках кожи. Кроме того, развитию базалиомы способствуют химические канцерогены, ионизирующее излучение, иммуносупрессия, воздействие ретровирусов, а также генетическая предрасположенность.
Базалиома встречается и у мужчин, и у женщин примерно в равном соотношении. Ей особенно подвержены люди старше 50 лет. В группу риска автоматически попадает большинство пациентов-блондинов со светлой кожей и голубыми глазами. Согласно многочисленным исследованиям базалиома чаще встречается в южных регионах у светлокожих и голубоглазых жителей.
Лечение базалиомы должно быть начато как можно скорее, так как в запущенных случаях заболевание сложнее поддается терапии.
Выбор метода лечения базально-клеточного рака зависит от клинической формы, размера и локализации опухоли, возраста пациента, а также сопутствующих заболеваний. К современным способам лечения базалиомы относят:
- лучевую терапию;
- фотодинамическую терапию;
- криовоздействие;
- лазерную терапию;
- терапию радиоволнами;
- медикаментозное лечение.
Все они направлены на деструкцию патологического очага. Однако наиболее радикальным методом лечения базальноклеточного рака кожи остается хирургическое иссечение.
Можно ли предотвратить развитие базалиомы?
Лучший способ снизить риск возникновения базальноклеточного рака — избегать воздействия солнечных лучей, строго соблюдать меры личной гигиены при работе с веществами, в состав которых входят канцерогены. Людям, находящимся в группе риска, необходимо обязательно проводить регулярные самоосмотры: длительно существующие покраснения на коже и незаживающие ранки могут стать тревожным знаком. В связи с чем при появлении подобных очагов необходимо обратиться к онкологу.
Плоскоклеточный рак кожи
Плоскоклеточный рак кожи — наиболее злокачественная эпителиальная опухоль. На долю плоскоклеточного рака кожи приходится около 20% от всех злокачественных новообразований кожи.
Почти в каждом случае плоскоклеточный рак развивается на фоне измененной кожи (предраковые заболевания кожи, псориаз, трофические язвы, рубцы и тп). Чаще развивается после 50 лет (за исключением случаев заболевания у лиц в состоянии иммуносупрессии, тут развитие может наблюдаться гораздо раньше). В развитии плоскоклеточного рака кожи важную роль играет избыточная инсоляция — чем больше общая сумма пребывания на солнце в течение всей жизни, тем выше вероятность развития рака кожи. Другими факторами внешней среды являются ионизирующее излучение, ВПЧ-16 и 18 типа, химические канцерогены.
Диагностика плоскоклеточного рака кожи
Лечение плоскоклеточного рака кожи
Выбор метода лечения зависит от стадии заболевания (наличия/отсутствия метастазов), локализации, степени распространенности первичного процесса, возраста пациента и его общего состояния (наличия/отсутствия сопутствующих заболеваний). Как правило, для плоскоклеточного рака кожи используют следующие методы лечения:
Хирургический — основан на иссечении первичной опухоли в пределах здоровых тканей, отступив на 1 см от края опухоли с последующей пластикой или без нее. При метастазах в регионарные лимфатические узлы проводится операция по удалению пораженного коллектора (лимфодиссекция соответствующего лимфатического коллектора).
Лекарственное лечение — как правило, для плоскоклеточного рака кожи используется в случаях, крупных неоперабельных опухолей, метастатических опухолей, когда другие методы лечения не возможны. В качестве препаратов выбора могут быть: препараты платины (цисплатин, карбоплатин), таксаны (паклитаксел, доцетаксел), блеомицин, метотрексат, фторурацил.
Профилактика плоскоклеточного рака кожи заключается в своевременном выявлении и лечении предраковых заболеваний кожи.
Метатипический рак кожи
Метатипический рак кожи — злокачественное эпителиальное новообразование, которое занимает промежуточное положение между базальноклеточным и плоскоклеточным раком кожи. Метатипический рак кожи отличается большей агрессивностью, чем базалиома, но меньшей чем плоскоклеточный рак.
Стадии рака кожи
Выделяют пять основных стадий немеланомного рака кожи:
Симптомы рака кожи
Как проявляется и как быстро развивается рак кожи будет зависеть от гистологического вида опухоли.
Чаще всего встречается базальноклеточный рак. Он развивается крайне медленно и очень редко дает метастазы, поэтому его еще называют полузлокачественной опухолью. Он может быть представлен узловато-язвенной, поверхностной и морфеаподобной формой.
Начальная стадия базальноклеточного рака выглядит как узел, возвышающийся над поверхностью кожи. Со временем на его поверхности образуется язвочка, покрытая корками. Если ее удалить, обнаруживается дно язвы, покрытое бугорками красно-коричневого цвета.
Поверхностная форма базалиомы сначала имеет вид пятна или бляшки, которая может напоминать псориаз. Затем по ее краям начинают образовываться мелкие восковидные узелки.
Первыми признаками плоскоклеточного рака кожи является папула или уплотнение, покрытое коркой. Оно очень быстро начинает изъязвляться и увеличиваться в размерах. Плоскоклеточный рак может быть двух видов:
- Экзофитный — опухоль выглядит как большой узел или грибовидное образование, располагающееся на широком основании. Она покрыта корками и легко начинает кровоточить при механическом воздействии.
- Инфильтрирующий — опухоль имеет вид язвы, с кратерообразными краями. Язва быстро разрастается и прорастает в ткани.
Диагностика рака кожи
Во время первичного приема врач-дерматоонколог расспрашивает пациента о жалобах, о том, когда появилось новообразование кожи, как его внешний вид менялся со временем.

Если по результатам осмотра есть подозрение на рак, проводят биопсию. Врач назначает операцию, во время которой полностью иссекает новообразование и отправляет его в лабораторию для цитологического, гистологического исследования.
Если есть подозрение на то, что могут быть поражены лимфатические узлы, их тоже исследуют. Может быть проведена биопсия сторожевого лимфоузла. Во время этой процедуры врач удаляет ближайший к опухоли лимфатический узел и отправляет его в лабораторию. Если в нем обнаружены раковые клетки, это говорит о том, что они, вероятно, успели распространиться и в другие регионарные лимфоузлы.
Для поиска отдаленных метастазов применят компьютерную томографию, МРТ, ПЭТ-сканирование.

Профилактика рака кожи
Защититься на 100% от рака кожи невозможно. Но существуют меры, которые помогут существенно снизить риски:
- Если вам приходится бывать на улице в солнечную погоду, старайтесь находиться в тени.
- Надевайте одежду с длинными рукавами и штанинами.
- Используйте солнцезащитные кремы.
- Выходя на улицу, надевайте шляпу, желательно с широкими полями для защиты кожи лица.
- Носите солнцезащитные очки.
- Откажитесь от курения и других вредных привычек.
- Не посещайте солярии.
- Регулярно проводите самоосмотр кожи — самостоятельно с помощью зеркала, или попросите кого-то из близких осмотреть ваше тело. Заметив любые подозрительные изменения, лучше сразу обратиться к врачу.
При правильном и своевременном лечении рак кожи дает рецидивы редко. Большой процент вероятности полного выздоровления — при лечебных мероприятиях, начатых на начальных стадиях кожной онкологии.
Выбор оптимального метода лечения зависит от распространенности, локализации, гистологического строения опухоли, общего состояния больного и его согласия на проведение того или иного вида лечения.
Иммунотерапия в лечении рака кожи
Ряд иммунотерапевтических препаратов может быть введен в толщу эпидермиса для лечения рака кожи. Наиболее часто используется интерферон-альфа.
Интерферон работает, стимулируя иммунный ответ организма, чтобы разрушить ткани рака кожи. Опухоль постепенно уменьшается.
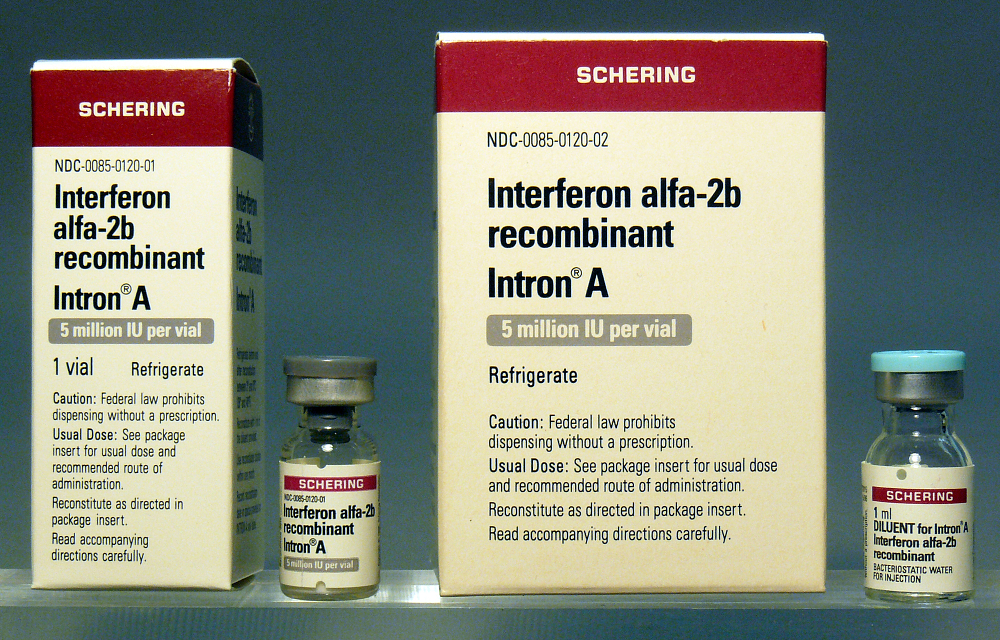
Разрушение относительно специфично, и здоровые ткани обычно защищены от влияния препаратов. Покраснение, воспаление и симптомы гриппа могут возникать, как часть реакции иммунной системы. Может потребоваться серия инъекций, с интервалом в несколько месяцев, чтобы искоренить более крупный рак кожи.
В этом случае его дают в течение года, чтобы уменьшить риск возврата меланомы. В течение первых четырех недель высокую дозу интерферона вводят внутривенно пять дней в неделю, а в остальное время года под кожу вводят более низкую дозу три дня в неделю, обычно это делает сам пациент.
Почти все пациенты испытывают легкие побочные эффекты умеренной степени. Хотя у некоторых пациентов наблюдаются более тяжелые побочные эффекты, в том числе симптомы гриппа, головная боль, лихорадка, озноб, нарушение функции печени и низкие показатели крови.
- Многие пациенты, у которых проводится терапия интерфероном против меланомы, испытывают депрессию, которую можно контролировать с помощью лекарств.
- Другими часто встречающимися побочными эффектами могут быть тошнота, рвота, слабость, истончение волос и диарея.
- Симптомы гриппа могут быть неприятными, но лишь в редких случаях они реально опасны.
- Депрессию можно контролировать с помощью лекарств; однако, меньшинство пациентов может иметь тяжелую депрессию и суицидальные мысли.
Большинство из этих побочных эффектов обратимы, и исчезают, если инъекции прекращаются.
Кожные трансплантаты в лечении кожной онкологии
Если во время операции необходимо удалить большой участок кожи, для уменьшения образования рубцов можно сделать пересадку кожи.
При кожной трансплантации, хирург сначала обезболит, а затем удаляет участок здоровой кожи с другой части тела, например, верхней части бедра, а затем использует его для замены кожи, которая удаляется, для покрытия раны от операции.
Это делается одновременно с операцией по раку кожи. Если используется кожный трансплантат, пациенту, возможно, придется позаботиться об этой области, пока она не заживет. Время заживления после операции у каждого человека разное.
Пациенту может быть неудобно в первые несколько дней. Тем не менее, медицина обычно может контролировать боль. Перед операцией следует обсудить план обезболивания с врачом или медсестрой.
После операции лечащий врач может скорректировать план, если пациенту нужно больше обезболивания.
Хирургия почти всегда оставляет некоторые шрамы. Размер и цвет шрама зависят от размера рака и от того, как заживает поврежденная кожа.
Для любого типа хирургии, в том числе кожных трансплантатов, важно следовать советам оперирующего врача по поводу купания, бритья, физических упражнений или других занятий. В зависимости от степени пересадки, вам может потребоваться от нескольких дней до нескольких недель, чтобы возобновить нормальную жизнедеятельность.
Радиационная терапия всех видов рака кожи
Лучевая терапия может использоваться для лечения всех типов рака кожи — базальных и плоскоклеточных, а также меланомы.
Лучевая терапия использует высокоэнергетические фотоны (рентгеновские лучи) для разрушения тканей. Они нацелены на участок опухоли, а также на окружающий край кожи.
Защитные экраны изготавливаются на заказ для каждого пациента, чтобы защитить как можно больше непораженной ткани.
Терапия растянется на несколько посещений в неделю, в течение многих недель.
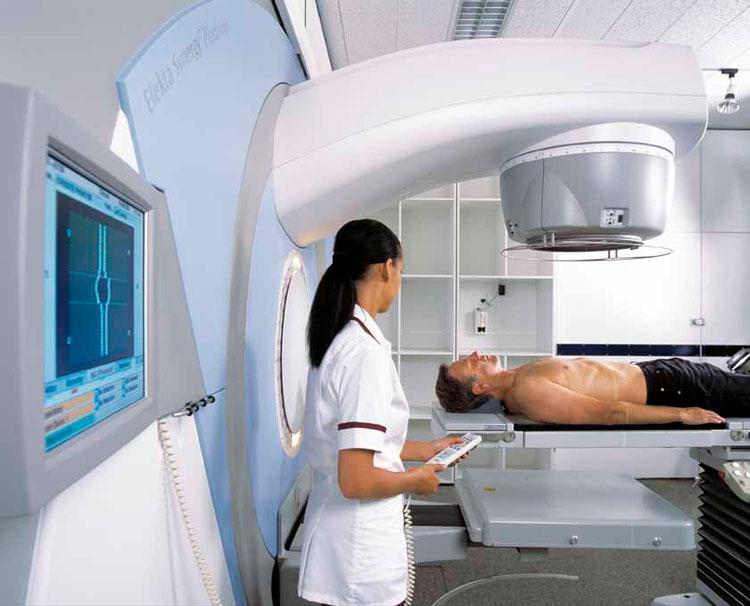
Лучевая терапия может быть скорректирована, чтобы быть поверхностной, или же глубоко проникающей, что означает, что она может лечить различные опухоли. Правильно выполненная лучевая терапия может достигать высоких показателей лечения практически без рубцов.
Пациенты с множественными поражениями в одной области кожи могут пройти лучевую терапию вместо хирургического вмешательства. Это — отличная альтернатива, когда операция будет слишком деформирующей или рискованной для пациента.
Лучевая терапия может также использоваться после операции для пациентов, у которых есть остаточный рак в ткани. Лучевая терапия может сочетаться с химиотерапией, химиолучевой терапией, при запущенных опухолях.
При раке кожи с очень высоким риском, который распространился на лимфатические узлы или нервы, лучевая терапия может быть использована после операции, чтобы увеличить шансы на излечение.
Пока кожа заживает, могут возникнуть мокнущие раны, волдыри, боль и ожоговые реакции, которые требуют интенсивного ухода за раной.
В более долгосрочной перспективе облученная кожа становится более тонкой, гладкой, фиброзной (похожей на шрам) и светлее, чем нормальная кожа. Она также становится безволосой, и с трудом поддается лечению при травме. Облученная кожа также особенно подвержена инфекции.
Многие пациенты чувствуют усталость во время лучевой терапии, но все еще могут работать и наслаждаться своей обычной деятельностью.
Редкие осложнения могут включать некроз кости. Риск вторичного рака, вызванного радиацией, очень низок, и эти раковые заболевания обычно возникают лишь через 20 лет или более, после облучения. Из-за этой возможности облучение не является первым выбором для лечения рака кожи у молодых пациентов.
Местная терапия злокачественных новообразований кожи
Если выявленный рак кожи ограничен только верхними слоями кожи (определяется по биопсии), тогда может потребоваться местная терапия. Эти поверхностные раковые заболевания включают некоторые плоскоклеточные раковые заболевания in situ, также известные, как болезнь Боуэна, и поверхностные базальноклеточные раковые заболевания. In situ означает, что поражение ограничено эпидермисом, верхним слоем кожи.
Местная терапия не подходит для более агрессивных раковых заболеваний кожи.
- IMQ работает, стимулируя собственную иммунную систему человеческого организма для уничтожения раковых клеток (местная иммунотерапия).
- 5FU действует как местная химиотерапия, предотвращая рост быстро делящихся клеток.
Оба крема вызывают значительное покраснение и воспаление, и должны использоваться в течение многих недель, чтобы быть эффективными. Иногда эти кремы могут быть рекомендованы в дополнение к операции для достижения максимального успеха.
Преимущество местного лечения заключается в относительном отсутствии рубцов по сравнению с хирургическим вмешательством. Обработанная кожа менее повреждена по внешнему виду, чем кожа, обработанная другими методами – такими, как облучение, — а нанесение крема на область одновременно лечит предраковые состояния.
Кожа может выглядеть красной, мокнущей и воспаленной во время лечения. Если пациент не будет следовать предписанному уходу за раной, то на пораженной коже могут появиться зуд, жжение, инфекции и боль. Это лечение, которое пациент применяет дома, обычно не применяется в жаркие летние месяцы потому, что жара и влажность могут быть дискомфортны для воспаленной кожи, и терапия делает обработанную кожу более чувствительной к солнцу.
Фотодинамическая терапия раковых заболеваний кожи
Базальный и плоскоклеточный рак кожи можно лечить фотодинамической терапией.
Фотодинамическая терапия — это лечение препаратами, которые становятся активными под воздействием света. При фотодинамической терапии раковая область покрывается кремом, содержащим лекарство, или вводится лекарство. Раковые клетки держат препарат дольше, чем нормальные клетки.
Через несколько часов или дней после введения препарата, раковая кожа, обработанная фотосенсибилизатором, подвергается воздействию различных источников света, что вызывает деструктивную реакцию, похожую на сильный солнечный ожог.
Поскольку лекарство исчезает из нормальных клеток к тому времени, когда они подвергаются воздействию света, реакция ограничивается раковыми клетками.
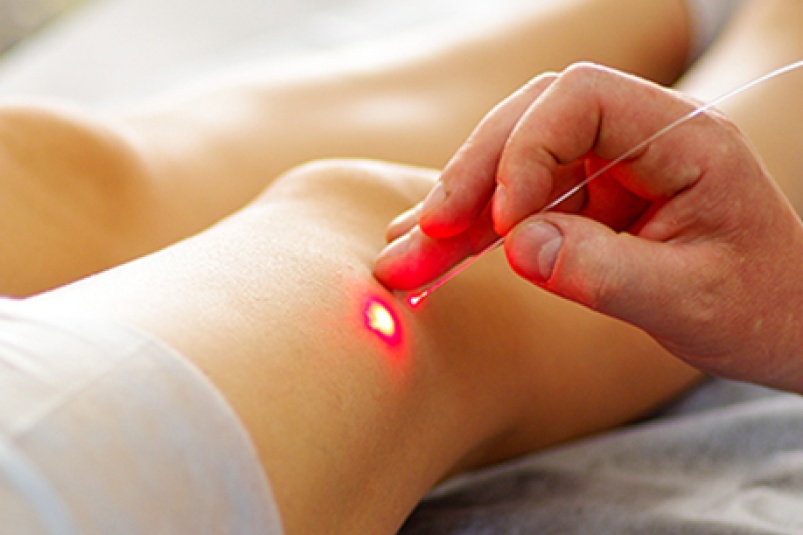
Как и в случае актуальных методов лечения, фотодинамическая терапия вызывает относительно мало рубцов, по сравнению с хирургическим вмешательством. Тем не менее, кожа пациента становится очень чувствительна к свету, поэтому необходимо избегать сильного солнечного излучения, чтобы избежать ожогов.
Обработанная кожа остается светочувствительной в течение 24-48 часов, а заживление занимает от нескольких дней до недели.
Может потребоваться несколько сеансов фотодинамической терапии для лечения рака кожи.
Лечение также может быть болезненным, и могут потребоваться обезболивающие препараты.
Некоторые недостатки могут включать красную, мокнущую и воспаленную кожу во время лечения. Если пациент не будет следовать предписанному уходу за раной, то на пораженной коже может появиться зуд, жжение и боль, она может стать восприимчивой к инфекции.
Этого лечения обычно также избегают в жаркие летние месяцы из-за потенциального дискомфорта от жары, влажности и чувствительности к свету.
- Отделение хирургическое N1 общей онкологии
- Отделение хирургическое N4 опухолей головы и шеи
- Отделение хирургическое N10 биотерапии опухолей
Среди всех морфологических форм рака кожи наиболее часто встречается базальноклеточный рак (60–80%); плоскоклеточный рак наблюдается реже (18–25%), ещё реже (1–3%) встречаются другие опухоли (рак из придатков кожи, из эпителия эккринных или апокринных (потовых) и сальных желез, рак из клеток Меркеля).
Среди всех больных со злокачественными опухолями кожи локализация их на голове и шее, по нашим данным, встречается в 89% случаев. На лице чаще всего злокачественные опухоли возникают на коже носа (около 30%), век (20%) и щек (15%). Злокачественные опухоли кожи головы и шеи имеют особое клиническое значение по сравнению с такими же по морфологическому строению новообразованиями, расположенными на других участках кожных покровов и требуют особых подходов при выборе метода лечения. При лечении и последующем наблюдении пациентов следует учитывать, что более, чем в 13% наблюдается первичная множественность опухолей.
При своевременном и адекватном лечении рак кожи рецидивирует редко. Однако это наблюдается лишь при начальных, ограниченных формах заболевания. Распространенные, упорно рецидивирующие опухоли с глубокой инвазией и деструкцией окружающих тканей способны метастазировать и приводить к летальным исходам. Метастазирует рак кожи головы и шеи в регионарные лимфатические узлы (околоушные, шейные). В отличие от базальноклеточного рака, при плоскоклеточном раке и раке из придатков кожи, метастазы могут возникать даже при относительно небольших размерах опухоли, но значительно чаще наблюдаются при распространенных и рецидивных поражениях. Так, при опухолях с символом Т1, метастазы плоскоклеточного рака кожи головы и шеи наблюдаются в 1–3% случаев. При распространенных, инфильтративных и рецидивных формах этот показатель возрастает до 14 – 20%, а при поражении опухолью мышечной и костной тканей может превышать 40%. Метастазы в отдаленных органах и тканях (легкие, кости, печень) возникают редко, как правило, наблюдаются при запущенных, рецидивных и низкодифференцированных формах новообразований.
Лечение больных раком кожи головы и шеи требует особых клинических подходов с индивидуальным, дифференцированным выбором оптимального метода удаления новообразования. Вместе с радикальным удалением опухоли необходимо решение вопросов восстановления функций и индивидуального анатомического рельефа лица, достижение оптимальных эстетических результатов, эффективной реабилитации пациентов после лечения. В нашем отделении план лечения каждого пациента определяется на консилиуме индивидуально в зависимости от распространенности, локализации, клинической и морфологической формы опухоли, а также общего состояния больного и ряда других факторов.
Рак кожи отличается многообразием клинических форм, однако, существуют общие признаки, внимательное изучение которых позволяет с большой точностью установить истинную природу опухоли, отличив её от другой патологии или дает основание заподозрить наличие злокачественного новообразования и своевременно назначить необходимое обследование.
Рак кожи характеризуется неуклонным ростом с вовлечением прилежащих тканей и анатомических структур. Возникая в коже, опухоль сравнительно рано истончает и затем разрушает эпидермис, образуя язву, которая может периодически покрываться корочкой. Под коркой не происходит заживления язвы, напротив, она всё более увеличивается в размерах, распространяясь как по поверхности кожи, так и в глубжележащие ткани.
Иногда опухоль изначально имеет инфильтративный характер роста и поражает подлежащие ткани, а позже возникает изъязвление. Такие формы названы прободающими или глубокоинвазивными. Они обычно имеют плохо различимые границы и чаще рецидивируют. При экзофитной форме базальноклеточного рака опухоль распространяется над поверхностью кожи, образуя папилломатозные выросты с плотно прилежащими к ним роговыми массами. Поверхностная (экземоподобная) форма опухоли характеризуется появлением на коже плоских, иногда множественных бляшек с эрозированными мокнущими участками. Заболевание, протекающее годами, бывает сходно с экземой или красным плоским лишаем. Выделяют также склеродермоподобную или фиброзную форму опухоли, имеющую вид индуративной желтоватой бляшки. При базальноклеточном раке кожи нередко наряду с изъязвлением наблюдается рубцевание тканей.
Внешний вид базальноклеточного рака кожи может значительно изменяться при обилии в опухоли пигментных клеток, что делает новообразование внешне схожим с меланомой. Сопутствующее воспаление может вызывать увеличение регионарных лимфатических узлов. Частота пигментированных форм базальноклеточного рака кожи составляет около 1%, прогноз благоприятный, рецидивов после удаления опухоли мы не наблюдали.
Клиническое течение плоскоклеточного рака кожи более быстрое, чем при базальноклеточном раке. Клинические проявления заболевания на ранней стадии развития опухоли во многом зависят от тех патологических процессов, которые предшествовали появлению рака. Возникает уплотнение, которое может располагаться поверхностно и изъязвляться, иногда опухоли принимают вид новообразования с глубокой инфильтрацией. Некоторые опухоли имеют экзофитную, папиллярную форму роста. Соответственно выделяют следующие клинические формы плоскоклеточного рака кожи: 1) поверхностная; 2) инфильтрирующая или глубокопроникающая; 3) папиллярная (экзофитная). Понятно, что это подразделение в определенном смысле условно и между основными формами рака кожи могут быть переходные. Установление клинической формы опухоли имеет практическое значение для суждения о биологической активности опухоли, выбора метода лечения и определения прогноза.
Диагностика злокачественных новообразований кожи в большинстве случаев несложная. Обследование больного должно начинается со сбора анамнеза и врачебного осмотра, при этом особое внимание уделяется полному обследованию кожных покровов и регионарных лимфатических узлов. При дифференциальной диагностике следует помнить о часто встречающемся признаке рака кожи – несколько выступающем над кожей плотном валике или венчике вокруг эрозии или язвы кожи. Разрешить сомнения помогает мироскопическое (цитологическое и/или гистологическое) исследование опухоли.
Цитологическое исследование соскоба, пунктата или отпечатков является ценным информативным методом, который в 88 – 90% случаев позволяет установить правильный диагноз. Взятие материала для цитологического исследования является легко осуществимой и безболезненной процедурой, не вызывает осложнений. Чаще делают соскоб с поверхности опухоли. При отсутствии язвы можно выполнить пункцию новообразования с аспирацией опухолевой ткани. В каждом случае при подозрении на рак кожи выполняется биопсия, осложнений при этой процедуре мы не наблюдали. Своевременное морфологическое исследование опухоли позволяет установить правильный диагноз и провести адекватное лечение на ранней стадии развития рака кожи.
Обязательно проводится общеклиническое обследование, включая клинический и биохимический анализы крови, исследование свёртывающей системы, анализ мочи, ЭКГ. Всем больным до лечения выполняется рентгенография органов грудной клетки. Наличие у пациента пальпируемого регионарного лимфоузла или выявление с помощью методов визуализации измененных лимфоузлов служит показанием к выполнению тонкоигольной аспирационной биопсии узла с цитологическим исследованием. При положительном результате прибегают к дополнительным методам визуализации (УЗИ, КТ, МРТ) для оценки локализации и распространенности поражения. Также дополнительные методы визуализации используют при распространенном раке кожи, поражении опухолью глубоких структур (ткани глазницы, основания черепа, кости).
Распространенность рака кожи устанавливается, согласно принятой Международной TNM классификации злокачественных опухолей. Критерии T, N и M обозначают, соответственно, распространенность первичной опухоли, наличие и размеры регионарных метастазов, наличие или отсутствие отделённых метастазов опухоли в других органах. Символ Т при раке кожи имеет следующие градации (приводимая классификация применима к раку кожи головы и шеи, за исключением рака век, имеющих свою классификацию, и рака кожи из клеток Меркеля).
Тх – Недостаточно данных для оценки первичной опухоли.
Т0 – Отсутствие данных о первичной опухоли.
Тis – Карцинома in situ.
Т1 – Опухоль не более 2 см в наибольшем измерении.
Т2 – Опухоль более 2 см в наибольшем измерении.
Т3 – Опухоль с инвазией в глубокие структуры, например, мышцу, кость, хрящ, глазницу.
Т4 – Опухоль с непосредственным или периневральным прорастанием в основание черепа или осевой скелет.
Примечание: в случае синхронного развития множественных опухолей классификация производится по наибольшей, а число опухолей указывается в скобках, например – Т2 (5).
При определении символа N (регионарные лимфатические узлы) используют следующие критерии:
Nх – Недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0 – Нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – Метастаз не более 3 см в наибольшем измерении в одном лимфатическом узле.
N2 – Метастаз более 3 см, но не более 6 см в наибольшем измерении в одном лимфатическом узле или метастазы не более 6 см в наибольшем измерении в нескольких лимфатических узлах на стороне поражения.
N3 – Метастаз более 6 см в наибольшем измерении в лимфатическом узле.
Символ М обозначает отсутствие (М0) или наличие (М1) отдалённых метастазов рака кожи в других органах.
Группировка по стадиям заболевания производится следующим образом:
Стадия I – опухоль Т1 без регионарных и отдалённых метастазов.
Стадия II – опухоль Т2 без регионарных и отдалённых метастазов.
Стадия III – опухоль Т3 без регионарных и отдалённых метастазов или опухоли с символами Т1, Т2 или Т3 при наличии регионарного метастаза N1 и отсутствии отдалённых метастазов. Все остальные клинические ситуации, в том числе наличие отдалённого метастазирования при любых символах T и N относятся к IV стадии рака кожи.
Лечение больных злокачественными эпителиальными опухолями кожи головы и шеи осуществляется с учетом индивидуальных характеристик и особенностей каждого клинического случая. Выбор оптимального метода лечения зависит от распространенности, локализации, гистологического строения опухоли, общего состояния больного и его согласия на проведение того или иного вида лечения.
Вопросы кожной пластики после хирургического удаления рака кожи решаются индивидуально в зависимости от формы, локализации и размеров опухоли. Так, при удалении новообразований кожи лица и шеи преимущество имеет пластика местными тканями (мобилизация окружающей кожи, лоскуты на питающей ножке с соседнего анатомического участка, перемещением встречных лоскутов и др.). При более распространенных новообразованиях и локализации опухоли в области волосистой части головы применяется свободная кожная пластика или комбинации различных пластических приемов в зависимости от локализации, размеров и характера дефекта. Планирование подобных операций требует творческого подхода, консультаций, специальной подготовки и опыта хирурга. Реконструкция больших дефектов нередко требует применения комбинации методов кожной пластики (например, местной и свободной пластики). При сложных и обширных дефектах, реконструкция которых с помощью местных тканей невозможна, выполняется пластика свободными трансплантатами на микрососудистых анастамозах.
После криодеструкции образуются мягкие, малозаметные рубцы, хорошо сохраняется сложный индивидуальный анатомический рельеф лица, функции таких органов, как веки, губы, были отмечены хорошие эстетические и функциональные результаты. Криогенное лечение также целесообразно проводить у больных пожилого возраста и пациентов с тяжелыми сопутствующими заболеваниями, при первично-множественным раке кожи, ограниченных рецидивах заболевания после различных видов лечения, у пациентов с опухолями, устойчивыми к лучевому воздействию, а также с новообразованиями, расположенными на хрящах (нос, ушная раковина). Криохирургическое лечение не требует общего обезболивания и в большинстве случаев проводится в амбулаторных условиях.
Эффективным методом лечения больных раком кожи I стадии является лучевая терапия. Показано, что при должном использовании лучевая терапия позволяет достигать хороших показателей эффективности лечения и отличных косметических результатов. Лучевой метод может быть использован у ряда пациентов, которым противопоказано хирургическое лечение. Лучевую терапию обычно рекомендуют пациентам в возрасте старше 60 лет. При начальных стадиях плоскоклеточного и базальноклеточного рака кожи головы и лица широко применяют короткофокусную рентгенотерапию ежедневно при очаговой дозе 3 Гр до суммарной дозы 60 Гр. Лучевой метод лечения противопоказан пациентам с наследственными заболеваниями, предрасполагающими к развитию рака кожи (синдром базальноклеточного невуса, пигментная ксеродерма) и заболеваниями соединительной ткани (системная красная волчанка, склеродермия).
Повышение эффективности лучевого лечения при местно-распространенных формах рака кожи возможно с помощью радиомодификаторов, повышающих чувствительность опухоли к лучевому воздействию. Показано, что криогенное воздействие способно сенсибилизировать злокачественную опухоль к облучению. На основании данных криобиологических исследований в нашей клинике совместно со специалистами радиологического отделения разработаны методики сочетанного крио-лучевого воздействия, которые позволили достигать полной и стойкой регрессии рака кожи при местно-распространенных, в ряде случаев неоперабильных, формах рака кожи с хорошими эстетическими, функциональными и отдалёнными результатами при длительных сроках последующего наблюдения пациентов более 10 лет.
В ситуациях, когда проведение лучевого, хирургического или криогенного лечения по тем или иным причинам невозможны или нецелесообразны, пациентам с поверхностными злокачественными новообразованиями низкого риска без распространения опухоли за пределы кожи может быть назначено местное лекарственное лечение (мазь с 5-фторурацилом, imiquimod), фотодинамическая терапия, лазерная коагуляция опухоли. Наиболее эффективны данные виды лечения при поверхностных типах роста новообразований без инфильтрации подкожных тканей.
Возникновение регионарных метастазов рака кожи требует выполнения операции – иссечения клетчатки шеи в объеме, соответствующем характеру поражения (фасциально-футлярное иссечение клетчатки шеи или операция Крайля) с послеоперационной лучевой терапией в сочетании с химиотерапией или без нее. В случае, если изначально по тем или иным причинам выполнение оперативного вмешательства невозможно, альтернативным методом лечения служит лучевая терапия, после окончания которой следует повторить обследование пациента с целью установления возможности выполнения шейной лимфодиссекции.
При возникновении отдаленных метастазов рака кожи назначается системная химиотерапия. Противоопухолевое средство, ингибитор сигнального пути Hedgehog Висмодегиб применяется у больных с метастазами базальноклеточного рака кожи, при распространенных, неоперабельных формах опухолей, распространенных рецидивах при невозможности хирургического или лучевого лечения.. Активация сигнального пути Hedgehog через трансмембранный белок Smoothened (Smoothened transmembrane protein, SMO) приводит к активации и внутриядерной локализации факторов транскрипции онкогена, ассоциированного с глиомой (glioma-associated oncogene, GLI) и индукции генов-мишеней сигнального пути Hedgehog. Многие из этих генов вовлечены в пролиферацию, выживание и дифференцировку клеток. Висмодегиб связывается с SMO и препятствует передаче сигнала по пути Hedgehog. Рекомендуемая доза висмодегиба составляет 150 мг внутрь один раз в день до прогрессирования заболевания или до наступления неприемлемой токсичности.
После лечения проводится длительное наблюдение пациентов. Назначаются регулярные визиты и обследования через каждые 3 месяца в течение первого года после лечения, затем один раз в 6 месяцев, а после 3-х лет наблюдения пациенты осматриваются не реже одного раза в год. Во время визитов проводится осмотр области, где ранее локализовалась опухоль, а также других участков кожных покровов, доброкачественных образований, подозрительных на наличие предопухолевой патологии. Выполняется общеклиническое обследование, включая ежегодную рентгенографию органов грудной клетки, также проводится санитарно-просветительная работа и консультирование относительно методов защиты от воздействия солнечных лучей, обучение признакам, которые должны настораживать в отношении новообразований кожи, самостоятельному осмотру кожных покровов.
Первый фенотип кожи (очень светлая кожа, белые или рыжие волосы, голубые глаза) и второй фенотип кожи (кожа, плохо восприимчивая к загару, светлые волосы) имеют склонность к солнечным ожогам. При данных фенотипах кожи рекомендуется избегать интенсивного и длительного воздействия прямых солнечных лучей, шире применять солнцезащитные кремы, нанося их на открытые участки кожи лица, шеи, рук в течение всего времени пребывания под интенсивными солнечными лучами. Большое значение имеют также своевременное и адекватное лечение предопухолевых заболеваний кожи, индивидуальная профилактика у лиц, работающих на вредных производствах, мероприятия по улучшению экологической среды обитания человека; санитарно-просветительная работа; диспансерное наблюдение больных после лечения по поводу злокачественного новообразования.
Читайте также:

