Рак когда нет надежды
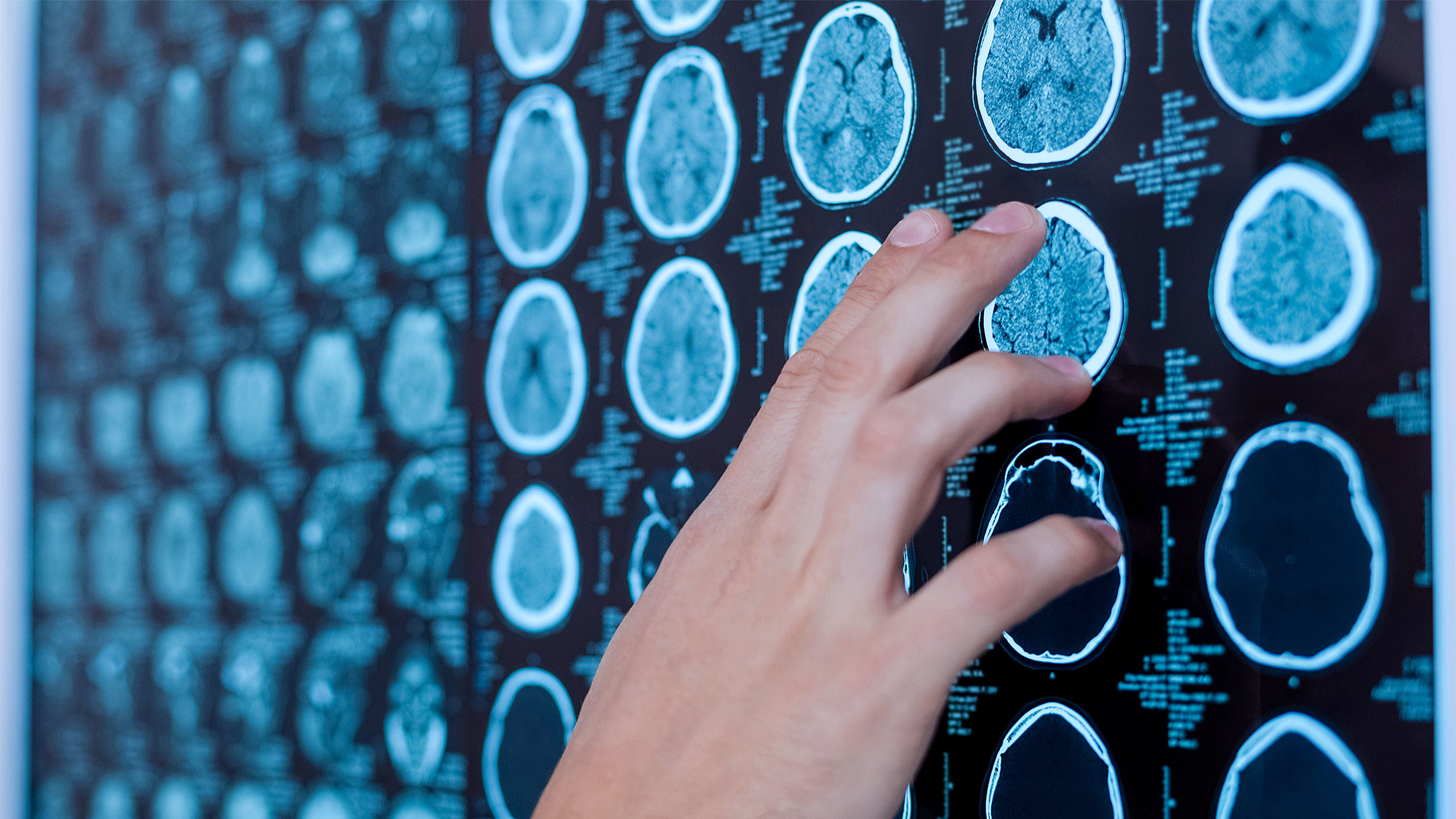
Жительнице города Мглин Брянской области Марине Поцелуйко было 26 лет, когда она обратилась к врачу с жалобой на плохое самочувствие. Анализы, УЗИ и другие процедуры — девушка сделала всё, что нужно, чтобы медики могли поставить диагноз. Брянские врачи в результате решили, что у Марины рассеянный склероз. А дальше случилось то, что, к сожалению, так часто происходит после даже самого подробного обследования — выяснилось, что медики не разглядели у Марины рак головного мозга.
К счастью, девушка сама решила обратиться в Москву, где ей поставили правильный диагноз и сделали операцию. Но, очевидно, часть драгоценного времени, которое всегда так необходимо для лечения онкологических заболеваний, было упущено.
Подробности этой истории предали огласке волонтёры во время прямой линии с президентом России Владимиром Путиным. Как рассказала сама Марина СМИ, её случай — это скорее исключение, чем правило. Только благодаря тому, что у неё была возможность поехать в Москву, она всё ещё жива.

— Неправильный диагноз мне поставили в Брянске, правильный — уже в Москве. Из-за этого мы потеряли время, пришлось оперативнее проводить лечение. Я бы хотела, чтобы врачи не стеснялись направлять в затруднительных ситуациях в федеральный центр (Москву). В моём случае врач не знал, как выглядит справка для направления в Москву, — рассказывала Поцелуйко.
Случай с Мариной пришлось прокомментировать федеральному Минздраву и департаменту здравоохранения Брянской области. Чиновники заверили, что сейчас (болезнь у девушки обнаружили в 2016 году) здоровью Марины ничто не угрожает. Метастазов нет, операция сделана, пациентка стоит на учёте в брянском онкодиспансере.
К сожалению, чиновники никак не отреагировали на информацию о том, что, даже после того как Марине диагностировали злокачественную опухоль правой височной доли, в Брянске ей не предоставили квоту на бесплатное лечение. Химиотерапию и операцию она оплачивала сама.
Историей Марины Поцелуйко заинтересовались даже в Следственном комитете. Если выяснится, что её здоровье пострадало из-за нерасторопности брянских врачей, будет возбуждено уголовное дело.
Получилось так, что простая девушка из Мглина заявила об очень серьёзной проблеме в регионе — с выявлением рака там всё плохо. Это подтвердила статистика, которую недавно опубликовал Минздрав: Брянская область входит в десятку регионов России, где онкологию чаще всего находят на последней, четвёртой стадии.
По данным Минздрава, с которыми ознакомился Лайф, в 20% случаев рак в нашей стране врачи находят на последней стадии, когда вылечить человека становится уже слишком сложно.
Хуже всего с выявляемостью дела обстоят в Республике Калмыкия — почти в 30% случаев пациенты с онкологией узнают о своей болезни на четвёртой стадии. Там, кстати, судя по недавним новостям, проблему видят и пытаются с ней бороться. В начале лета сообщалось, что местный Минздрав собирается премировать врачей, которые найдут ранний рак. 3–5 тысяч рублей для этого будет достаточно, считают местные власти.

Среди антилидеров также Тульская область, Еврейский автономный округ, Иркутская область, Республика Хакасия. Что касается Москвы и Санкт-Петербурга, то там онкологию на последней стадии находят в 19% и 15% случаев.
Наилучшие результаты по этому показателю в Кемеровской области, Крыму, Пермском крае. Местные жители только в 15–18% случаев узнают о раке, когда уже поздно с ним бороться. Значит, около 85% пациентов с онкологией начинают сражаться со страшной болезнью гораздо раньше — и шансов выжить у них гораздо больше.
В России живёт более 3,5 млн людей с онкологическими заболеваниями. По неофициальным данным, тех пациентов, которые узнали о страшной болезни на последней стадии, гораздо больше, чем показывает статистика Минздрава. И причин этому может быть несколько.
Как ранее Лайфу рассказывали эксперты, наши врачи в поликлиниках и больницах не "заточены" на онкологическое видение. Часто им проще выписать пациентам лекарство, чтобы снять симптомы, а не назначать тщательное обследование с анализом крови на онкомаркеры, компьютерной томографией и УЗИ.

Но медики виноваты не всегда. Рак — это очень скрытная болезнь, которая долго может протекать вообще бессимптомно. Человек иногда не чувствует никаких отклонений в работе своего организма, пока внутри растёт опухоль. А потом резко начинает терять сознание от боли.
Кроме того, в некоторых случаях онкологическое заболевание может развиваться стремительно — достаточно пары месяцев, чтобы опухоль выросла до неоперабельных размеров и распространила по организму метастазы.
И ещё одна причина кроется в нас самих — мы слишком часто (почти всегда) ленимся проходить диспансеризацию. Проще говоря, относимся к своему здоровью слишком пренебрежительно. Кто-то — из-за лени, кто-то — из-за недоверия.
— Проблема поздней диагностики злокачественных опухолей во многом обусловлена несвоевременной явкой населения на диспансеризацию, несмотря на настойчивые рекомендации врачей. Ранняя диагностика рака значительно сократила бы смертность. Тем не менее, к сожалению, большинство людей в России предпочитает не обследоваться, а жить по принципу "пока гром не грянет", — считает Эдуард Цнобиладзе, врач Курского областного онкологического диспансера.
Но, естественно, болезнь всегда лучше предотвратить, чем потом долго, сложно и дорого её лечить.
— Самое главное — это профилактика, а к ней относится не только активный образ жизни, рациональное и правильное питание, но и ежегодное посещение участкового терапевта, — считает онколог Константин Мусанов. — Для женщин обязательны осмотр гинеколога, маммография (с 39 лет), для мужчин — посещение уролога. Врачам необходимо быть внимательными не только к своей работе, но и к пациентам — слушать их и правильно собирать анамнез.
Специалисты уточняют, что это лишь некоторые рекомендации для здоровых людей. А если у вас среди родных есть или были те, кто перенёс онкологию, то обследования должны быть тщательнее и чаще. Важно не бояться идти к врачу, и, если есть сомнения, настаивать на подробном обследовании. Если нужно (даже если лечащий врач не хочет ничего делать), проситесь на приём к специалистам из других регионов. Вполне возможно, что таким образом вы спасёте свою жизнь.
Рак на четвёртой стадии — это часто, но не всегда приговор к смерти. Например, в начале лета сообщалось, что американские специалисты смогли вылечить 49-летнюю пациентку с терминальной (самой тяжёлой) стадией рака груди. Врачи сражались с огромной опухолью, которая уже дала метастазы почти во всех органах, два года. Такие случаи есть, но, к сожалению, их пока немного.
Лайф отправил запросы в регионы, где рак на последней стадии находят чаще всего. Там не смогли оперативно ответить и прокомментировать ситуацию.
Из-за рака тебя бросают родные и друзья. Как найти силы жить?
Фото: Plainpicture RM / aurelia frey / Diomedia
Карточный домик
— Это был шок: я ведь думала, что у меня какая-то незначительная фигня, отрежут — и дальше пойду прыгать по своим делам, — рассказывает Марина. — Позвонила маме. Она тут же начала звонить моей младшей сестре и рыдать, что я вот-вот умру и кому нужен мой ребенок!
На время болезни Марины ее девятилетний сын Иван переехал к бабушке с дедушкой. Когда бабушка с теткой эмоционально обсуждали, кому теперь достанется квартира и машина дочери и кто будет воспитывать ее сына, Иван был в соседней комнате и все слышал. Он пошел на кухню. Нашел аптечку с лекарствами и. Скорая успела вовремя.
— Представляете мое состояние, — пытается передать ощущения Марина. — Я лежу в реанимации с отрезанной грудью, сына в это время спасают в реанимации другой больницы. Когда озвучивают онкологический диагноз — твой привычный мир рушится. А тут вдобавок я узнала про сына. Только вчера я держала его за руку, а сегодня он едва не умер. Было ощущение, что все, что до этого я делала и создавала, рухнуло как карточный домик.
За те недели, что Марина провела в больнице, младшая сестра так к ней и не пришла. А мама навестила всего один раз. Да и то — подписать документы о согласии на перевод сына в психдиспансер — стандартная процедура после попытки суицида. Во время визита мать долго уговаривала дочь вызвать нотариуса, чтобы написать завещание, а заодно назначить опекуна Ивану. С мужем Марина была в разводе, и родственники боялись, что после ее смерти экс-супруг отсудит имущество.
— Меня даже не спрашивали, хочу ли я жить, какие перспективы в лечении. Вся семья меня дружно закапывала, — вспоминает Марина. — Хорошо, что место на кладбище не купили. Единственное желание у меня тогда было — заснуть и не проснуться.
За две больничных недели она похудела на 16 килограммов. Спала по три часа в сутки. Снотворное никакое не помогало.
— Меня тогда только психотерапевты спасли, — утверждает Марина. — Врач приходила ко мне утром, в обед, вечером. А я по любому поводу реву без остановки. И не просто реву — слезы были такие, что не могла дышать от плача. Меня учили простейшим техникам — как пережить все эти эмоции, как восстанавливаться, как использовать аутогенную тренировку и дыхательную гимнастику, чтобы не было приступов удушья. Я выжила только потому, что почувствовала: есть люди, которым на меня не наплевать.

Фото: Астапкович Владимир / ТАСС
Все равно обречен
В докладе доктора медицинских наук, старшего сотрудника федерального института психиатрии имени В.П. Сербского Евгении Панченко сказано, что в России среди онкологических больных суициды составляют около пяти процентов. В мыслях о самоубийстве врачу-психотерапевту признаются 80 процентов больных раком.
Впрочем, с той поры мало что изменилось. Суициды в онкологии — по-прежнему табуированная тема. В 2015 году в прессу попали сведения о том, что в Москве в январе-феврале добровольно ушли из жизни сразу 11 раковых больных. Цифра всех шокировала. Роспотребнадзор выпустил памятку о том, как в прессе следует правильно освещать тему самоубийств. Об онкологических суицидах снова перестали говорить.
Правда, в том же 2015 году Минздрав в лице главного российского психиатра Зураба Кекелидзе пообещал проработать концепцию постоянной психиатрической помощи онкобольным. Предполагалось, что каждый онкопациент будет направляться на беседу с психотерапевтом и психологом, которые смогут оценить его состояние и тем самым предотвратить непоправимое.
Добби — свободен!
Недавно к врачу-психотерапевту в Бахрушинскую больницу обратилась очередная пациентка. Есть такой штамп — успешная молодая женщина. Ольга Миронова (по просьбе героини имя изменено) полностью подходит под это определение. Слегка за тридцать. Очень элегантная и ухоженная. Точеная фигура. Улыбчивая. Встретишь на улице — никогда не подумаешь, что она уже восемь лет сражается с раком груди. Диагноз поставили, когда сыну Ольги только исполнился год. Она тогда работала экономистом. Из-за болезни о карьере пришлось забыть. Семью обеспечивает муж — топ-менеджер крупной компании.
Фото: Eric Gaillard / Reuters
Когда Ольга выписалась из больницы она не то, чтобы забыла те слова. Просто радовалась, что осталась в мире живых, что снова каждое утро может обнимать сына. Поэтому старалась о плохом не вспоминать. Но не получалось. Муж сначала злился, что она все улыбается и улыбается. А по вечерам полюбил обстоятельно рассказывать ей о своем знакомстве с прекрасной утонченной дамой. Дама очень сочувствует самоотверженному подвигу, который он совершает, живя с онкобольной женой.
— Эти пытки продолжались почти два года, — продолжает Ольга. — Было невыносимо, потому что непонятно, в каком настроении он вечером будет. Он был то внимательный и заботливый, то — злой. Когда я смотрела на часы и видела, что он вот-вот появится, у меня начиналась паническая атака. Не могла дышать, как будто кто-то тисками сдавливал шею. Я ему даже сказала: у меня ощущение, что ты методично меня доводишь до самоубийства. И выхода я не видела. Разводиться? А жить на что? Да и сын тянулся к отцу.
Осложнялось все тем, что для родственников и друзей семья Ольги была идеальной и любящей. Знакомые вслух восхищались тем, как их сплотила беда.
— В психотерапию я не верила, но стала ходить на групповые сеансы, — рассказывает Миронова. — Там собираются люди с совершенно разными проблемами. Их объединяет одно — онкологический диагноз. Вроде мы ничего особенного не делаем — разговариваем, разговариваем. Врач — дирижирует. И сами не замечаем, как происходит важное: из нас выходит все то плохое, что годами накапливалось и сжималось в пружинку, и появляются силы идти дальше. И на мир смотришь уже по-новому.
Когда муж заметил, что Ольга уже не плачет во время его нравоучительных пассажей, спокойна и снова начала улыбаться, был неприятно удивлен. Попробовал зайти с другого бока и напомнить, что без него она с сыном пропадет. Да и вообще, кому нужна она такая — неполноценная?
Средняя стоимость психотерапевтического сеанса — 4-5 тысяч. И не факт, что с врачом удастся поймать одну волну. Учитывая, что многие вынуждены самостоятельно покупать онколекарства, так как с госзакупками случаются перебои, позволить себе это смогут единицы.

Фото: Кирилл Каллиников / РИА Новости
— Помню свою депрессию, помню, как уходила почва из под ног, — подводит итог Ольга. — На душе чернота. И действительно хотелось что-то сделать с собой, а я ведь верующая. Мне помогли. У других — выхода не будет?
Оксана Чвилева: Нет, но некоторые пациенты высказывают такие мысли. Конечно, если врач слышит, что человек говорит про это, нас срочно вызывают. Потому что это — серьезно. У нас в стационаре недавно на лечении находилась женщина с раком груди. Первоначально ей ставили легкую стадию, но дополнительное обследование показало, что ситуация очень тяжелая — гораздо хуже, чем предполагалось. После того, как ей об этом сообщили, она решила, что уже конец, лечиться бесполезно.
На самом деле низкий уровень информированности о раке, о том, какие возможности лечения и перспективы есть у больных, иногда поражает. У меня было несколько пациентов, которые рассказывали, что когда только узнали диагноз, сразу пошли в ритуальные услуги. Одну такую пациентку ко мне привез муж. Она сначала даже никому не сказала о болезни. Родственники случайно обнаружили бланк с анализами и настояли, что нужно в больницу, а не на кладбище.
Всем пациентам, у которых диагностирован рак, нужна помощь психолога?
Не обязательно. У кого-то достаточно собственных сил, чтобы адаптироваться. Но многим не хватает личных ресурсов, и тогда нужна профессиональная помощь. Когда человек находится в состоянии аффекта, в очень сильном стрессовом состоянии, достучаться до него не всегда получается. Чаще всего нарушается сон, присутствует постоянная тревога и страх, он сложно воспринимает информацию и элементарно не понимает того, что пытаются донести до него врачи. Это усложняет процесс коммуникации пациента и онколога. Больной может многократно задавать одни и те же вопросы, ничего не может запомнить. Психотерапевт, назначая необходимую фармакотерапию для коррекции психических расстройств, помогает стабилизировать эмоциональное состояние пациента. И тогда становится возможной продуктивная работа пациента с врачами, и восприимчивость к лечению основного заболевания повышается.

Чвилева Оксана Викторовна - заведующая отделением психотерапии ГБУ имени братьев Бахрушиных
Тяжелых и неизлечимых заболеваний много. Почему именно онкобольные попадают в группу риска по суицидам?
Фото: Сергей Красноухов / ТАСС
Работа традиционного и онкопсихотерапевта отличается?
В работе с разными группами пациентов есть свои особенности, конечно. Мы учитываем, на какой стадии лечения находится пациент, какое лечение по основному онкологическому диагнозу он принимает. Например, есть препараты, которые не рекомендуется назначать во время химиотерапии или гормонотерапии, есть нежелательные сочетания лекарств. И наоборот — есть препараты выбора в данной ситуации. Мы все это должны иметь в виду, учитывать возможные побочные эффекты.
То есть врач из традиционного психдиспансера, если к нему обратится онкопациент с депрессией, не справится?
Важно, чтобы психологическую помощь можно было получить по полису ОМС. И чтобы она была в структуре онкологической службы, где человек проходит лечение и постоянно наблюдается. То есть чтобы пациенту не надо было за этим куда-то идти, ехать на другой конец города, в специализированные учреждения, которые стигматизированы обществом.
Лечение онкологического заболевания многоступенчатое, пациент сталкивается с разными врачами, его передают из рук в руки, поэтому человеку важно, чтобы был хотя бы один специалист, который знает полностью его историю, сопровождает и поддерживает его на всех этапах лечения. И даже после терапии, на этапе регулярных обследований.

Фото: Shaun Best / Reuters
Допустим, пациенту врачи уже сказали, что перспектив остаться в живых у него нет. Не делаете ли вы хуже, когда будоражите его, стимулируя в нем какую-то надежду?
А по поводу того, когда уже пора сдаваться, вот одна история: в этом году в ноябре на последнем Всероссийском съезде онкопсихологов в Москве выступала жена писателя, у которого был диагностирован рак гортани. Врачи сказали, что перспективы не очень хорошие, и надежд мало. Но они боролись, проходили необходимое лечение. Жена как могла его поддерживала, не давала опустить руки. Сил выходить из дома у него не было, поэтому музыкальные и литературные вечера, танцы жена организовывала дома. Она предложила сделать подборку его стихов и выпустить книгу, что вдохновило ее мужа, они это осуществили. Вскоре они продолжили лечение в Израиле. В октябре этого года его врач-онколог сообщил, что терапия окончена, рака у него больше нет.
Обращаются ли к вам за помощью родственники пациентов?
Часто ли близкие предают? И почему?
Тут о частоте не скажешь. Если я назову какую-то цифру — она будет означать только то, сколько таких историй попадается мне. И на вопрос, почему это происходит, не смогу ответить. Взять, например, две семьи. На первый взгляд события, поступки там могут быть одинаковыми, но вызваны они совершенно разными вещами. Было бы заманчиво выдать всем памятку, где подробно расписано, почему в жизни такое случается, а заодно — инструкцию, как себя вести, чтобы быть счастливым. Если бы все можно было упростить, наша работа не была бы такой долгой и сложной. У каждого есть мотивы и причины того или иного поведения. И у каждого есть свои возможности изменить что-то и поменять траекторию своей жизни.

Городская клиническая больница имени братьев Бахрушиных
Если от рака умирают врачи, есть ли надежда у пациентов?
В социальных сетях 2020 год начался с прощального поста питерского онколога Андрея Павленко, который сам обнаружил у себя рак и в течение полутора лет – на странице в Фейсбуке, в многочисленных интервью, выступлениях на телевидении – рассказывал о своей борьбе с недугом.


Рассказывает заместитель директора НМИЦ онкологии им. Блохина Александр Петровский:
О временах и сроках
– Если говорить обобщённо, то, по статистике, 50% онкологических пациентов излечиваются полностью. При этом прогноз на ожидаемую продолжительность жизни в каждом конкретном случае зависит от вида рака, поскольку общего ответа на этот вопрос не существует. Рак – это не одна болезнь, а множество различных заболеваний. Есть прогностически благоприятные виды рака, при которых даже на продвинутой стадии, при наличии отдалённых метастазов, пациенты имеют высокий шанс либо на выздоровление, либо на переход болезни в хроническую форму. Но есть и такие разновидности болезни, от которых пациенты быстро сгорают, даже если рак был обнаружен на начальной стадии.
Однако каждый год ситуация меняется. Ещё 5 лет назад рак лёгкого считался приговором. Сегодня появились лекарства, благодаря которым люди живут с этим диагнозом достаточно долго.
Что касается таких распространённых видов рака, как рак молочной железы, колоректальный рак, рак яичников, лимфомы и т. д., то с ними пациенты могут жить 10–15 лет и более.

– Врачи говорят, что рак важно обнаружить на ранней стадии. Но при этом в начале заболевания симптомов нет. Как быстро развивается недуг и переходит из одной стадии в другую?
– Есть агрессивные, быстрорастущие опухоли. К ним, например, относятся некоторые виды рака у детей. Но в среднем от появления раковой клетки в организме до формирования клинически значимой опухоли (размером около 1 см) проходит 5–7, иногда 10 лет. Понятно, что шансы обнаружить болезнь на ранней стадии при регулярных осмотрах есть – и они достаточно велики.
Семейная история
– К группе риска относятся люди, у близких родственников которых был выявлен рак?
Поэтому свою семейную историю нужно знать и ни в коем случае не игнорировать. При определённых видах генетической предрасположенности у врачей есть возможность провести превентивные профилактические процедуры, в том числе и хирургические, которые снизят риск появления рака.
– Для молодых рак действительно опаснее, чем для пожилых?
– В целом да. Рак желудка, рак молочной железы, диагностируемые в молодом возрасте, часто очень агрессивны и опасны. Однако детский рак мы сегодня вылечиваем полностью в 80% случаев.
– Врачи часто говорят о том, что многое зависит от индивидуальных характеристик опухоли и её чувствительности к назначаемым препаратам, но при этом назначают лечение по стандартам, одинаковым для всех.
– Стандарты – это экономическое обоснование лечения, а само лечение назначается по клиническим рекомендациям. Практика показывает, что, несмотря на то что каждая опухоль индивидуальна, 80% всех онкологических заболеваний можно описать стандартными подходами. В эти стандартные подходы входит определение индивидуальной чувствительности опухоли к тем или иным противоопухолевым лекарственным препаратам с помощью иммуногистохимических и молекулярно-генетических методов. В остальных случаях всегда есть возможность перейти на индивидуальное лечение – для этого врачу достаточно собрать врачебную комиссию.

Революция отменяется?
– Может ли пациент проверить, правильно ли его лечит врач?
– Все клинические рекомендации есть в открытом доступе, и пациент может их найти, вникнуть и попытаться в них разобраться. Однако без медицинского образования сделать это сложно. Это всё равно что пытаться проконтролировать мастера, который ремонтирует сломанный холодильник. Лучше довериться профессионалу, а система должна делать всё для того, чтобы это доверие было оправданно.
– Каждый день СМИ сообщают о новых случаях заболеваний – в том числе и у известных людей. Заболеваемость раком действительно выросла?
– Выросла как заболеваемость, так и выявляемость онкологических заболеваний. И нужно быть готовым к тому, что пациентов с раком с каждым годом будет всё больше. Сегодня в нашей стране от сердечно-сосудистых заболеваний умирают 50% пациентов, от онкологических – 15%, а в Японии онкологическая заболеваемость уже вышла на первое место, поскольку рак – это болезнь пожилых людей, а продолжительность жизни там одна из самых высоких в мире.
Хорошая новость заключается в том, что выросла не только заболеваемость, но и эффективность лечения. Продолжительность жизни онкологических пациентов постоянно растёт, в том числе и у тех, у кого болезнь была обнаружена уже на продвинутой стадии.

– Ожидается ли появление новых прорывных технологий в лечении рака, сопоставимых с иммунотерапией?
– Не стоит ждать и возлагать все надежды на появление революционных методов и недооценивать возможности проверенных лекарств и технологий. С врачебной точки зрения эволюция – развитие имеющегося метода – лучше, чем революция, которая чаще приносит больше разрушений, чем побед. Уже сегодня у онкологов есть всё необходимое, чтобы помочь большей части пациентов. Дальнейшие исследования в области онкологии необходимы, и они проводятся во всём мире. Онкология – это одна из самых динамично развивающихся отраслей медицины. Только за последний год было зарегистрировано более 50 новых препаратов и показаний для лечения различных видов опухолей. Задача человека – просто прийти к врачу, и желательно сделать это как можно раньше.
Это долгая прелюдия, но вывод я хочу сделать такой: оттого, что человек не знает правды, он ведет себя неправильно. А оттого, что мы от него скрываем правду, жалея его, говорим ему полуправду или совершенно другую правду, мы его жизнь очень портим. Так бывает в любой жизненной ситуации. Если ты можешь не поступить в институт, ты должен представлять себе последствия. Если ты подписываешь какое-нибудь коллективное письмо, ты должен знать последствия. Если ты заболеваешь, ты должен знать все последствия и четко — выбор, который у тебя есть. Человек должен знать возможные опции, потому что только это знание позволяет ему правильно планировать свою жизнь. У каждого человека будет абсолютно своя жизнь после этой правды, и решение в критической ситуации о том, продолжать ли лечиться, как и где, может быть адекватным только тогда, когда ты знаешь всю правду.
Для здоровых людей паллиативная медицина — это страх, а для семей раковых больных — это помощь.
Какое количество мы видим в хосписе семей, согласившихся на тяжелейшее лечение и оставивших на этом лечении миллионы. А люди эти по всему — по материальному положению, по психотипу, по взаимоотношениям — если бы знали свой диагноз сразу, то их ситуация и жизнь в последние годы, месяцы, а у кого-то недели сложились бы иначе.
Паллиативная медицина — это последняя медицина, с которой сталкивается в этой жизни человек, если он не умирает под колесами автомобиля. Но, видите ли, человек все равно умирает. Гораздо лучше, если ему в последние моменты жизни приходят на помощь достижения современной медицины, в том числе паллиативной, которая нацелена на обезболивание и снижение неприятных симптомов заболевания.
Остающимся больнее, чем уходящему.
Нельзя лечить пациента и не лечить его окружение.
При наличии паллиативной помощи и профессионального медика рядом смерть не так страшна, как кажется. Мы все боимся смерти, но на самом деле мы боимся не смерти, а страдания, унижения, одиночества, грязи и страха. Паллиативная помощь призвана все эти пять составляющих если не убрать совсем, то минимизировать. Она призвана уменьшить страдания, смягчить одиночество. К сожалению, в России мало знают про паллиативную помощь, она не очень хорошо развита в нашей стране. У нас слишком много, увы, примеров плохой, некачественной медицины из-за низкого образования врачей, из-за недофинансирования, поэтому кажется, что паллиативная помощь — это страшно. Но в нашей стране по тем же причинам и родовспоможение кажется страшным, и хирургия.
Вообще в Москве 8 хосписов, каждый из которых имеет стационар мощностью в 25—30 коек. В Первом московском хосписе 30 стационарных мест. В каждом из хосписов должна быть выездная служба. В Первом московском хосписе самая хорошая выездная служба. Она обслуживает единовременно до трехсот человек на дому. В остальных хосписах выездные службы работают хуже, в некоторых они работают только на бумаге. В Москве нет хосписов в Восточном округе, в Западном, нет на недавно присоединенных территориях. В Москве в хосписы принимают только онкологических больных, больным с другими диагнозами просто негде получить помощь при терминальных стадиях, ну и проблемы с детскими койками тоже остаются, что бы ни говорил департамент здравоохранения по Москве. Поэтому Москва очень недоукомплектована паллиативной помощью. Нехватка здоровущая.
Если болеющего человека поставить перед выбором, где он хочет умереть — дома или в больнице, большинство скажет — дома. Они оказываются в больнице, потому что дома трудно оказать им качественную медицинскую помощь. Почему? В первую очередь — обезболивающие. Качественно обезболить человека на дому сегодня практически невозможно. Эта проблема не решится только лишь облегчением правил доступа к наркотическим обезболивающим. Надо заниматься образованием врачей. На самом деле качественное обезболивание — это грамотное сочетание разных используемых препаратов, не только обезболивающих, не только наркотиков. Это и антидепрессанты, и психотропные препараты, и просто ведение симптомов, и клизма вовремя, когда у человека перестал кишечник работать, работа с одышкой и с психологической обстановкой. Тем не менее все это можно делать дома — это значительно дешевле для государства и удобнее для пациента и его семьи. Хорошо работающая выездная служба может обеспечить качественный уход на дому.
У нас люди не хотят про инвалидов знать, думать, говорить.
Есть такой профессор Карачунский, главный детский онколог Москвы, он говорит, что две трети рабочего времени он тратит на разговоры с родственниками. И есть такая, назовем это громким словом, заповедь, которая особенно верна, если речь идет об онкологии. Если заболел один член семьи, то заболела вся семья. Нельзя лечить пациента и не лечить его окружение, не уделять ему внимания.
У нас был такой случай в одной семье: две сестры, старшей 7 лет, младшая тяжело болеет, уходящая. Со старшей случился невроз — она вырвала себе все ресницы. Вырывала ночью, перед сном, по одной — на каждую загадывала желание, чтобы младшая выздоровела. Родители были поглощены болезнью младшей, а старшей нужны были любовь и забота не меньше, чем болеющей девочке. Когда в семью приходит рак, болеет вся семья.
Мы не умеем просить о помощи и не умеем ее предлагать.
Должны ли? А не должны ли они, напротив, иметь право соответствовать своим чувствам искренне, иметь возможность расплакаться, обняться, дверью хлопнуть, обе стороны причем — и пациент, и родственник. Потому что остающимся больнее, чем уходящему. Они обречены на чувство вины, они обречены на ощущение того, что они недостаточно внимательны, чутки, терпеливы. Потому что у нас нет в обществе культуры сочувствия переживанию семьи, где есть такое горе. Мы все закрываемся, трусим, уходим, и в результате каждый пациент остается один на один со своей болезнью — даже от родственников закрывается, а родственники закрываются в своей семье.
Давайте подумаем не про рак, а про семью, где ребенок родился с тяжелейшим генетическим заболеванием. Может быть, он проживет 12—15 лет. Эта семья обречена у нас на изоляцию — не потому, что у нас улицы для инвалидов не приспособлены: у нас общество не приспособлено для инвалидов. У нас люди не хотят про них знать, думать, говорить. Если в американской семье оказывается, что у ребенка рак, то его родители не будут это скрывать — они достаточно быстро это выдадут наружу, и им будут помогать соседи — покупать продукты, ходить в аптеку, стричь их газон. В этом нет подвига, в этом есть проявление добрососедства, понимание того, что горе может прийти в каждую семью и что вместе горе легче переживать. У нас такого нет. Мне очень часто приходится консультировать по телефону людей, находящихся рядом с умирающим. Очень редко оказывается, что рядом с ним — коллеги по работе, школьные друзья или соседи. Это, как правило, ближайшие родственники, не дальние: муж, жена, мама, папа, брат, сестра, то есть самый близкий круг. Это такое одиночество…
Самое главное — успеть человека долюбить, доцеловать, дообнимать.
Записал Денис Бояринов
Читайте также:

