Пути метастазирования опухолей головного мозга

Метастазирование — сложный процесс, включающий в себя распространение опухоли из первичного очага в отдаленные участки организма.
Этапы метастазирования включают в себя:
- Отсоединение группы клеток от опухолевого узла.
- Проникновение раковых клеток путем прободения базальных мембран близлежащих тканей в кровеносное русло (гематогенный путь распространения), брюшину или лимфатические сосуды (лимфогенный путь распространения).
- Распространение с током крови (или лимфы) в отдаленные органы — печень, легкие, кости.
- Ангиогенез — образование сосудов для питания новых опухолевых узлов.
Такие условия наиболее благоприятны для роста опухоли, которому также способствуют различные механизмы, направленные на ускользание раковых клеток от действия иммунитета.
Пути метастазирования
- Лимфогенный — распространение с лимфой по лимфатическим сосудам. Этот путь является предпочтительным для большинства карцином.
- Гематогенный — по кровеносным сосудам, наиболее часто таким путем происходит распространение сарком и карциномы почки, что связано с особенностью анатомического строения.
- Имплантационный путь — распространение по серозной оболочке, что позволяет клеткам активно размножаться в брюшине, плевральной (покрывающей легкое) полости, полости перикарда (сердечной сумки) или субарахноидальном пространстве (мозговые оболочки).
- Переносной путь — механическое распространение фрагментов опухоли в процессе диагностических процедур и хирургических вмешательств.
Чем опасны метастазы?
Метастатический процесс играет огромную роль в течении болезни, так как множественное распространение опухолевых клеток по всем организму ведет к мультиорганной недостаточности и летальному исходу. Пациенты с локализованной болезнью имеют более благоприятные прогнозы выживаемости.
По последним данным у 60–70% пациентов метастатический процесс уже инициирован на этапе диагностики. Даже если на момент выявления болезни нет данных по отдаленным проявлениям, необходимо немедленно начать лечение во избежание прогрессирования.
Какие органы являются основными мишенями для метастазирования?
Метастазы являются одним из основным признаков отличия злокачественного образования от доброкачественного. Все раковые опухоли обладают тенденцией к метастазированию. Однако способность к распространению у разных заболеваний отличается.
Согласно теории, предложенной Стефаном Паджетом в 1889 году, отдельным клеткам трудно выживать вдали от первичного узла. Для жизнедеятельности им необходимо найти участок организма со схожими морфологическими и физиологическими характеристиками. Например, клеткам опухоли молочной железы требуется кальций, содержащийся в грудном молоке, для размножения. Поэтому предпочтительнее рак молочной железы метастазирует в кости. Клетки меланомы кожи хорошо себя чувствуют в меланоцитах и нервных клетках, путешествуя с этой целью в головной мозг, так как меланоциты и нервные клетки развиваются из одного органа эмбриональной закладки.
Локальное распространение болезни в лимфатические узлы не считается проявлением метастатической болезни, но значительно ухудшает прогноз заболевания.
Опухоли головного мозга составляют 4−5% всех его заболеваний. Объемные образования классифицируются как внутримозговые (в основном это доброкачественные объемы).
Первичные (возникают непосредственно в головном мозге) и вторичные (метастазы из других органов и тканей). Первичная опухоль редко бывает множественной и дает метастазы в другие органы.
Опухоли подразделяют на два вида: доброкачественные и злокачественные. Доброкачественные (глиомы, менингиомы, невриномы) растут медленно, имеют четкие границы, не проникают в соседние ткани. Они легко удаляются хирургическим путем, и процент рецидивного роста очень маленький и не превышает 18 — 20%. Но без своевременного лечения такие опухоли воздействуют на чувствительные зоны головного мозга, а это приводит к опасному повышению давлению внутри черепа (гипертензионный синдром).
Отличительная черта злокачественных образований в том, что они очень быстро увеличиваются в размерах. Могут прорастать в соседние ткани, вызывая их гибель. Такие опухоли опасны для жизни. Возникают они из незрелых клеток головного мозга (глиома, олигодендроглиома, астроцитома) или метастазируют из раковых опухолей других органов (легкие, молочные железы, лимфа, кровь и т. д. ). Раковые клетки распространяются по кровеносному руслу и проникают в головной мозг, образуя очаги метастазирования в одной зоне мозга или сразу в нескольких.
Теорий возникновения опухолей головного мозга большое количество. Достоверно выясненной причиной является радиация. К факторам риска возникновения опухоли относятся генетическая наследственность, воздействие вредных веществ, применяемых в химической промышленности, травмы головного мозга, иммунодефицит, плохая экология, вредные привычки.
Опухоли головного мозга проявляют себя в появлении слабости, частых головокружений, головных болях, постепенно сопровождающихся тошнотой и рвотой, нарушении внимания, памяти, зрения, слуха, нарастающая слабость в конечностях, возникновение эпилептических припадков, нарушении координации движений, дезориентации в пространстве и времени, нарушении интеллекта и психики.
Как правило, пациенты с такими симптомами в первую очередь попадают к неврологу, который проводит проверку движения глаз, слуха, ощущений, мышечной силы, обоняния, баланса и координации. Врач также проверяет психическое состояние и память пациента.
С целью исследования функций мозга применяются эхо-энцефалоскопия , транскраниальная УЗИ-допплероскопия , электромиография конечностей, электроэнцефалография, аппаратное исследование глазного дна, полей зрения, остроты и уровня внутриглазного давления. Все эти исследования проводятся на базе поликлиники нашей больницы.
Для постановки точного диагноза и выбора наиболее успешного вида лечения у нас используются все современные виды обследований — компьютерная томография, мультиспиральная компьютерная томография (в том числе миело-, энцефало- или цистернографии с введением контрастных средств), магнитно-резонансная томография, церебральная селективная ангиография, что дополняет исследование костных структур черепа и позвоночника на цифровых рентгеновских аппаратах. Данные обследования проводятся в рентгеновском отделении № 2 на базе стационара.
Стандартом в лечении опухолей головного мозга является уменьшение их размеров с помощью хирургии, лучевой (радиационной) терапии или химиотерапии. В нашей больнице данные виды лечения используют по отдельности или в сочетании друг с другом.
Хирургическая операция обычно является основным методом в лечении опухоли мозга. Задача нейрохирургов — удаление или уменьшение объемной опухоли настолько, насколько это возможно. Такие операции требуют высокого профессионализма врача. Успех зависит от опыта и навыков. Эффективность лечения возрастает, если на уменьшенную в размерах опухоль воздействовать лучевой терапией.
Профилактика опухолей головного мозга заключается в ранней диагностике и лечении. Своевременное обращение к неврологу и нейрохирургу — залог успеха в борьбе с тяжелым недугом. Главное — бережно относиться к своему здоровью и прислушиваться к своему организму.

Сорвилов Игорь Васильевич
заведующий отделением нейрохирургии, врач-нейрохирург высшей квалификационной категории

Волошин Юлий Николаевич
врач-нейрохирург высшей квалификационной категории

Бастрон Алексей Юрьевич
врач-нейрохирург высшей квалификационной категории
Метастазирование может быть избирательным (поражается головной или спинной мозг) или тотальным. Располагаются метастазы в мозге беспорядочно, размеры их различны — от мелких до крупных узлов.
Частота метастазов в головной мозг, поданным литературы, составляет до 37%. Метастазы составляют 40% всех внутричерепных опухолей. Выявляются преимущественно в возрасте 45—70 лет. У пациентов моложе 21 года метастазы в головной мозг наблюдаются наиболее часто из сарком (остеогенная саркома, рабдомиосаркома) и опухолей из эмбриональных клеток.
Чаше метастазы имеют множественный характер, однако в 30% наблюдений определяются единичные метастазы.
Частота метастазирования в головной мозг опухолей разной локализации:
- метастазы злокачественных опухолей легких составляют 50%,
- молочной железы — 15%,
- меланом различной локализации — 10,5%,
- опухолей органов брюшной полости и малого таза 9,5%.
Множественные метастазы: характерны для меланом, рака легкого и молочной железы.
Солитарные метастазы: рак почки и аденокарциномы желудочно-кишечного тракта.
Метастазы в головном мозге могут быть выявлены одновременно с первичной опухолью, но обычно диагностика первичной опухоли предшествует возникновению метастазов в головной мозг. Более чем у 80% больных метастазы в головной мозг выявляются уже после диагностики первичного очага.
Метастазы в ЦНС чаще всего возникают при злокачественных опухолях:
- легкого,
- молочной железы,
- щитовидной железы,
- почки,
- меланомах,
- желудочно-кишечного тракта,
- мочевого пузыря,
- предстательной железы,
- яичников,
- в 7,8% случаев первичный очаг может быть не установлен.
Локапизания метастатических опухолей ЦНС может быть следующей:
- Метастазы в кости черепа и твердую мозговую оболочку (наиболее типична для метастазов светлоклеточного рака почки, рака предстательной железы и меланом),
- Метастазы в мягкую мозговую оболочку при ее диффузном распространенном поражении имеют свое специфическое обозначение — "кациероматозный менингит" или, более правильное, менингеапьны канцероматоз. Чаще всего это наблюдается при аденокарциноме желудка, несколько реже — при раке легкого и молочной железы.
- Метастазы в вещество головного и спинного мозга (паренхиматозные метастазы) могут быть одиночными или множественными.
В головном мозге метастазы обычно обнаруживаются на границе серого и белого вещества. Преобладание метастазов в этом месте является результатом изменения диаметра сосудов, так как суженные сосуды действуют как ловушки для эмболов. Метастазы имеют склонность оседать в терминальных областях артериального кровоснабжения, на границе зоны или между зонами кровоснабжения больших мозговых сосудов.
Распределение метастазов в ЦНС связано с интенсивностью потока крови в каждой области: 80% метастазов в головном мозге локализуются в больших полушариях, 15% в мозжечке и 5% — в стволе головного мозга.
- гематогенным путем, обычно через артериальный круг (наиболее часто метастазы происходят из легких, как из первичных опухолей легких, так и из метастазов в них).
- через венозную систему позвоночника.
- с током спинномозговой жидкости (для медуллобластом, анапластических эпенлимом, глиобластом и пинеобластом более характерны множественные поражения.
- метастазирование по оболочкам мозга(для аденокарциномы легкого, молочной железы, желудка и меланомы). Метастазирование по оболочкам мозга из внечерепных опухолей обусловлено, по-видимому, наличием связи уже сформированных внутричерепных метастазов с ликворным пространством.
Изоинтенсивность по отношению к мозговой ткани во всех режимах сканирования. Однако в режиме Т2 перифокальный отек обычно хорошо очерчивает зоны поражения, поэтому на Т2 изображениях вследствие вазогенного отека, как области сигнала повышенной интенсивности, метастазы могут быть отчетливо визуализированы.
Не все метастатические поражения имеют достаточный отек, чтобы быть идентифицированными таким образом. На T1-томограммах метастазы (за исключением метастазов меланомы) изоинтенсивны или слабо гипоинтенсивны по отношению к белому веществу и практически не визуализируются.
В метастазах центральный некроз имеет гипоинтенсивиый сигнал на Т1 и гиперинтенсивный — в Т2. При наличии меланомы можно выявить негеморрагический метастаз в виде участка высокой интенсивности на Т1 и изо- или гипоинтенсивного на Т2-изображениях, вследствие присущего опухоли парамагнитного эффекта, обусловленного меланином. На МРТ метастазы амеланической (т.е. без меланина) меланомы имеют сигнал, сходный с другими негеморрагическими метастазами.
Характерным для метастазов в заднюю черепную ямку является отсутствие перифокального отека, вне зависимости от размеров выявленного образования.
Отложения кальция могут встречаться в метастазах:
- аденокарциномы толстой кишки,
- желудка,
- яичников,
- легких,
- остеогенной саркомы
- хондросаркомы.
Метастаз из любого органа в мозг может иметь сходные конфигурацию и характеристики на МРТ и КТ. Пытаться определить характер и локализацию первичной опухоли по характеристики метастаза на МРТ и КТ нецелесообразно. Частота ложных результатов в диагностике одиночных внутричерепных метастазов составляет около 10%, даже при использовании МРТ с контрастированием. В таких случаях для установления правильного диагноза может быть необходима биопсия. Если при рутинном исследовании головного мозга обнаружен единичный очаг, похожий на внутричерепной метастаз, то необходимо выполнить повторную МРТ с дозой контрастного вещества в 2-3 раза превышающей обычную. Определение количества метастазов с использованием этого метода необходимо для выработки правильной лечебной тактики.
Метастазы в спинной мозг встречаются редко, не более 5% всех метастазов в ЦHC. Метастазы в спинной мозг возникают обычно вследствие диссеминации некоторых первичных злокачественных опухолей ЦНС по ликворным путям или гематогенного распространения из других органов:
- рак легкого (до 50% всех интрамедуллярных метастазов), — рак молочной железы,
- лимфома,
- рак почки,
- меланома.
Сравнительная характеристика MP-сигнала метастазов при различной природе первичных опухолей не выявила каких-либо достоверно специфических отличий, позволяющих идентифицировать гистологию источника метастазирования.
Интрамедуллярные метастазы характеризуются локальным неравномерным увеличением спинного мозга в виде выбуханий, расположенных эксцентрично. При множественных метастазах диагностика возможна с большей долей вероятности. В большинстве случаев провести дифференциацию между одиночным метастазом и первичной интрамедуллярной опухолью, даже при контрастном усилении, невозможно потому, что никакого отчетливого изменения МР-характеристик сигнала при этом не отмечается.
На Т1 определяются зоны патологического снижения сигнала, сочетающиеся с утолщением спинного мозга в этой области. Т2 изо- или гипоинтенсивный сигнал. Использование контрастного усиления существенно повышает чувствительность и специфичность диагностики. Метастазы быстро и интенсивно накапливают контрастное вещество, позволяя лучше визуализировать мелкие интрамедуллярные узлы и сопутствующее метастатическое поражение оболочек спинного мозга.
При внутривенном контрастном усилении определяется выраженное повышение интенсивности сигнала от метастазов, что позволяет лучше определить локализацию и число узлов.
Контрастирование, особенно при удвоенной и тройной лозе контрастного парамагнитного вещества, позволяет повысить надежность визуализации, специфичность и выявить дополнительные метастазы, нечетко различимые при введении обычной дозы контрастного вещества.
ПЭТ-картииа зависит от характеристики первичного узла и представляет собой - очаг гиперметаболизма ФДГ в веществе головного мозга, иногда с участками некроза, характеризующимися небольшими фокусами гипометаболизма в очаге, который окружен участком пониженного гипометаболизма, соответствующим паратуморозному отеку.
Гематома (кровоизлияние в опухоль). При кровоизлиянии в метастазы дифференциальная диагностика с гематомами весьма затруднительна. Внутривенное контрастирование по дополнительному усилению сигнала в режиме TI позволяет дифференцировать метастаз от кровонзлияния.
Анапластическая астроцитома, глиобластома. Если при множественных очагах значительно облегчается диагностика метастатического поражения, то дифференциальная диагностика солитарных метастазов весьма затруднительна. Обнаружение множественных поражений помогает в дифференциальной диагностике метастазов с глиомами или иными первичными опухолями.
Другими признаками, способствующими диагностике метастазов, могут быть их локализация на границе серого и белого вещества, в меньшей степени нечеткий край и маленький опухолевый узел с большим вазогенным отеком.
Одиночные метастазы необходимо дифференцировать от:
- доброкачественных или злокачественных нейроэпителиальных опухолей,
- абсцессов,
- лакунарных инфарктов мозга,
- паразитарных кист.
- аденомами гипофиза,
- менингиомами,
- невриномами VIII нерва,
- гранулемами,
- радиационным некрозом,
- рассеянным склерозом в стадии обострения,
- прогрессирующей мультифокальной лейкоэнцефалопатией.
Клинические проявления заболевания в виде метастатического поражения нервной системы наиболее характерны для рака легкого. Появление интракраниальных метастазов в отдаленные после лечения сроки (иногда через 10 лет и позже) характерно для рака почки, молочной железы и меланом сетчатки.
Клинические проявления метастазов в головной мозг подобны симптоматике других объемных образований головного мозга и характеризуются появлением обшемозговых и очаговых симптомов, степень выраженности которых зависит от размеров, количества метастазов и их локализации. Судороги, как очаговые, так и генерализованные, имеют место приблизительно у 10% больных и более характерны для пациентов с множественными метастазами. Нарушения высших психических функций могут быть в форме диффузной энцефалопатии или очаговой дисфункции (например, афазии).
ЛУЧЕВАЯ ДИАГНОСТИКА МЕТАСТАЗОВ В МОЗГ
Метастазы в головной мозг (по данным Б. В. Гайдара, Т. Е. Рамешвили и др.) составляют до 40% всех опухолей, возникающих внутри полости черепа.
ИСТОЧНИК МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
В головной мозг обычно распространяются злокачественные новообразования почек, легких, молочной железы, щитовидной железы, реже — новообразования мочевого пузыря, яичников и простаты. Самая частая ситуация — рак легкого с метастазами в головной мозг. Также склонность к распространению в полость черепа имеют меланомы, практически никогда не метастазируют саркомы. Примерно в 7,8% случаев определить первичную опухоль не представляется возможным.
Частота метастазирования различных опухолей в головной мозг (Б. В. Гайдар, Т. Е. Рамешвили)
| Локализация опухоли | Частота метастазирования |
| Аденокарцинома бронха | 50% |
| Рак молочной железы | 15% |
| Меланома | 10,5% |
| Опухоли органов брюшной полости и таза | 9,5% |
ЛОКАЛИЗАЦИЯ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Существуют разные типы расположения вторичных опухолей в полости черепа. Эти типы зависят от того, какие именно структуры поражены. Опухоли метастазируют:
1) В кости черепа
2) В твердую мозговую оболочку. Такой тип распределения вторичных опухолей характерен больше всего для аденокарциномы предстательной железы, светлоклеточного рака почки, меланомы.
3) В мягкую оболочку мозга (синонимы: карциноматозный менингит, карциноматоз мягкой оболочки мозга). Опухоли, чаще всего метастазирующие в мягкую мозговую оболочку: аденокарцинома бронха, молочной железы, желудка
4) Метастазы собственно в головной мозг, в паренхиму головного мозга.
- 80% всех вторичных опухолей локализуются в полушариях мозга
- 15% в мозжечке
- 5% в мозговом стволе
МЕХАНИЗМ РАСПРОСТРАНЕНИЯ ОПУХОЛЕЙ В МОЗГ
Существуют несколько путей распространения раковых клеток по организму. Чаще всего распространение опухоли происходит гематогенным путем (через артериальные кровеносные сосуды). Обычно вторичные опухоли происходят из внутрилегочных узлов (причем, это может быть и первичный рак, и метастаз в легкое). Реже происходит распространение опухолей позвоночника через венозную систему позвонков.
Большое значение в распространении опухолевого поражения имеет спинномозговая жидкость (ликворный путь). Таким образом метастазируют первичные опухоли спинного и головного мозга (медуллобластома, глиболастома, пинеобластома). Возможно также контактное распространение метастатической опухоли по мозговым оболочкам. В некоторых случаях встречается и лимфогенный путь распространения.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Симптомы при метастазах в головном мозге может быть аналогичны таковым при первичных опухолях, выраженность симптоматики зависит от размера, локализации и количества метастазов, а также от типа их роста, сдавления окружающих мозговых структур, выраженности отека мозговой ткани и т. д.
Наиболее частые симптомы метастазов в головной мозг:
- Парезы и параличи
- Нарушение речи
- Нарушения сознания (помрачнение или отсутствие)
- Судороги (генерализованные или локальные)
- Нарушение психических функций
КТ-ПРИЗНАКИ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Как выглядят метастазы в головной мозг на компьютерной томографии (КТ)? Практически во всех случаях выявляется единичное (реже) либо множественные (чаще) объемные образования, которые отвечают следующим параметрам:
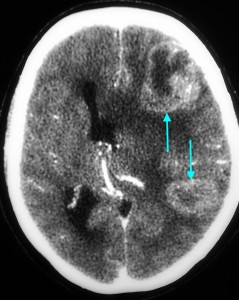
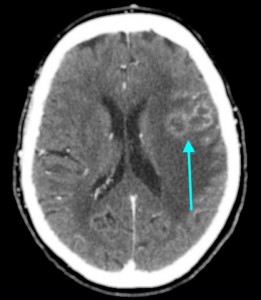
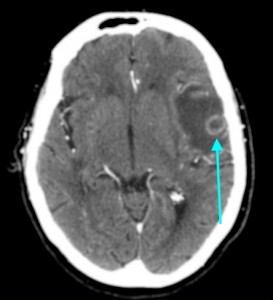
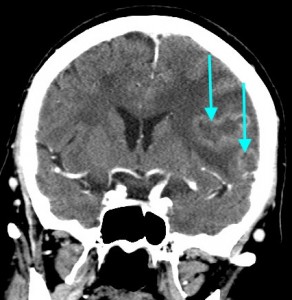
МРТ-признаки метастазов в мозг
МРТ — более чувствительный и специфичный метод в выявлении метастазов ЦНС по сравнению с компьютерной томографией. Вторичные опухоли имеют ряд общих черт при МР-исследовании.
Т1 ВИ (без контрастного усиления)
- Изоинтенсивный либо умеренно гипоинтенсивный сигнал по отношению к белому веществу мозга от активной части опухоли
- Гипоинтенсивный сигнал от центральной зоны (некроза и распада)
Т2 ВИ
- Гиперинтенсивный сигнал от центрального участка метастаза
- Повышение интенсивности сигнала от отечных тканей мозга, окружающих вторичную опухоль, вследствие чего метастазы становятся более четкими на изображениях
МРТ с контрастным усилением
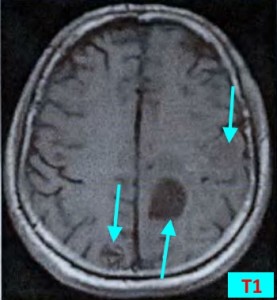
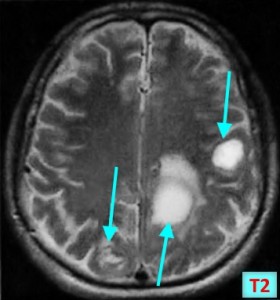
Метастазы головного мозга на МРТ. Фото. Определяются множественные метастазы в мозг при раке легкого: слева в режиме Т1-ВИ в виде гипоинтенсивных образований, справа — в режиме Т2-ВИ виде множественных участков повышенного сигнала, окруженных зоной перифокального отека. У пациента подтверждена первичная опухоль легкого.
Отдельно необходимо рассмотреть МР-признаки метастазов меланомы в головной мозг, которые обладают сигнальными характеристиками, отличающимися от других опухолей вследствие наличия меланина в структуре. Метастазы безамилоидной меланомы выглядят на МРТ аналогично метастазам других опухолей, описанным выше. На Т1-ВИ они имеют резко гиперинтенсивный (высокий, яркий) сигнал, а наТ2-ВИ — изо- либо гипоинтенсивный (пониженный) сигнал.
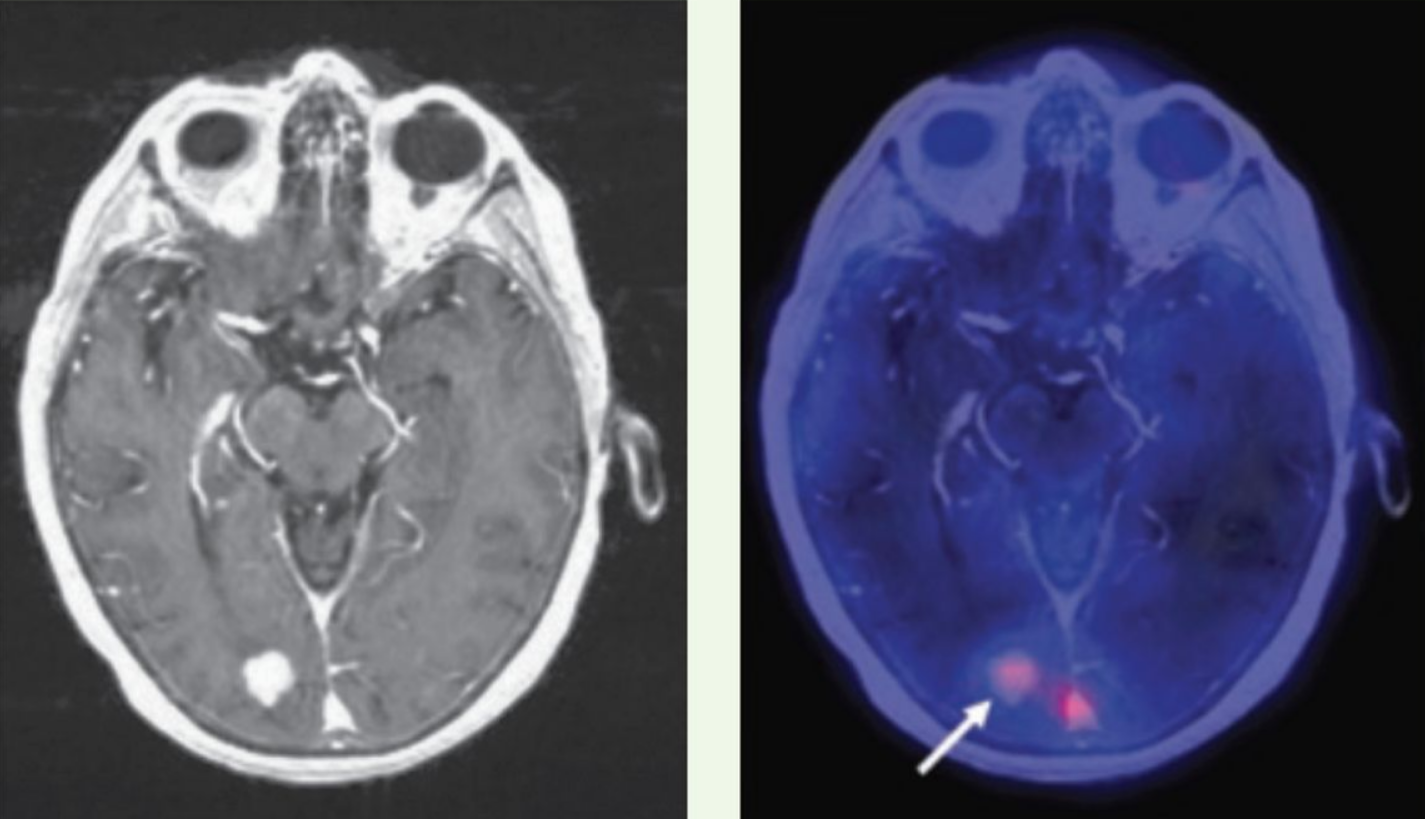
Позитронно-эмиссионная томография (ПЭТ) в диагностике вторичных опухолей ЦНС
Типичная картина вторичных очагов в головной мозг при ПЭТ — наличие зон повышенного захвата радиофармпрепарата (ФДГ — фтордезоксиглюкоза, либо препаратов меченых аминокислот, таких как метионин) с наличием очагов некроза, протяженных зон отека со сниженным захватом ФДГ.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Одиночные метастазы необходимо отличать от абсцесса, паразитарной кисты, первичной опухоли мозга, лакунарного ишемического инсульта, геморрагического инсульта, рассеянного склероза при обострении процесса. С этой целью необходимо принимать во внимание анамнез заболевания, наличие первичной опухоли другого органа, а также данные методов лучевой диагностики. На первый план выходит не только качество аппаратуры, но профессионализм рентгенолога, оценивающего снимки. Иногда отличить метастазы мозга от других образований бывает сложно, поэтому приходится прибегать к помощи Второго мнения.
ПРОГНОЗ И ПРОДОЛЖИТЕЛЬНОСТЬ ЖИЗНИ У ПАЦИЕНТОВ С МЕТАСТАЗАМИ В ГОЛОВНОЙ МОЗГ
В целом, прогноз при выявлении метастазов в головной мозг является неблагоприятным. Тот факт, сколько живут пациенты с метастазами в головном мозге, во многом зависит от наличия острой симптоматики, обусловленной следующими моментами:
- Сдавление, дислокации и вклинения структур головного мозга
- Вторичный ишемический инсульт либо кровоизлияние
- Перекрытие путей оттока ликвора и развитие внутричерепной гипертензии
- Прорастание в оболочки мозга и кости
- Прорастание опухоли в сосуды мозга
При наличии хотя бы одного из состояний, перечисленных выше, возникает значительный риск для жизни пациента. Наоборот, при отсутствии осложнений, продолжительность жизни даже при наличии метастазов в мозге может быть достаточно длительной и достигать нескольких лет.
МЕТАСТАЗЫ ГОЛОВНОГО МОЗГА — ЛЕЧЕНИЕ
Как лечить метастазы в головной мозг?
1) Хирургическое лечение — удаления образования из ткани мозга может быть показано в случае одиночной опухоли. Решение о том, прибегать или нет к такому лечению, принимает только нейрохирург.
2) Химиотерапия. Адекватно подобранное химиолечение способно значительно увеличить продолжиьтельность жизни даже при отсутствии радикального удаления опухоли. Тип выбранного препарата зависит от гистологического типа первичной опухоли и подбирается химиотерапевтом.
3) Облучение головного мозга при метастазах дает хорошие результаты при наличии хорошей аппаратуры и отсутствии противопоказаний. Вариантами лучевой терапии являются кибернож и гамма-нож. Фактически, здесь речь идет о лучевой хирургии: направленный пучок излучения разрушает патологическую ткань. Показания к этому методу определяются совместно лучевым терапевтом и нейрохирургом.
ВТОРОЕ МНЕНИЕ
Повторная расшифровка результатов КТ или МРТ при метастазах имеет смысл при сомнениях в диагнозе, при необходимости экспертной оценки, при выборе специализированного лечения. Консультирование снимков специализированными рентгенологами в сложных или онкологических случаях стало частью дорогостоящего лечения за рубежом. В России действует Национальная телерадиологическая сеть — служба удаленных консультаций ведущих диагностов, с помощью которой можно получить альтернативное заключение по исследованию (КТ, МРТ или ПЭТ).
Василий Вишняков, врач-радиолог

Раковые клетки метастазируют гематогенным путем — через кровь
Метастазы (от греческого metástasis, перемещение) – это распространение опухолевых клеток из места возникновения (первичной опухоли) в другие отделы и органы организма пациента. Основных путей распространения метастазов два: по сосудам лимфатической системы (лимфогенное метастазирование) и по сосудам кровеносной системы (гематогенное метастазирование).
Метастазы — ни что иное, как раковые клетки, оторвавшиеся от первичной опухоли и начавшее свое “путешествие” по сосудам. Обычно опухоли дают метастазы на поздних стадиях, поэтому чрезвычайно важно определить, является ли выявленная опухоль первичной, либо следует внимательно изучить организм в поисках источника метастазирования.
Лечение метастазов
Метастазы рака, как и само заболевание, требуют лечения. Для этого применяются следующие методы:
- химиотерапия;
- лучевая терапия (или радиотерапия);
- хирургическое лечение (в частности, малотравматичная хирургия — лапароскопия);
- радиохирургия КиберНож.
Метод лечения метастазов, исходя из особенностей каждого заболевания, определяется консилиумом специалистов.
Среди методов терапии метастазов особого внимания заслуживает КиберНож. Это метод бескровной дистанционной радиохирургии признан “золотым стандартом” лечения и применяется в большинстве случаем распространенности онкологического процесса:
КиберНож не предусматривает хирургического вмешательства, как при традиционном оперативном лечении метастазов. Радиохирургическая система осуществляет доставку высоких доз ионизирующего излучения точно в объем опухолевых клеток, позволяя за один-два сеанса удалить не только единичные но и множественные новообразования.
Механизмы злокачественного роста
Развитие рака начинается в тот момент, когда воспроизводится клетка с поврежденными генами. Впоследствии раковые клетки осуществляют неконтролируемое деление (ненормальный митоз), что приводит к быстрому увеличению скопления клеток, которое может быть обнаружено при обследовании пациента во время профилактического онкоскрининга. Совокупность раковых клеток в месте начала опухолевого процесса и является первичной опухолью. Дальнейший рост опухоли может приводить к ее прорастанию в окружающие ткани и органы. Такие прорастания принято называть локальными метастазами.
При продолжении опухолевого процесса наблюдается отрыв отдельных клеток с дальнейшим их распространением по кровотоку и лимфотоку, ввиду чего, при определенных условиях (сниженном общем или местном иммунитете), происходит развитие метастатических опухолей. У пациентов с хорошей сопротивляемостью организма занос опухолевых клеток в другие органы не приводит к развитию метастатического поражения.
Идентифицировать недифференцированные клетки при подозрении на наличие опухоли помогают методы биохимических и цитогенетических исследований.
Передвижение метастазов
Попадают опухолевые клетки в сосуды лимфатической и/или кровеносной систем после того, как целостность сосудов в их месте соприкосновения с опухолью нарушается.

Механизмы метастазирования опухолей
Если опухолевой клетке, циркулирующей в крови или лимфе, удается прикрепиться к стенке сосуда либо к органу, через который проходит сосуд, она проникает за пределы своего “транспортного коридора” и продолжает неконтролируемое размножение.
Таким образом формируется еще одна опухоль (вторичная, или метастатическая), которая может быть выявлена в процессе клинической диагностики. При детальном рассмотрении, тип клеток этой новой опухоли (метастаза) совпадает с типом клеток первичной опухоли. Таким образом, клетки метастаза по структуре и метаболизму, в большинстве случаев, соответствуют клеткам первичной опухоли. В некоторых случаях это помогает сделать лечение рака более эффективным — выявление неспецифичного для данной локализации типа опухоли служит сигналом для дальнейшего поиска первичного опухолевого очага.
К примеру, рак молочной железы чаще всего метастазирует в легкие. Поэтому при обнаружении в легких опухоли, состоящей из аномальных клеток молочной железы, онколог обязан предпринять действия по обнаружению первичной опухоли.
Метастазирование — основной (но не единственный) признак злокачественности опухоли. Однако способность метастазировать у различных видов рака — различна. Например, из двух опухолей кожи меланома — крайне агрессивно метастазирует, а случаи метастазирования базалиомы (базальноклеточный рак кожи) — чрезвычайно редки.
Рецидивы и метастазы злокачественной опухоли — тяжелое осложнение, более опасное для жизни больного, чем первичная опухоль. Раннее выявление этих осложнений и специализированное лечение являются основным направлением борьбы за продолжительность жизни онкологических больных.
Особенности рецидивирования и метастазирования опухолей
Разнообразные клинические наблюдения и результаты статистических исследований доказали, что на частоту и особенности возникновения рецидивов и метастазирования, которые определяют прогноз болезни, влияют следующие факторы:
- Стадия опухоли на момент начала специализированного лечения
Теоретически, у пациентов, получивших радикальное лечение (хирургия или радиохирургия) на ПЕРВОЙ стадии заболевания, опухолевые клетки не проникли за пределы опухоли в сосуды лимфатической или кровеносной системы. А значит, нет причин ожидать метастазов или рецидива опухоли.

Метастазы в кожу, первичная опухоль — аденокарцинома желудка
Однако точной информации о том, не проникли ли единичные клетки в кровоток/лимфоток, в полном ли объеме была иссечена опухоль, в полный ли объем опухолевого поражения была осуществлена доставка радиохирургической дозы ионизирующего излучения от КиберНожа или Гамма Ножа, — нет.
Поэтому пациенты, получившие лечение на первой стадии рака подлежат обязательным осмотрам.
- Локализация опухоли
Современные методы лечения позволяют достичь эффективности лечения, например, (кроме меланомы), в 70-80 %. Этот же показатель у пациентов на первой стадии немеланомных раков кожи достигает 100%. При этом расположение (локализация) первичной опухоли оказывает влияние на только на частоту метастазирования, но и на те “цели”, в которые она “отправляет” метастазы.
Примеры метастазирования:
опухоли средне- и верхнеампулярных отделов кишечника — вверх по брыжейке и в лимфоузлы тазовой клетчатки;
рак простаты — в костную систему (таз, крестец, позвоночник).
Из-за особенностей анатомического строения каждого из органов даже размещение опухоли в определенной части является фактором влияния на прогноз распространения. К примеру, при развитии опухоли молочной железы во внутреннем квадранте прогноз может быть хуже, чем при локализации в наружном квадранте и т. д.
- Форма опухолевого роста и гистологического строения опухоли
Поверхностные формы рака кожи растут медленно, многие годы не метастазируя. Опухоли инфильтративного типа растут быстро и рано дают метастазы. Неблагоприятные результаты лечения больных раком легкого отмечены при низкодифференцированных формах рака. Чрезвычайно активно метастазирует меланома. Экзофитные опухоли желудочно-кишечного тракта (полипообразный, грибовидный) менее злокачественны, чем инфильтративные формы рака этого же органа.
- Характер и объем радикального лечения
Прямое влияние на вероятность и характер метастазирования оказывает то, каким образом пациент получил лечение первичной опухоли. Современная онкология многократно доказала, что наибольшего эффекта (в том числе снизить частоту рецидивов и метастазирования) удается добиться при проведении сочетанного лечения, при котором используется комбинация методов: хирургии, радиохирургии (КиберНож, Гамма Нож), химиотерапии, таргетного лечения и др.
- Возраст пациентов
Рост опухоли и метастазирование у более молодых людей, в сравнении с более пожилыми пациентами, протекает аналогично другим биологическим процессам — быстрее и интенсивнее.
Пути метастазирования
Основных путей метастазирования (путей распространения опухолевых клеток от первичной опухоли в другие части организма) — два.

Типичные пути метастазирования опухолей
Лимфогенный путь — перенос клеток опухоли, проросшей сквозь стенку лимфатического сосуда, с током лимфы в регионарные (близлежащие) лимфоузлы или отдаленные лимфоузлы.
Наиболее часто метастазируют лимфогенным путем такие опухоли как:
Гематогенный путь метастазирования — перенос опухолевых клеток от первичной опухоли с кровотоком. Мишенью таких метастазов становятся легкие, печень и кости. Наиболее часто гематогенным путем метастазируют следующие виды опухолей:
- злокачественные опухоли лимфатической и кроветворной ткани,
- саркома,
- гипернефрома,
- хорионэпителиома.
При этом наиболее часто регистрируемые опухоли (рак легких и бронхов, рак молочной железы, рак щитовидной железы, рак яичников) с одинаковой интенсивностью распространяют метастазы как гематогенным, так и лимфогенным путем.

Рак брюшины — наличие раковых клеток, рассеянных метастазами по брюшине. На фото можно увидеть тонкую кишку, покрытую блестящей брюшиной с несколькими небольшими розовыми имплантациями раковых клеток (обозначены синей стрелкой)
Наиболее предсказуемым является лимфогенное метастазирование, которое является и наиболее изученным, регионарные метастазы в лимфоузлы являются одним из основных объектов диагностики в каждом из случаев. Это позволяет выявлять метастазы в лимфоузлы раньше, а лечить — эффективнее.
Лимфогенные метастазы
Основной “мишенью” метастазирования является область шеи, вернее, лимфоузлы шеи, через которые проходит лимфоток как от верхней части организма (голова, органы грудной полости, верхние конечности), так и от структур и органов нижней половины тела человека (органов брюшной полости, туловища, нижних конечностей).

Типичные пути метастазирования
Ввиду особенностей топографии лимфатической системы, наиболее частыми “маршрутами” лимфогенного метастазирования являются следующие:
- рак нижней губы, передних отделов языка и полости рта, верхней челюсти метастазирует, прежде всего, в подбородочные и подчелюстные лимфатические узлы;
- опухоли задних отделов языка, дна полости рта, глотки, гортани, щитовидной железы — в лимфатические узлы по ходу сосудисто-нервного пучка шеи;
- рак легких и рак молочной железы метастазирует в надключичную область, в лимфоузлы, расположенные снаружи от грудинно-ключично-сосцевидной мышцы.

Грибовидный метастаз рака легких в кожу плеча
- рак органов брюшной полости метастазирует в надключичную область, в лимфатические узлы, расположенные внутрь от грудино-ключично-сосцевидной мышцы, между и позади ее ножек
- метастазы рака желудка распространяются настолько показательно, что метастазы в каждую из мишеней имеют свою классификацию в зависимости от “мишени”: метастазы в лимфоузлы левую надключичную область (метастазы Вирхова, вирховские узлы), в лимфоузлы тазовой области (метастазы Шницлера, шницлеровские узлы), лимфоузлы подмышечной области (метастазы Айриша), метастаз в яичники (метастаз Крукенберга), в пупок (метастаз сестры Марии Джозеф)

Рак правого яичника (1) с метастазами в брюшной полости: метастазы в кишечнике (2), метастазы диафрагмы (3) и сальника (4)
Второе место по частоте сосредоточения лимфоузлов, в которые направляются метастазы, — подмышечная область. Их исследование требуется при наличии у пациента рака молочной железы, рака кожи туловища и верхних конечностей (в том числе, меланомы).
Метастазы в лимфоузлы паховой области дают злокачественные опухоли наружных половых органов, нижних конечностей, крестцово-ягодичной области.
Гематогенные метастазы
В отличие от лимфогенных, гематогенные метастазы чаще бывают множественными и располагаются на значительном удалении от первичной опухоли. Наиболее частые источники гематогенных метастазов в легких — злокачественные опухоли яичника, рак молочной железы, рак почек, остеосаркомы и саркомы мягких тканей. В печень часто метастазируют рак желудка и поджелудочной железы, рак прямой кишки, рак легкого, рак почек.
Признаки (симптомы) метастазов:
Для метастазов в различные “мишени” существуют характерные признаки, по которым врач или сам пациент могут определить наличие процесса метастазирования:
- лимфоузлы: лимфаденопатия;
- легкие : кашель, кровохарканье и одышка;
- печень: гепатомегалия (увеличение печени), тошнота и желтуха;
- кости: боль в костях, переломы пострадавших костей;
- головной мозг: неврологические симптомы, такие симптомы как головные боли, припадки и головокружение возникают позже.
И наоборот, метастазами в отдельные “органы-мишени” характеризуются группы локализаций, в которых с высокой вероятностью развивается первичная опухоль:
- сдавливание гортанного нерва (хриплая речь, шепот, изменение голоса) может свидетельствовать о первичной опухоли пищевода, щитовидной железы, легкого;
- боли в позвоночнике, костях таза и трубчатых костях — могут быть признаками метастазов рака молочной железы, щитовидной железы, простаты, рака легкого.
Рецидив опухоли
При наблюдении пациентов, получивших лечение по поводу злокачественного новообразования, следует обращать внимание не только на развитие возможных метастазов, но и на рецидив заболевания — возобновление роста из клеток опухоли, оставшихся после хирургического лечения или после лучевого лечения. Рецидив может начаться из одиночной опухолевой клетки. Как правило, рецидивы возникают после проведения радикального лечения, при котором применялись устаревшие технологии лучевого лечения (например, лучевая терапия без визуализации расположения опухолей и зон различных подводимых доз), хирургического вмешательства, выполненного в сокращенном объеме из-за особенностей расположения опухоли либо состояния пациента. Однако случаи, когда рецидив опухоли происходит из нескольких первичных очагов, расположенных в разных отделах одного органа (первичная множественность) — также встречаются.
Однако задача по своевременному выявлению рецидивов опухоли должна решаться не только лечащим врачом. Как правило, первым замечает ранее перенесенные симптомы сам пациент. К сожалению, психологический аспект, заключающийся в непринятии пациентов вероятности повторения заболевания и связанного с этим лечения, приводит к несвоевременному обращению к онкологу.
Важную роль в ранней диагностике возможного рецидива опухолевого заболевания имеет внимание членов семьи, друзей и родственников пациента, получившего радикальное лечение. Такие симптомы, как слабость, увеличение лимфоузлов, местная болезненность, психические нарушения, депрессия и т.д. являются сигналом к внеплановому визиту к онкологу и проведению соответствующего обследования. Тем более, что многие опухоли и их метастазы имеют ряд характерных симптомов, например, отечность верхних конечностей у пациентки после лечения рака груди может быть связан не только с рубцеванием тканей подмышечной области после проведенной операции, но и симптомов роста метастазов в подмышечных лимфоузлах, лимфостаз в нижних конечностях у пациентки после радикального лечения рака шейки матки также может свидетельствовать о рецидиве заболевания или наличии метастазов.
Реабилитация пациентов после лечения метастазов и рецидивов
Реабилитация пациента после лечения злокачественных опухолей — важная составляющая комплексной онкологической помощи. Правильная разработка и реализация плана по физиологической и психологической реабилитации — эта задача должна решаться одновременно с окончанием этапа лечения и началом наблюдения на предмет выявления возможных рецидивов или метастазов.
Читайте также:

