Пункционное дренирование кисты печени

Обусловлено это двумя основными причинами:
- ранней диагностикой патологии (благодаря широкому внедрению и общедоступности УЗИ и КТ);
- возможностью визуального контроля за процессом коррекции.
Изменился подход к лечению подобных заболеваний — от консервативно-выжидательного до активно-радикального.
Основные группы очаговых поражений печени:
- непаразитарные кисты (одиночная, множественные, поликистоз);
- паразитарные (эхинококкоз, альвеококкоз);
- доброкачественные опухоли (аденома, гемангиома, фокальная нодулярная гиперплазия);
- злокачественные (рак печени, гепатома);
- послеоперационные и посттравматические кисты, абсцессы, гематомы.
Непаразитарные кисты печени (НКП) — нозологические формы, объединяемые по признаку образования в печени полости (полостей), заполненных жидкостью.
Согласно современным представлениям, истинные кисты в печени возникают в том случае, если во время эмбрионального развития к системе желчных путей не подключаются отдельные внутридольковые и междольковые желчные ходы. Кисты выстланы изнутри эпителием, который продуцирует жидкость. Заболевание встречается у 4–7% населения; у женщин приблизительно в 3 раза чаще.
Ложные кисты возникают после травматического разрыва печени, их стенка состоит из фиброзно измененной ткани. Могут также образовываться после лечения абсцесса печени, удаления эхинококка.
Главная особенность НКП — преимущественно бессимптомное течение. C увеличением размеров кисты появляются жалобы, которые не носят специфического характера: неопределенные боли в правом подреберье и эпигастральной области, асимметрия живота, определение опухолевидного образования в правом подреберье.
Решающее значение в выявлении НКП принадлежит УЗИ и КТ брюшной полости. Использование современных УЗ-методик — цветового дуплексного сканирования, трехмерной реконструкции печени и прилежащих сосудов — способствует в сложных клинических случаях правильной дифференциальной диагностике истинных кист с другими жидкостными доброкачественными и злокачественными образованиями.
Дальнейшая тактика исследований заключается в решении вопросов:
- Кисты паразитарные или непаразитарные?
- Не являются ли они проявлением первичного рака печени?
- Имеются ли осложнения?
При динамическом наблюдении пациентов с НКП отмечено: кисты растут. Следовательно, увеличивается риск осложнений: кровоизлияний и желчеистечений в полость кисты, инфицирований и нагноений содержимого, спонтанного разрыва образования с кровотечением в брюшную полость, атрофии окружающей паренхимы печени. Все это диктует начинать лечение больных с НКП сразу после выявления кист даже небольших размеров.
От открытой операции — к мини
До середины 1990-х гг. основным методом лечения НКП была только открытая операция: вскрытие и опорожнение кист (фенестрация), цистэктомия, резекция части печени с кистой или множественными сливными кистами, вскрытие их с тампонадой, марсупиализация.
Малоинвазивные вмешательства под контролем эхографии осуществляются в ДХЦ 15 лет. Могут представлять прицельную пункцию патологического очага с последующей биопсией, аспирацией содержимого, введение в полость лекарственных средств либо ее дренирование.
При выявлении солитарной кисты печени размером до 3 см общепринята выжидательная тактика с регулярным (1 раз в 6 месяцев) динамическим ультразвуковым наблюдением.
Кисты средней величины — до 5 см — подвергаются чрескожному пункционно-аспирационному склерозированию под УЗ-контролем.
У пациентов с образованиями больших размеров выполняется дренирование полости кисты с повторным введением склерозанта.
Чрескожное пункционное склерозирующее лечение кист должно превратить истинную кисту в ложную, что ведет к быстрому закрытию и рубцеванию остаточной полости. Деэпителизация достигается обработкой внутренней поверхности кисты 96% этанолом. Он вводится в полость по игле или установленному в нее катетеру в объеме, равном 1/4 объема аспирированной жидкости.
Показания к чрескожному склерозирующему лечению истинных кист печени
- солитарные и множественные кисты до 5 см;
- отсутствие безопасной трассы для катетерного дренирования кист большего размера;
- образования до 10 см при поликистозе;
- краевое расположение.
- размеры кист более 5 см;
- кисты осложненные;
- неэффективность пункционного лечения.
- поликистоз печени или множественные кисты с учетом различных их размеров;
- неэффективность пункционного лечения или развитие осложнений в ходе его проведения;
- дополнительные пункционные вмешательства в процессе катетерного лечения или после его завершения.
Наш опыт и выводы
На обследовании и лечении в ДХЦ за 12 лет находились 53 ребенка от 6 месяцев до 14 лет с кистами печени: 32 мальчика и 21 девочка. У 42 больных выявлены одиночные НКП, у 5 — множественные, у 6 — эхинококковые кисты печени, подтвержденные иммунологическими методами диагностики (ИФА).
Оперативному вмешательству подвергся 41 ребенок. Средний диаметр кист — 56±2,7 мм. Выполнено 65 различных хирургических вмешательств.
По поводу неосложненных кист печени сделано 56 малоинвазивных операций. В 9 случаях после однократной пункции или дренирования кисты исчезли полностью. В 12 — значительно уменьшились и не требовали дополнительного вмешательства. Повторная пункция проводилась 7 детям, 2 — трехкратная. Многократные пункции (до 5) выполнены 5 пациентам с поликистозом печени, сочетающимся у 3 с поликистозом почек. При пункции произведена декомпрессия напряженных доминирующих кист, что привело к улучшению состояния.
4 из 6 больных эхинококкозом печени оперированы лапароскопически.
Летальных исходов или развития опухолей на месте кист не отмечено.
Физиологичность и щадящий характер чрескожного пункционно-дренажного метода в сочетании с высокой эффективностью позволяют утверждать, что данные малоинвазивные вмешательства под контролем эхографии являются операцией выбора при лечении непаразитарных кист печени у детей.
Чрескожное дренирование с повторной склерозацией 96% этанолом используется преимущественно в лечении крупных НКП, особенно при их локализации вблизи крупных сосудов и желчевыводящих протоков.
Пункционно-аспирационный метод — оптимальный в случаях поликистоза ввиду массивности поражения печени, а также при внутрипаренхиматозном расположении кист. При динамическом наблюдении пациентов с непаразитарными кистами печени отмечено, что образования растут. Потому лечение надо начинать сразу после выявления кист даже небольших размеров.
Василий Аверин, заведующий кафедрой детской хирургии БГМУ, руководитель Детского хирургического центра, доктор мед. наук, профессор; Юрий Дегтярёв, доцент кафедры детской хирургии БГМУ, кандидат мед. наук; Светлана Новицкая, врач-детский хирург Детского хирургического центра.
Широкое внедрение в клиническую практику метода ультразвуковой эхотомографии и возможность выполнения чрескожной прицельной аспи-рационной биопсии печени позволяет не только определить наличие кисты и характер ее содержимого, но и выполнить лечебное вмешательство: декомпрессию, склерозируюшую и антибактериальную терапию.
Учитывая высокую эффективность пункционных вмешательств из чре-скожного чреспеченочного доступа под сонографическим контролем, А.А. Шалимов с соавт dig this. (1993) считают этот способ лечения методом выбора, а к оперативному лечению прибегают в случаях осложнений (кровотечение, разрыв кисты), многокамерных кист, трудностей дифференциальной диагностики малигнизированных кист, неэффективности пункций вследствие связи кист между собой при поликистозе. Считается, что выполнение прицельной лечебно-диагностической пункции с последующим отсасыванием содержимого целесообразно при единичных кистах печени [Новикова М.Н., 1986; Тодуа Ф.И. и др., 1987; Кузин Н.М., 1996; Roemer C.E. et al., 1981].
Несомненно, пункционный метод лечения является наиболее щадящим лечебным методом. Н.Ф. Кузовлев с соавт. (1999), обобщив свой опыт лечения непаразитарных кист печени, считают пункцию с введением склерозанта под контролем сонографии и КТ оптимальным методом лечения кист до 50 мм в диаметре. Более крупные кисты, по их мнению, требуют дренирования. При наблюдении за больными в течение 2 лет авторы не выявили рецидивов заболевания. О.Г.Лексунов с соавт. (1999), Ю.А. Не-стеренко с соавт. (1999) считают возможным осуществление тонкоигольной аспирации с введением склерозанта (96% этилового спирта) при кистах менее 40 мм в диаметре, причем для достижения лечебного эффекта требуется от 1 до 3 пункций. Более крупные кисты необходимо дренировать с помощью стилет-катетеров и проводить склерозирующую терапию.
Однако эта методика лечения дискутабельна. Многие авторы полагают, что игловая аспирация и другие подобные манипуляции, в том числе введение в полость кист склерозирующих веществ, являются опасными, неадекватными в лечебном аспекте методами, приводящими к тяжелым последствиям [Edwards J.D. etal., 1987; RifkinM.D. etal., 1987]. Введение в полость кисты склерозирующих веществ может таить в себе определенную опасность: часто повреждается прилегающая неизмененная ткань печени, возможны кровотечения в полость кисты [Fernandez M. et al., 1984; Pichlmayr R., Gubernatis G., 1987]. В эксперименте при пункционном лечении установлено что, 0,2%-ный раствор перманганата калия при 5 минутной экспозиции вызывает некроз эпителиальной выстилки, без повреждения окружающих тканей, однако это требует дальнейшего изучения для внедрения в клиническую практику. Чрескожная пункция объемных образований печени с отсасыванием содержимого опасна, особенно при паразитарной кисте или гемангиоме [Roemer СЕ. et al., 1981]. А.И. Ларионов с соавт. (1999), проанализировав результаты лечения 102 больных с идиопатическими кистами печени, в комплексе лечения которых использовались пункционная асипирация под УЗИ-контролем, аспирация и дренирование, склеротерапия, лапароскопическая фенестрация, цистэктомия и резекция печени, приходят к выводу, что пункционные методы лечения малоэффективны, часто осложняются нагноением и приводят к рецидиву у большинства пациентов. Оптимальным методом лечения авторы считают фенестрацию с заполнением остаточной полости пленкой с антибиотиком.
Таким образом, клиническое осмысление возможностей современных технологий в диагностике и хирургическом лечении кист печени до сих пор продолжается. Только последовательные комплексные исследования помогут в выборе оптимальной хирургической тактики в лечении этой патологии.

Обусловлено это двумя основными причинами:
- ранней диагностикой патологии (благодаря широкому внедрению и общедоступности УЗИ и КТ);
- возможностью визуального контроля за процессом коррекции.
Изменился подход к лечению подобных заболеваний — от консервативно-выжидательного до активно-радикального.
Основные группы очаговых поражений печени:
- непаразитарные кисты (одиночная, множественные, поликистоз);
- паразитарные (эхинококкоз, альвеококкоз);
- доброкачественные опухоли (аденома, гемангиома, фокальная нодулярная гиперплазия);
- злокачественные (рак печени, гепатома);
- послеоперационные и посттравматические кисты, абсцессы, гематомы.
Непаразитарные кисты печени (НКП) — нозологические формы, объединяемые по признаку образования в печени полости (полостей), заполненных жидкостью.
Согласно современным представлениям, истинные кисты в печени возникают в том случае, если во время эмбрионального развития к системе желчных путей не подключаются отдельные внутридольковые и междольковые желчные ходы. Кисты выстланы изнутри эпителием, который продуцирует жидкость. Заболевание встречается у 4–7% населения; у женщин приблизительно в 3 раза чаще.
Ложные кисты возникают после травматического разрыва печени, их стенка состоит из фиброзно измененной ткани. Могут также образовываться после лечения абсцесса печени, удаления эхинококка.
Главная особенность НКП — преимущественно бессимптомное течение. C увеличением размеров кисты появляются жалобы, которые не носят специфического характера: неопределенные боли в правом подреберье и эпигастральной области, асимметрия живота, определение опухолевидного образования в правом подреберье.
Решающее значение в выявлении НКП принадлежит УЗИ и КТ брюшной полости. Использование современных УЗ-методик — цветового дуплексного сканирования, трехмерной реконструкции печени и прилежащих сосудов — способствует в сложных клинических случаях правильной дифференциальной диагностике истинных кист с другими жидкостными доброкачественными и злокачественными образованиями.
Дальнейшая тактика исследований заключается в решении вопросов:
- Кисты паразитарные или непаразитарные?
- Не являются ли они проявлением первичного рака печени?
- Имеются ли осложнения?
При динамическом наблюдении пациентов с НКП отмечено: кисты растут. Следовательно, увеличивается риск осложнений: кровоизлияний и желчеистечений в полость кисты, инфицирований и нагноений содержимого, спонтанного разрыва образования с кровотечением в брюшную полость, атрофии окружающей паренхимы печени. Все это диктует начинать лечение больных с НКП сразу после выявления кист даже небольших размеров.
От открытой операции — к мини
До середины 1990-х гг. основным методом лечения НКП была только открытая операция: вскрытие и опорожнение кист (фенестрация), цистэктомия, резекция части печени с кистой или множественными сливными кистами, вскрытие их с тампонадой, марсупиализация.
Малоинвазивные вмешательства под контролем эхографии осуществляются в ДХЦ 15 лет. Могут представлять прицельную пункцию патологического очага с последующей биопсией, аспирацией содержимого, введение в полость лекарственных средств либо ее дренирование.
При выявлении солитарной кисты печени размером до 3 см общепринята выжидательная тактика с регулярным (1 раз в 6 месяцев) динамическим ультразвуковым наблюдением.
Кисты средней величины — до 5 см — подвергаются чрескожному пункционно-аспирационному склерозированию под УЗ-контролем.
У пациентов с образованиями больших размеров выполняется дренирование полости кисты с повторным введением склерозанта.
Чрескожное пункционное склерозирующее лечение кист должно превратить истинную кисту в ложную, что ведет к быстрому закрытию и рубцеванию остаточной полости. Деэпителизация достигается обработкой внутренней поверхности кисты 96% этанолом. Он вводится в полость по игле или установленному в нее катетеру в объеме, равном 1/4 объема аспирированной жидкости.
Показания к чрескожному склерозирующему лечению истинных кист печени
- солитарные и множественные кисты до 5 см;
- отсутствие безопасной трассы для катетерного дренирования кист большего размера;
- образования до 10 см при поликистозе;
- краевое расположение.
- размеры кист более 5 см;
- кисты осложненные;
- неэффективность пункционного лечения.
- поликистоз печени или множественные кисты с учетом различных их размеров;
- неэффективность пункционного лечения или развитие осложнений в ходе его проведения;
- дополнительные пункционные вмешательства в процессе катетерного лечения или после его завершения.
Наш опыт и выводы
На обследовании и лечении в ДХЦ за 12 лет находились 53 ребенка от 6 месяцев до 14 лет с кистами печени: 32 мальчика и 21 девочка. У 42 больных выявлены одиночные НКП, у 5 — множественные, у 6 — эхинококковые кисты печени, подтвержденные иммунологическими методами диагностики (ИФА).
Оперативному вмешательству подвергся 41 ребенок. Средний диаметр кист — 56±2,7 мм. Выполнено 65 различных хирургических вмешательств.
По поводу неосложненных кист печени сделано 56 малоинвазивных операций. В 9 случаях после однократной пункции или дренирования кисты исчезли полностью. В 12 — значительно уменьшились и не требовали дополнительного вмешательства. Повторная пункция проводилась 7 детям, 2 — трехкратная. Многократные пункции (до 5) выполнены 5 пациентам с поликистозом печени, сочетающимся у 3 с поликистозом почек. При пункции произведена декомпрессия напряженных доминирующих кист, что привело к улучшению состояния.
4 из 6 больных эхинококкозом печени оперированы лапароскопически.
Летальных исходов или развития опухолей на месте кист не отмечено.
Физиологичность и щадящий характер чрескожного пункционно-дренажного метода в сочетании с высокой эффективностью позволяют утверждать, что данные малоинвазивные вмешательства под контролем эхографии являются операцией выбора при лечении непаразитарных кист печени у детей.
Чрескожное дренирование с повторной склерозацией 96% этанолом используется преимущественно в лечении крупных НКП, особенно при их локализации вблизи крупных сосудов и желчевыводящих протоков.
Пункционно-аспирационный метод — оптимальный в случаях поликистоза ввиду массивности поражения печени, а также при внутрипаренхиматозном расположении кист. При динамическом наблюдении пациентов с непаразитарными кистами печени отмечено, что образования растут. Потому лечение надо начинать сразу после выявления кист даже небольших размеров.
Василий Аверин, заведующий кафедрой детской хирургии БГМУ, руководитель Детского хирургического центра, доктор мед. наук, профессор; Юрий Дегтярёв, доцент кафедры детской хирургии БГМУ, кандидат мед. наук; Светлана Новицкая, врач-детский хирург Детского хирургического центра.

-
3 минут на чтение

Дренаж печени необходим при скоплении гноя или токсинов в органе. Вредные кровяные примеси оседают в печени и она, как и другой орган, загрязняется. Помимо дренажа, применяется и тюбаж — откачивание жидкости из желчного пузыря. Все эти действия должен осуществлять специалист, иначе можно серьезно навредить организму.
Что такое дренаж печени
Процедура включает в себя удаление гнойного содержимого, который скапливается в паренхиме органа при абсцессе. Абсцесс — это полость, образованная в каком-либо органе, которая заполняется гноем.
Развиться абсцесс может из-за воспаления в печени. При постепенном разрушении долей органа внутри их образуется полость, которая заполняется гноем. Она представляет собой круглое образование с окруженной оболочкой. На начальном этапе абсцесса у человека появляются признаки интоксикации организма.
Дренаж применяется не только при скоплении гноя в самом печеночном органе, гной откачивается и из желчного пузыря и околопеченочной клетчатки.
Показания
Дренаж печени показан при двух патологиях.
Они вызывают процессы воспаления и как следствие скопление гноя в образовавшихся полостях, то есть, к абсцессу. Могут быть вызваны патогенными бактериями, которые проникают в печень из желчевыводящих путей.
Чаще это эхинококки и печеночный сосальщик. Это приводит к кистозным образованиям в полости органа, хотя появлению подобных кист способствуют и другие причины.
Нужен ли дренаж печени, определяет врач, исходя из имеющихся токсинов и гноя в полости печеночного органа. Если этого не сделать, то токсины начнут всасываться в кровь, что приведет к общей интоксикации организма. При помощи консервативных методов и медикаментов гной вывести из печени невозможно.
Противопоказания
Существуют и противопоказания для дренирования печени. Так, дренаж не проводится в следующих случаях:
- Желтуха.
- Беременность на поздних сроках.
- Лишний вес.
- Нарушения в работе сердечной и дыхательной системы.
Если не учесть все эти противопоказания, то могут случиться различные последствия. Самые легкие из них это появление кровотечений, проникновение инфекции, неполное выведение желчи, гноя и т.д.
Ход проведения
Дренаж печеночного органа представляет собой действие врачей, которые осуществляются в условиях стационара. Проводит его хирург.
В области предполагаемого абсцесса делается прокол кожи. Для помощи задействуется УЗИ, которое осуществляет контроль процедуры. В место прокола вводится длинная игла, которая достигает абсцесса, и при помощи ее откачивается гнойная жидкость. То есть эта скопившаяся жидкость при стерильных условиях выходит наружу через иглу. Такой биоматериал обязательно отправляется в дальнейшем на микробиологическиое исследование.
После этого игла не вынимается, а шприц заполняется раствором антисептика, которым промывается образовавшаяся полость для того, чтобы не распространились патогенные бактерии. При необходимости врач накладывает шов или стерильную повязку.
После проведенного дренажа печени человек должен принимать курс антибактериальной терапии с препаратами широкого спектра действия, например, цефалоспорины, амкоксиклав и др. Если выкачивание применяется при паразитарном поражении печени, то техника его такая же, единственным исключением является замена антибиотиков противогельминтными средствами. Иногда гнойное содержимое абсцесса тяжело выкачать обычной иглой, поэтому применяется более толстая, диаметром 1,2-2 мм.
а) Показания к операции при кисте печени:
— Плановые: дизонтогенетические кисты, сопровождающиеся симптомами смещения; диагностированные эхинококковые кисты; кисты периферических желчных протоков.
— Противопоказания: распространенный альвеолярный эхинококк.
— Альтернативные операции: лапароскопическая операция; антибиотикотерапия; формальная резекция печени.
б) Предоперационная подготовка:
— Предоперационные исследования: ультразвуковое исследование, ЭРХПГ, компьютерная томография, серологические исследования при эхинококкозе.
— Подготовка пациента: периоперационная антибиотикотерапия эхинококкоза.
в) Специфические риски, информированное согласие пациента:
— Анафилактический шок (менее 1% случаев)
— Внутрибрюшное обсеменение (менее 1% случаев)
— Повреждение желчных протоков
— Желчеистечение, желчный свищ (менее 5% случаев)
— Перитонит
— Кровотечение
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
ж) Этапы операции при кисте печени:
— Разрез кожи и локализация
— Хирургическое выделение
— Мобилизация печени
— Пункция кисты
— Удаление свода кисты
— Цистэктомия
— Гемостаз, вмешательство на желчных протоках
— Тампонада сальником
з) Анатомические особенности, серьезные риски, оперативные приемы:
— При дизонтогенетических кистах целенаправленно ищите и перевязывайте с прошиванием приводящий желчный проток. Рассмотрите возможность наложения билиодиге-стивного анастомоза.
— Рассмотрите возможность соединения полостей нескольких дизонтогенетических кист друг с другом.
— Для выявления кист, лежащих в глубине паренхимы печени, используйте интраоперационное ультразвуковое сканирование.
к) Послеоперационные мероприятия:
— Медицинский уход: удалите назогастральный зонд на 1-2 день, удалите дренажи на 2-3 день (при выделении желчи их можно оставить на более длительный срок). Проведите послеоперационное ультразвуковое и серологическое исследования.
— Возобновление питания: позвольте маленькие глотки жидкости с 1-го дня, если это хорошо переносится, быстро расширяйте диету.
— Активизация: сразу же.
— Физиотерапия: дыхательные упражнения.
— Период нетрудоспособности: 2-3 недели.
л) Этапы и техника операции при кисте печени:
1. Разрез кожи и локализация
2. Хирургическое выделение
3. Мобилизация печени
4. Пункция кисты
5. Удаление свода кисты
6. Цистэктомия
7. Гемостаз, вмешательство на желчных протоках
8. Тампонада сальником
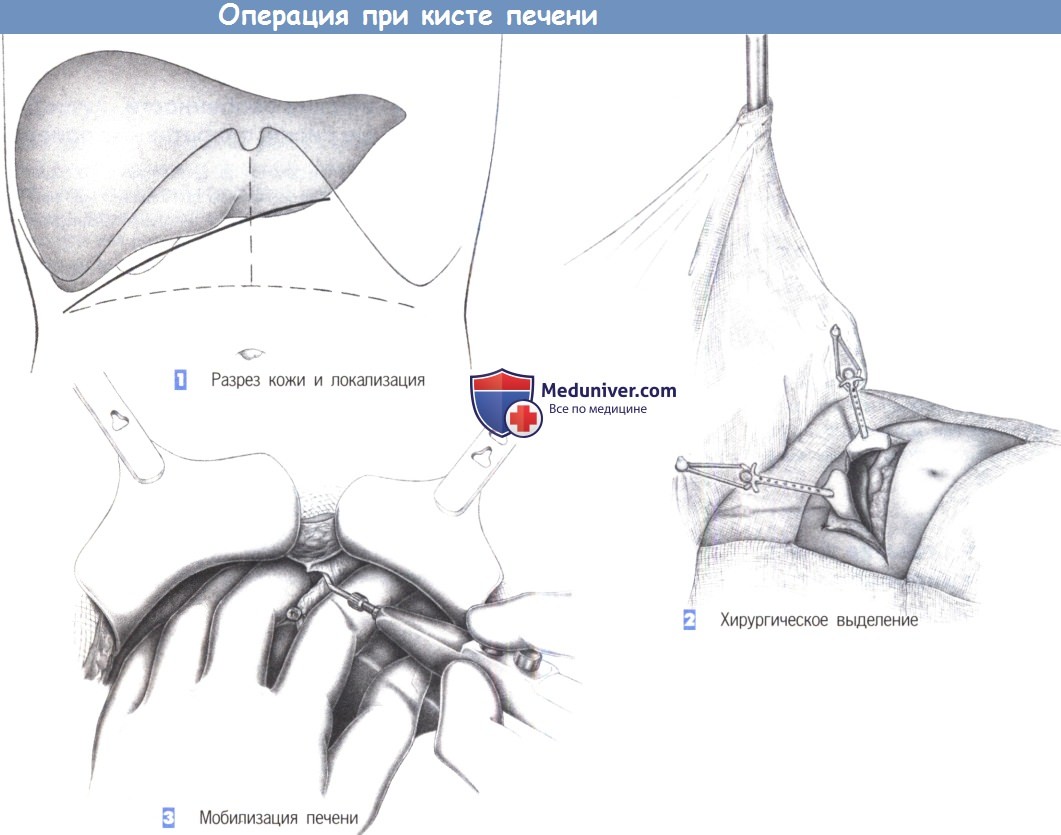
2. Хирургическое выделение. После вскрытия брюшной полости печень обнажается путем введения грудинного ретрактора Рошара. Это позволяет удерживать печень в центре операционного поля в течение всей операции.
3. Мобилизации печени. Мобилизация печени начинается с разделения серповидной связки у места ее соединения с диафрагмой. Умеренная тракция в каудальном направлении натягивает связку, обеспечивая хорошую визуализацию во время ее постепенного пересечения диатермией между указательным и средним пальцем левой руки хирурга.
Крупные сосуды следует коагулировать отдельно, может потребоваться перевязка с прошиванием. Серповидная связка рассекается до слияния печеночных вен с надлежащим вниманием к тому, чтобы предохранить их вместе со смежными правой и левой диафрагмальными венами. После полного разделения серповидной связки печень может быть смещена еще каудальнее.
Если киста все еще не визуализируется, то необходимо освободить печень от забрюшинной фиксации (то есть, пересечь треугольную связку). Это позволит мобилизовать правую долю печени до полой вены. Если киста расположена в левой доле, мобилизация может продолжиться до объема мобилизации при левой лобэктомии.
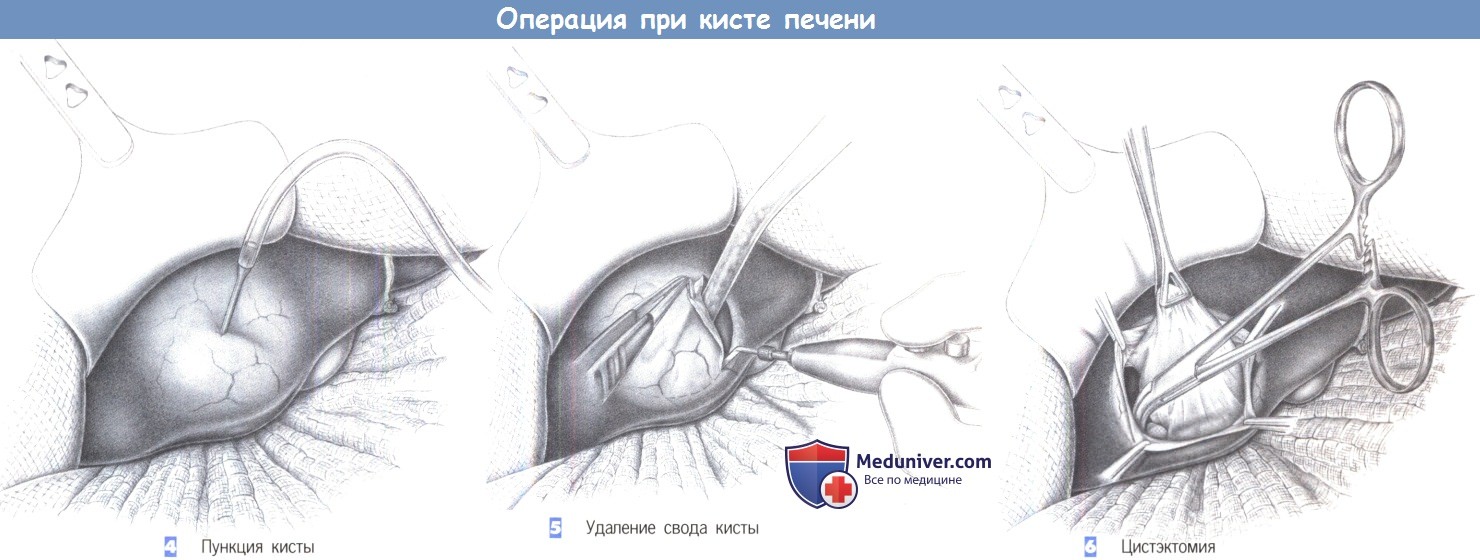
4. Пункция кисты. Печень должна быть мобилизована достаточно для выведения кисты в середину операционного поля. Это облегчается путем тампонирования поддиафрагмального пространства для оттеснения печени книзу, чтобы киста свободно разместилась в операционном поле. Затем киста пунктируется в стерильных условиях.
Содержимое кисты может быть послано для бактериологического исследования. Если дооперационные обследования и интраоперационные данные указывают на эхинококковую кисту, то полость кисты со сколексами внутри должны стерилизоваться введением гипертонического раствора (например, 20% глюкоза или 20% физиологический раствор). Если это идиопатическая или лимфатическая киста, то ее содержимое аспирируется, и киста спадается.
5. Удаление свода кисты. Иссечение передней стенки кисты производится вдоль здорового края печеночной паренхимы. Во время этого содержимое кисты аспирируется, и полость кисты осматривается после полного удаления свода. На протяжении всего процесса удаления свода кисты необходимо путем тампонирования препятствовать тому, чтобы содержимое кисты проникало в брюшную полость. Риск загрязнения никогда полностью не исключается, несмотря на предварительную дезинфекцию гипертоническим раствором.
6. Цистэктомия. После вскрытия эхинококковой кисты нужно полностью удалить зародышевый слой. Это может быть достигнуто тупым отделением кисты или перицистэктомией, которая включает отсечение всей (псевдо-) капсулы от печеночной ткани. Если полная цистэктомия невозможна, необходимо тщательно разрушить остаточный зародышевый эпителий. Для лимфатических кист, кист желчного протока или идиопатических кист, обычно достаточно удаления свода вместе со всеми, возможно кавернозными, камерами кисты.
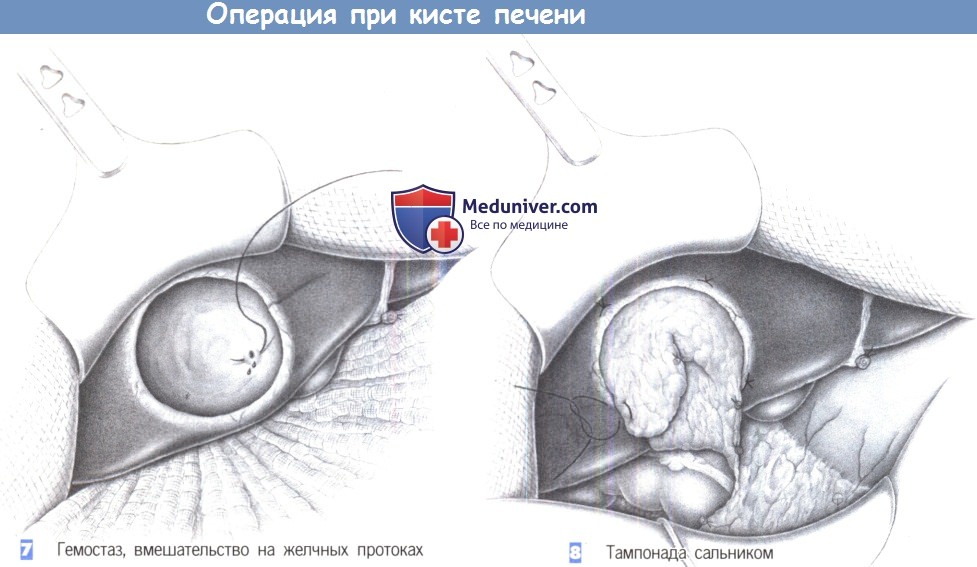
7. Гемостаз, вмешательство на желчных протоках. После удаления стенок кисты ее дно тщательно осматривается. Кровоточащие сосуды и поврежденные желчные протоки раздельно перевязываются с прошиванием. Хирург должен потратить достаточно времени, чтобы распознать и соответственно перекрыть все добавочные протоки и желчные каналы, которые, возможно, были сжаты кистой.
8. Тампонада сальником. Когда содержимое кисты полностью удалено, рекомендуется закрыть остаточную полость прядью сальника. С этой целью часть большого сальника мобилизуется настолько, насколько требуется для его сворачивания в полости кисты. Это должно быть сделано таким образом, чтобы предотвратить дальнейшее формирование кистозных камер. Сальник фиксируется к краю остаточной полости отдельными швами.
- Аритмология
- Компьютерная томография
- Магнитно-резонансная томография (МРТ)
- Функциональные методы диагностики
- Эндоскопия
- Биопсия
- Лабораторная диагностика
- Аритмология
- Гастроэнтерология
- Гематология
- Гинекология
- Дерматовенерология
- Кардиология
- Неврология
- Нефрология
- Онкология
- Оториноларингология
- Офтальмология
- Ревматология
- Сердечно-сосудистая хирургия
- Стоматология
- Терапия
- Травматология
- Урология
- Флебология
- Хирургия
- Эндокринология
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
- Описание
Кисты – это жидкостные образования, которые имеют собственную капсулу. Найти кисту можно в любом органе. У 1-5% населения обнаруживаются кисты печени.
Последние десятилетия увеличивается число людей, обращающихся за медицинской помощью в связи с обнаруженными кистами в печени. Это, зачастую, случайные находки при ультразвуковом обследовании или компьютерной томографии органов брюшной полости.
Этиология, патогенез, классификация
Заболевание клинически проявляется обычно в возрасте от 30 до 50 лет и встречается у женщин в 35 раз чаще, чем у мужчин. Различают истинные и ложные кисты печени. Первые имеют на внутренней поверхности полости покров, состоящий из эпителия желчных протоков. Считается, что они образуются за счет изменения протоков в эмбриогенезе с последующим их отключением от общего желчного дерева. Ложные кисты чаще являются следствием травмы. Основой стенки ложной кисты становится фиброзно-измененная ткань печени в месте повреждения или воспалительного процесса.
Жидкость, содержащаяся в кистах печени, чаще всего прозрачная, светлая или слегка желтоватая, в редких случаях - имеет примесь крови или желчи.
Какими симптомами проявляется заболевание?
При выявлении кисты печени требуется уточнить её характер и выяснить, не является ли она паразитарной. Для этой цели выполняются лабораторные исследования крови (серологические реакции) на присутствие в организме эхинококка. Проводить дифференциальную диагностику приходится также с различными опухолями как самой печени, так и кишечника, забрюшинного пространства, поджелудочной железы, образованиями или водянкой желчного пузыря.
Несмотря на то, что киста растет очень медленно и может не вызывать никаких жалоб, относиться к этой проблеме следует серьезно. Развитие и прогрессирование кисты приводит зачастую к грозным осложнениям. Нарушение движения пищи через желудок и тонкий кишечник из-за сдавления этих органов большой кистой может вызвать не только расстройства усвоения пищи, но и печеночную или почечную колику. Киста, сдавливая желчевыводящие пути, может способствовать их воспалению, привести к механической желтухе. Кроме того, возможно нагноение кисты, кровоизлияния в ней, разрывы её в брюшную полость с последующим кровотечением. Если киста на ножке, то случается её перекрут, что вызывает симптоматику острого живота. Описаны случаи превращения кист в злокачественные новообразования.
Следует отличать образование одиночных кист печени от поликистоза. Поликистоз - это наследственное заболевание, которое характеризуется развитием множественных кист в печени и в других паренхиматозных органах - почках, поджелудочной железе, яичниках. Такое заболевание длительное время имеет благоприятное течение. Только когда поражение органа составляет более 50%, появляется симптоматика, связанная с увеличением печени: диспептические расстройства , чувство тяжести, при пальпации выявляется плотная бугристая ткань печени. Нарушения функции печени появляются только при далеко зашедшем процессе — снижается синтез альбумина, протромбина и т. д. В дальнейшем, когда работоспособных клеток печени остается мало, нарастает печеночная недостаточность, которая способна привести к смерти.
Алгоритм обследования пациентов с кистами печени
Обследование пациентов с идиопатическими кистами печени, помимо общих вопросов, должно решать следующие специфические задачи:
- Обнаружение точного расположения кисты в органе, определение её размеров.
- Дифференциальная диагностика с другими очаговыми заболеваниями печени (паразитарные кисты, абсцессы, гемангиомы и др.) или кистами околопеченочной локализации.
- Оценка функционального состояния печени.
Диагноз непаразитарной кисты печени базируется на результатах комплексного исследования, включающего клиническую картину, данные лабораторных и серологических исследований, различные методы лучевой диагностики (рентгенография, УЗИ, КТ, МРТ, СЦГ), а при необходимости дополняется иммунологическими тестами и ангиографическими исследованиями.
Рентгенологические исследования позволяют выявить только некоторые косвенные признаки заболевания в виде изменения контуров печени, оттеснения диафрагмы, смещения полых органов, в редких случаях - киста становится видимой вследствие отложения солей в ее стенке.
Ультразвуковое исследование является очень ценным методом в диагностике очаговых заболеваний печени.
Кисты печени представляют собой отграниченные тонкой стенкой (1-2 мм) полости с жидкостью; форма их может быть круглой или овальной. В случае наличия внутренней перегородки, кисты печени могут иметь пятнистый рисунок. Иногда для дифференциальной диагностики необходимо провести чрескожную пункцию кисты для получения её содержимого с целью проведения цитологического и бактериологического исследования материала. Проводится эта манипуляция под контролем УЗИ.
Компьютерная томография
- Показания к хирургическому лечению.
- Методика и объем хирургического вмешательства.
- Доступ и вид операции.
Традиционные методы лечения непаразитарных кист печени
Размер и локализация кист печени являются определяющими параметрами для выбора способа хирургического лечения. Выявленные бессимптомные маленькие кисты печени стабильных размеров подлежат наблюдению в динамике, кроме тех случаев, когда они локализуются в области ворот печени и создают билиарный стаз.
Наиболее радикальным методом хирургического лечения является резекция печени. Однако, риск резекции органа достаточно высок и, по сравнению с лечебной необходимостью, является оправданным только при наличии многокамерной цистаденомы или при огромных кистах, обладающих потенциально высокой степенью озлокачествления.
Ведущее значение в хирургии кист печени принадлежит органосохраняющим операциям. В их числе следует назвать частичную резекцию стенки кисты или вскрытие кисты с дренированием оставшейся полости.
Фенестрация кист технически проста, дает значительно меньше осложнений, позволяет сохранять ткань печени, создает эффективную декомпрессию и дренаж кист, лежащих в глубине паренхимы органа. Суть метода заключается во вскрытии полости образования, эвакуации содержимого, удалении части стенки и коагуляции оставшейся части. Как правило выполняют при тотальном поликистозе. Также при поликистозе можно использовать чрескожную пункцию и склерозирование быстро растущих кист.
Эндовидеохирургические операции
Современная видеолапароскопическая техника позволяет получить высококачественное изображение печени, выявить патологические изменения в ней, выполнить прицельную биопсию и оперативное лечение. Приближение лапароскопа к объекту создает эффект его многократного увеличения, что открывает возможности детального, более полноценного изучения патологических очагов. Лапароскопические вмешательства производят после наложения пневмоперитонеума, который отодвигает переднюю брюшную стенку от органов брюшной полости и создает достаточные условия для выполнения различных хирургических манипуляций. Непаразитарные кисты печени, располагающиеся на ее передне-верхней, боковой и нижней поверхностях, хорошо визуализируются и вполне доступны для выполнения таких лапароскопических операций как наружное дренирование, фенестрация, резекция-вылущение и энуклеация кист.
Пункции кист печени
Опыт выполнения чрескожной прицельной аспирационной биопсии печени под ультразвуковым контролем позволяет не только определить наличие кисты и характер ее содержимого, но и выполнить лечебное вмешательство: декомпрессию, склерозирующую и антибактериальную терапию.
Несомненно, пункционный метод лечения является наиболее щадящим. Однако, зачастую для достижения лечебного эффекта требуется от 1 до 3 пункций, а крупные кисты требуют дренирования из-за высокой частоты рецидива.
В нашей клинике имеется большой опыт лечения очаговых заболеваний печени и все возможности для выполнения полноценного обследования и выбора оптимального способа лечения для каждого больного.
Читайте также:

