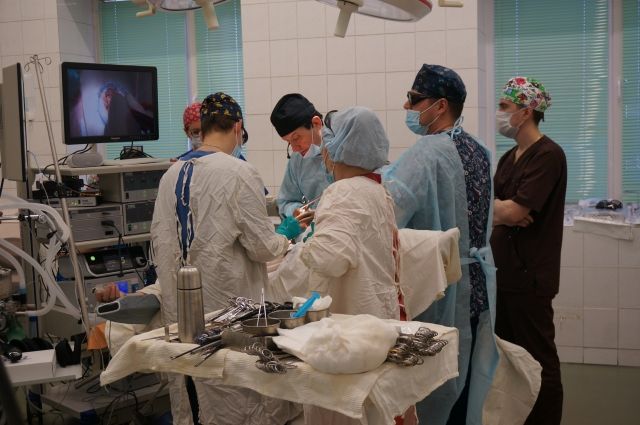
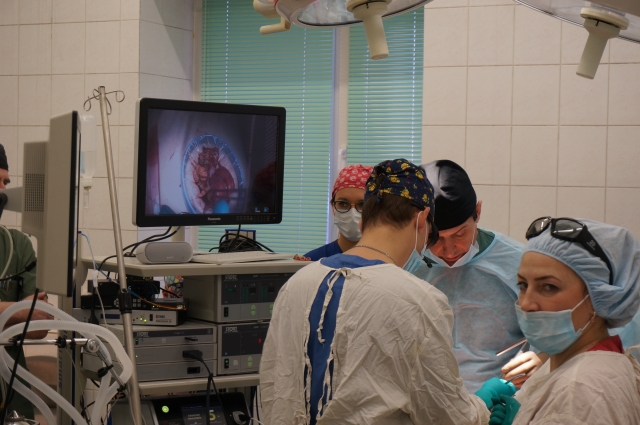
Проблемы пациента при раке прямой кишки
Категория: Сестринское дело в хирургии/Повреждения и заболевания прямой кишки
Рак прямой кишки - злокачественная опухоль, источником которой служат клетки, выстилающие прямую кишку. Опухоль может прорастать в стенку кишки или выступать в её просвет.
Отмечена зависимость развития рака прямой кишки от особенностей питания. Болезнь чаще встречается у людей, употребляющих пищу, богатую жирами и бедную растительной клетчаткой. Рацион питания, перегруженный мясными продуктами, способствует возникновению злокачественных образований в толстом кишечнике.
Кроме того, факторами, повышающими риск развития раковой опухоли, являются хронические воспалительные заболевания толстого кишечника, болезнь Крона, неспецифический язвенный колит, врожденные патологии (семейный полипоз, ферментные недостаточности). Обменные заболевания (сахарный диабет, метаболический синдром, ожирение) также являются канцерогенными факторами.
Наиболее характерными симптомами рака толстой кишки являются кишечное кровотечение, нарушение стула, боль в животе и тенезмы.
Кишечное кровотечение, примесь крови к стулу или наличие скрытой крови отмечаются практически у всех больных раком толстой кишки. Выделение алой крови типично для рака анального канала и прямой кишки. Тёмная кровь более характерна для левой половины ободочной кишки. При этом кровь, смешанная с калом и слизью, является более достоверным признаком. При раке правой половины обычно наблюдается скрытое кровотечение, сопровождающееся анемией, бледностью кожных покровов и слабостью. Нарушение стула, чаще в виде затруднения дефекации, характерно для поздних форм рака левой половины ободочной кишки и прямой кишки. Иногда рак толстой кишки сразу проявляется острой кишечной непроходимостью, требующей срочного оперативного вмешательства. При раке прямой кишки больные, как правило, жалуются на чувство неполного опорожнения или ложные позывы на дефекацию. Нередко абдоминальные симптомы отсутствуют, больных в основном беспокоят слабость, потеря аппетита, снижение массы тела. В поздних стадиях заболевания присоединяются гепатомегалия и асцит.
- анализ жалоб и анамнеза (следует помнить, что у лиц старше 50 лет риск возникновения рака толстой кишки очень высок);
- клиническое исследование;
- пальцевое исследование прямой кишки;
- ректороманоскопия;
- клинический анализ крови;
- анализ кала на скрытую кровь;
- колоноскопия;
- ирригоскопия (при сомнительных данных колоноскопии или их отсутствии);
- ультразвуковое исследование органов живота и малого таза;
- эндоректальное ультразвуковое исследование;
- биопсия обнаруженной опухоли.
Основной методикой лечения рака прямой кишки является хирургическое удаление опухоли, прилежащих тканей и лимфоузлов.
Выбор методики осуществляется в зависимости от стадии заболевания, размера опухоли, степени поражения метастазами лимфатических узлов и других органов и тканей.
Удаление полипа прямой кишки часто выполняется в процессе проведения колоноскопии методом электрокоагуляции. Если при последующей гистологии тканей полипа обнаруживают злокачественные клетки, которые однако не распространяются на основание полипа, лечение на данном этапе можно считать достаточно полным.
В большинстве случаев рака прямой кишки проводится радикальная резекция или экстирпация (полное удаление) прямой кишки с последующей реконструктивной операцией.
Опухоли средних размеров иногда возможно удалить лапароскопическим путём. При этом также производят забор ткани региональных лимфатических узлов для выявления возможного поражения злокачественными клетками. Лапароскопическая методика переносится больными значительно легче, требует меньших мер послеоперационного ухода, а частота возникновения рецидивов после лечения не превышает таковой при проведении традиционной операции. При выявлении рака на поздних стадиях с глубоким прорастанием в окружающие ткани и присутствием множественных метастазов, производят паллиативную операцию: удаление опухоли для освобождения просвета кишечника и облегчения состояния пациента. Излечение на поздних стадиях раковых опухолей невозможно.
В онкологической практике в большинстве случаев хирургическое удаление опухоли сочетают с химиотерапией или радиолучевой терапией для профилактики рецидивирования и подавления распространения злокачественных клеток.
Уход за пациентом
Послеоперационный период начинается тотчас после окончания операции и продолжается до возвращения больного к работе и нормальному образу жизни. Ближайший послеоперационный период - первые 5 дней, отдаленный - от выписки из стационара до возвращения трудоспособности. После больших операций больные поступают в отделение реанимации или (при отсутствии такового) в послеоперационную палату. При гладком течении послеоперационного периода больного переводят из отделения реанимации через 2-4 дня.
Показана щадящая диета с минимумом шлаков для торможения моторики. С целью разжижения и смягчения каловых масс дают внутрь вазелиновое масло по столовой ложке 2-3 раза в день. Клизмы ставят только по назначению врача в более поздние сроки, причём рекомендуются маленькие масляные клизмы. Операции на прямой кишке и заднем проходе часто заканчиваются введением масляных тампонов и резинового дренажа в прямую кишку. В ожидании обильного промокания матрац накрывают клеенкой. Первая перевязка со сменой тампонов (на 3-й день) очень болезненна. Её делают после введения наркотических анальгетиков, иногда предварительно отмачивая повязку слабым раствором перманганата калия. После дефекации делают сидячую ванну с последующей перевязкой. В связи с тем что повязки у таких больных часто и обильно промокают, на посту должен быть бикс, много ваты для смены повязки.
- Барыкина Н. В. Сестринское дело в хирургии: учеб. пособие/Н. В. Барыкина, В. Г. Зарянская.- Изд. 14-е. - Ростов н/Д: Феникс, 2013.
- Справочник медицинской сестры по уходу/Под ред. Н. Р. Палеева.- М.: Медицина, 1980.
- Частная хирургия: учеб. пособие/Н. В. Барыкина; под общ. ред. Б. В. Кабарухина.- Ростов н/Д: Феникс, 2008.
ЗАДАЧА 22
В проктологическое отделение поступил пациент с жалобами на умеренные боли в нижней половине живота, крестце, тенезмы, запоры, чередующиеся с поносами. При осмотре стула медицинская сестра обнаружила в нем примесь слизи, гноя и крови. Из анамнеза выяснилось, что пациент болен в течение трех месяцев и похудел на 7 кг. При фиброколоноскопии выявлен рак прямой кишки III-IV степени. Пациенту предложена паллиативная операция.
Задания:
1. Дайте определение паллиативной операции. Название паллиативной операции при раке прямой кишки.
2. Перечислите, удовлетворение каких потребностей нарушено у пациента
3. Сформулируйте проблемы пациента и выделите приоритетную
4. Сформулируйте цель и составьте план сестринских вмешательств с мотивацией
5. Дайте рекомендации родственникам и пациенту по уходу за колостомой в домашних условиях.
1. Паллиативная операция – временно улучшающая состояние пациента, но не излечивающая его. При раке прямой кишки накладывается колостома на сигмовидную кишку
2. У пациента нарушены потребности: быть здоровым, выделять, есть, работать, поддерживать состояние, общаться.
3. Проблемы пациента:
1. Страх перед операцией
2. Беспокойство за исход операции
3. Нарушение акта дефекации
4. Резкая потеря веса
1. Дефицит самоухода после операции
2. Дефицит знаний о жизни с колостомой
3. Боязнь одиночества
Приоритетная: страх перед операцией, беспокойство за ее исход.
4. Цель – успокоить пациента, получить согласие на операцию.
| № п/п | Планирование | Мотивация |
| 1. 2. 3. 4. | Перед операцией ежедневно проводить беседы с пациентом о единственно возможном исходе операции Ознакомить пациента с соответствующей литера-турой, современными калоприемниками Пригласить психолога для консультации больного Ознакомить с ходом операции и особенностями послеоперационного ухода | - Психологически подготовить к наложению колостомы - Для психологической адаптации к новому состоянию жизни - Для психологической поддержки - Для ознакомления с планом лечения |
Оценка: пациент успокоился, дал согласие на операцию. Цель достигнута.
5. Рекомендации родственникам и пациенту по уходу за колостомой в домашних условиях:
- Встать на учет у стомотерапевта
- Подобрать вместе со стомотерапевтом нужный вид калоприемника
- Подобрать диету индивидуально после консультации со стомотерапевтом
- Употреблять кефир, активированный уголь для борьбы с метеоризмом
- Освобождать калоприемник по мере его заполнения в удобном месте
- При смене калоприемника тщательно очищать кожу. С осторожностью применять мыло
- Для защиты кожи от мацерации использовать специальные пасты, мази, кремы
Для постановки очистительных клизм через стому использовать специальные конусообразные наконечники. Объем клизмы не должен превышать 1-1,5 л.
| | | следующая лекция ==> | |
| Эталон ответа к задаче № 21 | | | Эталон ответа к задаче № 24 |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
В последние десятилетия заболеваемость колоректальным раком выросла в разы. Если сравнивать ситуацию с 60-ми гг. прошлого века, то рак прямой кишки тогда составлял 1,2 % от всех злокачественных опухолей, рак ободочной кишки – 1,8 %. В 2017 г. статистика выглядит уже так: 5,2 % и 7,3 %, соответственно.
На днях в Пермском краевом онкологическом диспансере 74-летней пациентке сделали лапароскопическую операцию по удалению большой правосторонней опухоли кишечника. На хирургическое вмешательство, которое транслировали на экране в 3D-изображении, пригласили не только врачей-онкологов, но и журналистов.
Где чаще болеют?
Результат питания деликатесами – это частые запоры. И лечение недуга – одна из проблем современного здравоохранения. Это становится настолько актуальным, что в странах, где хорошо развит туризм, уже учитывают этот факт. В отелях гостям на завтрак обязательно предлагают распаренный чернослив, курагу, инжир.

Факторы риска
Запоры являются основным из факторов риска онкологических заболеваний. Если кишечник опорожняется ежедневно и своевременно, то канцерогенные газы и каловые массы не успевают активно воздействовать на его слизистую оболочку. А в случае запоров концентрация и время воздействия шлаков на слизистую толстой и прямой кишки увеличивается.
Ещё один фактор риска рака кишечника – хронические колиты, когда воспалительный процесс проявляется сменой запоров и поносов. Человек испытывает дискомфорт и болевые ощущения в животе, у него нередки вздутия и бурления. Есть случаи, когда повышается температура.
Ещё к группе риска относятся те, у кого есть наследственное заболевание – семейный полипоз. Ведь злокачественная опухоль может развиться и из полипа. Если у кого-то из родных заболевание было, нелишним будет обратиться к врачу и пройти плановое обследование.
Мужская или женская проблема?
Исходя из опыта, злокачественная опухоль кишечника чаще встречается у женщин, чем у мужчин. Несмотря на то что женщины внимательнее следят за здоровьем, обнаружить рак прямой и ободочной кишки на ранних стадиях удаётся нечасто. И это общая проблема выявления онкологических заболеваний: на ранних стадиях они протекают бессимптомно. Поэтому многие пациенты приходят к врачам в лучшем случае на второй, а иногда и на третьей стадии рака.
Немалый процент заболевших обращается лишь тогда, когда у них обнаруживают четвёртую стадию болезни. Человек идёт к медикам по другой проблеме. Его беспокоят сильные боли в печени или непрекращающийся кашель, а обследование обнаруживает у него метастазы в лёгких и печени.
Врачи начинают искать первопричину и нередко обнаруживают рак толстой и прямой кишки. Когда начинают подробно расспрашивать пациента о самочувствии, выясняют, что проблемы были давным-давно, но с обращением к доктору он тянул до последнего.
Выявить рак на ранних стадиях, говорят медики, нередко можно в ходе обычной диспансеризации в поликлинике, ведь в общий осмотр обязательно входит пальцевое обследование прямой кишки. Другое дело, что пациенты сами нередко отказываются от проведения такой диагностики.
Какие симптомы должны насторожить?
Признаков колоректального рака немного, но если они есть, то стоит своевременно записаться к врачу.
Что должно насторожить? Для рака правой половины ободочной кишки характерно необоснованное повышение температуры. Она может подняться и держаться несколько дней, потом становится нормальной, а через какое-то время ситуация снова повторяется.

Следующие симптомы – это ложные позывы, когда после опорожнения кишечника нет ощущения, что он пустой. Также пациента могут беспокоить точечные боли в правой половине живота. Это проявление развившегося воспаления на фоне злокачественной опухоли. Бывает, что опухоль справа иногда может прощупать и сам пациент, и врач.
При раке правой стороны кишечника не бывает непроходимости, пациента беспокоят ноющие боли, а при раке левой стороны, к сожалению, может развиться острая кишечная непроходимость. С резкой острой приступообразной болью люди попадают в экстренные хирургические отделения, и уже на операции у них обнаруживают опухоль.
Что делает врач?
Прежде всего узкий специалист-онколог проведёт пальцевое исследование прямой кишки. Это исключит геморрой и наличие полипов. Дальше он сам будет выстраивать методику обследования и лечения. Чаще, чтобы подтвердить диагноз, назначают обычное для таких заболеваний обследование – ректоскопию и колоноскопию.

Многих волнует вопрос: как быстро развивается рак прямой кишки? По мнению врачей-онкологов, все злокачественные опухоли развиваются от трёх до десяти лет до начала клинических проявлений. Поэтому любому заболеванию, когда его выявят, будет минимум три года. А вот за сколько времени процесс разовьётся от первой до четвёртой стадии, вам не скажет ни один врач. В этом вопросе всё индивидуально и зависит от уровня злокачественности опухоли, иммунитета человека и от множества других показателей.
Как проводят операцию?
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Они позволяют пациенту быстрее покинуть хирургическое отделение и начать лечение, которое назначил врач. Однако эндоскопические операции делают в Пермском крае не так часто, как полостные.
В ряде случаев у прооперированных пациентов случаются рецидивы. Пусковым механизмом проявления метастазов могут стать стрессовые ситуации, которые происходят с человеком: тяжело заболел гриппом, потерял близкого человека, уволили с работы, ограбили. В такой период у человека снижается уровень иммунного ответа и иммунной защиты, и раковые клетки начинают быстрее размножаться и проявляться как отдалённые метастазы.
От 50 до 60 % прооперированных больных колоректальным раком первой-третьей стадии переживают пятилетний рубеж. Статистика такова: если рак прямой кишки удалили на первой стадии – то более 80 % пациентов живут дольше пяти лет, на второй – 70 %, на третьей – 50 % и ниже.
Если говорить о профилактике рака, то всем кажется: не ешь одного, не пей другого, и будет тебе счастье. Однако первичной профилактики в онкологии не существует. Тем более от рака нельзя поставить прививку, как, например, от гриппа или кори. Однако прислушаться к организму и своевременно обратиться к врачам при перечисленных выше симптомах вам обязательно стоит!
Рак кишечника – одна из самых распространенных форм онкологических заболеваний на нашей планете. Примерно 10 человек из каждых 100 000 имеют записи об этом недуге в своих медицинских картах. Осложняет его течение тот факт, что в процессе развития заболевания может быть затронут не один отдел кишечного тракта. И на последних стадиях это доставляет немало проблем и врачам, и самому пациенту.
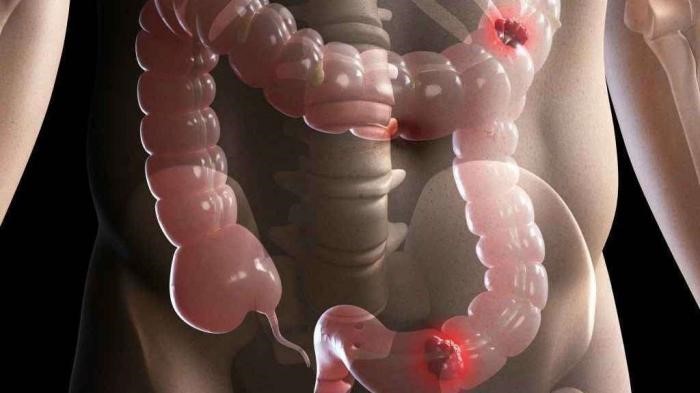
По этой причине вопрос раннего диагностирования выходит на первое место. Что проблематично, ведь ранние симптомы схожи с десятками других заболеваний желудочно-кишечной области. А чем позже начато лечение, тем сложнее избавиться от онкологии. Особенно, если процесс метастазирования (проникновения опухолевых клеток в другие органы), уже начался.
Верную диагностику осложняет тот факт, что опухоль может возникнуть в любом месте достаточно протяженного кишечного тракта. От этого сильно зависит симптоматика и последующее лечение.
В настоящее время медицина лишь строит предположения о причинах этого онкологического заболевания, основываясь на многолетних статистических данных. Это позволяет определить группы риска и назвать следующие факторы, провоцирующие появления раковых клеток в кишечнике:
- Рацион питания – неверно организованный процесс потребления пищи, когда в рационе преобладают белки и жирыища, может привести к образованию в кишечнике каловых масс, его закупоривающих. В свою очередь, это может привести к механической травме его стенок и последующему возникновению онкологии.
- Генетика - если среди родственников выявлялись случаи кишечного рака, то риск его развития существенно выше. Однако по настоящее время не выделены гены, ответственные за возникновение онкологических заболеваний, не смотря на все успехи генетиков в последние годы.
- Заболевания желудочно-кишечного тракта – к группе риска можно отнести людей, болеющих аденомой, полипами, язвенными колитами или болезнью Крона. Иногда эти болезни оказываются предвестниками раковых состояний. Особенно если пациент по различным причинам запускает их течение. Так, например, полипы, имеющие изначально доброкачественный характер, при отсутствии должного лечения, могут стать злокачественной опухолью.
- Глютен – об этом веществе стало широко известно в последнее десятилетие. Проведенные исследования показывают, что люди с его непереносимостью рискуют заболеть онкологией кишечника при слишком высоком уровне потребления глютена.
Проблема практически всех онкологических заболеваний заключается в том, что ранних стадиях их диагностируют только случайно, при обследовании по другим причинам. Из-за этого заболевший теряет драгоценное время, когда недуг можно было бы устранить в зародыше. Существует даже предположение, что раковые клетки выделяют небольшое количество обезболивающих веществ, способствуя позднему их обнаружению. Тем не менее можно выделить следующие первые признаки рака кишечника:
- Энтероколитический – характеризует расстройством стула, которое может выражать в длительных запорах, сменяемых поносом. Живот постоянно вздут, а процесс образования каловых масс нарушен. Этот признак характерен для онкологии левой половины слепой или ободочной кишки.
- Стеноз – это состояние, когда уже сама опухоль препятствует нормальному выведению кала. И поход в туалет представляется проблематичным, а запоры, вздутие и боли в области брюшины становятся постоянными спутниками пациента после акта дефекации.
- Диспепсия – нарушение нормального пищеварительного процесса, когда пациент мучается изжогой, горьким вкусом в полости рта, рвотой.
- Превдоспастия – воспаление в области брюшины, ведущее к изменению нормальной температуры тела, болям и токсикации. Последнее становится причиной плохого самочувствия и постоянной усталости.
- Цистит – наблюдается на более поздних стадиях, когда опухолевые ткани интегрируются в близлежащие органы, в том числе, мочевой пузырь и репродуктивные органы. В этом случаи отмечается болевой синдром при мочеиспускании.
- Иные признаки – человек становится слабым и легко утомляемым, отмечается сухость и бледность кожи, слизистых, изменение температуры тела. При дефекации чувство опустошения кишечника не наступает, а в кале могут наблюдаться следы крови.
Наблюдение данных симптомов не дает четкого диагноза, однако является поводом немедленного обращения к врачу для проведения дополнительной диагностики. Она заключается в сборе соответствующих анализов, а также аппаратном обследовании кишечного тракта.
Человеческий кишечник делится на несколько отделов, которые называются прямой, толстой и тонкой кишкой. И опухолевые процессы в различных отделах протекают по-разному, со своими симптомами и способами диагностики.
Прямая кишка соседствует с такими органами, как мочевой пузырь, матка и яичники. Поэтому наличие онкологии в этом отделе вызывает позывы к мочеиспусканию и дефекации, которые чаще всего оказываются ложными. Также может наблюдаться недержание и боли при походе в туалет.
Другими симптомами могут быть выделения из анального прохода и сильные боли перед дефекацией, вызванные поражением нервных окончаний злокачественным новообразованием.
На позднейших стадиях онкология может проникнуть дальше в мышечные волокна, вызывая недержание мочи, каловых масс, газов. А при блокировке опухолью прохода каловых масс наблюдается сильнейшая интоксикация организма, из-за чего болит голова, пациента тошнит.
Начинается с ноющей боли в подреберье слева или справа. Из-за поражения стенок толстого кишечника вздувается и бурлит живот, а стул становится жидким. С развитием заболевания появляется кишечная непроходимость, так как опухоль перекрывает ход каловых масс. А также наблюдаются тошнота и рвота, причем рвотные массы могут содержать следы каловых. В брюшине концентрируется жидкость, препятствующая нормальной работе близлежащих органов, такое состояние называется асцитом
Симптоматика характеризуется потемнением каловых масс и появлением в них обильных следов крови. У больного меняются вкус и обоняние, теряется аппетит, его тошнит и рвет. Живот постоянно болит, а в кишечнике наблюдаются сильные спазмы. Лечение начинается со строгой диеты, но если симптомы не уходят, врач проводит детальное обследование организма.
Рак кишечника у женщин и у мужчин могут протекать по-разному. В женском теле рядом с ним расположена матка, поэтому при онкологии одного органа может быть затронут и другой. Тогда в моче наблюдается кровь или следы кала, а само мочеиспускание сопровождается болевым синдромом.
Такой же болевой синдром при мочеиспускании может наблюдаться и у мужчин, но связан он с тем, что раковые клетки проникают в предстательную железу.
Онкологические заболевания кишечника традиционно делятся на пять стадий. И чем раньше дан старт лечению, тем выше шансы полностью избавиться от онкологии. Но симптомы, заставляющие заболевших обратиться к врачу, появляются только на II или III стадии. А на данных стадиях вылечить пациента гораздо сложнее, так как в опухоли уже запущен процесс метастазирования.
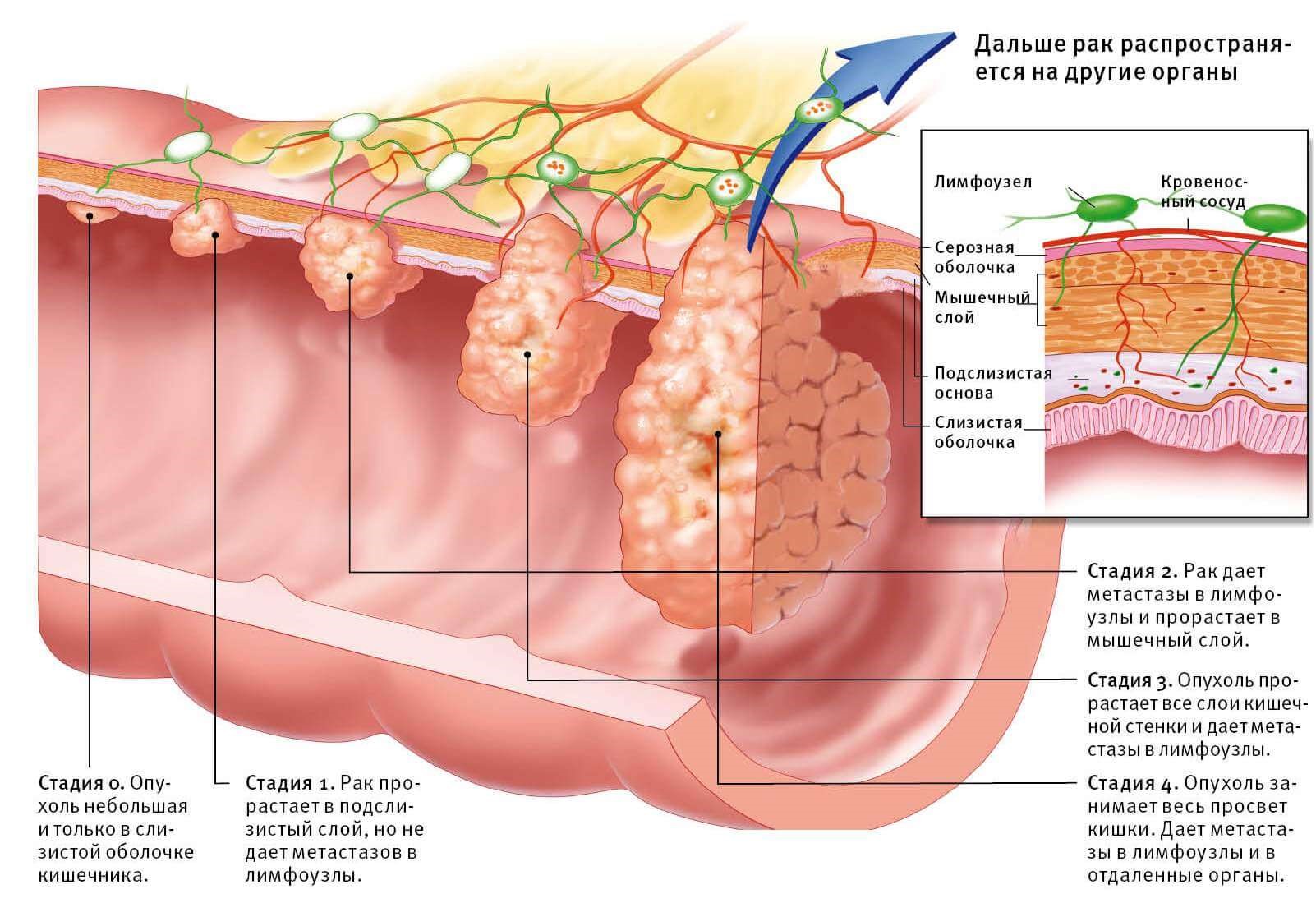
Эта стадия считается предраковой и характеризуется появлением в кишечнике быстро делящихся клеток. Появляются они после перенесенных заболеваний кишечника и раковыми еще не считаются. Превратятся ли они в раковые, зависит от образа жизни пациента и сочетания других факторов. Происходит это примерно в трети случаев.
Протекает практически бессимптомно, так как опухоль только-только образовалась и не беспокоит соседние органы. Единственными внешними проявлениями могут быть лишь небольшое расстройство желудочно-кишечного тракта и жидкий стул.
Опухоль разрастается, поражая ткани кишечника на всю глубину, но метастазы еще не отмечаются. На этой стадии уже возможно появлений болей в брюшине, которые с раком пока не ассоциируются.
Ткани, лимфоузлы и органы, расположенные рядом с очагом заболевания уже затронуты, а болевой синдром выражен гораздо сильнее. Появляются и другие характерные симптомы, которые зависят от конкретной формы и места расположения.
Данную стадию диагностируют в момент появление метастазов, распространяющихся по всему организму. Опухоль достигает настолько больших размеров, что полностью перекрывает кишечный проход. Каловые массы не могут исторгнуться из организма естественным путем, поэтому токсинами отравляют организм, нарушая, в том числе, нормальную работу других органов.
Выживаемость коррелирует с двумя факторами: стадией и пораженностью печени. Так, если печень затронута онкологией, а в очаге заболевания диагностирована IV стадия, то выживает не более 5% пациентов, а срок жизни редко превышает полгода.
Если же болезнь была обнаружена (чаще всего это происходит случайно) на первоначальном этапе, то выживает до 95%, а на II стадии – от 52% до 83%. Третья стадия онкологического заболевания дает 50-процентные шансы на успешное излечение. Все зависит от правильно и вовремя назначенного лечения.
Чем раньше начинается лечение, тем выше шанс полностью выздороветь от кишечной онкологии. Различные народные методы могут лишь облегчить симптоматику заболевания на короткий период, никак не замедляя его развитие. Единственный эффективный метод – обратиться к доктору. Да, существует вероятность полностью выздороветь и на последней стадии, но такая вероятность составляет не более 5% от общего числа наблюдений.
Наиболее действенно на первых стадиях. Оперативное вмешательство заключается в удалении пораженного участка кишечника, а места срезов затем сращиваются, и функционал кишечника полностью восстанавливается.
Больший размер новообразования предполагает удаление значительной части кишечника. Здоровая часть выводится наружу с наложением колостомы. Такое состояние пациента дискомфортно и может доставлять болевые ощущения.
Применяется в том случае, когда хирургическое вмешательство уже неэффективно. Задача подобных видов терапии заключается в воздействии на раковые клетки с целью уменьшения их роста и скорости распространения по организму. Недостатками таких методов является ряд побочных эффектов, среди которых тошнота, рвота и выпадение волос.
Профилактика однозначно рекомендована людям в группе риска, но и всем прочим будет нелишне соблюдать правила предупреждения онкологии кишечника.
Основой профилактики является здоровый образ жизни. Это включает в себя двигательную активность и здоровое питание, а также отсутствие вредных привычек. Если говорить о здоровом питании, то для кишечника полезно потребление клетчатки в продуктах, ее содержащих. Особо полезными считаются капуста, цитрусовые, яблоки и различные ягоды. В них содержится клетчатка первого вида, которая бережнее всего относится к желудку и кишечнику.
Другой мерой, если не профилактики, то предупреждения болезни, является периодическое обследование у гастроэнтеролога. Особенно это касается людей из группы риска и людей пожилого возраста.
Среди всех опухолей желудочно-кишечного тракта рак прямой кишки составляет 45%.
5% пациентов онкологическими заболеваниями страдают именно этой опухолью.
В России распространенность рака прямой кишки постоянно увеличивается. Самая большая частота отмечается в Санкт-Петербурге и Ленинградской области, в Пскове. Ежегодно в нашей стране выявляется более 50 000 новых случаев этой опухоли. В возрасте с 30 до 50 лет частота рака прямой кишки за последние годы немного снизилась, а у людей более старшего возраста постоянно растет.
Мировая статистика
Чаще всего заболевают жители развитых индустриальных стран, больших городов. На первом месте – США, Канада, Япония. В Индии и Китае распространенность патологии в среднем в 15 раз ниже. Ежегодно в мире рак прямой кишки диагностируется у 600 000 пациентов.
Растет смертность от рака прямой кишки. Каждые 10 лет она увеличивается на 15% - 20%. Часто заболевание выявляется на поздних сроках, когда многие методы лечения оказываются неэффективны.
Статистика выживаемости пациентов при раке прямой кишки:
- В развитых странах около 60% пациентов выживают в течение 5 лет с момента выявления патологии.
- В развивающихся странах этот показатель составляет не более 40%.
Анатомия прямой кишки
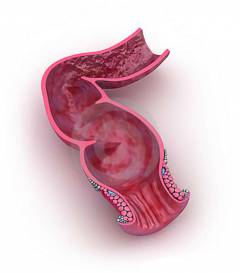
Прямая кишка – это конечный отдел кишечника. Она заканчивается анальным отверстием, предназначенным для выведения каловых масс наружу. Её длина у взрослого человека составляет от 15 до 20 см. Основная широкая часть прямой кишки – ампула – расположена в полости таза и окружена жировой тканью. Конечный короткий отрезок – анальный канал, или задний проход, - находится в тазовом дне (мышцы и мягкие ткани, ограничивающие таз снизу) и окружен мышцей-сфинктером (сжимателем).
В слизистой оболочке прямой кишки находится большое количество клеток, выделяющих слизь. Она выполняет роль смазки при прохождении каловых масс. Слизистая оболочка собрана в складки, имеющие форму вертикальных столбов и полулунную форму.
В нижней часть прямая кишка окружена снаружи геморроидальным сплетением, состоящим из большого количества широких вен.
Причины рака прямой кишки
Факторы, способствующие развитию злокачественных опухолей прямой кишки:
| Размер полипа | Степень риска |
| до 1 см | 1,1% |
| от 1 до 2 см | 7,7% |
| более 2 см | 42% |
| в среднем среди всех пациентов с полипами | 8,7% |
До настоящего времени механизм развития рака прямой кишки изучен недостаточно.
Симптомы рака прямой кишки
Диагностика рака прямой кишки
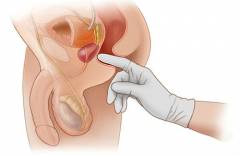
Пальцевое исследование – простейший метод, при помощи которого врач-проктолог (специалист по заболеваниям прямой кишки) может выявить в прямой кишке патологические объемные образования. Доктор просит пациента встать в коленно-локтевую позу (на четвереньки, оперевшись о кушетку коленями и локтями), надевает латексные перчатки, смазывает указательный палец вазелином и вводит его в прямую кишку. На ощупь оценивается состояние ее стенки и наличие патологических образований.
После пальцевого ректального исследования невозможно установить диагноз злокачественной опухоли. Но при обнаружении любого образования врач обязан назначить дальнейшее обследование, чтобы подтвердить или опровергнуть рак.

Ректальное зеркало – инструмент, который состоит из двух створок и двух ручек. Осмотр также осуществляется в коленно-локтевом положении. Врач вводит зеркало в задний проход, при этом его створки находятся в закрытом положении. Нажатием на ручки проктолог осторожно раздвигает створки, делая просвет кишки доступным для осмотра. После осмотра при помощи ректального зеркала можно с большей вероятностью предположить наличие рака прямой кишки, но окончательный диагноз должен быть подтвержден другими, более информативными, методами.
| Метод исследования | Описание |
| Ректороманоскопия | Эндоскопическое исследование. Выполняется при помощи ректороманоскопа – прибора, состоящего из трубки с осветительным прибором и устройства для накачки воздуха. |
Как проводится исследование?
Перед проведением ректороманоскопии пациента просят занять одно из двух положений:
- коленно-локтевое: на четвереньках, опираясь локтями и коленями о кушетку;
- на левом боку с согнутыми и подтянутыми к животу ногами: пациента просят глубоко вдохнуть, а затем выдохнуть, расслабив правое плечо и шею, после чего вводят ректоскоп.

Врач вводит в задний проход ректоскоп, накачивает в прямую кишку некоторое количество воздуха, чтобы расширился ее просвет, и осматривает ее слизистую оболочку.
Ирригоскопия – рентгенологическое исследование, при котором заполненную контрастом прямую кишку осматривают в режиме реального времени на экране.
Лабораторные методы исследования при раке прямой кишки
Онкомаркеры – специфические вещества, содержание которых в крови возрастает при разных видах злокачественных опухолей. Для проведения исследования на анализ берут кровь из вены.
Онкомаркеры, характерные для рака прямой кишки:
- СA 19-9 – вещество, которое выделяется опухолевыми клетками толстой и прямой кишки. Помогает выявить не только саму опухоль, но и метастазы на ранней стадии.
- Раковоэмбриональный антиген. Это вещество вырабатывается в пищеварительной системе эмбрионов и плодов. У взрослых здоровых людей он практически не выявляется в крови. Его уровень повышается при злокачественных опухолях кишечника.
Биопсия – один из самых точных методов диагностики рака прямой кишки. Он позволяет достоверно установить диагноз и отличить злокачественную опухоль от доброкачественного новообразования. Для проведения исследования врач берет небольшой фрагмент опухоли во время ректороманоскопии. Обычно процедура совершенно безболезненна для пациента.
Материал, полученный во время биопсии, может быть подвержен гистологическому и цитологическому исследованию.
Процедуры, во время которых может быть взят материал прямой кишки и соседних органов для биопсии:
- ректороманоскопия;
- лапароскопия;
- хирургическое вмешательство по поводу рака прямой кишки;
- фиброколоноскопия.
Цитологическое исследование – это изучение строения клеток, выявление их злокачественного перерождения. В отличие от гистологического исследования, при цитологии рассматривают под микроскопом не срез ткани, а отдельные клетки.
Материалы для цитологического исследования:
- фрагмент ткани прямой кишки, полученный во время биопсии;
- гной, слизь из просвета прямой кишки;
- отпечатки слизистой оболочки прямой кишки.
Виды рака прямой кишки
Симптомы рака прямой кишки мало зависят от гистологического строения опухоли (вида клеток, которые входят в ее состав и строения ткани). Этот фактор определяет поведение опухоли, скорость и характер ее роста, влияет на специфику лечения и прогноз.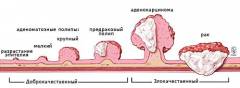
Виды опухолей прямой кишки в зависимости от гистологического строения:
- Аденокарцинома. Самая распространенная разновидность злокачественных опухолей прямой кишки. Выявляется в 75% - 80%. Образуется из железистой ткани, чаще всего встречается у лиц старше 50 лет. При исследовании под микроскопом можно выявить степень дифференцировки ткани опухоли. Различают высокодифференцированную, умеренно дифференцированную, низко дифференцированную и недифференцированную опухоль. Чем ниже степень дифференцировки, тем более злокачественной является опухоль, хуже прогноз для пациента.
- Перстневидно-клеточный рак. Встречается в 3% - 4% случаев. Получил свое название из-за характерного внешнего вида клеток опухоли под микроскопом: в центре клетки находится просвет, а на периферии – узкий ободок с клеточным ядром – он напоминает перстень с камнем. Этот вид рака прямой кишки имеет неблагоприятное течение, многие пациенты погибают в течение первых трех лет.
- Солидный рак прямой кишки. Встречается редко. Происходит из железистой ткани. Состоит из низкодифференцированных клеток, которые уже не похожи на железистые и расположены в виде пластов.
- Скирозный рак (скир) – также редко встречаемая разновидность злокачественной опухоли прямой кишки. В ней относительно мало клеток и относительно много межклеточного вещества.
- Плоскоклеточный рак. Третья по распространенности (после аденокарциномы и перстневидно-клеточного рака) злокачественная опухоль прямой кишки – составляет 2% - 5% от общего количества. Этот вид опухоли склонен к раннему метастазированию. Часто его возникновение связывают с папилломавирусной инфекцией. Встречается практически только в нижней части прямой кишки, в области анального канала.
- Меланома. Опухоль из пигментных клеток – меланоцитов. Располагается в области анального канала. Склонна к метастазированию.
- Экзофитный рак. Опухоль растет наружу, в просвет прямой кишки.
- Эндофитный рак. Опухоль растет внутрь, прорастает в стенку прямой кишки.
- Смешанная форма. Характеризуется одновременно экзофитным и эндофитным ростом.
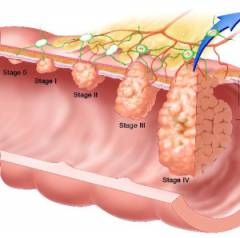
Данная классификация является основной. Стадия опухоли TNM обязательно указывается в медицинской карте пациента после постановки диагноза.
Состояние пациента, страдающего раком прямой кишки, зависит от наличия или отсутствия метастазов.
- Если опухоль расположена в пределах прямой кишки, то пациента беспокоят только нарушения пищеварения, боли в кишке, примеси гноя, крови и слизи в кале.
- Если опухоль прорастает в соседние органы, то возникают симптомы, характерные для их поражения. При прорастании в матку и влагалище – боли в низу живота, нарушение месячных. При прорастании в мочевой пузырь – боли в низу живота, нарушение мочеиспускания. При распространении метастазов в печень – желтуха, боли под ребром.
- При множественных метастазах нарушается общее состояние пациента: возникает слабость, повышенная утомляемость, истощение, анемия, повышение температуры тела.
Лечение рака прямой кишки

Хирургическое лечение является основным при злокачественных опухолях прямой кишки. Другие методы используются в качестве дополнения к нему.
Операции на прямой кишке являются одними из самых травматичных. Сегодня разработаны новые методики, позволяющие сохранять нормальный акт дефекации и избегать распространенных послеоперационных осложнений.
Факторы, оказывающие влияние на выбор методики хирургического вмешательства:
- размеры и расположение опухоли;
- характер клеточного строения злокачественного новообразования;
- классификация опухоли по системе TNM.
Осложнения лучевой терапии при раке прямой кишки
Ранние осложнения возникают во время курса химиотерапии. Они являются временными и проходят после того, как курс завершен. Если они становятся сильно выраженными, то дозу уменьшают, либо лучевую терапию отменяют совсем.
Ранние осложнения при лучевой терапии прямой кишки:
- общая слабость, повышенная утомляемость;
- эрозии и язвы на коже в зоне облучения;
- угнетение функций половых органов;
- поносы;
- анемия, снижение количества лейкоцитов и тромбоцитов в крови;
- симптомы цистита: частые мочеиспускания, болезненные позывы.
Поздние осложнения лучевой терапии при раке прямой кишки:
- лейкозы
- атрофия (уменьшение в размерах и нарушение функции) внутренних органов: мочевого пузыря, матки, мочеточников, влагалища, простаты и пр.
- некроз (омертвение) костей.
Химиотерапия назначается в качестве дополнения к операции по поводу рака прямой кишки, в послеоперационном периоде.
Как ухаживать за лечащимися пациентами?
Пациенты, которые нуждаются в специальном уходе:
- недавно перенесшие хирургическое вмешательство по поводу рака прямой кишки;
- истощенные, находящиеся в тяжелом состоянии;
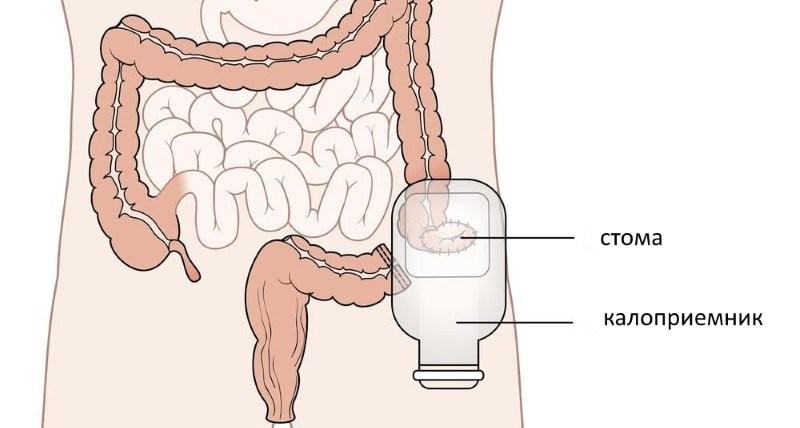
- имеющие колостому: конец кишки, выведенный на кожу передней поверхности живота.
- частая смена нательного и постельного белья;
- необходимо следить за тем, чтобы на простыне не скапливались крошки и загрязнения;
- профилактика пролежней: пациента нужно периодически переворачивать, менять его позу в постели, можно использовать противопролежневые матрасы;
- обработка мест пролежней камфорным спиртом;
- кормление пациента (если больной не может принимать пищу самостоятельно, то применяется специальный зонд);
- гигиенические процедуры: ежедневное умывание, чистка зубов, периодическое мытье тела влажной губкой;
- подача судна;
- при недержании кала и мочи применяют специальные подгузники и подкладки.
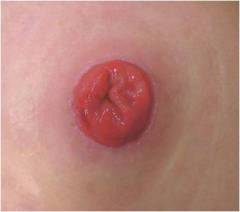
Пациенты с колостомой носят специальный калоприемник. Основной уход связан с его периодической заменой. Это может делать сам пациент или ухаживающий.
Замена калоприемника:
- аккуратно снять использованный калоприемник (чаще всего используют адгезивные – со специальной наклейкой) сверху вниз, выбросить его;
- вытереть бумажной или марлевой салфеткой кожу вокруг колостомы насухо;
- промыть колостому и кожу вокруг нее теплой кипяченой водой;
- тщательно высушить кожу при помощи салфеток;
- смазать крем мазью или пастой, назначенной врачом;
- убрать остатки крема с кожи при помощи салфетки;
- приклеить на кожу новый калоприемник, руководствуясь приложенными к нему инструкциями от производителя.
Диета при раке прямой кишки
Прогноз при раке прямой кишки
Факторы, влияющие на прогноз при злокачественных новообразованиях прямой кишки:
- стадия заболевания;
- клеточное строение опухоли;
- степень дифференцировки опухолевых клеток (недифференцированные наименее благоприятны – см. выше);
- наличие метастазов в лимфатических узлах;
- вид проведенного лечения.
Зависимость количества пациентов, выживших в течение 5 лет, от стадии опухолевого процесса:
- I стадия – 80%;
- II стадия – 75%;
- IIIA стадия – 50%;
- IIIБ стадия – 40%.
Читайте также: