Причина смерти геморрагический лейкоз что это значит
Причины геморрагического синдрома при лейкозах:
• поражение лейкозными клетками стенок сосудов
• тромбоцитопения и анемия
• гипофибриногенемия
При изучении лейкозов, необходимо научиться отличать их от лейкемоидных реакций.
Лейкемоидные реакции – реактивные изменения в периферической крови сходные с лейкозными, но лейкемические инфильтраты в органах отсутствуют.
Эта реактивная гиперплазия исчезает вместе с причиной ее вызвавшей.
Причины лейкемоидных реакций:
• Хронические инфекции (туберкулез)
• Ревматические болезни
• Сепсис
• Метастазы злокач. опухолей в КМ
• Другие
Различают 9 типов. Например:
•нейтрофильный (сдвиг формулы влево со значительным увеличением палочкоядерных лейкоцитов, наблюдается при бактериальных инфекциях, в т.ч. при сепсисе и др.)
•эозинофильный (увеличение кол-ва эозинофилов свыше 20%, наблюдается при гельминтозах, аллергических заболеваниях и др.)
•моноцитарный (увеличение кол-ва моноцитов свыше 15%, наблюдается при инфекционном мононуклеозе и др.)
•лимфоцитарный (увеличение кол-ва лимфоцитов свыше 70%, наблюдается при вирусных инфекциях и др.)
Принципы классификации лейкозов
1. Степень дифференцировки опухолевых клеток и характер течения:
Острый
Хронический
Острые лейкозы (ОЛ) начинаются остро, быстро прогрессируют, при отсутствии лечения приводят к смерти в течение нескольких месяцев. Субстрат опухоли составляют молодые, очень незрелые, т. н. бластные клетки (бласты). Бласты – результат неопластической моноклональной пролиферации стволовых гемопоэтических клеток. При острых лейкозах происходит остановка (блокада) дифференцировки стволовой лейкозной клетки, а сами бласты имеют более длительное время генерации. Таким образом, накопление лейкозных клеток при ОЛ вызывается экспансией клона трансформированной стволовой клетки, а также утратой ими дозревания до функционально детерминированной клетки. В крови обычно определяется большое количество бластных клеток.
Хронические лейкозы (ХЛ) начинаются постепенно и медленно прогрессируют, даже при отсутствии лечения больные могут прожить несколько лет. Субстрат опухоли составляют морфологически зрелые или близкие к нормальным по зрелости клетки, например, гранулоциты, лимфоциты. В крови выявляются обычно незрелые, но с тенденцией к созреванию клетки. Количество бластов увеличено.
Сравнительная характеристика ОЛ и ХЛ приведена в таблице 1.
2. Количество лейкоцитов в периферической крови:
1) Лейкемические лейкозы характеризуются значительным увеличением количества лейкоцитов, в том числе и лейкозных клеток, в периферической крови (десятки и сотни тысяч, иногда до миллиона в 1 мкл крови). Это наиболее частая форма.
2) Сублейкемические лейкозы – количество лейкоцитов в крови несколько выше нормы (15-25 тысяч в 1 мкл крови), но определяются опухолевые клетки.
3) Лейкопенические лейкозы – количество лейкоцитов ниже нормы, иногда может достигать одной тысячи, но могут быть качественные изменения, обусловленные появлением лейкозных клеток.
4). Алейкемические лейкозы – количество лейкоцитов в пределах нормы, в крови не определяются опухолевые клетки. Этот тип наблюдается редко, но он возникает обычно уже на ранних этапах заболевания. С целью диагностики используют трепанобиопсию крыла подвздошной кости или пунктат костного мозга грудины.
3. Происхождение (гисто-, цитогенез) опухолевых клеток. Выделяют два основных варианта острых и хронических лейкозов: лимфоидный и миелоидный.
Таблица 1
| | | следующая лекция ==> | |
| Этиология гемобластозов | | | Острый лимфобластный лейкоз (ОЛЛ) |
Дата добавления: 2018-09-24 ; просмотров: 479 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ

В.В. Бадяев, И.Н. Лазарева, К.А. Десятников
Случай скоропостижной смерти при остром лейкозе / Бадяев В.В., Лазарева И.Н., Десятников К.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 41-45.
библиографическое описание:
Случай скоропостижной смерти при остром лейкозе / Бадяев В.В., Лазарева И.Н., Десятников К.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 41-45.
код для вставки на форум:
Заболеваемость всеми видами лейкозов в целом составляет приблизительно 13 случаев на 100 тысяч населения в год, чаще болеют лица мужского пола. К острым лейкозам относят формы, при которых морфологический субстрат опухолевых разрастаний и, соответственно, клетки, циркулирующие в крови, представлены недифференцированными или малодифференцированными элементами (бластными клетками) (Ф.Э. Файнштейн, 1987). Острые лейкозы – быстропрогрессирующие формы лейкоза, характеризующиеся замещением нормального костного мозга незрелыми бластными гемопоэтическими клетками без дифференциации их в нормальные зрелые клетки крови.
Клиническая симптоматика острого лейкоза зависит от степени угнетения нормального кроветворения и выраженности внекостномозговых проявлений. Абсолютно патогномоничных симптомов острого лейкоза не существует, это особенно относится к начальному периоду заболевания. Можно выделить следующие варианты начала острого лейкоза: острое начало заболевания – наблюдается у ½ больных и характеризуется высокой температурой тела (иногда с ознобами), выраженной слабостью, интоксикацией, болями в суставах, болями при глотании, болями в животе. Такое начало заболевания, как правило, трактуют как грипп, ангину, ревматизм, острое респираторное заболевание, а при болях в животе принимают за острый аппендицит. Начало заболевания с выраженными геморрагическими явлениями наблюдается у 10 % больных и характеризуется профузным кровотечением различной локализации (носовым, желудочно-кишечным, церебральным и др.).
Судебно-медицинские эксперты, в отличие от патологоанатомов, редко встречаются с данной патологией, но и патологоанатомы имеют дело в основном с хроническими формами лейкоза. Их пациенты длительно наблюдаются у онкологов, и исследования проводятся с целью уточнения диагноза, оценки качества лечения или с научной целью.
Нами исследовался случай скоропостижной смерти военнослужащего срочной службы – рядового К. Известно, что первичное медицинское обследование при поступлении в часть прошел 29.11.2017 года, признан здоровым и годным к военной службе. 10.03.2018 года был освидетельствован медицинской комиссией по направлению правоохранительных органов в связи со случаем неуставных взаимоотношений. Из материалов проверки следует, что рядовой К. получил один удар в область верхней губы от сослуживца. При осмотре установлено: общее состояние удовлетворительное. Контактен, в пространстве и времени ориентирован, активно отвечает на вопросы. В позе Ромберга устойчив, сухожильные рефлексы живые. Объективный статус. Кожные покровы: в области левого угла рта на верхней губе гематома размерами 3,8 на 2,5 см. В области правой лопатки гематома с переходом на правый плечевой сустав и ключицу. В правой подмышечной области, на пересечении задней подмышечной линии и седьмого ребра гематома округлой формы, размерами 6,5 на 3,5 см. На левом плече две гематомы округлой формы, размерами 4,5 на 3,0 см и 2,0 на 1,5 см. На правом предплечье обширная гематома размерами 14,0 на 12,0 см. На левой половине грудной клетки от среднеключичной линии до левой лопаточной линии подковообразная гематома размерами 23,0 на 10,0 см. Гематома в сердечной проекции округлой формы 7,0 на 5,0 см. На внешней поверхности правого бедра самая крупная гематома – размерами 28,0 на 10,5 см. По органам и системам без патологии.
16.03.2018 года был исследован труп рядового К. При наружном исследовании трупа выявлены множественные кровоподтеки различной формы и размеров, давности, локализующиеся в области туловища и конечностей. Границы кровоподтеков не имели четких очертаний, а глубина варьировала от внутрикожных до межмышечных (в области правого бедра). При внутреннем исследовании трупа кожно-апоневротический лоскут без кровоизлияний, кости черепа целы, при этом под мягкой мозговой оболочкой, по всей поверхности головного мозга кровоизлияния красного цвета. В желудочках головного мозга эластичные свертки крови, заполняющие объем всех желудочков мозга (боковых, третьего, четвертого), вторичные ишемические очаги перивентрикулярной мозговой ткани (рис. 1).
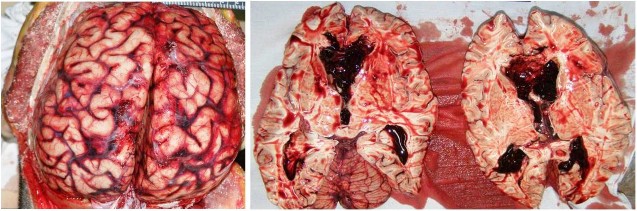
Рис. 1. Субарахноидальные кровоизлияния, кровоизлияния в желудочки головного мозга
Купола диафрагмы расположены: справа – на уровне V ребра, слева – на уровне VI ребра, сплошь покрыты мелкопятнистыми кровоизлияниями красного цвета, размерами от 0,2 × 0,2 до 0,4 × 0,4 см. В области желудочков сердца массивные фиолетовые сливные пятнистые кровоизлияния под наружную оболочку, сплошь покрывающие поверхность миокарда (рис. 2).
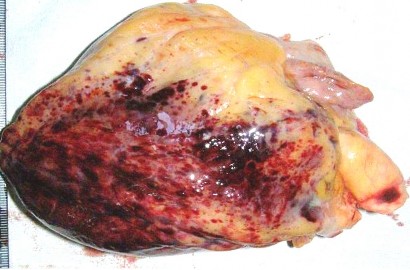
Рис. 2. Эпикардиальные кровоизлияния
Селезенка эллипсовидной формы, размерами 10,0 × 9,0 × 6,0 см, плотная, покрыта капсулой, массой 200 г. На разрезах ткань селезенки желтоватокоричневого цвета, мелкозернистого строения. В соскобе с поверхности разрезов пульпа с примесью крови. В желудке 40 мл слизистого содержимого красноватого цвета. Слизистая желудка серого цвета, с синюшным оттенком, тускловатая, с выраженной складчатостью, по малой кривизне слизистая резко гиперемирована, на вершинах складок множественные мелкоточечные кровоизлияния около 0,1 см. Печень размерами 26,0 × 19,0 × 14,0 × 9,0 см, на разрезах ткань ее желтовато-коричневого цвета, дряблая. Иных особенностей при внутреннем исследовании трупа не выявлено. При дальнейшем гистологическом изучении внутренних органов от трупа К. установлено: головной мозг – обширные кровоизлияния в белом веществе субэпендимарной области с разрежением вещества головного мозга, с выраженным отеком, дистрофическими изменениями нервных клеток, с наличием очаговых опухолевых лейкозных инфильтратов (рис. 3), преимущественно вокруг сосудов; инфильтраты состоят из клеток неправильной формы, ближе к округлой, имеют вариабельные размеры, цитоплазма клеток умеренно широкая, содержит большое количество мелких гранул, ядра разнообразной формы и размеров, встречаются бобовидной и двудольчатой формы (далее – лейкозные пролифераты или лейкемическая инфильтрация). Внутрижелудочковая гематома представлена гемолизированными эритроцитами с очаговыми опухолевыми лейкозными пролифератами.
Легкое – в просветах альвеол гомогенные и слегка зернистые эозинофильные массы (отечная жидкость), субплевральные кровоизлияния в виде скоплений гемолизированных эритроцитов в альвеолах с наличием очаговых лейкозных инфильтратов в межальвеолярных перегородках. Сердце – выраженный отек и полнокровие интерстициальной ткани, с наличием внутрисосудистых и околососудистых скоплений лейкозных клеток, дистрофические изменения кардиомиоцитов, очаговая жировая инфильтрация миокарда, в эпикарде и эпикардиальной клетчатке очаговые кровоизлияния, среди которых видны опухолевые лейкозные инфильтраты. Печень – балочно-радиарная структура сохранена, гепатоциты с очаговой крупнои мелкокапельной жировой дистрофией цитоплазмы, центральные вены и межбалочные пространства малокровны, портальные тракты с лейкемической инфильтрацией. Диафрагма – в межмышечной ткани очаговые скопления лейкозных опухолевых клеток. Селезенка – лимфоидные фолликулы с нечеткими размытыми контурами, без светлых центров, красная пульпа малокровная, с лейкозной инфильтрацией. Кожа груди – в дерме и подкожной жировой клетчатке очаговые кровоизлияния с наличием лейкозных пролифератов. Мышечно-жировая ткань правого бедра – гематома из гемолизированных эритроцитов с очаговыми скопления- ми опухолевых лейкозных клеток. Заключение: морфологические признаки лейкоза – системного опухолевого заболевания кроветворной ткани в виде разрастания очаговых лейкозных инфильтратов в головном мозге, легких, сердце, печени, селезенке, коже, жировой и мышечной ткани.
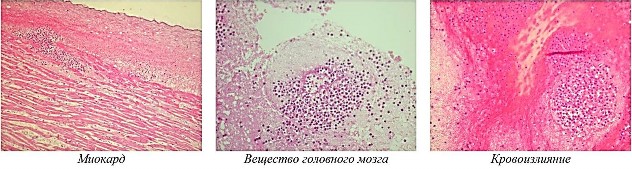
Рис. 3. Микроскопическая картина из патологических областей с наличием опухолевых лейкозных инфильтратов (х400)
Таким образом, на основании проведенного исследования мы пришли к выводу, что в данном случае имело место заболевание – промиелоцитарный лейкоз (одна из восьми разновидностей острого миелоидного лейкоза), который отличается злокачественным, внезапно возникающим и быстро развивающимся заболеванием с выраженным геморрагическим синдромом. Причиной смерти больных с этой формой лейкоза почти в 100 % случаев является кровоизлияние в мозг.
Список литературы
1. Окороков, А.Н. Диагностика болезней внутренних органов: Т. 4. Диагностика болезней системы крови. – М. : Мед. лит., 2001. – Текст : непосредственный.
Отвечаем на самые важные вопросы про лейкоз
" title="Показать лейкоз может исследование периферической крови
" itemprop="contentUrl">
Показать лейкоз может исследование периферической крови
Фото: Сергей Яковлев
В сентябре мы познакомились с архангелогородкой Вероникой Рожновской, жизнь которой изменилась, когда у её дочери Даши диагностировали лейкоз. Девочка в тот момент училась в пятом классе, а на недомогания врачи не обращали должного внимания. Специалисты отмечают, что рак крови действует тем агрессивнее, чем моложе организм, который поражает болезнь. На другие важные вопросы об этом раке отвечают профессор кафедры онкологии и медицинской радиологии Уральского государственного медицинского университета Сергей Берзин и гематолог из Уфы Нэлли Янтурина.
Лейкоз — опухолевое заболевание клеток крови. При лейкозе происходит патологическая трансформация лейкоцитов и их бесконтрольное деление. В итоге они замещают собой нормальные клетки костного мозга, из которых образуются циркулирующие в крови лейкоциты, эритроциты и тромбоциты.
При хронических лейкозах деление клеток идёт медленнее, и клиника тоже развивается с меньшей скоростью. Лейкозный клон током крови разносится по всей кроветворной ткани. Органами-мишенями, где откладываются метастазы, становятся почки и кости. Оседая в костной ткани, эти клетки, по-другому они называются миеломные, нарушают ее структуру. Это может проявляться частыми переломами, болью в позвоночнике, ребрах. Хронические лейкозы могут годами протекать без каких-либо явных отклонений в самочувствии, тогда выявить их можно только при исследовании крови.
Начало заболевания нередко протекает без выраженных симптомов. Больные отмечают общую слабость, утомляемость, неопределенную боль в костях, непостоянную температуру по вечерам в пределах 37,1–38 градусов. Но уже в этот период у некоторых больных можно обнаружить небольшое увеличение лимфатических узлов, селезенки. В анализе крови тоже будут изменения — повышение или снижение количества лейкоцитов, анемия.
Лейкоз может проявляться разнообразными симптомами. При острой форме пациенты могут жаловаться, что стали часто простывать, у них возникли инфекционные осложнения или синяки на теле, а кого-то будет беспокоить резкая потеря веса, появление шишек на теле или увеличение лимфоузлов.
Симптомы лейкоза неспецифичны, они таковы:
- слабость;
- головокружения;
- высокая температура без явных на то причин;
- боли в руках и ногах;
- кровотечения.
При замещении патологически размножающимися лейкоцитами других клеток крови на первое место выходят анемии и кровотечения из-за уменьшения числа других клеток крови — эритроцитов и тромбоцитов. Из-за накопления лейкоцитов в лимфоузлах, печени или селезёнке эти органы могут увеличиться, но обнаружить эти симптомы уже может только врач.
При лейкозе субстратом опухоли является костный мозг, который находится во всех трубчатых и плоских костях. Здесь же развиваются предшественники крови: эритроциты, лейкоциты и тромбоциты. Когда в ткани начинают развиваться опухолевые клетки, места для нормальных здоровых клеток крови просто не остается. Если в случае с раком желудка пораженный участок можно удалить, вовремя провести химиотерапию и добиться длительной ремиссии, то при раке крови такая тактика не приемлема.
Есть формы острого лейкоза, которые могут развиваться с первых дней жизни человека. Хроническим формам лейкоза подвержены люди старшего возраста. Чем моложе возраст, тем агрессивнее протекает болезнь, но при современных методиках лечения больной может жить до 5–7 лет. На течение хронического миелолейкоза (и это научно доказано) большое влияние оказывает состояние нервной системы больного — если есть стрессы, депрессии, люди сгорают буквально на глазах.
Лечение лейкоза — это достаточно длительный процесс. В среднем на достижение ремиссии при острых лейкозах уходит от 3 месяцев до 2–3 лет.
Первый и самый сложный этап в лечении острого лейкоза — это интенсивная химиотерапия, с помощью которой мы должны убить опухолевые клетки. Пациенты должны находиться в специальном асептическом блоке, в котором созданы стерильные условия, чтобы исключить их контакт с любой инфекцией. Больные в этот момент не имеют никаких собственных факторов защиты, потому что кроветворение у них пострадало от самой болезни и применяемых химиопрепаратов. Для закрепления результатов терапии после этапа восстановления (или поддержки ремиссии) принимается решение о необходимости трансплантации костного мозга.
Пересадку можно делать, если пациента ввели в ремиссию. Она бывает двух видов: аутотрансплантация, когда пересаживается костный мозг самого больного, и аллотрансплантация, в этом случае ткани забирают у донора.
В первом случае у пациента из вены берется периферическая кровь, из нее при помощи сепаратора извлекают стволовые клетки, консервируют и передают на хранение в банк. Затем пациенту проводят сильнейшую химиотерапию, а следом проводят пересадку — так же, через вену, вводят стволовые клетки, и они начинают творить новое потомство. Технически это выглядит как переливание крови. Пересадка может быть сделана и при хроническом лейкозе.
Аллотрансплантация дает хорошие результаты, если доноры — родные сестра или брат, у них самый близкий фенотип. Пересадка даже от двоюродных родственников не всегда бывает столь успешна, но все равно это шанс на то, что человек будет жить.
Лучшие доноры костного мозга — это мужчины в возрасте 30–40 лет, семейные, имеющие постоянное место работы. Желательно — на промышленном производстве, на заводах. Практика показывает, что именно такие люди относятся к донорству с наибольшей ответственностью.
Женщина тоже может стать донором костного мозга. Но здесь важно учесть, что после родов и беременностей в крови у женщин циркулируют антитела, и их лейкоциты уже настроены бороться с чужеродными антигенами. Поэтому результат пересадки может оказаться хуже.
При лейкозах развиваются следующие синдромы, нередко приводящие к смерти больного:
· анемический (угнетение эритроидного ростка костного мозга);
· геморрагический (кровотечения из десен, носа, кишечника; кровоизлияния в жизненно важные органы) – обусловливается снижением интенсивности продуцирования тромбоцитов;
· инфекционный (функциональная неполноценность лейкозных лейкоцитов – снижение способности к фагоцитозу, угнетение синтеза антител);
· метастатический(нарушение функций органов и систем вследствие появления в них лейкемических инфильтратов);
· интоксикационный (наводнение организма токсическими продуктами, образующимися при распаде лейкемических клеток);
· остеоартропатический (болезненность костей, суставов, обусловленная опухолевой гиперплазией костно-мозговой гемопоэтической ткани).
Непосредственные причины смерти больного, страдающего лейкозом, бывают:
1. Массивные кровотечения и кровоизлияния, обусловленные:
a. снижением свертываемости крови;
b. возникновением в сосудистой стенке очагов экстрамедуллярного кроветворения, что делает эту стенку хрупкой и ведет к ее разрыву; смерть наступает чаще всего от кровоизлияния в мозг или от неостанавливающегося легочного кровотечения.
2. Тромбоэмболические осложнения, связанные с повышенной свертываемостью крови при некоторых формах лейкоза (полицитемия, тромбоцитемия и др.). Локализация их в сосудах головного мозга и венечных сосудах может оказаться смертельной
3. Присоединившиеся инфекции вследствие резкого снижения иммунитета.
5. Тяжелая анемия, если больной не погибнет от одной из первых трех причин до того, как анемия станет несовместимой с жизнью.
Лечение лейкозов.
Лечение острых лейкозов состоит в основном из химиотерапии, и делится на два этапа: индукция и постремиссионное лечение (или консолидация). Цель индукционной терапии является достижение полной ремиссии за счет уменьшения количества лейкозных клеток до не обнаруживаемого уровня; цель консолидирующей терапии заключается в ликвидации остаточных, не обнаруживаемых современными методами остатками болезни и излечение.
Применяется сочетание нескольких противоопухолевых препаратов и больших доз глюкокортикоидных гормонов. В некоторых случаях возможна пересадка костного мозга. Чрезвычайно важны поддерживающие мероприятия — переливание компонентов крови и быстрое лечение присоединившейся инфекции.
После завершения лечения острого лейкоза необходимо динамическое наблюдение в поликлинике, регулярное проведение поддерживающей терапии. Такое наблюдение очень важно, так как позволяет врачу наблюдать за возможным рецидивом (возвратом) лейкоза, а также за побочными эффектами терапии. Обычно рецидив острого лейкоза, если он бывает, возникает во время лечения или вскоре после его окончания. Рецидив лейкоза после ремиссии, продолжительность которой превышает пять лет, развивается очень редко.
При хронических лейкозах в настоящее время применяют так называемые антиметаболиты — лекарства, которые подавляют рост злокачественных клеток. Кроме того, иногда используют лучевую терапию или введение радиоактивных веществ, таких, как радиоактивный фосфор.
Метод лечения врач выбирает в зависимости формы и стадии лейкоза. Контроль за состоянием пациента ведется по анализам крови и исследованиям костного мозга. Пожизненно больному проводятся регулярные поддерживающие курсы терапии.
Лейкемоидные реакции.
Лейкемоидные реакции (ЛР) представляют собой реактивные, в известной степени функциональные состояния кроветворного аппарата, лимфатической и иммунной систем организма, возникающие на фоне различных заболеваний. ЛР – не самостоятельное заболевание, а изменения периферической крови (лейкоцитоз и изменение лейкоцитарной формулы) и органов кроветворения, напоминающие лейкоз и другие опухоли, но не трансформирующиеся в них.
Выделяют три фазы течения ЛР: выраженную, спада и нормализации со следовыми реакциями.
Основными группами лейкемоидных реакций являются лейкемоидные реакции миелоидного и лимфоидного типов.
Реакции миелоидного типа бывают двух основных видов:
· с картиной крови, соответствующей таковой при хроническом миелозе; развиваются при:
o инфекциях – сепсисе, скарлатине, роже, гнойных процессах, дифтерии, крупозной пневмонии, туберкулезе, дизентерии и др.;
o воздействии ионизирующего излучения;
o травмах черепа;
o интоксикациях (уремия, отравление СО);
o метастазах в костный мозг злокачественных опухолей;
o лечении кортикоидными гормонами.
· реакции лимфоидного типа делятся на следующие виды:
o Лимфоцитарный (инфекционный лимфоцитоз). Развивается при острых вирусных и бактериальных инфекциях; характеризуется лейкоцитозом с абсолютным лимфоцитозом, увеличением в костном мозге содержания лимфобластов и пролимфоцитов (в периферической крови их нет).
o Плазмоцитарный; встречается при заболеваниях, вызванных простейшими (токсоплазмоз), при вирусных инфекциях (ветряная оспа, корь, краснуха) и др.; проявляется увеличением в крови и костном мозге плазматических клеток (до 2%).
o Иммунобластный – при тяжелых вирусных инфекциях (цитомегаловирусных и др.). В костном мозге, лимфоузлах, периферической крови появляются иммунобласты – бласттрансформированные В-лимфоциты.
Последнее изменение этой страницы: 2016-12-30; Нарушение авторского права страницы








ГЕМОРРАГИЧЕСКИЙ СИНДРОМ И СОСТОЯНИЕ СИСТЕМЫ ГЕМОСТАЗА ПРИ ОСТРОМ ЛЕЙКОЗЕ
В конце ХХ века в России для лечения данного заболевания был принят протокол ALL-BFM-90, благодаря чему значительно изменился исход острых лейкозов, которые еще недавно считались абсолютно фатальными заболеваниями, но также предустановленное им лечение ведет к тяжелым последствиям – инфекционно-септическим, органотоксическим осложнениям [3,5,6]. В данный момент ремиссия достигает 93%.
Нельзя забывать таком опасном осложнении острых лейкозов – геморрагическом синдроме(ГС), который отрицательно сказывается на итоге лечения больных и не позволяет проводить лечение в полной мере.
Информация из литературных источников говорит о неполном и не вовремя начинающемся распознавании нарушений системы гемостаза и их корректировка у людей с острым лейкозом во время химиотерапии [1,5]. Возникновение геморрагического синдрома при острых лейкозах - сложный вопрос, так как имеет прямую связь с самим опухолевым процессом, лечением и осложнениями. Учитывая вышеизложенное, необходимо изучать воздействие нарушения системы гемостаза на развитие геморрагического синдрома у пациентов с острым лейкозом.
Геморрагический синдром - это важнейшее проявление острых лейкозов. Он вызван тромбоцитопенией (вытеснение костного мозга), повышением проницаемости стенки сосудов (тяжелая анемия – расстройство питания эндотелия и сосудистой стенки vasa vasorum; тромбоцитопения – расстройство питания сосудов со стороны эндотелия), дефицитом свертывающих факторов ( нарушение синтеза плазменных факторов свертывания крови из-за инфильтрации печени бластами).
Нарушения свертываемости при опухолевых заболеваниях системы крови обусловлены самой неоплазией [6]; механизмы часто обсуждаются в литературе. По мнению одних исследователей, ГС чаще всего бывает вызван развитием амегакариоцитарной тромбоцитопении по причине угнетения нормального кроветворения [7]. Другие авторы причиной ГС считают возможность бластных клеток выделять тканевой фактор и активированные факторы свертывания, а также раковые прокоагулянты, являющиеся прямыми активаторами факторами свертывания II и Х. Также лейкемические клетки, находящиеся в периферической крови, производят множество фибринолитических и антифибринолитических средств, которые приводят к повышенному свертыванию крови, понижение фибринолитической активности и возникновению продуктов фибринолиза [3, 8]. Существенную роль имеет выделение цитокинов и других метаболитов, вызывающих дефект эндотелия сосудов и усиливающих адгезию и агрегацию тромбоцитов [1,3]. Тромботические осложнения у лиц с острыми лейкозами соотносят в первую очередь с тем, что при гиперлейкоцитозе в остром периоде заболевания возникает агрегация лейкоцитов в микрососудистом русле, что приводит к ДВС-синдрому, который усугубляет лейкостаз и развивается полиорганная недостаточность [3].
Начальная стадия острого лейкоза с выраженными геморрагическими явлениями - наблюдается у 10% пациентов, проявляется различными профузным кровотечением (носовым, желудочно-кишечным, церебральным и др.)
В развернутой (второй) стадии острого лейкоза геморрагическому синдрому свойственны кожные геморрагии петехиально-пятнистого характера [8].
Полиморфная, полихромная сыпь (от петехий до экхимозов), локализованная несимметрично, включая слизистые оболочки.
При остром лимфоидном лейкозе вследствие уничтожения опухолевой массой эритроидного ростка.
Кровотечения (по времени возникновения ранние).
При остром миелоидном лейкозе вследствие первичного поражения эритроидного ростка.
При парентеральном введении препаратов появляются значительные по размерам кровоизлияния в местах инъекций. В последней стадии на месте данных кровоизлияний в стенке ЖКТ появляются язвенные и некротические изменения. Ярко проявляющийся геморрагический синдром зафиксирован при промиелоцитарном лейкозе.
Частота встречаемости данной формы лейкозов у взрослых - 3,7 % случаев, у детей промиелоцитарный лейкоз отмечается очень редко. Эта форма ярко демонстрирует геморрагический синдром, который зачастую является одним из первых симптомов промиелоцитарного лейкоза. У больных промиелоцитарным лейкозом появляются кровоизлияния на местах травм, эпистаксис, маточные кровотечения, кровоизлияния в жизненно важные органы. В развитии геморрагий немаловажную роль играют сами лейкозные клетки, которые содержат большое количество тромбопластина на своей поверхности и в цитоплазматических гранулах. При разрушении лейкозных клеток потенцируется развитие синдрома дессименированного внутрисосудистого свертывания крови из-за высвобождения фактора свёртывания крови III и лизосомальных протеаз вне клетки.
Геморрагический синдром зачастую отсутствует при остром лимфобластном лейкозе.
В 15-20% случаев геморрагический синдром является основным фактором, приводящим к гибели пациентов из-за массивных кровотечений и кровоизлияний, так самая частая причина гибели пациентов с острым лейкозом - апоплексический удар, легочное кровотечение. Это связано с несколькими обстоятельствами. Первое, что ведет к данным последствиям - при острых лейкозах в различных органах и тканях, в том числе в сосудистой стенке, появляются очаги экстрамедуллярного кроветворения. Это говорит о том, что в стенке кровеносного сосуда появляется кроветворная ткань, из-за чего стенка сосуда становится хрупкой, что является базой для геморрагий. Второе, у пациентов появляется тромбоцитопения, данное явление при условии повреждения сосудистой стенки является основанием для длительного кровотечения [7].
Система гемостаза у пациентов с острым лейкозом страдает еще до начала лечения и ее состояние ухудшается на фоне терапии по программе, нарушения имеют разнонаправленный характер.
В первой стадии болезни и после лечения они вызваны активацией внутрисосудистого свертывания крови с умеренной и высокой тромбинемией.
Типы кровоточивости при остром лейкозе - микроциркуляторный и смешанный.
В начале заболевания геморрагический синдром вызван тромбоцитопенией, а в ходе проведения химиотерапии и использованием факторов свертывания крови и становлением синдрома дессименированного внутрисосудистого свертывания [2].
Тяжелая аплазия кроветворения, вызванная лейкозным процессом, является причиной развития бактериальных инфекций в первично-активной фазе заболевания [9]. Поскольку инфекции и тромбогеморрагические осложнения, в том числе зависящие от самого лейкозного процесса, могут повысить летальность, актуальными остаются вопросы дальнейшего изучения патогенеза острых лейкозов и разработки методов ранней диагностики осложнений.
Список литературы:
1) Алексеев Н.А., Воронцов И.М. // Лекозы у детей - Л.: Медицина. - 1988. - С. 248.
2) Рощик A.C., Колесникова О.И., Волоскова Н.И. Роль нарушений системы гемостаза у детей с острым лимфобластным лейкозом. II Проблемы патологии системы гемостаза, Барнаул, 2007, с. 187-190.
3) Румянцева Ю.В., Карачунский А.И. // Оптимизация терапии острого лимфобластного лейкоза у детей в России и Белоруссии: стратегия Москва - Берлин. Вопросы гематологии/онкологии и иммунопатологии в педиатрии. - 2007. - Т.6, №4. - С. 13.
4) Третяк Н.М. Гематологія / Н.М. Третяк – К.: Зовнішня торгівля, 2005. – 240 с.
5) Экспериментальные модели в патологии: учебник/ В.А. Черешнев, Ю.И. Шилов, М.В. Черешнева, Е.И. Самоделкин, Т.В. Гаврилова, Е.Ю. Гусев, И.Л. Гуляева. – Пермь: Перм. гос. ун-т., 2011. – 267 с.
6) Холмогорова О.П., Гуляева И.Л., Асташина Н.Б. Стоматологический статус пациентов с хроническим лейкозом // Международный студенческий научный вестник. – 2017. - № 4-9. – С. 1304-1307.
Читайте также:

