При плоскоклеточном раке прямой кишки выживаемость

В последнее время наблюдается ухудшение ситуации относительно рака прямой кишки, особенно напряженная обстановка в индустриальных городах, так как более 60% пациентов проживают именно в них. Это связывают с изменением образа жизни, привычек питания и экологической обстановки.
Прогнозы выживаемости и заболеваемость
Согласно статистическим данным, ежегодно в мире регистрируется более 1 млн. пациентов с раком прямой кишки, из них погибает более 600 000. В большинстве случаев патология затрагивает лиц старше 40 лет, но имеется тенденция к омоложению заболевания. Рак прямой кишки встречается примерно одинаково у мужчин и у женщин. Доля болезни среди всех злокачественных новообразований равна 10%.
По данным разных источников, рак прямой кишки занимает одну из главных позиций среди онкологических заболеваний. За последние годы в структуре заболеваемости он переместился с 6 места на 3. В 2014 году в России было зарегистрировано 25230 первичных пациентов с этим диагнозом, при этом на учете на конец года состояло примерно 143200 больных. Из них 50% прожили больше 5 лет после постановки диагноза, но около 24,9% умерли в течение года.
Распространенность болезни в разных странах
Заболеваемость на 100 000 населения
Исходя из наблюдений ученых, наблюдается рост заболеваемости раком прямой кишки, особенно в развитых странах. Они сделали вывод, что чем выше уровень благосостояния и экономического развития, тем выше риск развития опухоли. Около ста лет назад показатели заболеваемости в Японии были очень низкими; это связано с тем, что население этой страны имеет высокую культуру питания и тщательно следит за своим здоровьем. В последние тридцать лет заболеваемость раком прямой кишки в Японии значительно увеличилась, что связывают не с изменением образа жизни местных жителей, а с бомбардировкой в Хиросиме и Нагасаки в 1945 году.
Прогноз выживаемости и стадии рака прямой кишки
Стадии рака прямой кишки и прогноз выживаемости – взаимосвязанные понятия. Выделяют 4 стадии опухолевого процесса, зависящие от размеров новообразования и степени его распространения.
На 1 стадии выявляется опухоль небольших размеров, она расположена в пределах слизистой оболочки. Прогноз пятилетней выживаемости на этом этапе довольно высок и после лечебных процедур равняется 93%. Как правило, производится хирургическое иссечение новообразования и небольшого количества тканей вокруг него.
2 стадия характеризуется поражением мышечного слоя кишки и увеличением размеров опухоли, но лимфатические узлы на этом этапе в процесс не вовлечены. Лечебные мероприятия подразумевают оперативное вмешательство и химиопроцедуры, пятилетняя выживаемость достигает 75%.
3 стадия означает распространение рака на всю стенку кишечника, опухоль окружает его и дает метастазы в отдаленные лимфатические узлы. По количеству пораженных лимфоузлов выделяют IIIA, IIIB и IIIC этапы. Лечение заключается в радикальной операции, лучевой и химиотерапии. Пятилетняя выживаемость равна 45%. Чем меньше пораженных лимфоузлов, тем лучше прогнозы.
При 4 стадии рак распространяется за пределы прямой кишки и поражает окружающие органы и ткани, а также дает отдаленные метастазы. На этом этапе проводят комплексные лечебные процедуры, пятилетняя выживаемость не больше 6%.
В развитых станах учет пациентов с таким диагнозом ведется длительное время, но в России информация собирается только с 1990 года, поэтому данных недостаточно. В среднем прогноз выживаемости при раке прямой кишки достигает 48%, после радикальных хирургических операций этот показатель колеблется от 35 до 75%. Успех лечения зависит не только от стадии процесса, но и от объема манипуляции, степени тяжести, количества метастазов и квалификации хирурга.
Метастазы в регионарных лимфоузлах снижают выживаемость до 25-40%. Разработка современных методов лечения и диагностики не повлияла на показатели, они остаются неизменными многие десятилетия. Это связано с высоким риском развития рецидивов, которые появляются в 38% случаев, а также поздним обнаружением злокачественного новообразования.
Удельный вес пациентов от общего числа первичных больных с раком прямой кишки в зависимости от стадии процесса за 2004-2014 года:
Удельный вес пациентов в %
Влияние различных факторов на прогнозы выживаемости
Прогнозы при раке прямой кишки обусловлены не только стадией патологического процесса, но и величиной опухоли и ее локализацией. Если рак прямой кишки расположен только в поверхностном слое слизистой оболочки, то шансы на успешное выздоровление есть у 85% пациентов. Поражение мышечного слоя уменьшает показатель до 67%, еще больше ухудшается ситуация при повреждении серозной оболочки (брюшины), в этом случае положительного результата можно добиться в 49% случаев.
Одним из важных прогностических факторов является объем оперативного вмешательства, а точнее, уровень резекции. Иссечение пораженного сегмента на минимальном удалении от здоровых тканей снижает шансы на положительный результат и приводит к повторному хирургическому вмешательству. Пятилетняя выживаемость в данном случае достигает 55%. Обширная резекция позволяет улучшить показатели и добиться пятилетней выживаемости в 70% случаев.
На эффективность лечебных мероприятий также оказывает влияние возраст пациента и его состояние. Конечно, в большинстве случаев рак прямой кишки регистрируется в 40-45 лет, но он может появиться в любом возрасте. Пятилетняя выживаемость лиц старше 45 лет достаточно высокая, это связано с особенностями строения лимфатических и кровеносных сосудов в этот период: они тонкие, узкие и их мало. Поэтому раковые клетки медленнее распространяются по организму. У молодых все устроено иначе, до 30 лет дистальный отдел толстой кишки окружен развитой сосудистой сетью, поэтому у них наблюдается раннее метастазирование и снижаются показатели выживаемости.
В любом случае комплексные терапевтические мероприятия не могут дать 100% гарантию успеха. Рецидивы отмечаются у большинства пациентов (80%). Особенно часто они развиваются в первые 2 года после операции, поэтому требуется динамичное наблюдение за состоянием больных, так как своевременное обнаружение повторной опухоли улучшает эффективность процедур на 35%.
Влияние факторов риска на вероятность развития рака прямой кишки
Никто не может назвать точные причины возникновения рака прямой кишки, но, несмотря на это, специалисты выявили факторы риска, которые способствуют его образованию:
Предраки: выделяются несколько типов предраковых состояний, которые могут переродиться в злокачественную опухоль. Большую роль играют полипы, которые встречаются у 50% людей старше 75 лет и у 25% в возрасте 50 лет. Их своевременное обнаружение и удаление значительно снижает риск развития опухоли;
Генетическая предрасположенность: у пациентов с отягощенным семейным анамнезом в 5-6 раз выше риск формирования рака прямой кишки. Примерно 5% всех случаев опухоли вызвано мутацией генетического материала;
Особенности питания: рост заболеваемости раком прямой кишки в развитых странах побудил ученых выявить причины этого явления. Они обнаружили, что у людей с ожирением и лиц, которые предпочитают мясо и жареные продукты, опухоль регистрируется чаще. При этом растительная пища заметно снижает риск возникновения рака (в 40-50 раз);
Возраст: более 90% пациентов с раком прямой кишки старше 50 лет;
Сахарный диабет: патология увеличивает риск возникновения опухоли на 30-40%;
Курение: эта вредная привычка вызывает развитие различных злокачественных новообразований, в том числе в 30-40 раз увеличивает вероятность формирования рака прямой кишки. Примерно 12% смертельных исходов связано именно с курением;
Хронические воспалительные заболевания пищеварительной системы: длительно протекающая воспалительная патология неблагоприятно сказывается на обменных процессах и увеличивает скорость и частоту формирования новообразований до 50%.
Прогнозы выживаемости и лечебные мероприятия
Выживаемость при раке прямой кишки зависит от комплекса лечебных мероприятий. Основной метод лечения при этом новообразовании – оперативное вмешательство. По данным за 2014 год 53% пациентов (14184) провели радикальное хирургическое лечение. Комбинированное лечение использовали только в 41%. Чтобы изучить эффективность от проведенных процедур, пациентов обследовали после радикальной операции и наблюдали за ними долгое время. В 53% случаев им провели сфинктеросохраняющие вмешательства, в 42% - экстирпацию прямой кишки.
После гистологического исследования полученного материала врачи доказали, что у 96% пациентов обнаруживается аденокарцинома. В большинстве случаев (51,5%) преобладает экзофитный рост (внутрь полости кишечника), в 12,5% – эндофитный (вглубь тканей), в 36% - смешанный. Метастазы выявлены у 36% пациентов.
Всех исследуемых пациентов поделили на 3 группы:
1. Больные после классических радикальных операций (35,2%);
2. Пациенты после расширенных операций и лимфаденэктомии (44,5%);
3. Больные с предшествующей лучевой терапией перед операцией (20,3%).
Осложнения после лечения встречались одинаково часто во всех исследуемых группах: 20%, 23% и 25% соответственно. Летальность составила 3,5%, при этом основной причиной трагического исхода был перитонит (58%).
Большую проблему для хирургов представляет местно-распространенный вид рака прямой кишки, который поражает окружающие ткани и органы. Такой тип диагностируется в 40-50% случаев, 30% из них подвергаются радикальным операциям, представляющим частичное или полное удаление поврежденных органов (матка, мочевой пузырь, толстый кишечник, печень и т.п.). При этом после резекции пораженных органов послеоперационные осложнения наблюдаются в 33% случаев по причине гнойно-воспалительных процессов, при полном удалении конгломерата (эвисцерации) побочные реакции регистрируются в 50% . Последний вид операции подразумевает сложный реабилитационный период, который напрямую влияет на продолжительность жизни пациентов: пятилетняя выживаемость составила 30,6%.
Многочисленные исследования показали, что у 55% пациентов после операции выявляются метастазы в печени. Они могут поражать всю ткань печени (в 65%), одну из долей (24,5%) или один сегмент (10,4%). Если вовремя провести их удаление, то можно добиться 5-летней выживаемости у 30-43% больных. Поэтому очень часто проводят одномоментное удаление не только первичного патологического очага, но и резекцию печени.
Шансы напрямую зависят от стадии. Выживаемость при раке прямой кишки относительно высока: ректальную карциному можно победить, особенно при выявлении опухоли на первых стадиях формирования.
Чем раньше обнаружена опухоль, тем больше шансов для выживания
Выживаемость при раке прямой кишки
У каждого пациента есть шансы, даже если уже 4 стадия онкологии. Выживаемость при раке прямой кишки зависит от множества факторов, но важнее всего вовремя поставленный диагноз и четкое определение стадии злокачественного новообразования. Основной временной критерий – 5 лет после обнаружения карциномы. Перевалив через этот рубеж, можно надеяться на выздоровление. Статистически выделяют следующие проценты выживаемости:
- При I стадии – до 80%;
- При IIA – до 65%;
- IIB – не более 55%;
- IIC – около 44%;
- IIIA – близко к 70%;
- IIIB – от 40 до 55%;
- IIIC – 12-35%;
- IV стадия – 10-12%.
В некоторых случаях при 2-ой стадии прогноз хуже, чем при 3-ей, что объясняется просто: размер опухоли имеет значение даже в тех ситуациях, когда выявлены метастатические очаги в лимфатических узлах. И в любом случае прогноз негативен при 4 стадии.
Основные прогностические факторы
Чем цивилизованнее страна, тем больше выявленных колоректальных опухолей. В лидерах – США и Великобритания. Редко – в Африке. К счастью, в России заболеваемость значительно ниже, чем на Западе, но судя по ежегодно нарастающим цифрам, мы старательно стремимся догнать цивилизованные страны.
Помимо стадии, выживаемость при раке прямой кишки зависит от следующих факторов:
- Наличие длительно существующих доброкачественных и/или хронических заболеваний в кишечнике (полипы, воспалительные процессы, аденомы, предраковые состояния);
- Исходное состояние здоровья перед выявлением карциномы (анемия, слабость, снижение массы тела, обострение хронических болезней, диабет, ожирение);
- Возраст пациента (чем моложе, тем хуже, потому что у молодых пациентов из-за хорошего кровоснабжения быстро возникает метастатическое распространение из первичного очага);
- Размер первичного злокачественного очага;
- Степень злокачественности, основанная на дифференцировке раковых клеток;
- Месторасположение – расстояние от опухоли до заднепроходного отверстия;
- Гистологический вариант новообразования;
- Поражение лимфатических узлов (чем больше, тем хуже);
- Наличие отдаленных метастазов (лучше, если единичный и небольшой, хуже – в двух и более органах);
- Выявленный рецидив заболевания (лучше, когда повторная опухоль обнаружена рано, хуже – при поздней диагностике);
- Своевременное выполнение радикальной операции (с обязательной оценкой края резекции на предмет наличия раковых клеток);
- Нежелание пациента отказаться от вредных привычек и нерационального питания.
Как и при любых других вариантах раковых опухолей, все очень и очень индивидуально. Сколько пациентов, столько разных прогнозов. Статистически выживаемость при раке прямой кишки постепенно улучшается, что связано с медицинским прогрессом: кроме внедрения скрининговых программ и ранней диагностики совершенствуются методы лечения. При этом каждому пациенту, желающему выздороветь, надо посмотреть на свой образ жизни и сделать все возможное, чтобы по максимуму использовать рекомендации врача по профилактике онкологии.
По неизвестным причинам ткани кожного покрова и слизистых иногда перерождаются в образования злокачественного характера. Одно из них — плоскоклеточный рак прямой кишки. Чаще всего его диагностируют у людей преклонного возраста, которым исполнилось более 65-ти лет. Может быть он обнаружен и у детей, когда у них есть наследственная предрасположенность. Прогноз при плоскоклеточных опухолях нечасто благоприятный.

Виды ракового заболевания
Злокачественные новообразования имеют следующие типы:
- обычная и слизистая аденокарцинома;
- перстневидноклеточный;
- железисто-плоскоклеточный;
- недифференцированный.
Почему развивается недуг?
Появиться плоскоклеточное раковое заболевания может из-за следующих факторов:
- продолжительный период нахождения каловых масс в ампулярном отделе;
- недуги хронического характера, которые локализуются в заднем проходе;
- генетическая предрасположенность;
- случаи ранее перенесенных раковых заболеваний;
- преклонный возраст;
- злоупотребление табакокурением;
- инфицирование некоторыми штаммами папилломавируса;
- воздействие радиации и канцерогенов;
- нездоровое питание.
Как распознать раковое заболевание?
Когда у пациентов развивается плоскоклеточный рак, они жалуются на следующую симптоматику:
- нарушение процесса опорожнения, к примеру, частая диарея или запор, ложные позывы посетить туалет;
- выделения из анального кольца с примесями крови, слизи, гноя;
- болевой синдром во время акта дефекации;
- общая слабость;
- потеря веса;
- бледность кожных покровов;
- распространение метастаз на соседствующие органы, к примеру, мочевой пузырь;
- непроходимость желудочно-кишечного тракта.
Стадии плоскоклеточного рака прямой кишки
В медицинской практике выделяют 4 степени плоскоклеточного новообразования прямой кишки:
- 1-я. Появляется небольшая опухоль, размер которой составляет не более 2-х сантиметров, на слизистой оболочке. Имеет четкие границы. Состоит из атипичных клеток эпителия, который бывает неороговевающий и ороговевающий.
- 2-я. Новообразование увеличивается до 5-ти сантиметров и начинает занимать половину окружности прямой кишки. Метастазы могут вовсе отсутствовать или же поражать некоторые лимфоузлы.
- 3-я. Образование имеет размер более 5-ти сантиметров. Кишечный просвет занят больше чем наполовину. Опухоль прорастает сквозь все слои прямой кишки и поражает метастазами все лимфатические узлы.
- 4-я. Новообразование начинает активно прорастать в соседствующие органы. Метастазы затрагивают не только лимфоузлы, но и ткани, которые находятся далеко от прямой кишки.
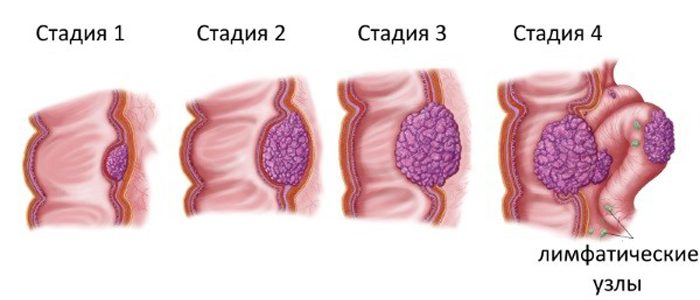
Заболевание распространяется по стадиям, постепенно захватывая соседние органы. Вернуться к оглавлению
Течение рака
Плоскоклеточное новообразование в прямой кишке имеет самое сложное течение и высокую злокачественность. Недуг отличается быстрым распространением, за непродолжительное время образование занимает около половины просвета кишечника. Рак может пустить метастазы в интимные органы, простату, мочевой пузырь. Когда они попадают в мочеточник, помимо симптомов, которые свойственны раковому заболеванию, пациенты отмечают еще и недержание биологической жидкости, изменение ее запаха и цвета.
В большинстве случаев диагностируют плоскоклеточный рак, локализующийся в прямой кишке, уже на последних стадиях. Связано это с тем, что симптоматика этого недуга похожа на другие заболевания, к примеру, полипы, парапроктит, язвы, поэтому медики иногда путают патологии. Помимо этого, допустить ошибку в диагнозе может не только врач. Часто люди не обращают внимания на возникшие признаки, указывающие на появление рака, поэтому не стремятся посетить медицинское учреждение. Однако при любых изменениях в состоянии здоровья и нарушениях стула важно обратиться к доктору, который назначит требуемые диагностические мероприятия. Диагностировать раковые заболевания важно как можно скорее, поскольку последняя стадия неизлечима.
Диагностические мероприятия
В первую очередь медик опрашивает пациента. Во время беседы он узнает о том, насколько давно ухудшилось состояние больного и присутствуют ли дополнительные симптомы. Затем прибегают к помощи пальпации, иными словами, прощупыванию прямой кишки. Благодаря ему удается выявить новообразование, когда оно локализуется недалеко от анального кольца. Однако только этих методов диагностики мало, поэтому больному потребуется пройти и следующие обследования:
- Колоноскопия. Представляет собой эндоскопический метод исследования, во время которого можно осмотреть всю прямую кишку и обнаружить плоскоклеточный рак. Плюсом этого метода выступает то, что в процессе можно взять ткань новообразования для гистологического исследования.
- Ректороманоскопия. Исследование слизистой оболочки прямой кишки специальным прибором — ректороманоскопом.
- Ирригоскопия. С помощью этого обследования удается установить форму образования, обнаружить полипы, выявить глубину опухоли.
Лечение онкологической болезни
Терапия новообразования прямой кишки проводится с помощью хирургического вмешательства. Поскольку чаще всего плоскоклеточный рак поражает пациентов преклонного возраста, имеющих ряд сопутствующих недугов, проведение операций им противопоказано. В такой ситуации прогноз неблагоприятный и продолжительность жизни этих больных составляет не более 2-х лет.
Пациентам более младшего возраста сначала проводят операцию. Затем прибегают к помощи лучевой и химиотерапии. Делается это, чтобы снизить вероятность рецидивов.
В процессе хирургического вмешательства новообразование удаляют вместе с небольшой областью прямой кишки. Затем хирург иссекает и лимфатические узлы. Если же плоскоклеточное раковое заболевание находится на последней запущенной стадии, которая не поддается лечению даже при помощи хирургического вмешательства, прибегают к помощи облучения и химиотерапии. В этой ситуации они не избавляют пациента от рака и применяются исключительно в облегчающих целях, с помощью которых удается снизить болевые ощущения.
Прогноз при раке
При плоскоклеточном раке прямой кишки прогноз зависит от того, как сильно распространился процесс и затронули ли метастазы лимфатические узлы и другие органы. Помимо этого, берется во внимание и возраст пациента. Когда терапия ракового заболевания была начата на ранних стадиях, прогноз выживаемости довольно благоприятный. При 1-й степени плоскоклеточного недуга 80% больных живут десятилетиями. Что же касается 2-й стадии, то при отсутствии метастаз в другие органы 75% людей выживает. Для 3-й ст. характерна выживаемость в 50%. Последняя же степень опасна тем, что преимущественно пациенты живут не более 2—3-х лет. Излечить заболевание этой степени не представляется возможным. Не было зарегистрировано даже в случае пятилетней выживаемости.
Если же говорить о прогнозах в целом, то преимущественно плоскоклеточная опухоль прямой кишки заканчивается летальным исходом спустя 3 года после ее диагностики. Обусловлено это тем, что раковое заболевание часто рецидивирует даже после проведения хирургического вмешательства и химиотерапии.
Рак прямой кишки имеет хороший прогноз при проведенной во время хирургической операции. Однако примерно у половины больных злокачественное новообразование этой локализации обнаруживается лишь на поздних стадиях. Это связано с такими факторами, как:
- Самочувствие и общее состояние больного человека может не ухудшаться вплоть до III-IV стадии
- Признаки могут быть неявными и мало беспокоить, такое осложнение, как кишечная непроходимость, развивается при большом размере опухоли
- Часто рак прямой кишки принимают за геморрой и сами больные, и врачи, т.к. симптомы поначалу похожи: боль, кровотечение при дефекации, различные нарушения стула
Эти причины приводят к тому, что рак прямой кишки имеет плохой показатель выживаемости в целом: смертность от этого заболевания высока. Среди онкологических процессов этот вид рака занимает по смертности 4 место в России. И все же, рак прямой кишки не означает, что прогноз обязательно неутешительный. Во многом он зависит от степени патологического процесса.

Прогнозы выживаемости и заболеваемость
Согласно статистическим данным, ежегодно в мире регистрируется более 1 млн. пациентов с раком прямой кишки, из них погибает более 600 000. В большинстве случаев патология затрагивает лиц старше 40 лет, но имеется тенденция к омоложению заболевания. Рак прямой кишки встречается примерно одинаково у мужчин и у женщин. Доля болезни среди всех злокачественных новообразований равна 10%.
По данным разных источников, рак прямой кишки занимает одну из главных позиций среди онкологических заболеваний. За последние годы в структуре заболеваемости он переместился с 6 места на 3. В 2014 году в России было зарегистрировано 25230 первичных пациентов с этим диагнозом, при этом на учете на конец года состояло примерно 143200 больных. Из них 50% прожили больше 5 лет после постановки диагноза, но около 24,9% умерли в течение года.
| Страна | Распространенность | Заболеваемость на 100 000 населения | |
| мужчины | женщины | ||
| США | 33,2% | 33 | 26 |
| Англия | 25,8% | 18 | 9 |
| Швеция | 17,8% | 17 | 8 |
| Япония | 33,2% | 23,3 | 10 |
| Сенегал | 2,5% | 7 | 5 |
| Россия | 4,4% | 13 | 8 |
Исходя из наблюдений ученых, наблюдается рост заболеваемости раком прямой кишки, особенно в развитых странах.
Итак, процент выживаемости и прогноз зависят от некоторых факторов:
- Размер опухоли, степень ее распространения, место расположения
- Вовлечение в процесс лимфатических узлов: так, при обнаружение метастазов в более чем 3 лимфоузлах значительно ухудшает прогноз
- Наличие отдаленных метастазов, их размер и количество: при небольших метастазах в одном органе возможно успешное лечение
- Поражение близкорасположенных органов за счет большого размера опухоли: иногда вовлечение в процесс таких органов может повлиять на прогноз в худшую сторону
- Возраст: рак прямой кишки более характерен для лиц пожилого возраста (старше 50 лет), но при его развитии у молодых прогноз хуже: рак способен к более быстрому росту
- Другие хронические заболевания человека: сахарный диабет, ишемическая болезнь сердца, гипертоническая болезнь могут снижать выживаемость
- Характер и объем проведенного лечения
- Мониторинг состояния человека после операции, отслеживание рецидивов
Таким образом, рак прямой кишки имеет прямую связь между стадией и прогнозом: 4 стадия дает самую низкую выживаемость.
Важным фактором является послеоперационный контроль. Он помогает выявить развитие рецидивов и предотвратить возвращение рака. Этот контроль должен включать в себя:
- Регулярные осмотры: каждые 3 месяца проводить ректороманоскопию, пальцевое исследование прямой кишки
- Регулярный поиск метастазов: каждые полгода проводить УЗИ брюшной полости, рентген легких
- При возникновении жалоб, не дожидаясь контрольного срока, нужно обратиться к врачу: чем раньше будет выявлен рак, тем легче будет с ним бороться
При подозрении на рецидив необходимо расширенное обследование: МРТ, КТ, биопсия.
Выживаемость при раке прямой кишки на разных стадиях
Прогноз для выздоровления напрямую определяется размерами опухоли, степенью метастатического поражения регионарных лимфоузлов, а также других внутренних органов. В настоящее время общепринятым считается срок выживаемости в течение пяти лет после проведения лечебных мероприятий.
Если в этот срок пациент не предъявляет никаких новых жалоб, а по данным инструментальных и лабораторных методов исследования не обнаруживается признаков опухолевого процесса, то проведенное лечение считают успешным. Прогноз выживаемости значительно увеличивается при вовремя проведенных лечебных мероприятиях, которые были правильно подобраны на основании состояния пациента. Во многом этот показатель также зависит от тяжести заболевания, состояния защитных сил организма, возраста больного и наличия заболеваний других органов и систем.
Прогноз при раке прямой кишки зависит от степени его разрастания и наличия метастазов. Приведем средние значения по 5-ти летней выживаемости больных после адекватного лечения:
| Стадия рака прямой кишки | 5-ти летняя выживаемость |
| I | Более 90% |
| II | 75-82% |
| III | Около 30% |
| IV | Не более 15% |
Однако следует помнить, что это среднестатистические значения. Каждый случай рака – индивидуален, и продолжительность жизни пациента определяется множеством факторов, среди которых состояние его организма и психологический настрой.
- На 1 стадии выявляется опухоль небольших размеров, она расположена в пределах слизистой оболочки. Прогноз пятилетней выживаемости на этом этапе довольно высок и после лечебных процедур равняется 93%. Как правило, производится хирургическое иссечение новообразования и небольшого количества тканей вокруг него.
- 2 стадия характеризуется поражением мышечного слоя кишки и увеличением размеров опухоли, но лимфатические узлы на этом этапе в процесс не вовлечены. Лечебные мероприятия подразумевают оперативное вмешательство и химиопроцедуры, пятилетняя выживаемость достигает 75%.
Для 3 стадии ректально рака характерны:
- метастазы в регионарных лимфатических узлах;
- размеры более 5 см;
- прорастание через все слои прямой кишки;
- поражение соседних тканей и органов.
Опухоль может занимать более половины окружности кишки и взывает выраженную симптоматику. Кровотечения на 3 стадии становятся всё более регулярными, частичная непроходимость кишечника становится постоянной.
Больные страдают от болей, вызванных распространением злокачественного новообразования и от хронических пищеварительных расстройств. Наблюдается усиление ложных позывов к дефекации – тенезмов. Регистрируются слизь и гной в стуле.
Тактика лечения больных на 3 стадии ректального рака зависит от характера метастазирования и других сопутствующих факторов. Частым выбором врачей является хирургическая операция с иссечением регионарных лимфатических узлов и органов, частично поражённых метастазами.
Почти всегда на 3 стадии рака прямой кишки врачам приходится полностью удалять эту часть кишечника вместе с опухолью и создавать колостому. Современная хирургия постоянно ищет способы решения проблемы отсутствия прямой кишки и пытается избавить пациентов от постоянного ношения калоприёмника. В некоторых случаях после периода восстановления пациента удаётся провести заместительные пластические операции, позволяющие восстановить кишечник.
Выживаемость пациентов при 3 степени рака составляет около 40%.
Рак прямой кишки 4 стадии характеризуется наличием множественных метастатических поражений внутренних органов. При этом могут поражаться как близкие к опухоли органы (мочевой пузырь, органы репродуктивной системы, печень), так и находящиеся на значительном отдалении – кости и легкие. Новообразование имеет большие размеры, его клетки проникают сквозь всю толщу кишечной стенки, что вызывает нарушение его проходимости.
Клиническая картина, соответствующая колоректальному раку четвертой стадии, очень тяжелая. Пациент отмечает выраженные расстройства пищеварения, его постоянно беспокоит боль и дискомфорт в области живота. Нарушение выведения кишечного содержимого приводит к тому, что со временем вредные вещества, образуемые в ходе метаболизма. Не утилизируются, а всасываются в кровоток. Это приводит к развитию интоксикационного синдрома, который проявляется ухудшением общего состояния больного. При этом наблюдается снижение массы тела.
Пятилетняя выживаемость при раке прямой кишки 4 степени составляет не более 10%. Из-за обширного распространения метастазов во внутренние органы, прогноз для пациентов становится крайне неблагоприятным – шансы на излечение у таких больных практически нулевые.
Прогнозы на будущее

Рак – страшнейший недуг, который редко завершается благополучно для больного. Опухоль, поразившая кишечник, доведенная до 4 стадии, почти не даёт шансов на положительные прогнозы. У 25% больных раком кишечника на момент постановки диагноза организм поражен отдалёнными метастазами. Как уже говорилось, процент выживаемости зависит от общего иммунитета пациента, его возраста, наличия вредных привычек и других факторов.
Неутешительный прогноз от онколога больной услышит в перечисленных случаях:
- Метастазы в лёгких новообразование дало метастазы больше, чем в пять лимфатических узлов;
- наличие метастазов в жизненно важных органах (печень, лёгкие);
- повреждение органов за счёт огромного размера опухоли;
- случился рецидив патологии;
- луче- и химиотерапия не принесли желаемого эффекта.
Единственная надежда больного – хирургическое лечение. Если оно оказывается неэффективным, назначается терапия, направленная на продление жизни, работы организма, обезболивание. Предлагаются психотропные препараты для поддержки морального состояния пациента. Меньше 20% онкобольных с раком кишки живут дольше пяти лет. Такова медицинская статистика.
Как правило, лечащий доктор сообщает лично онкобольному либо родственникам, сколько ещё осталось жить. Пациенту не всегда сообщают о болезни, степени тяжести. Зная правду, человек может прекратить сопротивляться, что снизит шансы на выживание до нуля. Во многом терапия опухоли зависит от настроения. Известны случаи, когда заболевший узнаёт о тяжести заболевания и умирает за неделю, хотя прежде имел шансы выжить и эффективно лечился.
Читайте также:

