При дисплазии 2 степени может быть рак

Шейка матки расположена в нижней части матки, открывается в верхнюю часть влагалища. Дисплазия – это патологические изменения клеток, расположенных на поверхности шейки.
Врачи не считают эту патологию раком, но относят к предраковым состояниям. Это означает, что без правильного лечения возможна трансформация изменившихся клеток в злокачественную опухоль. В редких случаях дисплазия исчезает без лечения. Заболевание диагностируют в любом возрасте.
Причины дисплазии шейки матки
Основной причиной считают инфицирование вирусом папилломы человека, ВПЧ. Вирус имеет множество подтипов – около 200, часть из них обладает канцерогенными свойствами. 16 и 18 подтипы вызывают 70% предраковых и раковых заболеваний шейки матки, другие штаммы – генитальные бородавки или кондиломы. Заражение ВПЧ происходит только половым путем. Риск инфицирования повышен в следующих случаях:
- начало половой жизни до 18 лет
- роды до 16 лет
- большое количество сексуальных партнеров
- заболевания, связанные со снижением иммунитета (ВИЧ, сахарный диабет)
- использование лекарств, подавляющих иммунитет
- отказ от презервативов. Этот способ предохранения не может полностью защитить от заражения вирусами, тем не менее, снижает риск инфицирования.
- курение.
Методы диагностики дисплазии шейки матки
Самым простым и информативным тестом считают Пап-мазок. Анализ имеет и другие названия: Пап-тест, мазок на цитологию, мазок на атипичные клетки, мазок Папаниколау. Врач-гинеколог берет мазок с поверхности шейки матки во время осмотра, это безболезненная процедура. Затем врач-лаборант исследует под микроскопом форму, размер, количество, расположение, состав клеток. Исследование нужно проводить ежегодно, начиная с 18 лет.
Т.к. некоторые штаммы ВПЧ считают канцерогенными, проводят исследование мазка из влагалища на обнаружение ДНК этих возбудителей. Исследование выполняют методом полимеразной цепной реакции (ПЦР), делают качественный анализ с типированием. Исследование на онкогенные вирусы обязательно у женщин старше 30 лет и в том случае, если есть невыраженные изменения в Пап-тесте. Определение уровня антител к вирусам в крови не информативно.
При обнаружении атипичных клеток в Пап-тесте проводят биопсию. Для этого во влагалище вводят оптическую систему – кольпоскоп. Она помогает врачу увидеть наиболее измененные участки и взять фрагмент ткани. По результатам исследования биоптата дисплазия – ее еще называют цервикальной интраэпителиальной неоплазией (CIN) – может быть сгруппирована по категориям.
Виды дисплазии шейки матки
Виды заболевания определяют при цитологическом исследовании. Пап-тест выявляет плоскоклеточное (сквамозное) интраэпителиальное поражение. Результаты теста могут быть описаны несколькими способами:
- изменения низкой степени
- изменения высокой степени
- возможно, злокачественные клетки
- наличие атипичных железистых клеток
- наличие атипичных клеток плоского эпителия.
Степени дисплазии
Во время исследования биоптата дисплазия может быть сгруппирована по категориям:
- 1 степень дисплазии (CIN I)
- 2 степень дисплазии (CIN II)
- 3 степень дисплазии (CIN III)
Некоторые специалисты выделяют 4 степень, которая представляет собой атипию.
Легкая дисплазия. Изменения только нижнего слоя эпителия затрагивают не более ⅓ его толщины.
Изменения выражены умеренно. Поражения занимают до ⅔ всего эпителиального слоя.
Значительно выраженные изменения вплоть до появления начальных признаков карциномы. Поражен эпителий во всех слоях, но выхода за пределы базальной мембраны нет.
Симптомы дисплазии шейки матки
В подавляющем большинстве случаев никаких симптомов заболевания нет. Именно поэтому врачи настаивают на регулярном гинекологическом осмотре.
Лечение дисплазии шейки матки
Зависит от степени дисплазии, возраста женщины, репродуктивных планов. Без лечения возможна трансформация дисплазии в рак.
При этой патологии врач обычно занимает выжидательную позицию, так как возможно самоизлечение. Если есть хламидиоз, трихомониаз или гонорея, лечат от них. Через 3-6 месяцев мазок повторяют. В случае, если изменения не исчезли, или есть ухудшение по данным микроскопии, начинают терапию.
В этом случае заболевание обычно не проходит само. Лечение проводят различными хирургическими методами.
Возможны следующие способы:
- криохирургия (замораживание)
- лазеротерапия
- петлевая электроэксцизия шейки матки
- операция конизации, т.е.удаление измененных тканей с помощью скальпеля
- гистерэктомия, т.е. удаление матки с шейкой (проводится редко).
Дисплазия шейки матки и беременность
В настоящее время врачи делают все возможное, чтобы женщина с патологией шейки матки могла родить здорового ребенка. При выявлении дисплазии 2-3 степени пораженную ткань удаляют, и пациентка наблюдается у онкогинеколога. Беременность возможна не ранее, чем через 6 месяцев после операции.
В очень серьезных случаях, например, когда планируют гистерэктомию, рекомендуют консультацию по поводу суррогатного материнства.
Наблюдение и профилактика дисплазии шейки матки
В настоящее время проводят вакцинацию с целью защиты от инфицирования самыми опасными штаммами ВПЧ. Используют вакцины “Гардасил” (четырехвалентная, содержит белки ВПЧ типов 6,11,16,18), “Церварикс” (двухвалентная, типы 16, 18). Презерватив не считают надежной защитой от вируса папилломы человека, так как вирусы могут находиться на незащищенных латексом участках наружных половых органов. Поэтому прививка показана не только женщинам, которые могут заболеть, но и мужчинам-переносчикам вируса. Наибольший эффект у женщин и мужчин вакцинация дает в возрасте от 9 до 26 лет. По данным некоторых клинических исследований вакцина у женщин работает, если вводить ее до 45 лет. Инфицирование от прививки невозможно, потому что она содержит не живые вирусы, а только их белки. Также нет данных о серьезных побочных эффектах, т.е. мифы о бесплодии после введения вакцин против ВПЧ не подтверждены фактами. Нужно знать, что полностью защитить от дисплазии прививки не могут.
Профилактика дисплазии включает еще несколько простых рекомендаций:
- не курить
- начинать половую жизнь в возрасте 18 лет или старше
- практиковать безопасные сексуальные контакты с использованием презерватива
- поддерживать моногамные отношения.
Если Пап-тест выявил изменения, то его повторяют через 6-12 месяцев. При отрицательных результатах Пап-теста и теста на ВПЧ – через три года.
Дисплазия многослойного плоского эпителия шейки матки — патология строения, дифференцировки и созревания клеток, морфологически проявляющаяся гипер- и паракератозом, акантозом, нарушением слоя эпителиального пласта и полярности расположения клеток. Характеризуется изменением размеров и формы ядра, увеличением ядерно-цитоплазматического индекса, возникновением митозов преимущественно в базально-парабазальных слоях. Это отличает дисплазию эпителия от фоновых процессов, при которых атипии клеток нет. Таким образом, дисплазия — понятие чисто морфологическое.
Для определения степени выраженности дисплазии в клинической практике используется классификация Richart (1968), согласно которой слабая дисплазия обозначается как CIN I (цервикальная интраэпителиальная неоплазия), умеренная — CIN II, тяжелая — CIN III. В категорию CIN III входит и преинвазивный рак, что объединяет их в общий биологический процесс.
По классификации ВОЗ (1982 г.), в зависимости от степени атипии клеток и глубины поражения эпителиального пласта различают 3 степени дисплазии: слабую (I), умеренную (II) и выраженную (III).
Слабая характеризуется небольшими нарушениями дифференцировки эпителия с незначительной пролиферацией клеток базального слоя. Изменения захватывают лишь 1/3 толщи эпителиального пласта, строение остального эпителия сохраняется.
При умеренной дисплазии отмечается более значительная атипичность клеток до 1/2 толщи эпителиального пласта.
Резко выраженная, или тяжелая, дисплазия характеризуется поражением 2/3 его. При этом нарушается взаиморасположение клеток, значительно увеличиваются размеры ядра, изменяется ядерно-цитоплазматическое соотношение, появляются патологические митозы — несмотря на то, что структура верхнего слоя эпителия сохранена.
Дальнейшее прогрессирование процесса с полным поражением всей толщи многослойного плоского эпителия, нарастанием ядерной и клеточной атипии рассматривается как внутриэпителиальный рак, что свидетельствует о патогенетическом единстве этих патологических состояний.
По литературным данным, вероятность развития интраэпителиального рака у больных с дисплазией шейки матки в 20 раз, а инвазивного — в 8 раз выше, чем у женщин с нормальной шейкой.
Эпителиальные дисплазии I и II степени могут не прогрессировать длительное время, а в ряде случаев — подвергаться обратному развитию. Это, как правило, бывает после излечения сопутствующего воспалительного процесса. Однако чаще всего дисплазия со временем прогрессирует и переходит в рак шейки матки. В среднем сроки развития внутриэпителиального рака из слабой дисплазии составляют 5 лет, из умеренной — 3 года, из выраженной — 1 год.
Среди факторов риска возникновения эпителиальных дисплазий важное значение имеют:
- раннее начало половой жизни, частая смена половых партнеров;
- травмы шейки матки во время родов и абортов;
- воспалительные заболевания половых органов;
- инфицирование вирусом простого герпеса 2-го типа и вирусом папилломы человека;
- абсолютная или относительная гиперэстрогения;
- инфекции, передаваемые половым путем.
Учет факторов риска необходим для диспансеризации указанного контингента женщин, своевременного выявления и лечения у них фоновых и предопухолевой патологий шейки матки.
Возрастной пик умеренной формы приходится на 31–40 лет, выраженной — на 40–50 лет.
У молодых женщин дисплазия поражает преимущественно влагалищную часть, а с увеличением возраста — цервикальный канал, что связано с особенностями строения шейки матки при старении.
В отношении эпителиальных дисплазий недопустима выжидательная тактика. Выбор метода лечения осуществляется индивидуально в зависимости от выраженности патологического процесса, его локализации, распространенности в пределах шейки матки и возраста больных.
Слабая дисплазия эпителия (CIN I), морфологически сохраняющаяся после противовоспалительной терапии, у женщин детородного возраста подлежит диатермоэлектрокоагуляции (ДЭК). Последняя возможна при условии, что вся зона трансформации четко визуализируется кольпоскопически. При невидимой зоне трансформации, наличии сопутствующих дисплазий эктропионов, деформаций шейки матки, а также в возрасте свыше 40 лет показано хирургическое лечение.
При умеренной дисплазии (CIN II) у женщин в возрасте до 40 лет допустима ДЭК шейки матки. Эффективность ДЭК при этой форме зависит от тщательного цитологического, эндоскопического и гистологического обследований больной, предшествующих лечению, а также ограничения зоны трансформации только эктоцервиксом, что устанавливается кольпоскопически. При наличии дисплазии II степени на шейке с невизуализуемой зоной трансформации в сочетании с обширным эктропионом, деформацией шейки матки, а также пациенткам старше 45 лет выполняется операция — гистерэктомия.
Основным методом лечения выраженной дисплазии (CIN III) шейки матки является конизация, осуществляемая ножевым способом. Эффективность ее в возможности полного удаления патологически измененных тканей шейки в пределах 2/3 слизистой эндоцервикса, что соответствует принципам онкологического радикализма, а также доступности гистологического исследования.
При сглаживании влагалищных сводов у больных с дисплазией III степени, атрофических изменениях, у женщин старше 48–50 лет органосохраняющее вмешательство затруднено, объем операций расширяется до простой гистерэктомии.
Несмотря на наличие множества программ, касающихся диагностики и лечения фоновых и предопухолевых заболеваний шейки матки, у части пролеченных все же развивается инвазивный рак.
Для изучения частоты фоновой и предраковой патологии, предшествующей развитию рака шейки матки (РШМ), а также оценки эффективности применяемых методов лечения проанализированы данные амбулаторных карт и историй болезни 120 больных в НИИ (ныне — РНПЦ) онкологии и медрадиологии им. Н. Н. Александрова.
РШМ возник у 86 (71,7%) пациенток, отметивших в анамнезе фоновые или предраковые заболевания шейки матки, пролеченные консервативно либо методом ДЭК.
Появление РШМ у ранее подвергшихся электрохирургическим либо консервативным методам лечения предраковых заболеваний шейки матки позволяет сделать вывод, что в ряде случаев его развитие произошло изза ошибок, допущенных на этапе обследования, или при выборе лечения, либо при немотивированном воздержании от оптимальных методов. Есть и беспечные женщины, уклоняющиеся от лечения, а врачи не придают должного значения риску трансформации заболевания в рак.
Случай из практики . Больная М., 60 лет. Поступила в онкогинекологическое отделение института по поводу дисплазии шейки матки.
Жалоб не предъявляла. Цитологически при профосмотре у нее выявили дисплазию. На дообследование в женскую консультацию пришла через 10 месяцев, когда появились кровянистые выделения из влагалища.
В соскобе из слизистой цервикального канала диагностирована дисплазия III степени, интраэпителиальный рак. Направлена в НИИ онкологии. М. пришла с этим направлением через… 7 месяцев.
При гинекологическом исследовании в зеркалах — шейка на уровне сводов, чистая, пальпаторно плотная, выделения слизисто-гнойные, есть инфильтрация парацервикальной клетчатки. Тело матки, придатки и параметральные отделы клетчатки не изменены.
В пересмотренных микропрепаратах биоптата — дисплазия III степени, местами интраэпителиальный рак. В соскобе из цервикального канала — пласты многослойного плоского эпителия с картиной рака. Окончательное морфологическое заключение — плоскоклеточный рак Gr II. Клинический диагноз — рак шейки матки IB стадии, эндоцервикальная форма.
Случай из практики. Больная П., 43 года. Поступила в онкогинекологическое отделение для обследования в связи с клинической картиной менометроррагии.
Более 2 лет назад подвергалась ДЭК по поводу эрозии шейки матки. Со слов больной, эрозию коагулировали при первом обращении к гинекологу без осуществления биопсии и выскабливания цервикального канала. На диспансерном учете не состояла. Спустя полгода после повторной ДЭК у пациентки появились контактные мажущие выделения, которые перешли в кровотечение со сгустками, что и заставило ее снова обратиться к врачу. После выскабливания цервикального канала и слизистой полости матки диагностирован РШМ. Направлена в институт для лечения.
При осмотре в зеркалах шейка матки бочкообразно раздута, опухолево изменена, увеличена. Передняя губа изъязвлена, кровоточит при дотрагивании, с обеих сторон в малом тазу определяются параметральные инфильтраты, не достигающие стенок таза. Гистологически — плоскоклеточный рак. Диагноз: РШМ IIB стадии (T2N0M0) — эндоцервикальная локализация, параметральный вариант.
Случай из практики. Больная М., 60 лет. Поступила для обследования в НИИ онкологии и медрадиологии по поводу дисплазии шейки матки.
Заболевание цитологически выявлено при профилактическом осмотре. Клинически определены разрыв шейки матки в родах и кольпит. На 1-м этапе проведено противовоспалительное лечение без типирования патогенной влагалищной микрофлоры. Затем без дополнительных обследований выполнена ДЭК шейки матки. Спустя год появились контактные кровянистые выделения. Осуществлено
раздельное диагностическое выскабливание цервикального канала и слизистой полости матки. Морфологически обнаружены фрагменты железистого полипа, бактериоскопически — трихомонады, в связи с чем провели курс специального лечения. Повторно обследована; цитологически выявлена дисплазия III степени. Направлена в НИИ с результатами всех ранее проведенных исследований. Морфологически диагностирован рак шейки матки IA стадии. Больная оперирована в объеме простой гистерэктомии с придатками.
Случай из практики. Больная Н., 45 лет. Поступила в онкологическое отделение с жалобами на беспорядочные кровянистые выделения, появившиеся более 3 месяцев назад. К врачу обратилась из-за опасения РШМ: ее мать умерла от этой патологии. Из перенесенных заболеваний отмечает эрозию шейки матки, которая была излечена методом ДЭК. На диспансерном учете не состояла. До возникновения у нее менометроррагии считала себя здоровой. При осмотре в зеркалах шейка укорочена, на уровне сводов деформирована, с обширной язвой, переходящей в цервикальный канал. Пальпаторно представлена плотным бугристым образованием с инфильтрацией параметральных отделов клетчатки, доходящих до стенок таза. Гистологически в соскобе из цервикального канала и биоптате из шейки матки — плоскоклеточный рак Gr II.
Клинический диагноз: РШМ III ст., язвенно-инфильтративная форма, влагалищно-параметральный вариант.
Здесь электрокоагуляция на деформированной шейке не достигла ни косметического эффекта, ни исчезновения дисплазии. Вероятно, в глубоких слоях эпителия после вмешательства оставался неизлеченный процесс предопухолевого заболевания, который подвергся малигнизации, не распознанной на ранней стадии. Можно предположить и то, что при электроэксцизии участок дисплазии на деформированной шейке не попал в иссеченный конус, остался в ней, либо имеющаяся патология не оказалась в срезе при микроскопическом исследовании. Поэтому больные, подвергшиеся такой сохранной лечебной процедуре по поводу дисплазии цервикального канала, как электроэксцизия, должны состоять на диспансерном учете и входить в группу риска по развитию РШМ.
За женщинами, ранее лечившимися по поводу дисплазии, важно вести надлежащий диспансерный контроль. При этом следует строго придерживаться утвержденного диагностического алгоритма, включающего клинический осмотр шейки матки, кольпоскопию, взятие под контролем мазков на атипические клетки из экзо- и эндоцервикса и биопсию из патологического очага, а в случае дисплазии — произвести выскабливание цервикального канала. Надо помнить, что деформированная и с разрывами шейка матки является противопоказанием к использованию ДЭК.
Больные, пролеченные в прошлом по поводу фоновой или предраковой патологии шейки матки методом ДЭК либо консервативными средствами, должны состоять на диспансерном учете не менее 3 лет и входить в группу риска по возможному возникновению у них РШМ.
Улучшить выявление РШМ на ранних стадиях помогут совершенствование онкологических знаний врачами-акушерами-гинекологами, просвещение ими широких слоев населения и осуществление скрининга.
Снять больных с дисплазией шейки матки I–III степени с учета можно лишь при условии отрицательных кольпоскопических и цитологических данных через 2 года после лечения. Перед этим необходимо провести углубленное обследование, включающее контрольную расширенную кольпоскопию, взятие мазков из влагалищной и цервикальной частей шейки матки на цитологию, а также выскабливание
цервикального канала с последующим морфологическим исследованием соскоба. При этом каждую из больных следует вызывать к гинекологу два раза в год даже при полном благополучии.
Оценка клинических наблюдений РШМ у больных, ранее пролеченных по поводу фоновых и предопухолевых заболеваний шейки матки, позволяет сделать вывод, что в целях совершенствования профилактики РШМ и ранней его диагностики необходимо внедрить в практику системный патогенетический скрининг и наладить диагностику среди женщин группы риска:
- имеющих несколько половых партнеров;
- рано начавших половую жизнь;
- страдающих ИППП;
- ранее получавших лечение по поводу дисплазии и фоновых заболеваний шейки матки.
- 15 Июня, 2019
- Гинекология
- Софья Андреева
Отдельные гинекологические заболевания характеризуются скрытым течением. Несмотря на отсутствие выраженных симптомов, они наносят существенный вред женскому здоровью. Одним из таких является дисплазия шейки матки 2 степени. Заболевание требует грамотного лечения, поскольку считается предраковым состоянием.
Медицинская справка
Чтобы понять суть патологического процесса, необходимо разобраться в анатомии репродуктивной системы. Она представлена внутренними и наружными половыми органами. Последние в совокупности носят названием вульва. Внутренние органы — это матка, яичники, фаллопиевы трубы. Полость матки соединяется с влагалищем через так называемую шейку. Изнутри она выстлана слоем эпителиальных клеток цилиндрической формы. В них находятся железы. Они постоянно продуцируют слизь, образующую защитную пробку. Это препятствует проникновению патогенной микрофлоры из влагалища в полость матки.
Дисплазия развивается на месте входа шейки матки во влагалище. Данный участок эпителия имеет другую структуру. Клетки локализуются в несколько слоев. Под ними имеется соединительнотканная мембрана, которая отделяет слизистую от мышц шейки и кровеносных сосудов. На этом участке нет желез. Форма эпителиальных клеток варьируется: в нижнем слое они круглые, а ближе к поверхности — плоские. Дисплазия развивается в плоском эпителии на границе с цилиндрическим.
Под патологией принято понимать нарушение расположения слоев плоского эпителия по причине изменения структуры клеток. Среди здоровых элементов появляются атипичные. Они могут иметь одно ядро неправильной формы, увеличенного размера или одновременно несколько ядер. Одновременно с этим строение клеток цилиндрического эпителия не нарушается.

Разновидности дисплазии
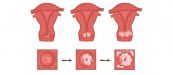
Исходя из объема поражения тканей выделяют 3 степени в развитии патологического процесса:
- Легкая дисплазия (CIN I). Патологические изменения затрагивают меньше трети толщины эпителия. После подтверждения диагноза врачи обычно выбирают тактику выжидания, проводя постоянный мониторинг заболевания. Часто оно проходит самостоятельно.
- Умеренная дисплазия (CIN II). Патологический процесс захватывает до 2/3 эпителия. Своевременно начатое лечение позволяет приостановить его течение и полностью побороть недуг.
- Тяжелая дисплазия (CIN III). Третья степень считается предраковым состоянием. Патологические изменения охватывают более 2/3 эпителиального слоя.
В сегодняшней статье более подробно остановимся на дисплазии шейки матки 2 степени. Согласно статистике, заболевание в 16% случаев в течение двух лет переходит на следующий этап развития, а в течение 5 лет — в 25% случаев. На скорость развития патологического процесса влияют индивидуальные особенности организма, наследственная предрасположенность к онкологии, возраст женщины и другие факторы.
Причины возникновения
Научно доказано, что первоочередной причиной дисплазии шейки матки (1 степени, 2 степени, 3 степени) выступает вирус папилломы человека или ВПЧ. После проникновения в организм иммунитет абсолютно здорового человека справляется с инфекционным вторжением. Однако в отдельных случаях подтипы вируса 6 и 11 вызывают дисплазию. Онкогенные штаммы могут вызвать тяжелую степень заболевания и трансформацию клеток в раковые элементы. Речь идет о вирусе папилломы человека под номерами 16 и 18.
После попадания возбудителя в организм и до появления начальных симптомов дисплазии может пройти несколько лет. Воздействие ряда факторов ускоряет этот процесс:
- беспорядочный выбор половых партнеров;
- частые стрессы;
- воспалительные процессы репродуктивной системы;
- бесконтрольный прием медикаментов;
- некачественное питание;
- болезни, передающиеся исключительно половым путем (ВИЧ, гонорея, хламидиоз и пр.);
- неоднократные аборты;
- состояния, вызывающие гормональный дисбаланс (беременность, менопауза, патологии эндокринных желез);
- иммунодефицитные состояния (после трансплантации или проведения химиотерапии);
- пагубные привычки.
Попадая в организм, ВПЧ распространяется с током крови к половым органам и внедряется в клетки шейки матки. Он продуцирует специфические вещества, которые мешают полноценной работе иммунитета, выводят из строя ДНК. При ослаблении защитных сил организма под действием перечисленных выше факторов появляются атипичные элементы. Иммунитет не может их распознать, поэтому они не гибнут и продолжают активно размножаться. Таким образом осуществляется изменение строения слоев эпителия.
Клиническая картина
Выраженные симптомы при дисплазии 1-2 степени, как правило, отсутствуют. Выявление заболевания происходит случайно, например, при плановом гинекологическом обследовании или подозрении на другую патологию. Клиническая картина во многом схожа с эрозией шейки матки.
Среди возможных признаков дисплазии следует выделить следующие:
- кровянистые влагалищные выделения, не имеющие специфического запаха;
- боль или дискомфорт во время полового контакта;
- кровянистые прожилки во влагалищном секрете после интимной близости;
- боль в нижней зоне живота.
Если дисплазия шейки матки 2 степени вызвана инфекцией или воспалительным процессом, клиническая картина дополняется нехарактерными влагалищными выделениями с резким запахом. При отсутствии своевременного лечения появляется зуд, жжение в области половых органов, проблемы с мочеиспусканием.

Дисплазия 2 степени и беременность
Данное заболевание не только негативно отражается на функционировании репродуктивной системы, но может привести к онкологии. Однако умеренная его степень вполне совместима с беременностью. Врачи утверждают, что в большинстве случаев состояние не угрожает здоровью ребенка и не отягощается осложнениями. С другой стороны, патология может прогрессировать. В период вынашивания малыша нередко наблюдается трансформация дисплазии шейки матки 2 степени в 3 степень. Но терапия заболевания у беременных не осуществляется.
Еще на этапе планирования зачатия каждая женщина должна пройти комплексное обследование, чтобы оценить состояние здоровья. Если дисплазия является следствием гормонального дисбаланса, именно беременность может повлечь за собой самоизлечение.
При обнаружении ВПЧ на этапе планирования обязательно назначается терапия. Появление кондилом в ходе беременности меняет процесс родоразрешения: женщине предлагается кесарево сечение. Это позволяет предупредить инфицирование новорожденного. Лечение самой пациентки обычно проводится в послеродовой период.
Методы диагностики
Дисплазию шейки матки 1 степени или 2 степени обычно выявляют случайно, поскольку заболевание не обладает специфической клинической картиной. Ранняя диагностика позволяет предупредить возникновение онкологического процесса. Поэтому пренебрегать регулярными профилактическими осмотрами у гинеколога не стоит.
Диагностика подразумевает использование инструментальных и лабораторных методов, которые назначаются после изучения анамнеза и жалоб пациентки:
- Осмотр на гинекологическом кресле с помощью зеркал. На дисплазию указывает изменение цвета эпителия, появление белесых пятен, блеск на поверхности.
- Кольпоскопия. На поверхность зева матки наносится раствор Люголя или уксусной кислоты. При этом патологические участки бледнеют, что хорошо заметно на фоне здоровых тканей. Осмотр осуществляется с помощью оптического прибора. Это позволяет определить степень дисплазии, оценить структуру эпителия.
- ПАП-тест. Гинеколог берет мазок с различных участков для цитологического исследования. Под микроскопом можно обнаружить атипичные элементы, клетки с папилломавирусом.
- Прицельная биопсия. В лабораторных условиях проводится исследование образца тканей, взятых с подозрительных участков. С помощью биопсии можно с большей точностью определить атипичные элементы.
- ПЦР-тест. Позволяет выявить возбудителя инфекции, концентрацию вирусов в крови.
Диагностические мероприятия подразумевают несложную подготовку. В противном случае результаты обследования окажутся некорректны, что может повлечь за собой неправильную тактику лечения. Исключение составляет трансвагинальное УЗИ, требующее проведения личной гигиены перед процедурой и опорожнение мочевого пузыря.
Особенности подготовки должен объяснить врач. Обычно она продолжается не более 3 суток. В этот период следует отказаться от интимной близости, приема горячей ванны, походов в солярий или сауну. Нельзя использовать свечи и тампоны, проводить спринцевания. Непосредственно перед обследованием нужно провести тщательную гигиену наружных половых органов.
В период менструации обследование не проводится. Исключение составляют экстренные случаи при угрозе жизни пациентки.

Способы терапии
Успех лечения дисплазии шейки матки 2 степени во многом определяется грамотным определением первопричины и провоцирующих факторов. Кроме того, при выборе терапевтической тактики врач учитывает возраст пациентки, ее репродуктивную функцию, желание будущих беременностей, наличие сопутствующих проблем со здоровьем.
Лечение преимущественно осуществляется с использованием лекарственных препаратов. При большом очаге патологии и выраженной глубине проникновения может потребоваться хирургическое вмешательство. В качестве вспомогательной меры иногда применяется нетрадиционная медицина. О том, как лечить дисплазию шейки матки 2 степени, будет подробно рассказано далее.
Использование лекарственных препаратов
Медикаментозное лечение дисплазии шейки матки 2 степени включает 2 направления:
При небольшой площади поражения врачи иногда выбирают тактику выжидания. Однако в этом случае пациентка обязательно регулярно посещает гинеколога для осмотра и сдачи мазков на онкоцитологию. При прогрессировании патологического процесса назначается терапия системными и местными средствами.
Хирургическое вмешательство
Как лечат дисплазию шейки матки 2 степени, если консервативная терапия неэффективна? В таком случае прибегают к помощи хирургического лечения. В современной медицинской практике используют следующие процедуры:
- Лазеротерапия. Это самый распространенный вариант лечения дисплазии шейки матки 2-3 степени. Он подразумевает выпаривание очагов поражения лазерным лучом. После процедуры рубцы не остаются, но не исключена возможность повреждения здоровых участков.
- Криодеструкция. Предусматривает воздействие на ткани жидким азотом, после чего они погибают. После процедуры рубцы не образуются, что позволяет в будущем планировать беременность. После курса лечения возможны продолжительные выделения из влагалища, которые проходят самостоятельно.
- Электрокоагуляция. Лечение дисплазии шейки матки 2 степени током используется редко. После процедуры патологические ткани мгновенно отмирают. Однако применять ее разрешается только на поверхностном слое по причине болезненности. Кроме того, после манипуляций ткани рубцуются. Если женщина в будущем планирует беременность, лучше выбрать иной вариант лечения.
- Радиоволновая коагуляция. Прижигание осуществляется посредством радиоволн, исходящих от электрода. Для женщин репродуктивного возраста данная процедура является абсолютно безопасной. После нее рубцы не остаются, а восстановительный период проходит без осложнений.
В особо серьезных случаях врач иссекает участок слизистой с атипичными клетками скальпелем. Перечисленные методики имеют свои ограничения и показания. Поэтому вариант лечения подбирается индивидуально.
Восстановительный период
Согласно отзывам, дисплазия шейки матки 2 степени — достаточно серьезная патология. После лечения нельзя пренебрегать советами врача по восстановлению организма.
Реабилитационный период, как правило, продолжается от 30 до 60 суток. В это время многие женщины отмечают появление ноющих болей в нижней зоне живота, влагалищных выделений. Однако некоторые симптомы должны насторожить. Повышение температуры, острые боли в животе, длительное влагалищное кровотечение — повод вызвать бригаду медицинских работников.
Вне зависимости от выбранного метода лечения каждая женщина во время восстановительного периода должна придерживаться следующих рекомендаций:
- половой покой;
- отказаться от поднятия тяжестей, интенсивных физических нагрузок;
- исключить посещение бани, сауны или бассейна;
- гигиенические процедуры разрешено проводить исключительно в душе;
- во влагалище не допустимо вводить препараты или растворы за исключением назначенных врачом;
- из средств личной гигиены разрешено использовать только гигиенические прокладки.
Через месяц после окончания лечения необходимо для контроля посетить гинеколога, пройти обследование и осмотр на гинекологическом кресле.
Помощь народной медицины
Народное лечение дисплазии шейки матки 1-2 степени часто используется на практике. Оно является дополнением к основному терапевтическому курсу и позволяет облегчить состояние пациентки. Наиболее эффективными признаются следующие рецепты:
- Сок алоэ. Нижние листочки растения необходимо измельчить, выдавить сок. В жидкости следует смочить тампон, а после ввести во влагалище. Продолжительность процедуры не должна превышать 30 минут. Ее следует повторять дважды в сутки на протяжении 4 недель. Сок алоэ способствует ускорению процесса заживления.
- Лекарственный сбор. Потребуется смешать 50 г календулы, 40 г сухих плодов шиповника, такое же количество тысячелистника и крапивы. Чайную ложку смеси нужно заварить в 250 мл кипятка. Используется средство для ежедневных спринцеваний. Оно хорошо купирует воспаление и ускоряет местный обмен веществ.
- Облепиховое масло. Способствует укреплению тканей влагалища, восстановлению слизистой. В облепиховом масле необходимо смочить тампон, оставить во влагалище на ночь. Продолжительность подобной терапии составляет 3-4 недели.
Важно понимать, что народное лечение дисплазии шейки 2 степени следует предварительно согласовать с врачом. Многие травы имеют обширный список противопоказаний.

Применение гомеопатии
Перед началом подобной терапии рекомендуется проконсультироваться с доктором.
Прогноз на выздоровление
Своевременные лечебно-диагностические мероприятия при дисплазии шейки матки 2 степени прогноз на выздоровление делают благоприятным. У 70% пациенток наблюдается стойкое выздоровление в течение 1-3 лет после постановки диагноза. Однако у 20% заболевших заболевание переходит на следующий этап развития, который, в свою очередь, в 30% случаев влечет за собой онкологию.
При отсутствии терапии высока вероятность развития следующих осложнений:
- переход патологического процесса на следующую стадию;
- трансформация заболевания в онкологию;
- деформация шейки;
- присоединение урогенитальных патологий, прогрессирование которых негативно влияет на репродуктивную функцию;
- разрастание кондилом, если причиной недуга выступает ВПЧ.
Без адекватного лечения дисплазия 2 степени усугубляется в 25% случаев. В запущенных ситуациях она может являться причиной бесплодия.
Заболевание на начальных этапах развития может регрессировать. Надеяться на успех самоизлечения могут женщины с хорошим иммунным статусом, отсутствием иных заболеваний. Даже в этих случаях нельзя точно утверждать, что патология не продолжит развиваться.
Можно ли предупредить возникновение недуга? Регулярные визиты к гинекологу, профилактические осмотры раз в год, выполнение терапевтических рекомендаций врача — это лучшая профилактика патологических изменений шейки матки и способ сохранить репродуктивное здоровье.
Читайте также:

