Поражение внутригрудных лимфоузлов при лимфоме
Лимфатическая система, как и кровеносная, охватывает весь человеческий организм. Лимфа переносит по телу иммунные клетки и помогает ввести в циркуляцию определенные агенты. Во многом работа этой системы определяет эффективность иммунитета.
Что такое лимфома: немного терминологии
Лимфома ─ это целая группа опухолей лимфоузлов и лимфоидной ткани, отличающихся по степени злокачественности. Однако специалисты подразумевают под этим термином разные неоплазии, состоящие из лимфоцитов или пролимфоцитов. Такие опухоли отличаются относительно доброкачественным течением и довольно редкой малигнизацией процесса.
Этиология и патогенез заболевания
Точные причины развития патологии не установлены. Лимфома как болезнь возникает при ряде предрасполагающих факторов. Они не являются истинной причиной, но создают благоприятные условия для ее появления и прогрессирования. В частности, важную роль играют:
- возраст и пол пациента (заболевание чаще диагностируют у пожилых людей, преимущественно мужчин);
- вирусные инфекции, особенно присутствие вируса Эпштейна – Барра, Т-лимфотропного вируса или ВИЧ;
- внешние канцерогенные факторы – химические вещества, например, пестициды, гербициды, бензол, лаки, растворители, поливинилхлориды, диоксин;
- прием иммунодепрессантов – препаратов, подавляющих деятельность иммунной системы, которые часто назначают пациентам с аутоиммунными патологиями (красная волчанка, ревматоидный артрит и пр.);
- иммунодефицитные состояния, как врожденные, так и приобретенные формы (на фоне ВИЧ-инфекции, после лучевой или химиотерапии).
В развитии лимфомы также играют роль генетические аномалии – транслокации. Это хромосомные мутации, при которых происходит обмен сегментами между двумя негомологичными хромосомами. В результате нарушается апоптоз, пролиферация или дифференцировка лимфоцитов на любом этапе лимфогенеза.
В дальнейшем незрелые клетки накапливаются в лимфоузлах и внутренних органах, где есть лимфоидная ткань (селезенка, желудок, кишечник, легкие, печень), образуя опухоль. По мере прогрессирования патологии метастазирование происходит так же, как и при остальных видах рака, поражая внутренние органы и костный мозг.

Классификация лимфом
Единой классификации лимфом не существует. Специалисты привыкли различать болезнь Ходжкина и неходжкинские лимфомы. Однако такая система не отражает всех особенностей патологии. Дополнительно было принято делить группу неходжкинских лимфом на опухоли с высокой и низкой степенью злокачественности. По агрессивности процесса у неходжкинскиих лимфом различают:
- индолентные (вялотекущие) лимфомы (лимфоцитарная, фолликулярная);
- агрессивные (диффузная крупноклеточная и диффузная смешанная лимфомы);
- высокоагрессивные (лимфома Беркитта, Т-клеточная лейкемия, маргинальная, апластическая лимфомы).
На сегодняшний день ВОЗ разработала современную классификацию, куда входят более 80 видов неходжкинских лимфом. Их различают по степени зрелости клеток и их происхождению. Разделение по типам происходит в зависимости от наличия клеток Рида – Штернберга – Березовского: от них во многом зависит, как будет развиваться и выглядеть лимфома, как и чем ее лечить. Лимфома Ходжкина, или лимфогранулематоз, по сути не является лимфомой как таковой. Клетки данного новообразования имеют макрофагальное и моноцитарное происхождение, а не лимфоцитарное. Поэтому заболевание рассматривают отдельно, но все же в рамках злокачественных новообразований лимфоидной ткани, где оно развивается. По происхождению лимфомы бывают первичными и вторичными, а по источнику роста – Т- и В-клеточными. Кроме того, новообразования различают по распространенности патологического процесса: нодулярную (фолликулярная) лимфому, характеризующуюся образованием небольших уплотнений в лимфоузле, и диффузную опухоль, при которой происходит поражение многих групп лимфоузлов и внутренних органов.
Стадии лимфомы
В своем развитии лимфома проходит четыре стадии. Они отличаются специфическими характеристиками: распространенностью патологического процесса, степенью поражения внутренних органов и клинической картиной.
- Первая стадия. Поражение одного или нескольких узлов определенной группы. Также к этой стадии относится единичная локальная опухоль в каком-либо внутреннем органе без метастазов в ближайшие лимфоузлы.
- Вторая стадия. Вовлечение в патологический процесс двух лимфоузлов из разных групп, но находящихся по одну сторону диафрагмы. Также сюда относятся новообразования, которые поразили один лимфоузел и находящийся рядом орган.
- Третья стадия. Вовлечение двух и более лимфоузлов, расположенных по разные стороны диафрагмы. К этой стадии причисляют лимфомы, при которых обнаружено одновременное поражение лимфоузлов разных групп и какого-либо органа, расположенного поблизости.
- Четвертая стадия. Патологический процесс затрагивает сразу несколько органов, находящихся на значительном отдалении от первичного очага опухоли.
Именно стадии рака определяют тактику лечения.
Симптомы
Клиническая картина состоит из специфических признаков лимфомы и общих симптомов.
- Увеличение лимфоузлов, Чаще всего поражаются шейные и затылочные группы узлов, реже – подмышечные, подключичные и паховые. Они имеют плотную консистенцию, подвижны, безболезненны, склонны к образованию больших конгломератов.
- Повышенная температура. Появляется без видимых причин. Длительный субфебрилитет сохраняется месяцами и не снимается приемом жаропонижающих средств. На терминальных стадиях температура может повышаться до 39 ° С.
- Чрезмерная потливость. Потоотделение усиливается по ночам. Оно иногда бывает настолько профузным (сильным), что промокает нательное и постельное белье.
- Потеря веса. Происходит в результате нарушения метаболизма. Нередко ситуацию усугубляют ухудшение аппетита, тошнота, рвота и ощущения переполненного желудка – симптомы, развивающиеся при поражении органов пищеварения. На терминальных стадиях возможна кахексия – крайнее истощение организма.
- Боль. Нехарактерный признак. Ее характер и локализация зависят от местоположения опухоли. Пациентов может беспокоить боль в спине, груди, животе, но чаще всего они жалуются на головные боли.
- Зуд кожи. Сначала локальный, но по мере прогрессирования патологии становится генерализованным. Усиливается ночью, днем же практически не беспокоит. Может быть разной интенсивности, вплоть до нестерпимого чувства жжения и расчесов до крови. Зуд способен сохраняться даже в стадии стойкой ремиссии.
- Слабость и быстрая утомляемость. Появляются без видимых причин, не связаны с физическим переутомлением. Нередко их сопровождают апатия и сонливость.
- Полиморфные высыпания на коже. Характерный признак лимфом кожи.
Заметив у себя подобные симптомы, стоит обратиться к врачу. Лимфома успешно лечится на ранних стадиях.
Осложнения
Большинство осложнений неходжкинских лимфом связано с большими размерами опухоли, которая постепенно сдавливает органы, приводя к жизнеугрожающим состояниям.
- Поражение медиастинальных лимфоузлов. Компрессия трахеи и пищевода, развитие синдрома сдавливания верхней полой вены, что чревато кровотечениями, церебральными симптомами и нарушением функций слуховых и глазодвигательных нервов.
- Поражение внутрибрюшных и забрюшинных лимфоузлов. Кишечная непроходимость, лимфостаз в нижней половине туловища и ногах, развитие механической желтухи, сдавливание мочеточника.
- Прорастание в стенки желудка и кишечника. Кровотечения и перитонит.
Для лимфом с агрессивной формой течения характерно раннее появление метастазов в спинном и головном мозге, а также печени и костях.
Диагностика
Диагностируют и лечат лимфомы онкогематологи. Основу клинической картины, помимо увеличенных лимфоузлов, составляет своеобразная триада: повышенная температура, чрезмерная потливость и беспричинное снижение веса. Обычно все это пациент описывает врачу на стадии сбора жалоб. Для подтверждения диагноза специалисты назначают дополнительное обследование, состоящее из лабораторных тестов и инструментальных методов.
- Клинический анализ крови. При лимфоме отмечается снижение количества эритроцитов, лимфоцитов и гемоглобина. Повышается уровень эозинофилов и тромбоцитов.
- Биохимический анализ крови, включая печеночные пробы и определение белковых фракций. Повышение щелочной фосфатазы, креатинина и фермента ЛДГ.
- Анализ крови на онкомаркеры. Выявление бета2-микробулина, причем его концентрация прямо пропорциональна тяжести патологического процесса.
- УЗИ органов брюшной полости, средостения и крупных лимфоузлов. Необходимо для уточнения распространенности заболевания и степени вовлеченности в процесс внутренних органов.
- КТ, ПЭТ-КТ и МРТ. Исследования внутренних органов и лимфоузлов. Дают более точную, чем УЗИ, информацию о структуре опухоли и изменениях в организме.
- Рентгенография. Выполняют в передней и боковой проекциях. При лимфоме с поражением внутригрудных лимфоузлов на снимках будет видно расширение тени средостения.
- Биопсия. Забор материала на цитологию, гистологию, а также для цитогенетических и иммуногистохимических тестов. Определяют тип аномальных клеток, степень злокачественности и стадию новообразования.
- Сцинтиграфия костей. Проводят для обнаружения метастазов.
- Лимфосцинтиграфия. Выявляет особенности строения и функционирования лимфатической системы.
При локализованных формах лимфом необходимы консультации профильных специалистов: лора, гастроэнтеролога, маммолога и др.

Лечение
В зависимости от вида и формы лимфомы выбирают метод и длительность терапии. Например, B-клеточная форма развивается очень быстро, и лечение должно быть начато как можно скорее (на 1-й стадии), а фолликулярная – крайне медленно прогрессирующий тип. В отличие от большинства видов рака, лимфома обладает необычным свойством: опухоли, которые стремительно развиваются, так же быстро и лечатся. Конечно, начать терапию нужно как можно скорее, и при своевременной диагностике шансы пациента на выздоровление очень велики. Основными методами лечения лимфом являются:
- Химиотерапия. Полихимиотерапия (многокомпонентная) может быть самостоятельным видом лечения или идти в сочетании с лучевой терапией, что дает более стойкую и длительную ремиссию. Нередко в курсы химиотерапии включают гормонотерапию.
- Лучевая терапия. Уничтожение аномальных клеток с помощью гамма-излучения. В качестве монотерапии применяется только при локализованных формах и низкой агрессивности патологического процесса. Также ее используют в виде паллиативного метода, когда проведение другого лечения невозможно.
- Хирургическая операция. К ней прибегают только в случае изолированного поражения какого-либо органа. Обычно проводят расширенные и комбинированные резекции, носящие радикальный характер. Этот способ лечения обязательно дополняется курсом химиотерапии.
Альтернативными методами лечения лимфом являются:
- Иммунохимиотерапия. Сочетание иммуно- и химиотерапии. Обычно сначала вводят иммунопрепараты: интерферон, интерлейкины, колониестимулирующие факторы или моноклональные антитела, а затем – цитостатики. Такая схема ослабляет их иммуносупрессивные свойства, повышает чувствительность атипичных клеток к препаратам и предупреждает развитие химиорезистентности. Однако если требуется уменьшить размер опухоли, первыми вводят цитостатики.
- Трансплантация костного мозга и введение периферических стволовых клеток. Эти методы применяются преимущественно для закрепления ремиссии.
Лимфома — это злокачественная опухоль, которая поражает лимфатическую систему. Проявляется она увеличением лимфатических узлов и поражением внутренних органов из-за инфильтрации бесконтрольно размножающимися злокачественными лимфоцитами. Лимфомы делятся на два больших типа — ходжкинские лимфомы (или лимфогранулематоз) и неходжкинские лимфомы. Отличить один вид от другого можно только с помощью морфологического исследования опухолевой ткани.
- Лимфома Ходжкина
- Причины развития боли при лимфоме
- Профилактика ходжкинской лимфомы
- Прогноз при лимфоме
- К какому врачу обратиться
Лимфома Ходжкина
Лимфома Ходжкина названа так в честь доктора, который впервые описал данное заболевание. Он предложил выделить его в отдельную нозологию. Отличительной чертой данной лимфомы является образование гранулем с гигантскими клетками Березовского-Штернберга.
Причиной развития лимфомы является злокачественное перерождение В-лимфоцитов — клеток иммунной системы, которые в больших количествах находятся в лимфоидной ткани. Соответственно, лимфома может развиться в любом месте, где есть такая ткань — лимфатические узлы, внутренние органы (печень, селезенка, легкие). Со временем из первичного очага опухоль диссеминирует по всему организму.
Обычно первым признаком лимфомы Ходжкина является увеличение лимфатических узлов, их может быть 1 или несколько. Чаще их можно заметить на затылке, над ключицами, в области подмышечных впадин или в паху . Узлы безболезненны и увеличиваются в размерах довольно медленно.
Нередко бывает так, что первичный очаг лимфомы располагается в недоступных для осмотра местах, например в грудной или брюшной полости, вдоль позвоночника, в области средостения. В этом случае первые симптомы возникают при сдавлении внутренних органов опухолевыми массами. Чем больше размер лимфоузлов, тем сильнее они давят и тем более выражены симптомы. Например, при локализации опухоли в средостении может быть кашель, при поражении внутрибрюшных лимфоузлов — боли в животе и др.
Также могут быть неспецифические симптомы:
- Повышение температуры, не связанное с инфекционными заболеваниями.
- Ночные поты.
- Необъяснимое снижение веса.
Триада этих признаков называется В-симптомом, и он имеет большое значение при определении стадии заболевания и планировании лечения.
При диагностике лимфомы необходимо пройти комплексное обследование, включающее методы лучевой диагностики и ряд лабораторных анализов. Подтверждение диагноза производится только с помощью морфологического исследования фрагмента опухоли под микроскопом, оно же помогает определить вид лимфомы. Для его проведения берут пораженный лимфоузел.
Далее необходимо определить стадию заболевания. С этой целью назначаются различные методы лучевой диагностики — УЗИ, КТ, МРТ. Для более полной визуализации очагов лимфомы используют позитронно-эмисионную томографию одновременно с проведением КТ или МРТ, такое исследование называется ПЭТ-КТ и ПЭТ-МРТ соответственно. ПЭТ-МРТ не оказывает лучевой нагрузки на организм и хорошо визуализирует мягкие ткани, соответственно его используют для обследования лимфатических узлов и внутренних органов. Метод является относительно новым и мало распространен.
ПЭТ-КТ достаточно широко используется и зачастую является ключевым методом, позволяющим выявить поражение лимфатической ткани в организме пациента. Если есть подозрение, что лимфома поразила кости, проводят сцинтиграфию.
На основании полученных данных определяют стадию лимфомы:
- 1 стадия — имеется поражение одной группы лимфатических узлов, либо одного нелимфатического органа.
- 2 стадия — поражены несколько групп лимфатических узлов по одну сторону диафрагмы, либо имеется поражение одного нелимфатического органа с метастазами в регионарных лимфоузлах.
- 3 стадия лимфомы генерализованная, при ней имеется поражение нескольких групп лимфатических узлов по обе стороны диафрагмы, плюс к этому может быть поражение одного нелимфатического органа и/или селезенки.
- 4 стадия лимфомы называется диссеминированной, поскольку при ней помимо лимфоузлов есть диффузное поражение внутренних органов — печени, костного мозга, ЖКТ и др.
Для лечения лимфом применяется лучевая терапия, химиотерапия и их комбинация. При лимфомах 1-2 стадии при отсутствии В-симптоматики применяется облучение пораженных групп лимфатических узлов. В подавляющем большинстве случаев (у 80-85% таких больных) удается добиться стойкой длительной ремиссии.
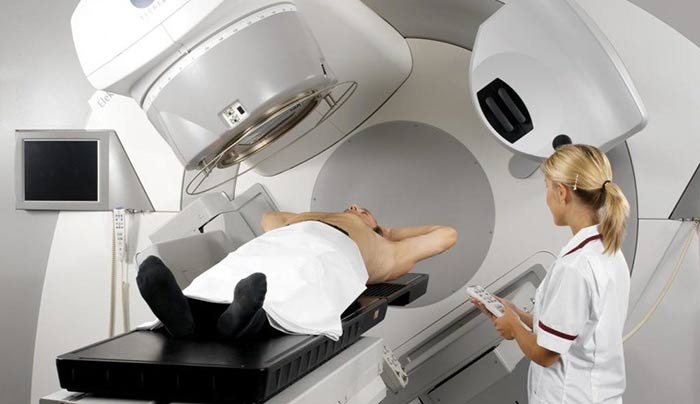
Остальным больным лимфомой проводится комбинированное лечение, включающее химиотерапию и облучение. Для больных со 2 стадией с поражением тазовых лимфоузлов и больных 3 стадией проводится химиотерапия с облучением только пораженных лимфоузлов по минимальной программе. Потом облучаются все группы лимфатических узлов в максимальных дозах, и в течение 2-3 лет проводится поддерживающая химиотерапия.
Для больных с 3-4 стадией лимфомы сначала проводится индукция ремиссии с помощью полихимиотерапии, и после выхода в ремиссию проводят поддерживающую химиотерапию или лучевую терапию по радикальным режимам.
Если не удается достичь ремиссии, или возник рецидив лимфомы, пациенту предлагают высокодозную полихимиотерапию. Это очень мощное лечение, которое помогает преодолеть резистентность опухоли и уничтожить злокачественные клетки в максимальном объеме. Однако оно разрушает костный мозг, поэтому после его проведения необходима трансплантация кроветворных стволовых клеток. Их могут взять у самого пациента до проведения высокодозной полихимиотерапии, или же использовать донора. Донорские клетки позволят не только восстановить кроветворение, но и дать больному противоопухолевый иммунитет, который дополнительно будет бороться с лимфомой. Однако есть риск развития реакции трансплантат против хозяина, которая в тяжелых случаях может привести к летальным исходам. Выбор метода трансплантации при лимфоме решается индивидуально для каждого больного.
Причины развития боли при лимфоме
Развитие боли при лимфоме может быть обусловлено как самой болезнью, так и действием химиотерапии или облучения. Наиболее выраженных болевой синдром наблюдается при поражении костей, которое развивается при метастазировании лимфомы. Другими причинами могут быть:
- Сдавление опухолевой массой нервных окончаний.
- Расширение капсулы пораженных лимфатических узлов и органов.
- Давление опухоли на рядом расположенные органы.
- Выделение опухолевыми клетками медиаторов воспаления, которые провоцируют развитие болевых ощущений.
- Нейропатия на фоне химиотерапии и лучевой терапии.
Как правило, пациенты, страдающие от лимфомы, имеют сразу несколько видов болей, которые требуют разных подходов. Вместе с тем, они не всегда сообщают об этом лечащему врачу, считая боль неизбежным спутником болезни. Это большая ошибка, поскольку хронический болевой синдром ухудшает общее самочувствие, изнуряет человека, не оставляя сил на борьбу с лимфомой.
Сейчас медицина располагает большим арсеналом эффективных методов лечения хронической боли у онкологических больных. Поэтому всегда сообщайте вашему лечащему врачу об изменении своего самочувствия.
Профилактика ходжкинской лимфомы
К сожалению эффективных мер профилактики ходжкинской лимфомы нет. Врачи дают только общие рекомендации:
- Придерживаться здорового образа жизни.
- Ограничить контакт с химическими канцерогенами в быту и на производстве.
- Соблюдать режим сна и отдыха.
- Избегать воздействия ионизирующего излучения.
- По возможности пройти вакцинацию против инфекций, которые могут спровоцировать развитие лимфом.
Прогноз при лимфоме
Прогноз при лимфоме Ходжкина зависит от стадии заболевания. Например, при 1-2 стадии возможно полное излечение у 90% пациентов. О выздоровлении говорят, если в течение пяти лет после окончания лечения не было рецидива. У пациентов с 3-4 стадией эти показатели хуже. Пятилетняя безрецидивная выживаемость при лимфомах 3 стадии составляет 60-80%, а при 4 — менее 45%.
К какому врачу обратиться
При подозрении на лимфому необходимо обратиться к онкологу и пройти соответствующее обследование. После постановки диагноза, лечением будут заниматься врачи-химиотерапевты и радиологи.
Лимфомы - это опухоли из клеток иммунной системы. Лимфомы – это большая группа, включающая более 30 разных заболеваний.
Лимфомы отличаются друг от друга по клиническим проявлениям, по течению, по ответу на терапию, по тому, как опухолевые клетки выглядят под микроскопом, по молекулярным признакам. Самое главное, что лимфомы лечатся совершенно по-разному. Поэтому слово "лимфома" ни о чем не говорит: это название группы болезней. Чтобы лечить, надо знать конкретный вариант лимфомы.
Исторически лимфомы подразделяются на два главных типа: лимфома Ходжкина и неходжкинские лимфомы.
Лимфома Ходжкина, болезнь Ходжкина и лимфогранулематоз - одно и то же.
Раньше было принято говорить лимфогранулематоз (по ведущему признаку, который виден под микроскопом). В 2000-х годах было доказано, что эта болезнь возникает из В-лимфоцитов, для нее характерны крупные и часто многоядерные клетки – клетки Березовского-Рид-Штернберга (по фамилиям ученых впервые их описавших). Поэтому в современной классификации эта болезнь называется лимфома Ходжкина.
Лимфома Ходжкина может развиваться в любом возрасте, но чаще всего ей заболевают молодые люди в возрасте от 15 до 30 лет. Она чаще выявляется у мужчин, чем у женщин и причины этого не ясны. Некоторые считают, что лимфогранулематоз ассоциирован с вирусом Эпштейн-Барра. Подавляющее большинство пациентов с лимфомой Ходжкина сегодня излечиваются с помощью химиотерапии. Лимфогранулематоз отличает строгое распространение процесса от одной группы лимфатических узлов к другой (неходжкенские лимфомы мультицентричны с самых ранних стадий развития).
Неходжкинские лимфомы
Название может показаться странным, однако оно возникло исторически и означает только то, что данный тип лимфомы не является болезнью Ходжкина. Неходжкинские лимфомы подразделяются на две главные категории: В-клеточные лимфомы, которые развиваются из В-лимфоцитов и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов. В- и Т-лимфоциты - два основных типа клеток иммунной системы. Т-клеточными лимфомами чаще болеют жители юго-восточной Азии.
Какими симптомами проявляются лимфомы? Чаще всего, это увеличение лимфоузлов. Однако, практически невозможно назвать симптома, которого не бывает у пациентов с лимфомами: эти опухоли могут расти в любом органе и поэтому их клинические проявления очень разнообразны.
Течение неходжкинских лимфом также бывает разным. Некоторые текут длительно, годами и десятилетиями, и даже не требуют лечения. Другие характеризуются более агрессивным течением. По клиническому течению неходжкинские лимфомы подразделяются на три категории: высоко-агрессивные, агрессивные и вялотекущие.
Несмотря на большое разнообразие лимфом, у них есть главный общий признак: все они возникают из клеток иммунной системы и поражают лимфоидные органы. По сути дела, это опухоли из клеток иммунной системы. Клетки иммунной системы постоянно циркулируют по организму. Поэтому возникающие из этих клеток лимфомы обычно уже на момент установления диагноза распространены по организму.
Точные причины возникновения лимфом пока не известны. Ученые пока не могут объяснить, почему один человек заболевает лимфомой, а другой нет. Но мы точно знаем, что лимфомы не заразны. Невозможно заразиться лимфомой и невозможно заразить ею других людей - Вашего супруга/у, Ваших детей, Ваших родственников. Существуют некоторые факторы риска по развитию лимфом. Вероятность развития этих болезней выше у следующих категорий лиц:
у людей, родственники которых болели или болеют лимфомами;
у людей, страдающих аутоиммунными заболеваниями;
у пациентов, которым когда-то была произведена трансплантация органов (почки, костный мозг);
у лиц, работающих с химикатами (пестициды, различные удобрения, растворители);
у лиц, инфицированных вирусом Эпштейна-Барр, вирусом СПИДа, Т-лимфотропным вирусом человека, вирусом гепатита С и вирусом герпеса 8 типа;
у лиц, инфицированных определенными бактериями, такими как Helicobacter pylori (лимфома желудка)
Таким образом, профессиональная деятельность, инфекция определенными вирусами и бактериями предрасполагает к развитию лимфом. Некоторые вирусы, например, Т-лимфотропный вирус человека, непосредственно вызывает лимфому. Возможно, что большое значение в развитии лимфомы имеет вирус Эпштейн-Бар, который вызывает инфекционный иммунноклеоз. Риск развития лимфом повышен у людей с ослабленной иммунной системой в результате врожденного или приобретенного ее дефекта.
Лимфомы гораздо чаще наблюдаются у людей с аутоиммунными заболеваниями. Особенно часто лимфомы возникают на фоне иммунодефицита - у больных СПИДом, у пациентов, которым была проведена трансплантация органов. Длительный прием препаратов, подавляющих иммунную систему, например, циклоспорина, также вопровождается высоким риском развития лимфом.
Некоторые ученые говорят, что в развитии лимфом имеют значение факторы экологии. Например, лимфомы чаще выявляются у работников сельскохозяйственной отрасли, у лиц, контактирующих с пестицидами. Возможно, развитие лимфом может провоцироваться фенолом и другими растворителями.
Самый часты симптом, с которым часто обращаются пациенты с лимфомами - безболезненное увеличение лимфатических узлов. Особенно часто увеличены лимфоузлы на шее, подмышками; однако увеличение лимфоузлов может наблюдаться и в других частях тела. Увеличение лимфоузлов в паху, может приводить к отекам ног. Увеличенные лимфоузлы в животе, могут вызвать боли в животе, метеоризм, боли в спине.
Другие симптомы лимфом:
Лихорадка, которая не объясняется инфекцией или другими причинами и которую не удается устранить с помощью антибиотиков
Потливость, особенно по ночам
Необъяснимая потеря веса
Необычная утомляемость и слабость
Кашель
Кожный зуд
У больных лимфомой Ходжкина часто возникают боли в увеличенных лимфоузлах после приема алкоголя
Симптомы связанные с увеличенными лимфоузлами
У большинства людей имеющих эти неспецифические жалобы лимфомы нет. Распространенные инфекции, ОРЗ, приводят к этим симптомам, но это обычно кратковременно. Серьезные болезни не уходят сами по себе. Поэтому, если у Вас длительное время сохраняются эти неспецифические жалобы, надо обратиться к доктору и пройти обследование.
ОПРЕДЕЛЕНИЕ СТАДИИ ЛИМФОМ
Стадия – это термин, который используется для того, чтобы описать распространенность болезни в организме. Лимфомы обычно подразделяются на четыре стадии: на первой и второй стадии болезнь еще локальна, в то время как третья и четвертая стадии считаются распространенными. Определение стадии предоставляет важную информацию, позволяющую предсказывать прогноз и выбирать вариант лечения. С другой стороны, сам по себе вариант лимфомы может оказаться важнее, чем стадия. При лимфомах прогноз гораздо больше зависит от диагноза, чем от стадии, но людей чаще всего пугают именно стадии.
Стадия I: опухоль обнаруживается только в одной группе лимфоузлов (например, в шейной). Если поражен один нелимфоидный орган (например, желудок), то это считается первой стадией и обозначается буквой E. Стадия устанавливается как I E.
Стадия II: опухоль обнаруживается в двух группах лимфоузлов, например в шейной и подмышечной, но эти группы находятся выше диафрагмы, - дыхательной мышцы, которая разделяет грудь и живот.
Стадия III: вовлечены группы лимфоузлов по обеим сторонам от диафрагмы.
Стадия IV: поражены не только лимфатические узлы, но и нелимфоидные органы - кости, костный мозг, кожа, печень.
Очень часто к обозначению стадии римской цифрой (I, II, III, IV) добавляется буква "А", "В", или "E". Символами "А" или "В" обозначают отсутствие или наличие симптомов интоксикации, к которым относятся: лихорадка, ночные поты и потеря веса. Если у пациента есть эти симптомы, пишут "В", если нет этих симптомов пишут "А". Буквами "а" и "b" обозначают лабораторные признаки болезни: наличие повышение ЛДГ и СОЭ ("а" - признаков нет, "b" - признаки есть).
Буква "Е" говорит о том, что поражен экстранодальный орган (вне лимфатического узла) при локальной стадии.
Каждый вариант лимфомы классифицируется в соответствии с нормальными лимфоцитами из которых происходят клетки лимфомы. Поскольку есть два варианта лимфоцитов, В- и Т- лимфоциты, лимфомы подразделяются на два главных варианта - В-клеточные и Т-клеточные. По тому, как клетки выглядят под микроскопом (морфология), по иммунологическим признакам, по молекулярным характеристикам, лимфомы дополнительно классифицируются на множество разных форм.
Точный диагноз сегодня имеет принципиальное значение. Во-первых, потому, что две опухоли, даже очень похожие по клинике и гистологии, могут сильно отличаться по прогнозу. Во-вторых, если раньше, еще 10 лет назад, выбор вариантов лечения, имевщийся в распоряжении докторов, был относительно не велик, то сегодня арсенал способов воздействия на лимфомы значительно расширен.
Существует более 30 видов лимфом и новые варианты идентифицируются постоянно. Это не значит, что новых вариантов раньше не было. Они были, но мы не умели их распознать и относили в одну группу болезней. Поэтому классификация лимфом - очень трудный вопрос с долгой историей.
Если у Вас есть симптомы вызывающие подозрения на лимфому, нужно пройти полное физикальное обследование. Во время осмотра доктор тщательно расспрашивает Вас. Он исследует шейные, подмышечные, паховые, локтевые, подколенные лимфоузлы, селезенку, миндалины. Доктор, также исследует другие части тела, чтобы найти признаки, которые могут быть проявлениями лимфомы, а также узнать о состоянии органов, о сопутствующих заболеваниях. Если возникает подозрение на лимфому, назначаются дополнительные исследования, позволяющие установить диагноз и распространенность болезни. К ним относятся:
Биопсия лимфоузла или органа
УЗИ брюшной полости и других областей
Рентген грудной клетки
Компьютерная томография
Магниторезонасная томография
Радиоизотопное сканнирование
Позитронно-эмиссионная томография
Анализы крови - общий и биохимический
Иммунофенотипирование
Исследование костного мозга
Исследование спинномозговой жидкости
Молекулярно-диагностические тесты
Основной тест, применяемый в диагностике лимфом, - это биопсия. Кроме того, необходимы исследования, позволяющие выявить распространенность болезни: рентгенография, компьютерная томография, магниторезонансная томография, сканирование с галлием, позитронноэмиссионная томография, ультразвуковое исследование, анализы крови, анализ костного мозга, анализ спинномозговой жидкости.
При подозрении на опухоль и некоторые другие заболевания, такие как туберкулез периферических лимфоузлов или саркоидоз, выполняется биопсия лимфоузла. Это очень важное исследование и во многих случаях именно оно позволяет установить окончательный диагноз. Биопсия - это малая хирургическая операция, в ходе которой удаляется кусочек ткани (в большинстве случаев лимфоузел) для того, что бы рассмотреть его под микроскопом и провести иммуногистохимические, молекулярные и другие исследования. Если лимфоузлов несколько, то удаляют наиболее измененный. После того, как кусочек ткани был удален, он направляется в гистологическую лабораторию. Гистолог исследует удаленную ткань под микроскопом, затем пишет детальный ответ доктору.
Информация, которая поступает после биопсии, говорит нам о типе лимфомы и имеет ключевое значение в диагностике. Если результат биопсии не определен, то препарат нужно пересмотреть у другого гистолога, эксперта в области лимфом. Нередко требуется повторная биопсия. Иногда выполняется пункция лимфоузла. При этом после местной анестезии иглу вводят в лимфоузел и насасывают его содержимое. Пунктат лимфоузла выливают на стекло и делают несколько мазков. Пункционная диагностика может применяться для диагностики лимфом у детей. Это связано с тем, что дети болеют преимущественно четырьмя видами лимфом, клетки которых имеют очень характерный вид под микроскопом. У взрослых по пункции лимфоузла также можно диагностировать некоторые болезни. Однако, пункция лимфоузла совершенно не может применяться для диагностики лимфом. Диагноз лимфомы у взрослого человека устанавливается только и исключительно по биопсии. В большинстве случаев у детей также выполняется именно биопсия лимфоузла.
Методы, которые позволяют оценить распространенность болезни.
После установления диагноза лимфомы необходимо определение стадии болезни, то есть выяснение того, какие еще органы вовлечены. Большинство этих исследований абсолютно безболезненны, никаких анестетиков не требуется. Многие из перечисленных ниже исследований могут быть Вам не нужны. Это решается индивидуально врачом.
1. Ультразвуковое исследование
Используется очень часто, назначается всем пациентам. Исследование основано на регистрации отраженных ультразвуковых волн. Оно применяется для того, что бы узнать если увеличенные лимфоузлы в брюшной полости, в средостении, узнать о состоянии органов.
С помощью рентгеновских лучей можно получить картину отражающую состояние грудной клетки и других частей тела. Количество радиации, которое человек получает во время одного рентгеновского исследования, настолько мало, что об этом можно даже и не думать.
3. Компьютерная томография или аксиальная компьютерная томография
При компьютерной томографии также используются рентгеновские лучи. Однако снимки делают под разными углами, как бы вокруг тела. Затем, полученные результаты суммируются в одну общую картину и компьютер показывает детализированный снимок, с каждого ''среза'' тела. Пациентам с лимфомами часто назначают компьютерную томографию грудной клетки, брюшной полости и таза. Это исследование очень важно, оно показывает увеличенные лимфоузлы, состояние внутренних органов.
4. Магниторезонансная томография
Магниторезонансная томография похожа на компьютерную томографию. Прибор делает множество снимков под разными углами вокруг тела, но вместо рентгеновских лучей он использует магнитное поле. Магниторезонансная томография точнее, чем компьютерная томография. Она позволяет получить более детализированную картину внутренних органов, особенно нервной системы. Не существует более точного способа диагностики очагов в головном и особенно спинном мозге. Она так же важна в диагностике поражений костей. Магниторезонансная томография заказывается, если хотят узнать, есть ли очаги поражения в костях, в головном мозге и в спинном мозге.
5. Радиоизотопное сканирование с галлием
Радиоактивный галлий - это химическое вещество, которое накапливается в опухоли. Сканирование с галлием используется не часто и есть не во всех клиниках. Пациенту вводят небольшое количество радиоактивного галлия. Небольшое количество радиоактивного вещества не опасно. Затем производят сканирование тела под разными углами, что бы посмотреть, в каких местах накапливается галлий. Если оказывается, что опухоль накапливает галлий, сканирование нужно будет повторять после лечения. Это позволяет увидеть осталась ли какая ни будь минимальная опухоль или она исчезла совсем.
6. Позитронно-эмиссионная томография (ПЭТ)
Позитронно-эмиссионная томография в ведущих зарубежных клиниках практически полностью заместила сканирование с галлием, поскольку эта методика гораздо точнее. Что бы выполнить тест внутривенно вводится дезоксифлюороглюкоза. Многие неходжкинские лимфомы накапливают это вещество. Затем с помощью позитронной камеры производят сканирование всего тела. Как и сканирование с галлием, ПЭТ очень важна в определении ответа на лечение. Если компьютерная томография показывает только размеры лимфоузлов (мы судим об активности на основании размеров), то сканирование с галлием и позитронно-эмиссионная томография показывает активны ли лимфатические узлы, сохраняется ли в них болезнь.
Прогноз – термин, под которым понимается характер течения болезни, вероятность выздоровления. Простых решений почти не бывает, прогноз зависит от многих факторов. Сказать о прогнозе может только лечащий врач.
Главный прогностический фактор - точный диагноз, установленный по современной классификации. Можно сказать, что это уже часть победы.
Кроме диагноза ответ на лечение зависит от множества других факторов. Наибольшее важное значение имеют:
1. Возраст. Пожилые люди обычно хуже переносят лечение. У молодых пациентов меньше осложнений терапии, потому что у них как правило меньше сопутствующих заболеваний. Сопутствующие заболевания приводят к необходимости снижать дозы химиопрепаратов, увеличивать интервалы между введениями, что в итоге приводит к худшим результатам лечения у пожилых пациентов.
2. Предшествующая терапия. Чем больше курсов предшествующей терапии было у пациента, тем менее вероятен успех лечения.
3. Общее состояние. Общее состояние показывает насколько выражено влияние болезни на пациента. У пациентов без так называемых В-симптомов (слабость, похудание, повышение температуры), сохраняющих обычную повседневную активность, результаты лечения лучше.
4. Уровень сывороточных белков - лактатдегидрогеназы (ЛДГ) и бета-2-микроглобулина (Б2М). Высокий уровень ЛДГ и Б2М говорит об активности лимфом. Результаты лечения пациентов, у которых уровень этих двух белков не повышен, обычно лучше.
5. Наличие экстранодальных очагов болезни. Под экстранодальными понимаются очаги болезни вне лимфатических узлов. Если лимфома проникает в другие органы, такие как костный мозг, она хуже поддается лечению.
6. Стадия болезни. Стадии 1 и 2 считаются локальными, в то время как стадии 3 и 4 считаются распространенными или генерализованными. У пациентов с 3 и 4 стадиями болезни в общем виде прогноз хуже.
По сравнению с другими опухолями у человека, лимфомы хорошо поддаются терапии. Они отвечают на современные варианты лечения, такие как химиотерапия, облучение, иммунотерапия. Результат лечения зависит от варианта лимфомы, стадии лимфомы, а также от состояния организма пациента, то есть от его возраста и наличия сопутствующих заболеваний. Большинство пациентов с лимфомами получают комбинированную терапию, то есть химиотерапию, лучевую терапию, иногда биологические виды лечения. За рубежом часто используется трансплантация костного мозга с столовых клеток. В нашей стране эта процедура пока выполняется редко. Хирургические методы в большинстве случаев применяются только в установлении диагноза. Изучение биологии и способов лечения лимфом относятся к наиболее быстро развивающимся областям медицины. Не будет преувеличением сказать, что сегодня в мире испытываются сотни разных вариантов терапии лимфом. Именно поэтому онкогематология - одна из наиболее динамичных областей.
№104 (поликлиники №4, №7);
№105 (поликлиники №1, №2);
№112 (поликлиника №5).
График работы кабинетов: понедельник - пятница с 9 до 16.
Читайте также:

