Почему при раке молочной железы появляется желтуха

-
3 минут на чтение

Пожелтение кожи при раке – синдром, развивающийся при осложнениях, стремительном прогрессировании опухоли, вызывающий выраженные признаки интоксикации организма. Чаще он указывает на злокачественное поражение одного из органов пищеварения или метастазы в печени, которые появляются уже на последней стадии первичного формирования.
- Причины
- Особенности
- Сколько осталось жить
Причины
Желтый цвет лица при раке свидетельствует о закупорке желчных протоков и сдавливании холедоха новообразованием поджелудочной железы, 12-перстной кишки, пузыря, фатерова соска, пищевода, желудка и о лимфоме. Нередко механическая желтуха появляется из-за злокачественной патологии печени, когда затрагиваются крупные протоки.

- Общее
![]()
Наталья Геннадьевна Буцык- 6 декабря 2019 г.
Однако наиболее частым фактором возникновения желтушности можно считать метастазы в печени. Этот орган очищает организм от токсических веществ, поэтому поворотная вена ведет сюда венозную кровь со всех уголков тела. Очищением занимаются клеточные структуры, после чего чистая кровь поступает к сердцу через половые вены.
Дочерние опухоли появляются при злокачественном поражении легких, костей, молочной железы, придатков, простаты, шейки матки или кишечника. Если диагностирована неходжкинская лимфома, то механическая желтуха вызывается разрастанием лимфатических узлов у печеночных ворот, сдавливая желчные протоки.
Особенности
Если кожа пожелтела при раковом заболевании, то нужно срочно обратиться к врачу, так как это состояние опасно сильной интоксикацией и существенным ухудшением самочувствия. При закупорке холедоха злокачественным новообразованием протоки переполняются, во внутрипеченочных ходах увеличивается давление. Из-за этого они расширяются, истончаются.
Кровь насыщается желчными кислотами, билирубином, из-за чего уровень токсинов значительно повышается, нарушая метаболизм, отравляя различные органы. Иммунная система угнетается, ухудшается свертываемость крови, что опасно кровотечениями. Кроме самой печени, под сильным ударом оказываются почки, миокард.
Гепатоциты теряют свою функциональность, постепенно погибая. Кроме того, блокирование общего протока препятствует поступлению желчи в 12-перстную кишку, из-за чего переваривание жиров становится невозможным. В результате развивается авитаминоз, энергетическое голодание.
Также возникает печеночная энцефалопатия, приводящая к психологическим расстройствам. Нарушаются когнитивные функции, ухудшается внимание.
Среди всевозможных патологий печени и внепеченочных желчных путей в наибольшей степени серьезными являются те, которые сопровождаются устойчивой непроходимостью магистральных желчных протоков. Это приводит к тому, что в кровь попадают части желчи. Данный процесс оказывает токсическое влияние на организм, развивается печеночная недостаточность. У 40–65% больных появление желтухи вызвано наличием опухоли. Нарушенный отток желчи провоцирует появление недоброкачественных образований. Как правило, эти опухоли выявляются достаточно поздно. Кроме того, их характерной чертой является способность просачиваться через тканевые препятствия и вызывать рецидив. Поэтому лечение механической желтухи не терпит отлагательств.
В чем заключается опасность заболевания?
Данная патология вызывает увеличение концентрации билирубина в крови до нескольких сотен мкмоль/л. Слишком высокий уровень билирубина выражает токсическое воздействие всецело на биохимические процессы, а также органы и системы. Помимо этого, при данном диагнозе противопоказано проведение хирургического и химиотерапевтического вмешательства для терапии основной болезни. Последующее увеличение билирубина приводит к летальному исходу.
Наиболее часто встречающиеся симптомы желтухи
• желтушность эпидермиса,
• потемнение мочи,
• обесцвечивание кала,
• раздражение кожных покровов (зуд).
Также могут наблюдаться неприятные ощущения в животе, поднятие температуры и озноб.
Диагностика заболевания
Лечение механической желтухи начинается с точной диагностики. В ее основе лежит обнаружение синдрома билиарной гипертензии, которую легко определить с помощью ультразвукового исследования или томографии. Если болезнь носит механический характер, необходимо установить ее уровень. Для диагностики низкого уровня применяется дуоденальная эндоскопия, позволяющая обнаружить прищемленный камень, стриктуру и прочее. Особенной информативностью отличается прямое рентгенконтрастирование желчного дерева, осуществляющееся с помощью ретроградной или антеградной холангиографии (РПХГ, ЧЧХГ).
Как проходит лечение патологии?

Наиболее эффективным считается лечение механической желтухи декомпрессией желчевыводящих путей. Только после нее разрешено радикальное оперативное вмешательство. Процедура проходит в две стадии:
1. Устранение желтухи с помощью дренирования желчных путей через желчный пузырь или дренировании внутрипеченочных протоков.
2. После проводится уточняющая диагностика и операции, обеспечивающие отвод желчи в кишечную трубку.
Нередко встречаются случаи, когда пациенты поступают в больницу иногда даже спустя месяц после возникновения заболевания. В таких случаях ставят гепатит, и проводят лечение пациента в терапевтическом отделении. Длительность терапии играет достаточно важную роль. Количество погибших клеток печени зависит от того, как долго протекает заболевание. Согласно статистическим данным, гибнут порядка 30-40% печеночных клеток.
Эндоскопическая методика

Дренирование при помощи катетера способствует восстановлению оттока желчи. Катетер выглядит, как полиэтиленовая трубка с отверстиями на конце. Как правило, такого рода дренаж не вызывает осложнений и может быть введен на 1-2 недели.
Основными недостатками является сложность установки устройства, отсутствие возможности катетери-зации в случае поражения внутрипеченочных протоков, а также обязательный ежедневный контроль. Если опухоль поразила внепеченочные протоки, и выполнение радикального вмешательства противопоказано, больному производится стентирование. Данный процесс представляет собой установку упругой трубки, которая будет поддерживать желчный проток. Стент обеспечивает свободный проход желчи из печени.
Стентирование проводится после того, как пройдет воспаление. Стенты способны поддерживать проходимость в течение нескольких месяцев (металлические немного продолжительнее). По истечении 6 месяцев необходимо провести замену. К основным недочетам пластиковых стентов можно отнести вероятность перемещения в кишечник и забивание просвета желчью.
Интраоперационные методы
В большей части конструктивное вмешательство при лечении механической желтухи завершается формированием отверстия для отвода желчи в ЖКТ или же дренированием протоков. Как правило, желчный пузырь объединяют с тонким кишечником. Стоит отметить, что специалисты предпочитают малоинвазивные методики устранения механической желтухи в случае, если заболевание сопровождается онкологией. Выбор того или иного способа операции, который гарантирует наилучший результат, носит сугубо индивидуальный характер.
Для подбора эффективного метода лечения вы можете обратиться за
- методы инновационной терапии;
- возможности участия в экспериментальной терапии;
- как получить квоту на бесплатное лечение в онкоцентр;
- организационные вопросы.
После консультации пациенту назначается день и время прибытия на лечение, отделение терапии, по возможности назначается лечащий доктор.
Желтуха является вторым по значимости признаком рака поджелудочной железы (после боли). В ряде случаев она сочетается с болевым синдромом, но может выступать и как самостоятельный первый и единственный признак заболевания.
Чаще всего развитие желтухи наблюдается при локализации опухоли в головке поджелудочной железы. Это связано с тем, что опухоль прорастает или сдавливает желчный проток, приводя к застою желчи, со всеми вытекающими последствиями.
Несколько реже желтуха возникает при опухолевом поражении тела и хвоста поджелудочной железы. В этом случае наиболее частой причиной ее развития является сдавление желчного протока лимфатическими узлами, пораженными метастазами.
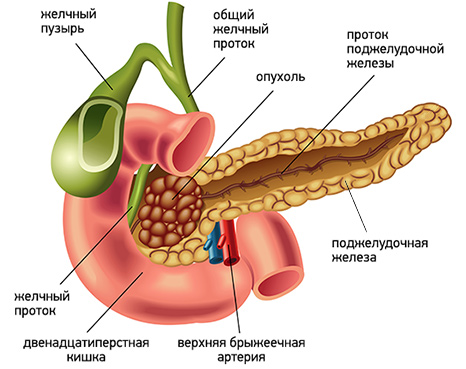
В целом возникновение желтухи наблюдается у 70-80% больных раком поджелудочной железы. Это грозное состояние, которое влияет на работу всего организма, в том числе сердечно-сосудистой системы, обмена веществ, нервной системы и др. Возможность компенсации данного осложнения влияет на общую продолжительность жизни таких больных.
Многие клиницисты считают, что развитие желтухи при раке поджелудочной железы является признаком неоперабельности опухоли. Однако на практике встречаются случаи, когда нарушение оттока желчи возникает при небольшой опухоли, расположенной около желчного протока. У таких пациентов удается своевременно обнаружить рак и провести радикальное лечение. Таким образом, желтуха для них оказывается своего рода спасительным симптомом.
- Причины и механизм развития желтухи при раке ПЖ
- Симптомы желтухи
- Осложнения желтухи
- Диагностика желтухи
- Лечение желтухи при раке поджелудочной железы
Причины и механизм развития желтухи при раке ПЖ
Причины развития желтухи при раке поджелудочной железы следующие:
- Прорастание опухоли в желчный проток и обтурация (закупорка) его просвета.
- Сдавление желчных протоков пораженными лимфатическими узлами.
- Нарушение моторики желчных протоков из-за опухолевого поражения их стенки. В этом случае формально желчные протоки остаются проходимыми, но дренаж желчи осуществляется не в полной мере.
- Метастатическое поражение печени с обтурацией внутрипеченочных протоков.
Желтуха при раке поджелудочной железы носит механический характер и обусловлена застоем желчи в желчных протоках. Это, в свою очередь, приводит к нарастанию давления в них, расширению и даже разрыву желчных капилляров и обратному всасыванию желчи в кровоток. Из-за этого в крови повышается уровень прямого билирубина, который попадает в ткани организма, пропитывает их и приводит к образованию желтушного цвета кожи, слизистых и склер.
Желчные кислоты, при поступлении в кровь, оказывают системное токсическое действие, что сопровождается нарушением сердечно-сосудистой деятельности (возникает брадикардия, снижение артериального давления) и деятельности нервной системы. Больные становятся вялыми, сонливыми, у них меняется характер, могут появляться признаки депрессии и повышенной раздражительности. При тяжелой желтухе возникает токсическое действие на головной мозг, что сопровождается развитием энцефалопатии, сопора и даже комы.
Определенные патологические эффекты оказывает и прекращение поступления желчи в кишечник:
Симптомы желтухи
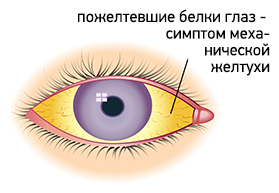
Основным симптомом механической желтухи является пожелтение кожи, слизистых оболочек и белков глаз. В начале заболевания кожа приобретает желтый или желто-коричневый цвет. Но по мере нарастания уровня билирубина и его окисления, цвет меняется на лимонно-желтый или зеленоватый. Также желтый цвет приобретают все биологические жидкости организма за исключением слез и слюны. Моча приобретает темно-коричневый цвет, а кал, наоборот, обесцвечивается.
Причины возникновения кожного зуда при желтухе до конца не ясны. Считается, что он возникает из-за раздражения рецепторов кожи желчными кислотами. У больных раком поджелудочной железы зуд может возникать по мере нарастания желтухи, или до ее начала, усиливаясь по мере нарастания гипербилирубинемии. Он серьезно ухудшает качество жизни больных, может носить нестерпимый характер, мешать нормальному сну, вызывать раздражительность. У многих пациентов на коже образуются расчесы, которые со временем могут инфицироваться.
Осложнения желтухи
Механическая желтуха является очень грозным состоянием. При отсутствии лечения приводит к гибели больного.
По мере развития процесса неизбежно возникает поражение гепатоцитов, нарушаются детоксикационные функции печени и в организме образуется большое количество токсических веществ, которые поражают все органы и системы. Развивается синдром эндотоксемии.
Параллельно с этим происходит нарушение функции почек из-за развития микрососудистых тромбозов и спазма кровеносных сосудов. Нарушается функция нефронов, нарастает почечная недостаточность, в крови повышается уровень мочевины и креатинина. Развивается печеночно-почечный синдром, на фоне которого развивается множество тяжелых патологических реакций:
- Токсические вещества проникают через гемато-энцефалический барьер, приводя к развитию энцефалопатии, которая сопровождается спутанностью сознания, сопором и, в конце концов, приводит к коме и гибели больного. Действие токсических веществ на нервные волокна приводит к нарушению работы сердца, что сопровождается снижением частоты сердечных сокращений (брадикардией).
- Нарушается синтез факторов свертывания крови, что приводит к развитию ДВС-синдрома — жизнеугрожающего состояния, при котором сначала возникает множество внутрисосудистых тромбов, а потом, при истощении кровесвертывающих факторов на этом фоне развивается кровотечение, которое очень сложно остановить.
- Под воздействием желчных кислот происходит разрушение сурфактанта — основного вещества легочной ткани, который обеспечивает обогащение крови кислородом. Из-за этого нарастает гипоксия, и развивается острая дыхательная недостаточность.
Диагностика желтухи
Диагностические мероприятия при желтухе носят комплексный характер и направлены на определение степени тяжести самой патологии, а также причин, вызвавших ее. Применяются следующие методы исследования:
Лабораторные исследования. Главным лабораторным маркером желтухи является увеличение билирубина. В крови он существует в виде двух фракций — свободной и связанной. При механической желтухе на начальном этапе происходит увеличение именно связанного, прямого билирубина, затем нарастает количество и непрямого. Также определяются показатели, которые изменяются при развитии холестаза — холестерин, липиды, щелочная фосфатаза, ГГТП и др.
Ультразвуковое исследование брюшной полости, печени, желчных протоков и забрюшинного пространства. При механической желтухе будут обнаруживаться расширенные желчные протоки, гиперплазия их стенки. В ряде случаев удается визуализировать наличие опухоли поджелудочной железы и определить ее прорастание в желчный проток, или его сдавление опухолевыми массами.
Более информативным методом визуализации опухоли поджелудочной железы является КТ и/или МРТ с контрастированием. Данные методы позволяют более детально визуализировать опухоль и ее взаимоотношение с окружающими тканями, обнаружить метастазы, в том числе в регионарных лимфоузлах или печени.
Исследование проходимости желчных протоков. Позволяет визуализировать просвет протоков и обнаружить места их сужения или обструкции. С этой целью проводят ретроградную холангиопанкреатографию — с помощью эндоскопической техники в просвет большого дуоденалного сосочка (место, которым открываются желчный и панкреатический протоки в просвет 12-перстной кишки) вводят рентгеноконтрастное вещество и делают снимки, на которых визуализируется протоковая система. Эндоскоп вводится через рот. Перед началом процедуры пациент получает легкую седацию, а для ослабления рвотного рефлекса глотку орошают раствором анестетика.
Еще одним методом визуализации протоковой системы является чрескожная чреспеченочная холангиография. В этом случае контраст вводится посредством пункции печеночных протоков через переднюю брюшную стенку. Чтобы правильно попасть в необходимую область, используют ультразвуковой контроль. После того, как контраст заполнит протоки, делают рентгеновские снимки, на которых хорошо видны печеночные протоки и места их обструкции.
Лечение желтухи при раке поджелудочной железы
Радикальное лечение рака поджелудочной железы возможно только с помощью хирургических операций, остальные методы — химио- и радиотерапия являются вспомогательными и применяются либо как дополнительные методы, которые позволяют стабилизировать процесс, либо как паллиативное лечение для облегчения симптомов заболевания.
Однако в условиях наличия механической желтухи проводить специфическое противоопухолевое лечение (в том числе радикальные хирургические операции) очень рискованно, поскольку состояние пациента является декомпенсированным и высоки риски летальности. По данным некоторых клиник, она достигала 10-34%. Поэтому на первый план выходит купирование желтухи, снижение интоксикации, снижение уровня билирубина с помощью декомпрессии желчных протоков малоинвазивными хирургическими методиками.
Основными методами декомпрессии и восстановления пассажа желчи является стентирование, которое может выполняться либо во время эндоскопической ретроградной холангиопанкреатографии (ЭРПХ), либо во время чрескожной чреспеченочной холангиографии (ЧЧХГ).
Необходимым условием проведения данной операции является расширение желчных протоков. При механической желтухе это не представляет проблемы, но бывают случаи, когда обтурация неполная, и для расширения протоков нужно немного больше времени.
- ЧЧХД проводится в условиях рентгеноперационной под местной анестезией. Место пункции стенки живота определяется для каждого пациента индивидуально с учетом места локализации обструкции.
- Кожа обрабатывается антисептиком и надсекается скальпелем для облегчения прохождения пункционной иглы. После этого игла под контролем УЗИ вводится на глубину 5-10 см, пока не попадет в расширенный желчный проток (диаметр иглы около 1 мм). После этого через иглу в проток вводят несколько миллилитров контрастирующего вещества для контроля попадания именно в желчный проток, а не в сосуды печени. Если все в порядке, через иглу в просвет протока вводят мягкий проводник, диаметром 0,3 мм, после чего иглу удаляют. С помощью проводника устанавливают гибкий катетер диаметром около 2 мм, через который вводят контрастирующий препарат и проводят серию снимков для обнаружения места обструкции, ее протяженность и степень блокирования пассажа желчи. После этого определяют тактику дальнейших действий:
- По возможности, через место сужения в просвет тонкой кишки проводят проводник, через который устанавливается дренаж — пластиковая трубка с множеством отверстий. Его ставят так, чтобы часть отверстий находилась выше места опухоли, а часть ниже ее. Таким образом, желчь будет попадать в дренаж до места обструкции и выходить после него. Наружный конец дренажа выводят на поверхность кожи и присоединяют к нему резервуар, куда будет оттекать избыток желчи.
- Если обтурация непроходима, дренирование желчи будет отводиться только наружно, чтобы снизить токсический эффект гипербилирубинемии. Для компенсации дефицита желчи в желудочно-кишечном тракте, ее придется принимать перорально, запивая водой или соком. Когда воспалительный процесс утихнет, и состояние пациента компенсируется, проводят повторную попытку реканализации или проведения радикальной операции по удалению опухоли поджелудочной железы.
Следует учитывать, что дренирование — это временная мера, направленная на разрешение экстренной ситуации, которая на фоне механической желтухи очень быстро усугубляется. После стабилизации состояния пациента, решается вопрос о возможности проведения радикального удаления опухоли поджелудочной железы. Если это невозможно, проводят стентирование желчных протоков — в месте обтурации устанавливается специальный каркас (стент), который более прочно фиксируется к стенкам протока и поддерживает их в расправленном состоянии.
Установка стента проводится следующим образом:
- Через имеющийся дренаж, к месту стентирования подводят тонкий проводник, а сам дренаж удаляют.
- Если имеется выраженный стеноз, который мешает установке стента, проводят баллонную дилятацию — по проводнику к месту стеноза подводят баллон и расправляют его на несколько минут (в раскрытом состоянии его диаметр около 6-8 мм). Это приводит к временному расширению просвета протока. После этого баллон сдувают и удаляют.
- Через тот же проводник в место стеноза подводится стент в сложенном состоянии. Его диаметр определяют заранее во время проведения холангиографии. После контроля правильности установки стента, его расправляют и извлекают проводящую систему. После этого пациента наблюдают в течение нескольких дней, и если все хорошо, выписывают из стационара.
Эндоскопическое стентирование проводится во время процедуры эндоскопической ретроградной холангиографии. После того как будет проведено исследование протоковой системы, в место стеноза через фатеров сосочек, находящийся 12-перстной кишке вводят проводник и по нему аналогичным образом устанавливают стент. После контроля правильности его расположения, стент раздувают и удаляют вспомогательное оборудование.
При невозможности выполнения стентирования проводят открытые операции по наложению обходных анастомозов между желчными протоками и кишечником в обход опухоли.
Операции при раке поджелудочной железы являются одними из самых сложных в современной хирургии, поскольку требуют удаления большого объема тканей. Удаляется не только сама железа, пораженная опухолью, но и рядом расположенные органы: часть тонкой кишки, часть желудка, желчный проток, регионарные лимфатические узлы, висцеральная жировая клетчатка. Разумеется, после такого объема вмешательства требуется серьезная реконструкция и восстановление проходимости желудочно-кишечного тракта и желчных протоков.
Однако оперативное лечение возможно далеко не у всех пациентов, поскольку в подавляющем большинстве случаев рак поджелудочной железы диагностируется, когда опухоль имеет нерезектабельное состояние. В этом случае назначаются другие методы противоопухолевого лечения для перевода новообразования в резектабельное состояние, после чего делают попытку радикальной операции.
Химиотерапия (ХТ) при раке поджелудочной железы может назначаться в предоперационном и послеоперационном периоде. В первом случае, ее целью будет уменьшение опухолевой массы и достижение резектабельности. В послеоперационном периоде ХТ назначается для поддержания результата лечения и предотвращения прогрессирования и метастазирования рака.
Основным препаратом, используемым при адъювантной ХТ рака поджелудочной железы, является гемцитабин. Его могут применять как в монорежиме, так и в комплексных схемах совместно с капецитабином или фторурацилом. При лечении метастатического рака или при прогрессировании, после адъювантной ХТ применяются более агрессивные 4-х компонентные схемы.
Радиотерапия в основном применяется в качестве паллиативной терапии для облегчения болевого синдрома. Но есть данные о ее эффективности в рамках проведения химиолучевой терапии на этапе подготовки к радикальному хирургическому вмешательству.
Механическая желтуха у пациентов со злокачественными опухолями встречается достаточно часто. Данное состояние значительно осложняет течение основного заболевания, поэтому его необходимо эффективно устранять как можно раньше. Основная проблема заключается в том, что опухоли могут длительное время не проявлять себя и зачастую механическая желтуха является первым и единственным симптомом болезни. Однако даже в самых сложных случаях современная хирургия может предложить множество способов устранения данного симптома, что позволяет улучшить качество жизни пациента.
Причины заболевания

Развитие желтухи у пациентов с онкологическими новообразованиями может быть обусловлено тремя главными причинами:
- Первичные опухоли печени, поджелудочной железы или двенадцатиперстной кишки, которые локализуются вблизи желчевыводящих протоков и вызывают их сдавление.
- Метастазы в лимфоузлы или ткани, расположенные вблизи желчевыводящих протоков.
- Опухоли, которые расположены непосредственно в просвете внутрипеченочного или внепеченочного желчевыводящего протока.
Кроме того, причиной механической желтухи могут стать и те состояния, которые встречаются у пациентов, не страдающих злокачественными новообразованиями: врожденные аномалии желчевыводящих путей, желчекаменная болезнь, дивертикулы и рубцовые изменения двенадцатиперстной кишки, кисты, стриктуры желчных протоков, паразитарные инвазии и др.
Диагностика
Механическая желтуха может развиваться при многих других заболеваниях неонкологической природы. Поэтому чтобы узнать точную причину появления данного симптома необходимо пройти обследование. Обычно пациенты обращаются к врачу при появлении признаков желтухи, среди которых можно отметить:
- Умеренная боль в правом подреберье.
- Темный цвет мочи.
- Бесцветный стул.
- Плохой аппетит, тошнота, рвота.
- Снижение массы тела.
Специфичным симптомом является пожелтение кожных покровов, склер глаз и слизистых оболочек, но эти изменения проявляются достаточно поздно, когда уровень билирубина повышается до предельных значений.
Видя подобную картину, врач назначает комплексное обследование, которое поможет установить точную причину желтухи и разработать тактику ее лечения. Оно может включать следующие методы:
- УЗИ печени.
- Компьютерная томография.
- Лабораторные анализы.
- Магнитно-резонансная холангиография.
- Чрескожно-чреспеченочная холангиография.
- Дуоденография.
- Радиоизотопное исследование печени и др.
Точный перечень диагностических процедур подбирается индивидуально, с учетом анамнеза, истории болезни, клинических проявлений у конкретного пациента, а также с учетом технической оснащенности клинки.
Методы лечения
Устранить механическую желтуху можно только хирургическими методами. Предпочтение отдается малоинвазивным и щадящим операциям, среди которых можно выделить:
При технических сложностях, либо невозможности литэкстракции (удаления камней) из протоков выполняется удаление камней через антеградный доступ.
Если пациенту показано радикальное вмешательство, то объем операции увеличивается. Хирург может выполнять различные варианты резекций печени, би- и трисегментэктомии, периопухолевые атипичные вмешательства, гемигепатэктомии и т.д.
Заразна ли механическая желтуха
Механической желтухой называется патологический синдром, который выражается в нарушении оттока желчи из желчевыводящих путей. Сопровождается он выраженным окрашиванием кожи, склер и слизистых оболочек в желтый цвет. Механическая желтуха может серьезно усугублять состояние больного на фоне текущего заболевания.

Многих беспокоить вопрос: механическая желтуха заразна или нет? Ответ может быть только один – нет, поскольку ее передача через кровь или воздушно-капельным путем невозможна. Причиной такой патологии становится любое препятствие для оттока желчи, которое образуется механическим путем. Так что при контакте с таким больным заразиться невозможно. Из всех заболеваний, которые сопровождаются пожелтением кожи, могут передаваться только вирусы гепатита, но происхождение такого вида патологии не имеет механического характера.
Причины возникновения механической желтухи
Все заболевания, при которых может проявиться механическая желтуха, можно разделить на доброкачественные и злокачественные. Чаще всего это происходит из-за желчекаменной болезни и опухоли желчных путей, печени, поджелудочной железы или метастазов в печени. Есть и другие заболевания, которые сопровождаются этим симптомом:
-
дивертикул двенадцатиперстной кишки;
-
эхинококковая киста;
-
инфильтрат на фоне воспаления;
-
стриктуры желчевыводящих путей;
-
холангит со склерозированием;
-
гипоплазия или атрезия протоков (врожденное заболевание);
-
врожденная киста;
Как это происходит?
Желчные капилляры под давлением избытка содержимого расширяются, происходит проникновение желчи в кровеносную и лимфатическую систему. Пигменты, циркулирующие в крови, начинают окрашивать кожу и слизистые в желтый цвет. Почки, пытаясь частично освободить организм от билирубина, начинают его выводить, в связи с чем моча темнеет. Желчь не поступает в кишечник, поэтому кал становится светлым.
Симптомы механической желтухи
При наличии такой патологии, как механическая желтуха симптомы могут быть следующие:
Болевой синдром (характер и иррадиация боли зависит от причины возникновения желтухи); Диспепсия; Повышение температуры (проявляется при присоединении холангита); Выраженный кожный зуд; Пигментация кожи;
При осмотре такого больного кожные покровы и видимые слизистые имеют яркую желто-оранжевую окраску, которая вскоре сменяется на землисто-серую. На веках могут присутствовать ксантомы (холестериновые отложения), на местах ушибов проявляются выраженные гематомы, а по всей поверхности кожи визуализируются расчесы.
Количество билирубина в крови повышено (более 20 мкмоль/л), причем увеличение происходит за счет как прямой, так и непрямой фракции. Отмечается повышение активности щелочной фосфатазы при нормальных или слегка повышенных печеночных пробах.
Диагноз механической желтухи устанавливается окончательно после получения результатов дополнительных методов исследования. К ним относятся УЗИ, релаксационная дуоденография, холангиография, сканирование печени.
Дифференциальная диагностика проводится с паренхиматозной и гемолитической желтухой.
Опухоль Клацкина как причина механической желтухи
Среди причин, создающих механическую преграду для оттока желчи, изредка встречается холлангиоцеллюлярная карцинома, или опухоль Клацкина механическая желтуха при этой патологии также развивается. По своей сути это новообразование является результатом мутации эпителиальных клеток, которые входят в состав желчных протоков.
Это относительно редкое заболевание, которое диагностируется у 1-2 человек на 100 000 обратившихся за помощью по поводу механической желтухи, но в последнее время такие случаи участились. Нередко такая опухоль развивается после склерозирующего холангита, а также при врожденных отклонениях в структуре печени и желчевыводящих путей. Иногда ее провоцируют глистные инвазии.
Ранние стадии опухолевого процесса, который приводит к механической желтухе, протекают бессимптомно. Больные зачастую обращаются к врачам уже в том случае, когда окончательное излечение невозможно.
Опухоль Клацкина приводит к возникновению коагулопатии, печеночной недостаточности, холангиту. Может возникнуть сепсис.
Прогноз при онкопатологии
Механическая желтуха при раке прогноз дает часто неутешительный. При наличии далеко зашедшего процесса оперативное вмешательство может принести только временное облегчение, на какое-то время улучшить состояние и продлить жизнь пациента. Для этого также используются другие методы лечения – химиотерапия и облучение.
Механическая желтуха сама по себе значительно ухудшает качество жизни такого больного. Наличие в крови билирубина приводит к общей интоксикации организма, и ускоряет гибель пациента. Паллиативные операции, практикующиеся в клиниках, которые направлены на устранение препятствия для оттока желчи, могут спасти жизнь больному и оптимизировать прогноз. Чаще всего производится дренирование желчных протоков, или установление протеза в зоне сдавления – стентирование.
Необходимо сказать, что механическая желтуха относится многими врачами к острым хирургическим патологиям, поскольку она требует немедленного устранения не позднее десяти суток от ее развития. Иначе существует угроза развития холангита и острой печеночной недостаточности.
Как правильно питаться при механической желтухе?
Диета при механической желтухе должна быть направлена на устранение излишней нагрузки на гепатоциты. А после оперативного вмешательства следует уделить внимание быстрому восстановлению организма.
При желтухе необходимо пить много жидкости. Ее суточный объем не должен составлять менее 1,5 литра. Это необходимо для снижения интоксикационной нагрузки на почки и ускорения выведения билирубина. Энергетические потребности организма в этот период можно удовлетворять при помощи потребления пищи, богатой углеводами (сладкий чай, компот, глюкоза в растворе). Такой рацион улучшает обменные процессы и не перегружает печень.
Спустя некоторое время после проведения хирургического вмешательства и по мере улучшения состояния диета может быть расширена. Больной может вводить в рацион овощные супы, молочные каши, соки. Вся пища должна быть комфортной температуры. Не рекомендуется использовать несвежие продукты.
Следующим этапом следует добавление отварного или приготовленного на пару мяса, рыбы или различных блюд из них. В качестве гарниров подходят каши из любого вида крупы. Для улучшения усвоения пищи и снижения нагрузки на органы пищеварения продукты следует тщательно обрабатывать, подавать только в максимально измельченном виде. Жиры в организм должны поступать только в виде небольшого количества растительного и сливочного масла. Любой другой вид жирной пищи животного происхождения при этой диете запрещен.
Через определенное время, при устойчивой стабилизации организма, можно ставить на стол молочные продукты низкой жирности, а также подсушенный или вчерашний белый хлеб.
Основные симптомы рака печени 4 стадии, используемые методы лечения
Последние стадии любого злокачественного заболевания считаются крайне неблагоприятным прогностическим признаком.
Рак печени последней, то есть четвертой стадии развивается молниеносно, иногда от диагностирования первой-второй степени злокачественного поражения и до появления отдаленных метастазов проходит всего несколько месяцев.
Эффективного лечения, приводящего к выздоровлению на последних стадиях ракового поражения тканей печени, нет. Онкологи своим пациентам с таким диагнозом подбирают лишь поддерживающую терапию, необходимую для облегчения симптомов болезни.
Симптомы рака печени 4 стадии

Диагноз рака печени четвертой стадии выставляется, когда у пациента обнаруживаются отдаленные вторичные очаги, то есть происходит распространение атипичных (раковых) клеток по всему организму.
При этом четвертая степень подразделяется на два подвида, это:
-
4А стадия. Злокачественная опухоль поражает обе доли органа, выявляется ее прорастание в расположенные в тканях печени ветви портальной вены. Происходит распространение растущей опухоли на рядом находящиеся органы и на брюшину. Близко находящиеся группы лимфоузлов поражены раковыми клетками. 4В стадия выставляется, когда метастазы диагностируются в отдаленных органах. В ткани почек, поджелудочную железу, яичники, простату, кишечник раковые клетки попадают вместе с кровью.
Раковое поражение печени характеризуется общими и специфическими симптомами, которые наиболее ярко проявляются именно на четвертой стадии.
Наибольшей выраженностью отличаются болевые ощущения – растущая опухоль сдавливает большинство нервных окончаний и поэтому боли беспокоят постоянно, а их интенсивность достигает максимума.
Помимо болей предположить рак печени можно по ряду признаков, это:
-
Заметное снижение веса, доходящее в отдельных случаях до кахексии. Сильная утомляемость. Постоянная слабость. Выраженное нарушение практически всех функций пищеварения. Это приводит к постоянной тошноте, чувству тяжести в верхней половине живота, метеоризму, рвоте, изжоге, запорам и поносам. Анемия тяжелой степени тяжести.
На последней стадии рака значительно повышается давление в желчных протоках, что провоцирует развитие механической желтухи. Желтый цвет кожи, желтушность склер, постоянный и невыносимый зуд кожи, ее сухость – все это проявления механической желтухи. На этой стадии практически всегда моча темного цвета, а кал обесцвеченный, почти белый.
В тканях мозга накапливаются желчные пигменты, что вызывает развитие печеночной энцефалопатии, приводящей к патологическим нарушениям большинства функций мозга.
Еще одно осложнение рака печени четвертой стадии – асцит, развивающийся как результат сдавления воротной вены увеличивающейся в размерах опухолью. Водянка приводит к скоплению в брюшной полости до 15-20 литров жидкости, но даже несколько литров экссудата значительно увеличивают нагрузку на сердечно-сосудистую и дыхательную систему.
Состояние больного при асците резко ухудшается, возможно появление одышки, тахикардии, выраженной слабости. При раке печени четвертой степени велика вероятность и развития кровотечений, возникающих из-за распада опухоли.
Злокачественное поражение печени четвертой стадии приводит практически к полной потере трудоспособности, болеющий человек больше лежит, у него развивается депрессивное состояние, нарушается сон, периоды сонливости сменяются бессонницей.
Рак на последних стадиях приводит к метастазированию. А это значит, что нарушаются и функции большинства внутренних органов.

Основа любой раковой опухоли это нормальные клетки, подвергшиеся мутации. Что вызывает мутацию при раке печени до конца не установлено, но выделен ряд предрасполагающих к болезни факторов.
Хотя и у некоторых пациентов с этим диагнозом не выявлено отягощенного анамнеза.
Рак печени чаще развивается, если имеется влияние на организм:
-
Вирусов, вызывающих гепатиты. Чаще всего злокачественному перерождению подвергаются клетки человека, имеющего заболевание вирусным гепатитом В. Хронических заболеваний – желчекаменной болезни, цирроза, гемохроматоза, сифилиса, диабета. Паразитов.Гельминты могут селиться в тканях печени, нарушая строение клеток и меняя функционирование органов. Химических веществ с высокой степенью канцерогенов. Афлатоксинов. Этим термином обозначаются особые плесневые грибки, размножающиеся на некоторых продуктах питания – злаках, орехах. Табачных смол, этанола.
Выявлена и наследственная предрасположенность к образованию злокачественных новообразований в печени. Риск развития рака этого органа высок и у тех спортсменов, которые для набора мышечной массы принимают бесконтрольно анаболические стероиды.
Диагностика
Предварительный диагноз рака печени четвертой стадии выставляется уже после осмотра пациента, сбора жалоб и анамнеза болезни.
Для того чтобы не было сомнений и для исключения других патологий онколог назначает ряд стандартных исследований:
-
УЗИ. Этот метод является самым распространенным, проводят сканирование печени быстро, на четвертой стадии опухоль визуализируется без проблем. Компьютерную томографию. Биопсию. Обычно образец ткани берется при проведении диагностической лапароскопии. Анализы на онкомаркеры. Общий и биохимический анализ крови. Для определения локализации метастазов помимо УЗИ диагностики назначают рентгенографию, флюорографию, сцинтиграфию.
Лечение опухоли печени
Если пациенту выставлен рак печени 4 степени, то онколог может предложить только паллиативное лечение. Проведение операции и даже трансплантация органа не помогут выздороветь, так как наличие метастазов в отдаленных участках тела не способствует выздоровлению.
Особенное внимание уделяют поддержанию функции самой печени, почек, сердца и головного мозга.
Пациенту назначают наркотические анальгетики, вводят внутривенно питательные смеси, при необходимости назначают альбумин и переливание крови. Широко распространено использование плазмофореза, ультрагемофильтрации, гемосорбции.
Ряд лекарственных препаратов назначается с целью предупреждения развития тромбоэмболии, инфарктов, инсультов. Некоторым пациентам назначаются паллиативные операции, позволяющие приостановить рост опухоли.
К ним относят химиоэмболизацию, данное хирургическое вмешательство заключается во введении в кровеносный сосуд опухоли определенного лекарства, останавливающего кровоток и разрушающего раковые клетки. Операция назначается и когда возникают осложнения рака 4 степени – кишечная непроходимость, внутреннее кровотечение.
Химиолечение малоэффективно. Химиопрепараты могут использоваться только в малой дозировке. Народные методы лечения рака могут лишь незначительно облегчить самочувствие пациента.
Диетическое питание

Организм больных раком печени 4 стадии сильно истощен и ослаблен, поэтому питание должно быть организовано таким образом, чтобы у человека хватило сил на борьбу с болезнью, а важные органы продолжали как можно дольше функционировать.
Блюда должны быть легко усваиваемыми, использовать следует для их приготовления те продукты, которые способствуют выведению токсинов из организма и отхождению желчи.
Есть несколько основных рекомендаций, которые онкологи советуют придерживаться при раке печени:
-
Необходимо питаться небольшими порциями, но часто – до 8 раз за день. Требуется стимулирование пищеварения. Это достигается употреблением в начале трапезы сырых растительных продуктов, готовые блюда употребляют после них. Большую часть рациона должны составлять овощи, фрукты, зелень, ягоды. Ограничить только необходимо употребление томатов, а жесткую шкурку плодов предварительно счищать. Следует регулярно включать в питания пророщенные зерна пшеницы, они являются источником микроэлементов, стимулируют пищеварение и иммунитет. Ежедневно следует кушать овощные, крупяные супы. Не рекомендованы только супы на крепко сваренном мясном бульоне. Клетки печени хорошо очищаются свежим морковным соком, его следует пить каждый день по полстакана. Для организма полезны и другие свежеотжатые соки. Полезны продукты богатые клетчаткой – неочищенный рис, хлеб из муки грубого размола, овсяная и гречневая каша. Для больных раком необходим белок, он содержится в рыбе, птице, мясе нежирных сортов. Блюда готовят на пару, разрешена варка, тушение, запекание. Из жиров предпочтение отдают только растительным. Два-три раза в неделю необходимо есть омлет из двух яиц, это блюдо хорошо останавливает потерю веса. Ежедневно в меню должны быть кисломолочные продукты. Аппетит улучшают, употребляя вымоченную квашеную капусту или сельдь. Из кондитерских изделий разрешено варенье, пастила, полезен и мед. Пить лучше всего травяные чаи, компоты, отвар шиповника.
Отказаться полностью при раке печени необходимо от:
-
Алкоголя. Шоколада. Кофе. Пирожных и тортов. Острых приправ. Жирных сортов рыбы и мяса. Жареных блюд. Маринованных блюд, копченостей, слишком соленых продуктов. Бобовых. Орех. Полуфабрикатов и продуктов, обогащенных различными добавками.
Сколько живут пациенты
Прогноз при раке печени последней, то есть 4 стадии, самый неблагоприятный.
В литературе описаны и случаи полного приостановления развития рака на последних стадиях, поэтому никогда не стоит отказываться от предложенного врачами лечения.
Читайте также:


