Первичный множественный рак легкого
Рентгенологические аспекты диагностики первично-множественного рака легкого.
Кузнецова Т. А., Серова Т. Н.
НИИ онкологии и медрадиологии им. Н. Н. Александрова.
Ежегодно в Беларуси регистрируется более 4000 вновь выявленных больных раком легкого. При этом среди данной категории больных все более часто встречается первичная множественность поражения одного или обоих легких — первично-множественный рак легких (ПМРЛ). С данной патологией связаны определенные сложности, как в диагностике, так и в лечении. С 1996 г. по 1998 г. по данным отделения лучевой диагностики и терапии и отделения торакальной хирургии и онкологии НИИО и МР наблюдалось 116 больных ПМРЛ. Из них только 39% радикально оперированы, а остальные 61% получали химиолучевую или симптоматическую терапию. Основной причиной невозможности выполнения радикальной операции являлась запущенность одной или нескольких опухолей. Во многом данная ситуация связана с недостатком знаний о данной патологии среди врачей лучевой и эндоскопической диагностики, а также о современных возможностях хирургического лечения больных ПМРЛ.
Первичная множественность рака легкого считается доказанной, если:
а) опухоли имеют различное гистологическое строение,
б) опухоли располагаются отдельно друг от друга,
в) каждая опухоль дает свои метастазы,
г) по возможности должна быть исключена вероятность метастатического характера одной по отношению к другой.
В соответствии со сроками появления опухолевых очагов ПМРЛ принято разделять на синхронный и метахронный, а по локализации — одно- и двухсторонний. Синхронный — это злокачественные опухоли, выявленные одновременно или в сроки до 6 мес. Метахронными являются новообразования, возникающие в более поздние сроки. Прямым канцерогенным и иммунодепрессивным действием, вызывающим появление новых опухолей, является ранее проводимые лучевая и химиотерапия по поводу впервые выявленного рака.
Однако в клинических условиях уточнить период роста, предшествующий проявлению нового очага, невозможно. С уверенностью можно лишь говорить об одновременном или неодновременном выявлении опухолей, но отнюдь не о времени их возникновения. По нашим данным частота синхронного ПМРЛ составляет 82,2%, метахронного — 17,8%. Наиболее часто ПМРЛ встречается у мужчин в возрасте 50-69 лет, у женщин — 40-59 лет.
Одностороннее поражение при ПМРЛ по нашим наблюдениям составляет 56% и представлено чаще всего периферическим раком разных долей, встречается преимущественно у мужчин. Имеются лишь единичные сообщения о выявлении рака подобной локализации у женщин. Рентгенологически выявляются изменения, характерные для одиночной опухоли.
Двусторонний, как и односторонний ПМРЛ наблюдается в основном у мужчин, локализуясь в верхних и нижних долях легких в соотношении 5:3. Сроки появления второй опухоли после лечения первой могут затягиваться до 20 лет. Приведенные данные соответствуют литературным.
Диагностика метахронного одностороннего ПМРЛ затруднена в связи с выраженными изменениями в оставшейся доле, связанными с предшествующей операцией, лучевой терапией, что резко усложняет интерпретацию рентгеновской картины. Вновь появившаяся карцинома может быть результатом продолженного роста, рецидивом заболевания, метастатическим процессом или новой опухолью.
Не менее сложна рентгенологическая диагностика поражения сегментарных и субсегментарных бронхов при ПМРЛ, когда нарушения вентиляции обычно трактуются как воспалительные. Лечение обычно задерживается до того момента, когда отрицательная динамика злокачественного процесса не вызывает сомнений.
При центральном раке диагностика первичной множественности практически всегда бесспорна, так как ведущим методом диагностики в этих случаях является бронхоскопия. При этом вторая опухоль достаточно часто является случайной находкой, так как в начальных стадиях является рентгенонегативной и не сопровождается нарушениями вентиляции легочной ткани. При двусторонних метахронных опухолях преимущественно наблюдается сочетание центральной и периферической формы.
Таким образом, наш собственный опыт, а также анализ данных литературы позволяет выявить 4 причины, приводящие к ошибкам:
1) неправильная интерпретация результатов рентгенологического исследования, когда обструктивный пневмонит, обусловленный центральным раком, трактуется как пневмония,
2) трудности, связанные с обнаружением второй опухоли центральной формы в начальной стадии заболевания, располагающейся в просвете сегментарных и субсегментарных бронхов (так называемые рентгенонегативные опухоли),
3) методически неполноценно проведенное рентгенологическое исследование у больных синхронным раком легкого, когда все внимание рентгенолога обращается только на одну опухоль (особенно, при 2-х стороннем поражении),
4) сложности обнаружения второй опухоли в зоне предшествующей операции или облучения на фоне выраженной фиброзной трансформации и нарушения анатомии, особенно в корне легкого.
Настоятельная потребность в повышении качества диагностики ранних стадий ПМРЛ диктуется возможностью радикального хирургического лечения таких больных (даже при синхронном двустороннем поражении) с выполнением органосохранных операций.
Примером реализации таких возможностей является внедрение современного оборудования, разработка единого алгоритма рентгенэндоскопического обследования и совершенствования методов лечения больных раком легкого в отделении торакального отделения нашего института. Это позволило увеличить количество радикально оперированных больных ПМРЛ с 3,8% в 1995 г. до 10,9% в 1998 г. При этом выполнение одномоментных операций на обоих легких перестало быть экстраординарным событием, а показатели выживаемости сопоставимы с таковыми при хирургическом лечении первичного одностороннего рака.
В заключение следует сделать вывод о необходимости проведения комплексного клинико-рентген-эндоскопического обследования больных раком легкого на всех этапах диагностики и лечения, а также при контрольных осмотрах после лечения первой опухоли. При этом должны соблюдаться следующие принципиальные подходы:
1. Все выявляемые инфильтративные изменения у ранее оперированных больных требуют исключения в первую очередь вновь возникшего центрального рака. Обязательно изучение дренирующего бронха с помощью томографии и бронхоскопии.
2. Вновь появившиеся периферические образования должны расцениваться не только как метастатическое поражение, но и как метахронный периферический рак.
3. При подозрении на ПМРЛ следует использовать все имеющиеся возможности лучевой диагностики (в том числе КТ) для точного установления диагноза и степени распространенности каждой опухоли.
Стадии рака используются врачами для классификации того, насколько опухоль распространилась. Если говорить о раке легких, то существует два основных типа - мелкоклеточный и немелкоклеточный. Каждый из них имеет отдельную систему стадий.
Такая градация помогает врачам определить вероятные направления развития рака легких, и разработать оптимальный план лечения.
Какие стадии бывают при раке легких?
Два главных вида рака легких имеют различные системы стадий.
Designed by free-images /Freepik
Три основных подтипа:
Аденокарцинома. У 40% людей такая опухоль развивается во внешних частях легких и имеет тенденцию расти медленнее, чем два других подтипа. Это означает, что шансов найти и вылечить опухоль до того, как она распространится больше.
Плоскоклеточная карцинома. Составляет около 25-30% случаев. злокачественное образование растет из клеток, которые находятся во внутренних дыхательных путях. Обычно появляется в центре легкого.
Крупноклеточная карцинома. Относится к 10-15% диагнозов рака легких. Она может развиться в любой части легкого и растёт быстрее, чем другие подтипы.
Врачи обычно используют следующие критерии для классификации НКРЛ:
размер и расположение опухоли;
количество близлежащих лимфатических узлов, на которые распространился рак;
есть ли метастазы в отдаленных органах.
В соответствии с критериями выделяют стадии НКРЛ:
Стадия 1. Опухоль находится в одном легком и не распространилась ни на какие лимфатические узлы или отдаленные органы.
Стадия 2. Опухоль увеличилась более чем на 3 см и, возможно, раковые клетки попали в лимфатические узлы внутри легкого. Другие органы не задеты.
Стадия 3. Размер опухоли стал больше на 7 см. Метастазы пошли лимфатические узлы в центре грудной клетки, но не на какие-либо отдаленные органы.
Стадия 3а. Раковые клетки не затронули противоположную сторону груди.
Стадия 3b. Метастазы попали в лимфатические узлы в противоположном легком или вблизи ключичной кости.
Стадия 4. Метастазы обнаружены в другом легком, жидкость вокруг легкого или сердце, или в удаленных лимфоузлах или органах.
Designed by commons.wikimedia.org
В данном случае применяют иную систему градации:
Ограниченная стадия - злокачественное образование развивается только на одной стороне грудной клетки, в одной области легкого, лимфоузла.
Запущенная стадия - метастазы за пределами грудной клетки.
Для диагностики на любой стадии требуется рентген грудной клетки.
Если на рентгеновском снимке будут обнаружены признаки опухоли, для более детального рассмотрения необходима компьютерная томография (КТ). Она поможет определить размер, форму и положение опухоли в легком.
Следующий шаг - выяснить, является ли аномалия, выявленная на КТ, раковой опухолью. Если да, то врач также должен определить тип рака легких.
Для этих целей прибегают к биопсии ткани легких с помощью иглы или хирургического вмешательства. В качестве альтернативы врач может исследовать образцы клеток от мокроты или жидкости, окружающей легкие.
Рак легких - выживаемость
Перспективы пациента с раком легких зависят от типа и стадии. Другие факторы, такие как возраст и общее состояние здоровья, также оказывают влияние.
Коэффициент выживаемости определяет вероятность того, что человек проживет 5 лет после постановки диагноза.
Если рак распространяется на близлежащие структуры или лимфоузлы, то 5-летняя выживаемость снижается до 33%. После распространения рака в отдаленные места, такие как мозг, кости или печень, вероятность выжить снижается до 6%.
МКРЛ имеет тенденцию к быстрому росту и распространению, что затрудняет лечение и в целом приводит к плохим перспективам.

-
4 минут на чтение

Метахронный рак относится к редким типам заболеваний, характеризующихся развитием злокачественных опухолей. При отсутствии терапии на первых стадиях развития прогноз неблагоприятный, так как патологический процесс затрагивает многие органы и системы.
- Общее представление
- Какие органы и ткани поражает
- Виды
- Провоцирующие факторы
- Клиническая картина
- Диагностика
- Методы лечения
- Осложнения
- Прогноз
Общее представление
Метахронный рак относят к одной из форм двухстороннего поражения. Новообразования формируются на парных или с одинаковой гистологической структурой органах. В первую очередь он формируется только на одном, а спустя некоторое время распространяется и на парный орган.
Заболевание встречается с одинаковой частотой как у мужчин, так и у женщин в возрасте от 35 лет.
Какие органы и ткани поражает
Особенностью метахронного рака является то, что патологический процесс распространяется на парне органы. Развитию образований подвержены почки, легкие, молочные железы, яичники.
Кроме этого, развитию новообразования подвержены маточные трубы, бронхи, мочеточники, надпочечники.
Вариантов развития патологии существует множество. Но специалисты выделяют только два основных типа: метахронный и синхронный.
В первом случае поражение обоих органов происходит с большим интервалом. При этом после образования одной опухоли проходит от полугода до года. В этом случае устанавливается первично-множественный метахронный рак.
Но если время между возникновением новообразований составляет менее 6 месяцев, устанавливается первично-множественный синхронный рак.

- Общее
![]()
Наталья Геннадьевна Буцык- 6 декабря 2019 г.
В результате множества различных вариантов развития патологии специалисты выделяют метахронно-синхронный и синхронно множественный.
В свою очередь, первично-множественный рак подразделяют на:
- Образования злокачественного типа, сформированные в одном органе.
- Раковые опухоли, поражающие симметричные органы.
- Новообразования без определенной систематизации.
- Сочетание солидных и системных образований.
Кроме этого, подобные опухоли способны сочетаться с доброкачественными образованиями.
Определение типа заболевания позволяет подобрать правильный курс терапии и исключить развитие осложнений.
Провоцирующие факторы
Специалистами не установлено точных причин развития патологии. Но выделен ряд провоцирующих факторов.
Считается, что главным из них является генетическая предрасположенность. Также ученые считают, что новообразования подобного типа возникают в результате воздействие вредных веществ и облучения.
Это могут быть химические или токсические вещества. В группу риска входят люди, работающие на вредном производстве.

- Общее
![]()
Наталья Геннадьевна Буцык- 6 декабря 2019 г.
К провоцирующим факторам также относится курение, употребление спиртных напитков, проживание в районах с неблагоприятной атмосферой, неправильное питание, травмы.
По мнению специалистов, мутация клеток может происходить на фоне уже имеющегося образования доброкачественного течения.
Клиническая картина
Симптомы метахронного рака разнообразны, но на первой стадии развития не проявляются. На ранних этапах возникают общие признаки, которые сопровождают любое новообразование злокачественного характера. К ним относятся слабость, головные боли, головокружение, снижение аппетита, потеря веса.
По мере увеличения размеров образования в зависимости от его локализации возникают специфические признаки. У пациентов наблюдаются желтушность кожных покровов, нарушение работоспособности пищеварительной системы, болезненные ощущения в области локализации очага патологического процесса.
Среди симптомов наблюдаются бессонница, анемия, изменение цвета каловых масс, понос, тошнота и рвота. Пациенты жалуются на повышенную потливость, стремительное снижение веса.
При достижении новообразования больших размеров возникают признаки интоксикации, выражающиеся в ухудшении состояния, сонливости, чрезмерной слабости.
Диагностика
Установление точного диагноза затруднено, так как метахронный рак часто маскируется под другие заболевания.
При появлении симптомов специалист проводит внешний осмотр, устанавливает имеющиеся жалобы и назначает инструментальные и лабораторные методы диагностики.
В первую очередь пациенту следует сдать кровь на установление наличия онкомаркеров, воспалительного процесса и степени поражения внутренних органов.
Для определения локализации очага патологического процесса и выявления метастатических поражений используются ультразвуковое, эндоскопическое исследование, рентген с применением контраста.
6.2. Лечение первично-множественного рака легких
Лечение первично-множественного рака легких не имеет принципиальных отличий от лечения первичного солитарного рака легкого. И выбор метода зависит от распространенности опухолевого процесса, гистологической структуры опухоли, функционального состояния жизненно важных органов и систем организма больного. Основной метод лечения – хирургический или комбинированный. В связи с этим при выявлении рака легкого у больных, имеющих злокачественные опухоли других локализаций или ранее излеченных от них, необходимо в первую очередь оценить возможность выполнения радикальной операции и лишь в отсутствие такой возможности ставить вопрос о лучевом и лекарственном противоопухолевом лечении.
При сочетании рака легкого со злокачественными новообразованиями различных органов основными операциями являются лобэктомия и ее варианты, особенно с резекцией бронхов, экономная сублобарная резекция и пневмонэктомия. Выбор операции зависит от степени ее радикальности, функциональных потерь легочной ткани, операционного риска. Лобэктомию целесообразно проводить при периферическом и центральном раке I – II стадии и ограничении опухоли долевым бронхом, а с резекцией бронхов – при поражении устья и переходе опухоли на главный бронх. Пневмонэктомия выполняется при метастатическом поражении лимфатических узлов корня легкого и средостения, периферическом раке с вовлечением в процесс соседней доли легкого, других органов и структур, также при локализации опухоли в разных долях (синхронном одностороннем первично-множественном раке легкого).
В связи с небольшим числом оперативных вмешательств, осуществляемых при двустороннем синхронном раке легких, вопросы тактики хирургического лечения этого раке разработаны недостаточно. Многие торакальные хирурги склонны к мысли о необходимости выполнения в первую очередь операции на стороне большего поражения, а при опухолях равной гистологической структуры – лечения более злокачественной опухоли. Если в связи с распространенностью опухолевого процесса показана пневмонэктомия, то последующая операция на единственном легком сопряжена с крайне высоким риском. В таких ситуациях предпочтительнее начинать оперативное лечение на стороне меньшего поражения и ограничиваться максимум лобэктомией, включая резекцию и пластику бронхов, что позволяет у большинства больных выполнить радикальную операцию на втором легком.
При неректабельности второй опухоли возможно проведение консервативного противоопухолевого лечения (лучевого, химиотерапевтического или химиолучевого).
Гистологическая структура опухолей при двустороннем первично-множественном раке легких является важным критерием дифференциальной диагностики. По данным литературы, при изучении послеоперационного материала при синхронных опухолях их одинаковая гистологическая структура наблюдалась у 42,5 % больных. Плоскоклеточный рак различной степени дифференцировки среди них составил 70,6 %. Разная гистологическая структура опухоли выявлена у 57,5 % больных, из них у 47,8 % плоскоклеточный рак сочетался с мелкоклеточным раком, у 17,4 % – с аденокарциномой и у 34,8 % – с опухолями других гистологических структур.
Тактика хирургического лечения рака легкого, сочетающегося со злокачественными опухолями других локализаций, имеет свои особенности. Это связано в первую очередь с решением основной диагностической задачи – подтверждением первичности опухоли в легком. В настоящее время установлена целесообразность активной хирургической тактики при солитарных метастазах в легких, при которых необходимо выполнять сегментарную или клиновидную резекцию легкого. В связи с этим весьма важно еще до начала лечения установить истинную природу опухоли легкого. Однако это не всегда удается сделать. В подобных случаях оправданной является активная тактика вплоть до выполнения диагностической торакотомии с тотальной или пункционной биопсией опухоли и срочным морфологическим исследованием. Таким образом, торакотомия становится завершающим этапом в диагностике и лечении больного.
Особое внимание уделяется хирургическому лечению опухолей легких, развившихся у больных раком молочной железы, остеогенной саркомой и меланомой, которые склонны к множественному метастазированию. При метастазах этих опухолей показана выжидательная тактика в течение 3 – 4 мес., и только отсутствие положительной динамики при проведении противоопухолевой терапии и признаков возникновения новых метастазов дает основание для проведения хирургического лечения. Более длительное наблюдение нежелательно, так как солитарный узел, первоначально расцениваемый как метастаз, на самом деле может оказаться первичным раком легкого.
Лечение метахронного первично-множественного рака проводят по мере его выявления. Сложнее хирургическая тактика при синхронных первично-множественных злокачественных опухолях. Лечебная тактика должна быть направлена на скорейшее установление природы всех опухолевых узлов, и предпочтение в этих случаях следует отдавать одномоментным хирургическим операциям, которые можно выполнить, к сожалению, лишь у ограниченного числа больных. В большинстве случаев операции проводят последовательно с интервалом 4 – 6 недель.
Анализ литературы показывает, что лечение первично-множественных опухолей следует начинать с опухоли:
• имеющей осложнение, которую необходимо немедленно ликвидировать;
• хирургическое лечение которой сопряжено с более высоким операционным риском: более распространенной, резектабельность которой сомнительна и может окончательно установиться во время операции;
• характеризующейся более быстрым и злокачественным течением.
Таким образом, тактику хирургического лечения рака легкого, сочетающегося со злокачественными новообразованиями различных органов, необходимо разрабатывать с учетом локализации, сроков выявления и распространенности опухолевого процесса, наличия осложнений, факторов прогноза и операционного риска. Эти операции обычно выполняются у больных среднего и пожилого возраста, ослабленных в результате раковой интоксикации, у которых имеются сопутствующие сердечно-сосудистые заболевания, что также необходимо учитывать при планировании оперативного лечения.
При наличии противопоказаний к хирургическому лечению проводят лучевое или химиотерапевтическое лечение.
Важно подчеркнуть, что прогноз при своевременной диагностике и радикальном лечении существенно не отличается от такового при солитарном первичном раке этой локализации. Пятилетняя выживаемость при первично-множественном синхронном раке легкого составляет 20,4 %, при метахронном раке – 38,9 % (Харченко В. П., Кузьмин И. В., 1994; Трахтенберг А. Х., Чиссов В. И., 2000).
С каждым годом наблюдается все интенсивней рост онкологической патологии. Первое место в структуре онкологических заболевания занимает рак легких. Это связано как с загрязнением окружающей среды, так и с курением, алкоголизмом, генетической предрасположенностью и другими факторами. Статистика смертей от рака легких тоже устрашает. Все связано с тем, что человек долгое время вообще не замечает симптомов, а даже когда замечает – легко находит им более простое объяснение. Затем следует период симптоматического лечения, а только когда совсем тяжко становится – больные обращаются за помощью. К сожалению, дольше половины пациентов при появлении выраженной клинической картины уже имеют многочисленные метастазы.
В зависимости от локализации разделяют центральный и периферический рак легких, а в случае вовлечение в процесс всего легкого, он носит название массивный. Центральный локализуется в крупных бронхах, а периферический рак легких – в бронхах с меньшим диаметром вплоть до альвеол. Но ученые утверждают, что отличия не только в локализации, но и в строении, происхождении, патогенезе, клинике и др. Например, считается, что курение и длительное вдыхание загрязненного воздуха является этиологическим фактором для центрального, а для периферического рака легких свойственно лимфогенное и гематогенное попадание канцерогенов.
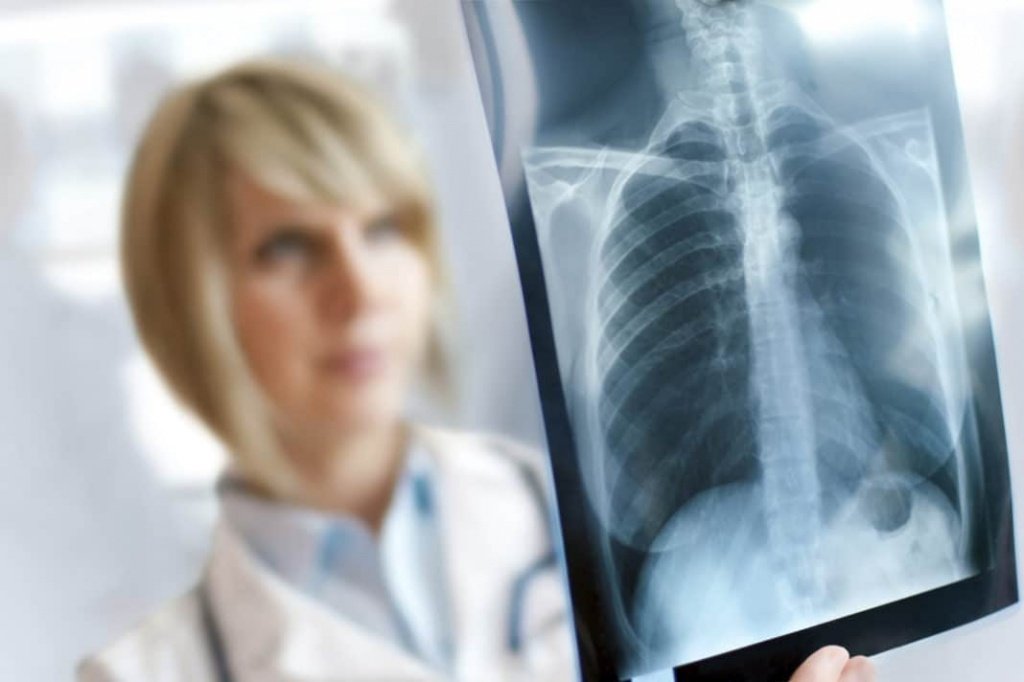
Сколько времени живут с периферическим раком легких зависит от многих факторов, в том числе от лечения. Прогноз при периферическом раке достоверно благоприятней при своевременной диагностике и эффективной специфической терапии.
Около семидесяти процентов случаев периферического рака правого легкого, как и локализуется в верхних долях, около двадцати – в нижних, а в средних – меньше десяти. Гистологически же периферический рак чаще всего представлен либо аденокарциномой, либо плоскоклеточным раком.
Именно периферическая форма рака протекает практически бессимптомно. Диагностика на ранних стадия чаще связана с профилактическими медицинскими осмотрами.
Юсуповская больница оснащена всей современной аппаратурой, которая необходима для диагностики рака легких. Комфортабельные палаты, вежливый персонал, врачи высшей квалификации – это все залог успешного лечения.
Симптомы
Симптомы периферического рака легких чаще всего появляются на поздних стадиях. Клинические симптомы при периферическом раке в большинстве случаев связанные либо с сдавлением соседних органов или структур, либо с метастатическим поражением.
Периферический рак легкого имеет несколько форм – узловую, пневмониеподобную и верхушечную. Формы отличаются течением, клинической картиной и др.
Узловая форма дает клиническую картину, когда начинает давить на бронхи, плевру или сосуды. Это и становится причиной появления боли, кашля, выделения мокроты.
Пневмониеподобная протекает как воспаление легких, часто осложняется плевритом, но, что естественно, на терапию антибиотиками не отвечает, что и заставляет врача задуматься.
Лечение верхушечного рака так же имеет свои особенности, ведь, например, в случае оперативного лечения, возможно удаление вместе с ключицей и ребром. Химиотерапевтическое и лучевое лечение зачастую применяют в комплексе.
Прогноз
Сколько живут при периферическом раке легкого зависит от стадии, строения, возраста, сопутствующей патологии, наличия метастазов и др. К сожалению, продолжительность жизни, как и выживаемость при раке легких оставляет желать лучшего. Именно поэтому нельзя упускать ни минуты и как можно раньше приступать к лечению.
В случае наличия запущенной стадии периферического рака легкого и отказа от лечения продолжительность жизни измеряется в нескольких месяцах.
В случае своевременной диагностики и адекватного лечения пятилетняя выживаемость наблюдается в около шестидесяти процентов случаев, согласно статистическим данным.
Врачи Юсуповской больницы со своего опыта могут привести примеры многочисленных длительных ремиссий и выздоровлений, которых они смогли добиться своим трудом. Развиваясь, пытаясь найти решения специалисты Юсуповской больницы в круглосуточном режиме спасают жизни пациентов.

Первично множественные опухоли – неоплазии, возникающие одновременно или через определенный промежуток времени и не являющиеся метастазами друг друга. Могут быть доброкачественными или злокачественными, мультицентрически располагаться в одном органе, возникать в парных органах, локализоваться в пределах одной системы или нескольких систем. Возникают в результате соматических мутаций или наследственных генетических аномалий. Диагностируются на основании клинических симптомов, лабораторных и инструментальных исследований. Тактика лечения определяется типом, распространенностью, локализацией и степенью злокачественности новообразований.

- Причины
- Классификация
- Диагностика
- Лечение первично множественных опухолей
- Цены на лечение
Общие сведения
Первично множественные опухоли – две или более неоплазии различного генеза, одновременно либо последовательно развившиеся в одном или нескольких органах. В большинстве случаев диагностируются два новообразования. Три узла обнаруживаются у 5-8% пациентов. Случаи четырех и более неоплазий являются крайне редкими и рассматриваются как казуистические. В последние десятилетия отмечается резкое увеличение количества первично множественных опухолей, однако истинная частота их развития пока является предметом исследований.
Согласно статистическим данным, первично множественные опухоли выявляются у 13% пациентов с онкологическими заболеваниями, однако некоторые специалисты указывают, что эта цифра может быть заниженной из-за возможных диагностических ошибок (при определении независимого процесса, как метастаза первичного новообразования) и гибели некоторых больных до появления симптомов второй неоплазии. Лечение первично множественных опухолей осуществляют онкологи, гастроэнтерологи, эндокринологи, маммологи, гинекологи и специалисты в других сферах медицины (в зависимости от локализации новообразований).
Первое упоминание о множественных неоплазиях встречается в трудах Авиценны, который более тысячи лет назад описал двухсторонний рак молочных желез. В XIX веке описания первично множественных опухолей стали все чаще встречаться в специализированной литературе. Наиболее существенный вклад в определение понятия и изучение данной патологии внес немецкий хирург Бильрот. В частности, он первым дал определение подобным патологическим состояниям, отнеся к первично множественным опухолям новообразования различной структуры, локализующиеся в разных органах и дающие собственные метастазы.
В первой половине XX века формулировка Бильтота была пересмотрена. В настоящее время первично множественными опухолями считаются неоплазии, которые могут располагаться в одном или в разных органах. Основным условием отнесения заболеваний к этой категории является одновременное или последовательное появление в организме нескольких независимых друг от друга очагов трансформации клеток. Второе и последующие новообразования не должны возникать в результате контактного распространения, лимфогенного или гематогенного метастазирования.

Причины
Непосредственной причиной развития солитарных и первично множественных опухолей являются генетические мутации, обусловленные несколькими факторами. С учетом особенностей этиопатогенеза различают три основных типа неоплазий: возникшие в результате спонтанных соматических мутаций, образовавшиеся вследствие индуцированных соматических мутаций, являющиеся результатом передающихся по наследству генетических мутаций. Следует учитывать, что подобное разделение является достаточно условным. На практике, скорее, можно выделить преобладающую причину развития, которая сочетается с другими, менее значимыми факторами.
При первично множественных опухолях перечисленные мутации могут сочетаться. Возможны любые комбинации, например, первое новообразование развивается спонтанно, второе – в результате индукции; первое является наследственным, второе – индуцированным; оба рака имеют одну и ту же природу (наследственность, воздействие экзогенных факторов) и т. д. При этом у больных первично множественными опухолями отмечается преобладание индуцированных и наследственных мутаций.
В числе наиболее значимых факторов, индуцирующих развитие первично множественных опухолей, рассматривают курение, проживание в неблагоприятных экологических зонах, профессиональные вредности (контакт с химическими мутагенами на некоторых производствах, превышение установленных нагрузок у радиологов), многократные рентгенологические обследования, лучевую терапию и химиотерапию предшествующих онкологических заболеваний. Вероятность возникновения первично множественных опухолей также повышается при нарушениях питания, иммунодефицитных состояниях, гормональных расстройствах и некоторых эндемических заболеваниях.
В список наследственных синдромов, сопровождающихся облигатным развитием или повышенной вероятностью возникновения онкологических поражений, включают более 100 заболеваний. Первично множественные опухоли развиваются или могут развиться при трети таких заболеваний. Наиболее известными синдромами являются МЭН-1, МЭН-2 и МЭН-3, при которых выявляются множественные эндокринные неоплазии. Кроме того, первично множественные опухоли могут диагностироваться при синдроме Линча, синдроме Гарднера, болезни Гиппеля-Линдау, синдроме Пейтца-Егерса и других.
Классификация
Существует несколько классификаций, созданных на разных этапах изучения данной патологии. Современные специалисты обычно используют классификацию Бебякина, разработанную в 1974 году. Согласно этой классификации выделяют следующие типы первично множественных опухолей:
- С учетом сочетаний: все неоплазии имеют доброкачественный характер; выявляются доброкачественные и злокачественные новообразования; все опухоли протекают злокачественно.
- С учетом последовательности обнаружения: синхронные первично множественные опухоли (обнаруженные одновременно или практически одновременно), метахронные (диагностированные с интервалом 6 и более месяцев), метахронно-синхронные и синхронно-метахронные.
- С учетом функциональных взаимосвязей: гормональнозависимые, функциональнозависимые, несистематизированные.
- С учетом происхождения из определенной ткани: первично множественные опухоли одинакового происхождения и разного происхождения.
- С учетом гистологических особенностей: одинаковой гистологической структуры, разной гистологической структуры.
- С учетом локализации: расположенные в одном органе или парных органах; поражающие несколько органов одной системы; локализующихся в органах различных систем.
Диагностика
Основой успешной диагностики первично множественных неоплазий является комплексный подход, разработанный с учетом особенностей возникновения и течения этой группы заболеваний. Одной из наиболее распространенных проблем при обнаружении первично множественных опухолей является отсутствие четкой клинической картины, характерной для каждого новообразования. Проявления неоплазий могут накладываться друг на друга, симптомы одного из поражений могут быть слабо выраженными, маскироваться под неопухолевое заболевание или имитировать признаки отдаленных метастазов.
Хотя бы частично решить эту проблему позволяют продуманные планы первичного и последующих обследований, составленные с учетом возможности развития первично множественных опухолей. Так, при локализации солитарного новообразования в зоне молочной железы специалисты уделяют пристальное внимание состоянию второй молочной железы и внутренних женских половых органов, при расположении неоплазии в области желудка – состоянию толстого кишечника, кожи, яичников, матки и молочных желез и т. д. План обследования в каждом конкретном случае составляется индивидуально. Решающую роль при постановке диагноза обычно играют радиологические методики (рентгенография, КТ), УЗИ, МРТ и гистологические исследования.
Вероятность развития первично множественных опухолей у онкологических больных в 6 раз выше, чем в среднем по популяции. С учетом этого обстоятельства, все пациенты с такими заболеваниями после лечения должны находиться под диспансерным наблюдением и проходить регулярные обследования. Такая мера позволяет выявлять рецидивы первичной неоплазии и диагностировать метахронные первично множественные опухоли. Риск развития второго онкологического поражения увеличивается в возрасте 55-70 лет, что должно учитываться при планировании обследования пациентов.
Лечение первично множественных опухолей
Лечение синхронных неоплазий осуществляется одновременно. В зависимости от локализации новообразований и состояния больного хирургическое вмешательство может проводиться единовременно либо быть поэтапным. При планировании очередности операций при первично множественных опухолях учитывают степень распространенности каждого онкологического процесса. В ряде случаев по поводу одного новообразования может быть проведено радикальное лечение, по поводу другого – симптоматическое или паллиативное.
При выборе консервативных методик ориентируются на чувствительность каждой опухоли к радиотерапии и различным химиопрепаратам. Тактика лечения метахронных первично множественных опухолей соответствует тактике лечения солитарных новообразований аналогичных стадий и локализаций. Прогноз определяется видом, расположением, стадией и степенью злокачественности первично множественных опухолей. Отдаленные результаты лечения метахронных неоплазий примерно совпадают с результатами терапии одиночных образований. При синхронных процессах прогноз ухудшается.
Читайте также:


