Первично множественный рак яичников
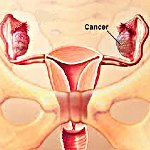
Рак яичников – первичное, вторичное или метастатическое опухолевое поражение женских гормонопродуцирующих половых желез – яичников. На ранних стадиях рак яичников малосимптомен; патогномоничные проявления отсутствуют. Распространенные формы проявляются слабостью, недомоганием, снижением и извращением аппетита, нарушениями функции ЖКТ, дизурическими расстройствами, асцитом. Диагностика рака яичников включает проведение физикального и вагинального обследования, УЗИ, ЯМРТ или КТ малого таза, лапароскопии, исследование онкомаркера СА 125. В лечении рака яичников применяется хирургический подход (пангистерэктомия), полихимиотерапия, радиотерапия.
МКБ-10

- Причины
- Классификация
- Симптомы рака яичников
- Диагностика
- Лечение рака яичников
- Оперативное лечение
- Противоопухолевая терапия
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Рак яичников стоит на седьмом месте в структуре общей онкопатологии (4-6%) и занимает третье место (после рака тела матки и рака шейки матки) среди злокачественных опухолей в онкогинекологии. Чаще рак яичников поражает женщин предклимактерического и климактерического периода, хотя не является исключением и среди женщин моложе 40 лет.
Причины
Проблема развития рака яичников рассматривается с позиций трех гипотез. Считается, что как и другие овариальные опухоли, рак яичников развивается в условиях длительной гиперэстрогении, что повышает вероятность опухолевой трансформации в эстрогенчувствительной ткани желез.
Другой взгляд на генез рака яичников основан на представлениях о постоянной овуляции при раннем наступлении менархе, поздней менопаузе, малом количестве беременностей, укорочении лактации. Непрерывные овуляции способствуют изменению эпителия стромы яичника, тем самым создавая условия для аберрантного повреждения ДНК и активации экспрессии онкогенов.
Генетическая гипотеза выделяет среди группы потенциального риска женщин с семейными формами рака груди и яичников. По наблюдениям, повышенный риск развития рака яичников ассоциирован с наличием бесплодия, дисфункции яичников, гиперплазии эндометрия, частых оофоритов и аднекситов, миомы матки, доброкачественных опухолей и кист яичников. Применение гормональной контрацепции длительнее 5 лет, напротив, снижает вероятность возникновения рака яичников практически вдвое.
Классификация
По месту возникновения изначального очага рака различают первичное, вторичное и метастатическое поражения яичников.
- Первичный рак яичника сразу развивается в железе. По своему гистотипу первичные опухоли являются эпителиальными образованиями папиллярного или железистого строения, реже развиваются из клеток покровного эпителия. Первичный рак яичника чаще носит двустороннюю локализацию; имеет плотную консистенцию и бугристую поверхность; встречается преимущественно у женщин до 30 лет.
- Вторичный рак яичников. На его долю приходится до 80% клинических случаев. Развитие данной формы рака происходит из серозных, тератоидных или псевдомуцинозных кистом яичников. Серозные цистаденокарциномы развиваются в возрасте 50-60 лет, муцинозные - после 55-60 лет. Вторичные эндометриоидные цистаденокарциномы встречаются у молодых женщин, обычно страдающих бесплодием.
- Метастатическое поражение яичников развивается в результате распространения опухолевых клеток гематогенным, имплантационным, лимфогенным путями из первичных очагов при раке желудка, молочной железы, матки, щитовидной железы. Метастатические опухоли яичников обладают быстрым ростом и неблагоприятным течением, обычно поражают оба яичника, рано диссеминируют по брюшине малого таза. Макроскопически метастатическая форма рака яичников имеет белесоватый цвет, бугристую поверхность, плотную или тестоватую консистенцию.
Более редкие типы рака яичников представлены папиллярной цистаденомой, гранулезоклеточным, светлоклеточным (мезонефроидным) раком, аденобластомой, опухолью Бреннера, стромальными опухолями, дисгерминомой, тератокарциномой и др. В клинической практике рак яичников оценивается в соответствии с критериями FIGO (стадии I-IV) и TNM (распространенность первичной опухоли, регионарных и отдаленных метастазов).
I (T1) – распространенность опухоли ограничивается яичниками:
- IA (T1a) – рак одного яичника без прорастания его капсулы и разрастания опухолевых клеток на поверхности железы
- IB (T1b) – рак обоих яичников без прорастания их капсул и разрастания опухолевых клеток на поверхности желез
- IC (T1c) – рак одного или двух яичников с прорастанием и/или разрывом капсулы, опухолевыми разрастаниями на поверхности железы, наличием атипичных клеток в асцитических или смывных водах
II (T2) – поражение одного или обоих яичников с распространением опухоли на структуры малого таза:
- IIA (T2a) - рак яичников распространяется или метастазирует в маточные трубы или матку
- IIB (T2b) - рак яичников распространяется на другие структуры таза
- IIC (T2c) – опухолевый процесс ограничен поражением малого таза, определяется наличие атипичных клеток в асцитических или смывных водах
III (T3/N1) - поражение одного или обоих яичников с метастазированием рака яичников по брюшине или в регионарные лимфоузлы:
- IIIA (T3a) – наличие микроскопически подтвержденных внутрибрюшинных метастазов
- IIIB (T3b) – макроскопически определяемые внутрибрюшинные метастазы диаметром до 2 см
- IIIC (T3c/N1) - макроскопически определяемые внутрибрюшинные метастазы диаметром более 2 см или метастазы в регионарные лимфоузлы
IV (M1) – метастазирование рака яичников в отдаленные органы.
Симптомы рака яичников
Проявления рака яичников вариабельны, что объясняется многообразием морфологических форм заболевания. При локализованных формах рака яичников симптоматика, как правило, отсутствует. У молодых женщин рак яичников может клинически манифестировать с внезапного болевого синдрома, вызванного перекрутом ножки опухоли или перфорацией ее капсулы.
Активизация проявлений рака яичников развивается по мере распространения опухолевого процесса. Происходит нарастание недомогания, слабости, утомляемости, субфебрилитета; ухудшение аппетита, функции ЖКТ (метеоризм, тошнота, запоры); появление дизурических явлений.
При поражении брюшины развивается асцит; в случае метастазов в легкие – опухолевый плеврит. В поздних стадиях нарастает сердечно-сосудистая и дыхательная недостаточность, развиваются отеки нижних конечностей, тромбозы. Метастазы при раке яичников, как правило, выявляются в печени, легких, костях.
Среди злокачественных опухолей яичников встречаются гормонально-активные эпителиальные образования. Гранулезоклеточный рак яичников – феменизирующая опухоль, способствующая преждевременному половому созреванию девочек и возобновлению маточных кровотечений у пациенток в менопаузе. Маскулинизирующая опухоль – адренобластома, напротив, приводит к гирсутизму, изменению фигуры, уменьшению груди, прекращению менструаций.
Диагностика
Комплекс методов диагностики рака яичников включает проведение физикального, гинекологического, инструментального обследования. Распознавание асцита и опухоли может быть произведено уже в ходе пальпации живота.
- Гинекологическое исследование хоть и позволяет выявить наличие одно- или двустороннего овариального образования, но не дает четкого представления о степени его доброкачественности. С помощью ректовагинального исследования определяется инвазия рака яичников в параметрий и параректальную клетчатку.
- Методы визуализации. С помощью трансвагинальной эхографии (УЗИ), МРТ и КТ малого таза выявляется объемное образование неправильной формы без четкой капсулы с бугристыми контурами и неодинаковой внутренней структурой; оцениваются его размеры и степень распространенности.
- Диагностическая лапароскопия при раке яичников необходима для проведения биопсии и определения гистотипа опухоли, забора перитонеального выпота или смывов для цитологического исследования. В ряде случаев получение асцитической жидкости возможно посредством пункции заднего свода влагалища.
При подозрении на рак яичников показано исследование опухолево-ассоциированных маркеров в сыворотке (СА-19.9, СА-125 и др.). Для исключения первичного очага или метастазов рака яичников в отдаленных органах производится маммография, рентгенография желудка и легких, ирригоскопия; УЗИ брюшной полости, УЗИ плевральной полости, УЗИ щитовидной железы; ФГДС, ректороманоскопия, цистоскопия, хромоцистоскопия.

Лечение рака яичников
Вопрос выбора лечебной тактики при раке яичников решается с учетом стадии процесса, морфологической структуры опухоли, потенциальной чувствительности данного гистиотипа к химиотерапевтическому и лучевому воздействию, отягощающих соматических и возрастных факторов. В лечении рака яичников сочетается хирургический подход (пангистерэктомия) с проведением полихимиотерапии и радиотерапии.
Хирургическое лечение локализованной формы рака яичников (I-II ст.) заключается в проведении удаления матки с аднексэктомией и резекцией большого сальника. У ослабленных или пожилых пациенток возможно выполнение надвлагалищной ампутации матки с придатками и субтотальной резекции большого сальника. В процессе операции обязательна интраоперационная ревизия парааортальных лимфоузлов с их срочным интраоперационным гистологическим исследованием. При III-IV ст. рака яичников производится циторедуктивное вмешательство, направленное на максимальное удаления опухолевых масс перед химиотерапией. При неоперабельных процессах ограничиваются биопсией опухолевой ткани.
Полихимиотерапия при раке яичников может проводиться на предоперационном, послеоперационной этапе или являться самостоятельным лечением при распространенном злокачественном процессе. Полихимиотерапия (препаратами платины, хлорэтиламинами, таксанами) позволяет добиться подавления митоза и пролиферации опухолевых клеток. Побочными действиями цитостатиков выступают тошнота, рвота, нейро- и нефротоксичность, угнетение кроветворной функции. Лучевая терапия при раке яичников обладает незначительной эффективностью.
Прогноз и профилактика
Отдаленная выживаемость при раке яичников обусловлена стадией заболевания, морфологической структурой опухоли и ее дифференцировкой. В зависимости от гистотипа опухоли пятилетний порог выживаемости преодолевает 60-90% пациенток с I ст. рака яичников, 40-50% - со II ст., 11% - с III ст.; 5% - с IV ст. Более благоприятны в отношении прогноза серозный и муцинозный рак яичников; менее – мезонефроидный, недифференцированный и др.
В постоперационном периоде после радикальной гистерэктомии (пангистерэктомии) пациенткам требуется систематическое наблюдение онкогинеколога, предупреждение развития посткастрационного синдрома. В профилактике рака яичников существенная роль отводится своевременному выявлению доброкачественных опухолей желез, онкопрофилактическим осмотрам, снижению воздействия неблагоприятных факторов.

Рак яичников — это злокачественное новообразование женских половых желез.
К особенностям этого заболевания относят трудность диагностики: рак часто развивается в виде постепенно растущей кисты. Причем, на протяжении долгого времени, киста может выступать единственным признаком рака вплоть до появления метастазов опухоли в других органах. Рак яичников развивается у женщин разного возраста, чаще у женщин в период постменопаузы. Предупредить заболевание поможет только регулярный осмотр у гинеколога (раз в полгода-год) и внимание к своему здоровью.
Виды рака яичников
По гистогенетическим показателям злокачественные опухоли яичников классифицируют:
- Эпителиальный рак — опухоль развивается в поверхностных тканях яичника. Самый распространенный вид, составляет почти 90% из всех случаев заболевания;
- Стромально-клеточный рак или опухоль стромы полового тяжа — новообразование располагается в более глубоких слоях тканей яичника. Примерно 5 — 8% из всех случаев болезни;
- Рак половых клеток — редкая форма, менее 5% от всех случаев. Злокачественное новообразование формируется в одном из фолликулов яичника, в которых созревает яйцеклетка. Наиболее распространен у пациенток юного и молодого возраста.
По области поражения различают первичный, вторичный и метастатический рак яичника:
Первичный (эндометриоидный) рак — представляет из себя злокачественную эпителиальную опухоль железисто-папиллярного строения. Распространен среди женщин до 30 лет.
Вторичный рак — цистаденокарцинома яичника, развивается на фоне доброкачественных опухолей. Под последними понимают кистозные опухоли различных размеров (от минимальных до гигантских). Различают:
- Серозные папиллярные цистаденомы — содержащие прозрачную водянистую жидкость,
- Муцинозные цистаденомы — заполненные слизью,
- Эндометриоидные цистаденомы.
Трансформация опухоли в злокачественную чаще происходит в серозных цистаденомах. Серозный рак распространен среди женщин от 40 до 60 лет, муцинозный — после 60 лет.
Метастатический рак (опухоль Крукенберга)— новообразование, возникшее в яичнике вследствие метастазов из другого органа. Наиболее частый случай — опухоль в яичниках развивается при раке желудка: больные клетки заносятся током крови или ретроградно по лимфатическим путям. Метастатическая разновидность рака характеризуется:
- высокой скоростью роста и агрессивным течением;
- поражает обычно оба яичника;
- рано переходит на брюшину малого таза;
- образует множественные бугристые опухолевые узлы.

Существуют разновидности злокачественных эпителиальных опухолей, которые выделяют половые гормоны или вызваны аномальным количеством гормонов в организме женщины. Подобные типы рака являются достаточно редкими и встречаются в 5% случаев.
Адренобластома — новообразование стимулирует выработку мужских гормонов, что маскулинизирует организм: появляется растительность на лице, меняется фигура, сморщиваются молочные железы, прекращаются менструации.
Гранулезоклеточная опухоль — опухоль, способная вызвать феминизацию. Этот процесс выражается в преждевременном половом созревании и возобновлении менструальных кровотечений у женщин в период менопаузы.
Светлоклеточная (мезонефроидная) аденокарцинома — эпителиальная опухоль яичника, которая развивается при гиперэстрогении.
Злокачественная папиллярная цистаденома — одна из разновидностей опухолей, внешне и по характеру распространения схожа с раком, но отличается более благоприятным течением. Также состоит из кистозных образований с многочисленными папиллярными выростами. Последние прорастают в яичник и распространяются по серозному покрову брюшины. Затем в виде отдельных метастатических узлов поражают органы брюшной полости. Одним из признаков этого вида рака является асцит или брюшная водянка — скопление свободной жидкости.
Различают несколько стадий развития рака:
I стадия — злокачественная опухоль не вышла за пределы яичников;
II стадия — новообразование прорастает за пределы яичников, поражает ближайшие органы (матка, маточные трубы);
III стадия — рак распространяется на соседние органы и прорастает в соседние лимфатические узлы;
IV стадия — появление отдаленных метастазов .
Причины
- Нерегулярная половая жизнь и/или беспорядочные сексуальные связи;
- Нездоровое питание с преобладанием жирной, жареной пищи, частое употребление продуктов с обилием канцерогенов, пищевых красителей и вредных добавок;
- Самостоятельное и бесконтрольное потребление гормональных контрацептивов;
- Длительное употребление препаратов для стимуляции овуляции;
- Двусторонняя перевязка труб;
- Прерывание беременности;
- Проживание в экологически небезопасном районе;
- Подверженность радиационному облучению или воздействию химическими веществами.
- Высокая активность гипоталамо-гипофизарной системы;
- Поздняя или ранняя менопауза;
- Наследственная предрасположенность к раковым заболеваниям;
- Раннее половое созревание.
На данный момент, причины возникновения заболевания достоверно неизвестны. Существует три гипотезы возникновения рака яичников:
- Гиперэстрогения (из-за гиперактивности гипоталамо-гипофизарной системы).
- "Непрекращающаяся" овуляция - (раннее начало и позднее прекращение менструаций, малое число беременностей, укорочение лактации).
- Неблагоприятная наследственность.Примерно 10% опухолей являются следствием наследственности — женщина, чьи родственницы перенесли рак молочной железы или яичников.
Дополнительные факторы риска:
- Наличие множественных миом.
- Нарушение функции яичников.
- Многолетние хронические заболевания придатков матки.
- Наличие в анамнезе операций по удалению доброкачественных и пограничных опухолей.
- Женщины, чья мать во время беременности переживала тяжелые токсикозы или перенесла различные инфекции: это может приводить к поражениям фолликулярного аппарата яичников у плода.
- Также опасность развития рака яичников подстерегает тех женщин, матери которых не могли выносить ребенка и проходили лечение диэтилстильбэстролом (ДЭС).
Симптомы рака яичников
Рак яичников практически не имеет симптомов на ранних стадиях. В запущенном состоянии у пациенток отмечается асцит — жидкость в брюшной полости и значительное увеличение живота в объемах. Натяжение связок яичников приводит к возникновению болевого синдрома;
Большая часть симптомов рака яичников относится и к другим заболеваниям:
- Бесплодие;
- Нерегулярные месячные;
- Учащенное мочеиспускание;
- Запоры или ощущение неполного опорожнения кишечника;
- Отеки ног и тромбозы — разросшаяся опухоль сдавливает вены малого таза;
- Маточное кровотечение — иногда случается даже на II стадии;
- Одышка — при заполнении опухолью большой части брюшной полости;
- Симптом острого живота и внутреннее кровотечение — обычно на III стадии при разрыве капсулы.
- Девочки — раннее половое созревание: появление месячных и резкое развитие молочных желез;
- Женщины среднего возраста — поводом обратиться к врачу является нарушение цикла;
- Важным признаком для женщин в менопаузе — возобновление цикла;
- Пожилые пациентки начинают молодеть на глазах, наблюдается повышенное либидо.
Кроме того, обратиться к врачу за консультацией необходимо при обнаружении следующих признаков:
- Боли внизу живота после физической нагрузки;
- Дискомфорт в области живота: увеличение, вздутие, чувство переполнения, диспепсия;
- Нежелание принимать пищу, отсутствие голода или отвращение к еде, ощущение быстрого переполнения желудка;
- Слабость, быстрая утомляемость;
- Потеря в весе (на III - IV стадии);
- Интоксикация и отеки; анемия (снижение уровня гемоглобина в крови);
- высокая СОЭ (скорость оседания эритроцитов).
Диагностика рака яичников
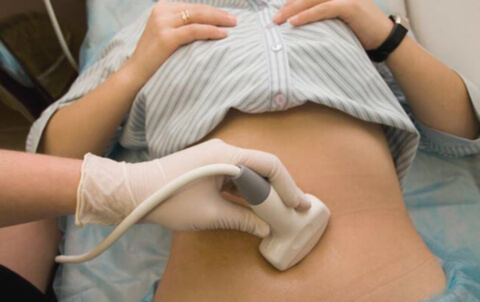
Сюда входит целый комплекс мероприятий:
- Визуальная оценка внутренних органов (с помощью зеркал) и бимануальное пальпирование для оценки размеров внутренних и внешних половых органов, их соотношения, подвижность и болезненность придатков и пр.;
- Анализ состояния женщины и ее жалоб: как долго продолжаются боли, где появились, каков их характер, были ли физические нагрузки и т.п.;
- Анализ перенесенных гинекологических заболеваний, были ли операции, венерические болезни, количество беременностей, абортов и т.п.
- Анализ менструальной функции (в каком возрасте начались первые менструации, длительность и регулярность цикла и т.д.).
- После осмотра и подозрения на заболевание, доктор назначает ультразвуковую диагностику органов малого таза с применением трансвагинального датчика.
- Лапароскопия — это метод обследования с помощью специального оптического прибора, который вводится в брюшную полость пациентки через небольшие разрезы в передней брюшной стенке. Также этот метод подходит для взятия материала для гистологического исследования;
- Магнитно-резонансная или компьютерная томография — дадут полноценную информацию о состоянии органов брюшной полости и малого таза, позволят уточнить степень распространенности процесса заражения;
- ПЭТ-КТ (позитронно-эмиссионная томография) - для выяснения распространения раковых метастаз;
- Рентгенография желудка, кишечника и грудной клетки.
- Определение уровня онкомаркеров в крови — это вещества, вырабатываемые раковыми клетками (СА 125, CA 72-4, HE4, CA-15-3, CA-19-9);
- Биопсия — это взятие образца тканей новообразования для гистологического исследования, т.е. микроскопического изучения структуры взятого материала. В случае подозрения на раковую опухоль, женщине обязательно нужно пройти данную процедуру.
Лечение
На данном этапе развития медицины раковые опухоли в основном лечатся тремя способами:
- Хирургическое вмешательство;
- Химиотерапия;
- Лучевая терапия.
При выборе тактики лечения учитываются следующие факторы:
- стадия процесса;
- морфологическая структура опухоли;
- чувствительность данного типа опухоли к лучевому и химиотерапевтическому лечению;
- возраст пациентки;
- иммунный статус;
- наличие сопутствующих заболеваний.
На ранних стадиях развития заболевания может потребоваться удалить только пораженный орган. В сложных случаях и на поздних стадиях удаляется матка, шейка матки, маточные трубы, большой сальник и лимфоузлы.
К данному методу лечения прибегают в таких случаях:
- Онкологический процесс захватил несколько органов, значительно распространен — курс химиотерапии необходим до операции;
- В послеоперационный период для полного удаления опухолевых клеток и предупреждения рецидивов заболевания;
Относительно новый метод лечения рака. На данный момент к нему прибегают только для избавления опухолевых клеток на ранних стадиях. По существу, это та же химиотерапия, однако при удалении лекарственными препаратами раковых клеток, не затрагиваются здоровые.
Используется редко. К ней прибегают в случаях, когда рак не реагирует на хирургическое удаление и курс химиотерапии. В таком случае лучевая терапия часто используется совместно с химиотерапией.
В статье проанализированы различные комбинации первично множественных опухолей органов женской репродуктивной системы.
В результате сформулирована гипотеза о трех основных синдромах: гормонозависимых, радиоиндуцированных и вирусзависимых полинеоплазиях.
Первично множественные опухоли органов репродуктивной системы
Актуальность проблемы первично множественных опухолей органов репродуктивной системы и толстой кишки определяется рядом взаимосвязанных причин и обстоятельств: нарастанием в популяции так называемых болезней цивилизации (ановуляция, бесплодие, ожирение, сахарный диабет), изменениями стиля сексуального поведения (раннее начало половой жизни, промискуитет) и увеличением онкологической заболеваемости. Определенный прогресс в раннем выявлении и лечении рака обеспечил увеличение показателей выживаемости. Указанные факторы привели к повышению реального клинического значения синхронных и метахронных полинеоплазий.
При определении признаков первичной множественности опухолей мы руководствовались критериями, предложенными Warren и Gates (1932) [19] и уточненными Н.Н.Петровым (1947) [9], согласно которым каждая из опухолей должна иметь ясную картину злокачественности, располагаться отдельно от другой и не являться метастазом.
Многие авторы отметили закономерное преобладание первично множественных опухолей органов репродуктивной системы среди всех видов полинеопла-зии у женщин [1, 6, 8, 11, 13, 18, 20]. Annegers, Malkasian (1981) [12] провели тщательное исследование других опухолей у 1192 больных раком эндометрия, лечившихся в клинике братьев Мейо (Рочестер, США). Первично множественные опухоли выявлены у 18,1%. Увеличение риска рака молочной железы отмечено у больных, имевших общие патогенетические факторы: бесплодие и ожирение. Nemeth et al. (1978) [16] изучили полинеоплазии у 1366 больных раком тела матки. Частота синхронных и метахронных опухолей составила 2,2%. Синхронной опухолью чаще всего был рак яичников, метахронной - рак молочной железы или колоректальная карцинома.рак матки
Нами были изучены данные, касающиеся 18 800 больных злокачественными опухолями тела матки (2157), молочной железы (8167), шейки матки (3812), яичников (1992), толстой кишки (2072), вульвы (520) и влагалища (80), имевшихся в НИИ онкологии им. проф. Н.Н. Петрова за период с I960 по 1999 годы. В 714 случаях среди этого количества больных выявлена первичная множественность злокачественных опухолей (3,8%) (табл.1).
При анализе разнообразных сочетаний первичномножественных опухолей 75% из них были отнесены к гормоно- и диетзависимым, 11% - к радиоиндуцирован-ным и 9% - к вирусзависимым полинеоплазиям. На долю остальных наблюдений пришлось не более 5% всех случаев.
| Локализация первой опухоли | Число больных | Из них со второй опухолью | ||||||||||
| тело матки | молочная железа | яичники | шейка матки | толстая кишка | ||||||||
| n | % | n | % | n | % | n | % | n | % | n | % | |
| Тело матки | 258 | 100 | - | - | 96 | 37,2 | 74 | 28,7 | 25 | 9,7 | 63 | 24,4 |
| Молочная железа | 251 | 100 | 96 | 38,3 | - | - | 67 | 26,7 | 42 | 16,7 | 46 | 18,3 |
| Яичники | 155 | 100 | 74 | 47,8 | 67 | 43,2 | - | - | 5 | 3,2 | 9 | 5,8 |
| Шейка матки | 100 | 100 | 25 | 25 | 42 | 42 | 5 | 3,2 | - | - | 28 | 28 |
| Толстая кишка | 146 | 100 | 63 | 43,1 | 46 | 31,5 | 9 | 6,2 | 28 | 19,2 | - | - |
Синдром гормонозависимых аденокарцином в составе полинеоплазий
Среди всего многообразия различных локализаций полинеоплазий органов репродуктивной системы и толстой кишки у женщин по своей частоте и реальному клиническому значению безусловно выделяются гормоно- и диетзависимые злокачественные опухоли.
Установлено, что общими факторами риска гормоно-зависимых опухолей органов репродуктивной системы (рак тела матки, молочной железы и яичников) является выраженная хроническая гиперэстрогения, что особенно характерно для больных раком тела матки. Высокое содержание рецепторов прогестерона, синтез которых стимулируется эстрогенами у больных РТМ, РМЖ и РЯ, является положительным прогностическим фактором, достоверно коррелирующим с более высокими показателями 5-летней выживаемости. Больные раком толстой кишки не имеют достоверных признаков эстрогенной зависимости.
По всей видимости, патогенетическая общность гормонозависимых опухолей органов репродуктивной системы и рака толстой кишки (и особенно рака ободочной кишки) объясняется эндокринными нарушениями метаболического характера.
Среди 2157 больных раком тела матки первично множественные опухоли верифицированы у 297 (13,8%). Первое ранговое место занимает рак молочной железы (32,3% по отношению к полинеоплазиям), что подчеркивает наибольшее патогенетическое сходство этих двух опухолей в синдроме гормонозависимых первично множественных опухолей. При этом характерны выраженные нарушения как в репродуктивном, так и в энергетическом гомеостатах. В частности, отмечено преобладание I гормонозависимого типа РТМ (по классификации Я.В. Бохмана) 6, надпочечникового и инволютивного типов РМЖ (по классификации В.Ф. Семиглазова) [10] (табл.2).
Синхронные сочетания РТМ и РЯ, отмеченные в 74 наблюдениях (24,9%), характеризуются выраженными нарушениями в репродуктивной системе при отсутствии существенных изменений метаболизма.
Среди 8167 первичных больных раком молочной железы полиорганные первично множественные опухоли отмечены у 312 (3,8%). Как и у первичных больных РТМ, отмечается закономерное сочетание тех же опухолей -рака молочной железы, тела матки и толстой кишки -всего в 80,5% таких наблюдений.
Для синдрома гормонозависимых полинеоплазий характерна либо синхронность, либо короткие интервалы (2-3 года) между клиническими проявлениями рака молочной железы, тела матки и яичников. Можно было предположить, что метахронность этих опухолей кажущаяся - в действительности они могут возникать синхронно, но диагностироваться с короткими интервалами в связи с неодинаковыми темпами роста различных опухолей, которые по своим патогенетическим особенностям образуют четко очерченный синдром (табл.3).
Среди 1992 больных первичным раком яичников по-линеоплазии морфологически верифицированы у 191 (9,6%). Характерное сочетание с аденокарциномами эндометрия (38,7% по отношению ко всем первично множественным опухолям), молочной железы (35,1%) и толстой кишки (4,7%) вместе составили 78,5%, тогда как частота всех других опухолей не превышала ожидаемую в общей популяции.
Исключительная агрессивность рака яичников обуславливает выявление этой опухоли, как правило, в III и IV стадиях (до 70%) и сомнительный прогноз. Поэтому в составе полинеоплазий РЯ либо выявляется как синхронная, либо как вторая опухоль. Отмечено частое сочетание эндометриоидной цистаденокарциномы яичников и рака эндометрия, что подчеркивает их патогенетическое сходство. Анализ сочетаний эндометриоид-ной цистаденокарциномы яичников и РТМ подтверждает положение, согласно которому различная локализация эндометрия (в слизистой оболочке полости матки или в гетеротопических зонах) не исключает сходства их биологического поведения, вплоть до возможности синхронной малигнизации под влиянием общих этиологических факторов. Неклассифицируемая циста-денокарцинома яичников чаще сочетается с карциномой молочной железы.
| Патогенетический тип рака тела матки | Число больных | Из них с карциномой молочной железы | Из них с карциномой яичника | ||
| n | %±m | п | %±m | ||
| I (гормонозависимый) II (автономный) | 1456 701 | 84 12* | 5,8±2,5 1,7±3,7 | 64 10* | 4,4±2,6 1,4±3,7 |
| Всего | 2157 | 96 | 4,4±2,1 | 74 | 3,4±2,1 |
Таким образом, общим для трех опухолей - РТМ, РМЖ и РЯ - являются нарушение овуляции и хроническая ги-перэстрогения (ановуляция у больных РТМ и РМЖ, гиперстимуляция овуляции у больных РЯ), бесплодие. Большинство указанных сочетаний приходится на гор-монозависимые патогенетические типы РМЖ и РТМ, что важно для обоснования факторов и формирования групп риска.
Многие авторы обращали внимание на нередкое сочетание различных локализаций гинекологического рака и новообразований толстой кишки, однако адекватного объяснения этого феномена не было представлено. Среди наблюдавшихся нами 2072 первичных больных раком толстой кишки (РТК) полиорганные первично множественные опухоли выявлены у 164 (7,9%). В подавляющем большинстве этих наблюдений (89,1%!) РТК сочетался с аденокарциномами матки, яичников и молочной железы. Все другие сочетания представлены единичными наблюдениями и несомненно имели характер случайного совпадения. Как это ни покажется на первый взгляд странным, сочетание с карциномой желудка отмечено лишь в 1,8%.рак матки
Расчеты кумулятивного относительного риска вторых радиоиндуцированных опухолей в различные периоды наблюдения, как и при анализе гормонозависимых по-линеоплазий, производились в результате деления наблюдаемого риска на показатель ожидаемой вероятности в популяции.
Для радиоиндуцированного рака влагалища, прямой кишки и матки кумулятивный относительный риск на 6-м году после облучения составил соответственно 37,5; 11,7 и 12,6; на 10-м году - соответственно 93,4; 48,1; 44,8; на 20-м году -102,5; 188,2 и 72,6; на 30-м году - 203,6; 104,2 и 116,8. В первые 10-15 лет риск радиоиндуцированных опухолей больше у больных молодого возраста (рис.2).
В целом реальная возможность возникновения радио-индуцированных опухолей служит, при прочих равных условиях, дополнительным аргументом в пользу проведения хирургического или комбинированного лечения перед сочетанным лучевым. Метахронные опухоли, входящие в синдром радиоиндуцированных полинеоплазий, независимо от их локализации (во влагалище, прямой кишке или теле матки) объединяет концентрация неблагоприятных прогностических признаков по сравнению с соответствующими солитарными новообразованиями. Агрессивность радиоиндуцированных опухолей обусловлена снижением степени их дифференцировки, глубокой инвазией, большой величиной и высокими потенциями к распространению за пределы органа. Предшествовавшая лучевая терапия рака матки приводит к выраженному фиброзу и трофическим нарушениям окружающих тканей, что препятствует проведению хирургического и повторного лучевого лечения в радикальном объеме. В связи с этими обстоятельствами, показатели 5-летней выживаемости у больных всеми локализациями радиоиндуцированных опухолей оказываются на 15-20% ниже, чем соответствующих солитарных новообразований.
У больных радиоиндуцированными опухолями прямой кишки и тела матки методом выбора и по существу вторым шансом выжить является хирургическое лечение. У больных метахронным раком влагалища чаще всего приходится прибегать к внутриполостному облучению, а в некоторых случаях - к задней экзентерации таза.
Прогноз прежде всего зависит от своевременности выявления второй опухоли. Поэтому диспансерное наблюдение за больными раком матки после сочетанного лучевого лечения должно регулярно проводиться в течение всей жизни больной.
Синдром вирусзависимых плоскоклеточных полинеоплазий дистальных отделов женских гениталий
В возникновении плоскоклеточных новообразований шейки матки, вагины и вульвы ведущая роль принадлежит экзогенным факторам, передающимся половым путем (инфицирование вирусом папилломы человека - HPV - возможно в синергизме с вирусом герпеса 2 серотипа). В этиологии и патогенезе аденокарциномы тела матки, яичников и молочной железы основное значение имеют эндогенные факторы. В то же время у больных рецепторнега-тивным раком эндометрия и серозной аденокарциномой яичников установлена высокая частота выявления в опухоли HPV высокого онкогенного риска [2, 3, 14].
Установлено, что распределение и частота встречаемости факторов риска инфицирования вирусом папилломы среди больных рецепторнегативным раком эндометрия и 60% больных аденокарциномой яичников соответствует таковым при раке шейки матки и раке вульвы [15, 17].
В следующей таблице представлена частота встречаемости HPV разных типов у обследованных больных раком эндометрия (табл.5).
Литература
1. Артюх Г.Ф. О множественных первичных опухолях // Клинич. Медицина. - 1972. - N5. - С.24-29.
2. Берштейн ЛМ, Хаджимба А.В. Особенности клинического течения рецепторнегативного рака эндометрия // Российский биомедицинский журнал. - 2002. - т.41. - С.247-256.
3. Берштейн ЛМ, Максимов СЛ., Хаджимба А.В. Планирование комплексного лечения при II патогенетическом варианте рака тела матки // Пособие для врачей, СПб, 2005.
4. БохманЛ.В. Рак тела матки. - Кишинев, Штиинца. - 1972. - 220 с.
5. Бохман Л.В. Руководство по онкогинекологии. - Л. Медицина. - 1989. - 464 с.
6. Бохман ЛВ, Рыбин ЕП Патогенетические аспекты первично множественных опухолей толстой кишки, тела матки, молочной железы / Первично множественные злокачественные опухоли. - Л. - 1987. - С.47-56.
7. Колесникова ВА О первично множественных злокачественных опухолях женских гениталий // Вопр. онкол. -1968. - №1. - С.59-61.
8. МасловаМГ, Киселева СМ, Куруспуло ИГ Первично множественные опухоли // Хирургия. - 1977. - №2. - С.59-62.
9. Петров Н.Н. Первичная множественность опухолей / Руководство по общей онкологии. - Л. - 1961. - С.48-51.
10. Семиглазов В.Ф. Клинико-патогенетические формы рака молочной железы (новые подходы к планированию лечения) // Хирургия. - 1980. - №12. - С.27-31.
11. Слинчак СМ. Множественные злокачественные опухоли. Киев: Здоров‘я. - 1968. - 191 с.
12. Annegers IF, Malkasian GD. Patterns of other neoplasis in patients with endometrial carcinoma // Cancer. - 1981. -Vol.48. - №3. - P.856-859.
13. Di Saia P.J, Creasman W.T. Clinical Gynaecology Oncology. - St. Louis: Mosby Company, 1992.
14. Kaufman RN, Bornstein P.J, Gordon AN. Detection of human papilloma virus DNA in advanced epithelial ovarian carcinoma // Gynaecol. Oncol. - 1987. - Vol.27. - Р.З40-349.
15. Manolitsas TP, Lanham SA, Hitchcock A. Synchronous ovarian and cervical squamous intraepithelial neoplasia: an analysis of HPV status // Gynaecol. Oncol. - 1998. - №70. - P.428-431.
16. Nemeth C, Naszaly A., Takaesi-Nagy L. New primary malignant tumours in patients treated for carcinoma of the uterine cervix or corpus // Acta Radiol. Oncol. Radiat. Phys. Biol. - 1979. - Vol.18. - №1. - P.25-30.
17. SherwoodJB, Carlson JA, Gold MA Squamos metaplasia of the endometrium associated with HPV 6 and 11 // Gynaecol. Oncol. - 1997. - № 66. - P.141-145.
18. VyasJJ, DesaiPR Multiple primary cancers // Indian J. Cancer. - 1981. - Vol.18. - №2. - P.l 18-122.
19. Warren S, Gates O. Multiple primary malignant tumours // Amer. A. Cancer. - 1932. - Vol.16. - P.1358-1413.
Читайте также:

