Перелом таранной кости киста

Костная киста – это патологическое состояние, характеризующееся наличием полости в костной ткани. В основе формирования костных кист лежит процесс нарушения внутрикостного кровообращения, активации ферментов, разрушающих глюкозаминогликаны.
- Что такое ликворрная киста?
- Как вылечить кисту молочной железы?
- Симптомы кисты яичника
- Симптомы кисты яичника
Принято выделять две формы кисты кости: аневризмальная и простая (солитарная). Это заболевание относится к группе опухолеподобных заболеваний.
Солитарная киста встречается чаще у лиц мужского пола. Возраст возникновения - 10- 15 лет. У взрослого населения выявляется очень редко, в основном это ранее не диагностированное заболевание. Чаще поражаются трубчатые кости ( плечевая или бедренная кости). Аневризмальная киста наблюдается чаще у девочек в возрасте 10-15 лет. Место расположения ее позвонки, кости таза и таранная кость. Характерно возникновение кисты после травм. Клинически наблюдается выраженный болевой синдром, местная температура кожи увеличена, припухлость, которая быстро увеличивается в размерах, расширены подкожные вены. Может формироваться контрактура соседнего сустава.
Проявлением кисты таранной кости является патологический перелом. Он возникает при незначительной травме или даже без видимых причин. Во время осмотра пациента с кистой можно выявить утолщение, при пальпации безболезненное, по консистенции плотное, сравнимое с костью. Если киста больших размеров, возможно прогибание кости в месте образования. При значительном поражении может нарушаться опорная функция конечности.
В течение заболевания можно выделить определенную стадийность. Есть активная и пассивная фазы. В первую стадию, при больших размерах кисты таранной кости, могут наблюдаться повторные переломы, вздутие кости, контрактура сустава. На рентгене в эту фазу заметен очаг разрежения в кости, бесструктурный. Эта стадия длится от 8 до 12 месяцев.
Далее за активной, наступает пассивная стадия. Киста постепенно уменьшается в размерах. Течение ее становится бессимптомным. На рентгене обнаруживается ячеистый рисунок кисты, стенки ее становятся плотнее. Длительность стадии от 6 до 8 месяцев. Через полтора, два года киста себя ничем не проявляет. Только прочность кости становится меньше, что способствует возникновению переломов. При их сращении полость кисты становится меньше, она практически закрывается. На рентгене в это время можно заметить уплотнение кости, на месте бывшей кисты остается небольшая полость.
Особенности лечения
Лечение кисты таранной кости консервативное, осуществляет его ортопед или детский хирург. При патологическом переломе накладывают гипсовую повязку. Если перелома нет, назначается разгрузка для конечности при помощи костылей. Чтобы ускорить процесс созревания кисты проводится курс пункций в амбулаторных условиях. В полость кисты вводятся две иглы. Одной получают содержимое кисты для исследований и промывают ее физраствором.
Через вторую иглу вводят контрикал. Стенку кисты перфорируют множество раз, чтобы снизить давление внутри ее.
Процедуру делают три раза с интервалом в три недели. После 3 месяцев проводят контрольную рентгенографию. При закрытии полости кисты назначают лечебную физкультуру. Вначале нагрузка минимальная, затем постепенно ее увеличивают.
Если консервативное лечение не дает положительных результатов, показана операция. Она заключается в резекции пораженной кости и закрытии дефекта аллотрансплантатом.
Переломы и вывихи таранной кости случаются нечасто. Они обычно происходят в результате мощного воздействия, например ДТП, падения с высоты или сильного удара в область голеностопного сустава.
Таранная кость — это мощная опорная структура, которая несет на себе колоссальную нагрузку веса всего организма. Давление на нее больше, чем на любую другую кость скелета.
В таранной кости различают тело и головку. Головка — самая передняя часть таранной кости — отделена от тела шейкой. Тело таранной кости практически полностью покрыто суставным гиалиновым хрящом.
Таранную кость снабжают кровью несколько сосудов, входящих в нее в области шейки. При переломах эти сосуды повреждаются. Без достаточного питания таранная кость начинает разрушаться. Разрушение кости вследствие нарушения кровообращения в ней называется асептическим некрозом. Асептический некроз и последующее нарушение функции голеностопного сустава — частый исход неправильного лечения травм таранной кости.
Наиболее распространены переломы шейки, головки, тела таранной кости, повреждения хряща суставной площадки. Переломы в основном оскольчатые и со смещением. Обычно переломы сочетаются с повреждениями связок вокруг голеностопного сустава и заднего отдела стопы. Переломы таранной кости часто вызывают разрыв кожи. Такие переломы считаются открытыми и требуют незамедлительного хирургического лечения.
Пациенты часто оказываются жертвами падения с высоты, авто- и мотоаварий. Также причиной переломов могут быть выворачивающее воздействие на таранную кость при падении со сноуборда или травмы во время занятий экстремальными видами спорта.
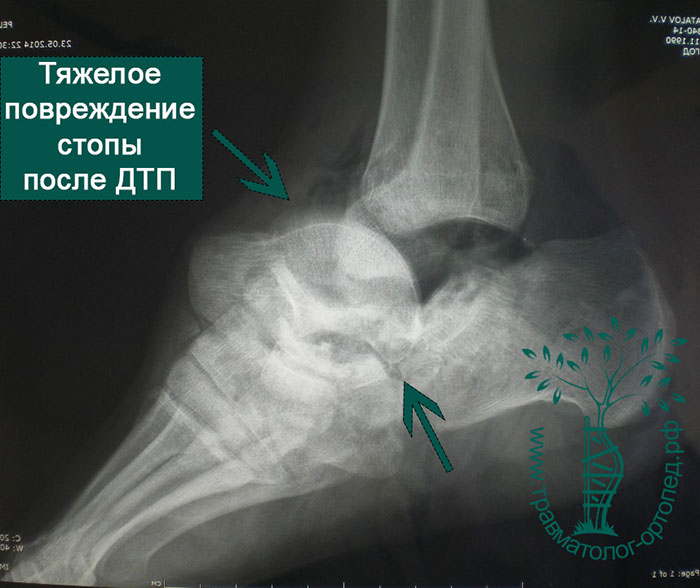
Голеностопный сустав и стопа болезненны и отечны. Если отломки таранной кости сместились, то можно заметить деформацию контуров стопы. При вывихах и подвывихах таранной кости кожа из-за деформации может натянуться, отслоиться от кости, инфицироваться и погибнуть. Чтобы избежать подобных осложнений, необходимо как можно быстрее диагностировать и устранить смещение таранной кости.
Переломы таранной кости, даже со смещением, достаточно сложны для диагностики и требуют значительного опыта у врача. Как правило, многие переломы таранной кости не всегда удается рассмотреть на первичных рентгенограммах. Компьютерная томография дает гораздо больше информации. КТ незаменима при планировании операции. По нашему мнению, КТ с 3D-моделированием должна выполняться всем пациентам без исключеня перед хирургическим вмешательством.
Также с помощью КТ и МРТ возможно выявить не видное на обычных рентгенограммах повреждение хряща таранной кости.
Тактика лечения таких переломов консервативная. Пациенту накладывается сапожок из обычного или пластикового гипса в особом положении стопы. Пластиковый гипс (полимерная повязка) в этом смысле более предпочтителен в гигиеническом плане (в нём можно мыться в ванне или принимать душ). Также полимерная повязка имеет значительно меньший вес, в отличие от классического гипса. По этой причине полимерная повязка позволяет облегчить процесс лечения у полных или ослабленных пациентов.
Нагрузка на ногу запрещается в течение 4–6 недель. Далее разрешается небольшая частичная небольшая нагрузка на стопу. Через 10–12 недель повязку снимают и доводят функцию нижней конечности до нормальных показателей.
Переломы таранной кости обычно со смещением или оскольчатые, с вовлечением голеностопного или подтаранного сустава. Иногда отломки смещены полностью.
Переломы со смещением с наличием подвывиха в смежных суставах должны быть оперированы. Во время операции производится открытая репозиция перелома и фиксация винтами.
При некоторых переломах операция на таранной кости может выполняться по малоинвазивной технологии. Для малоинвазивных операций не требуется широких разрезов кожи.
С помощью специальных инструментов и приспособлений производится закрытая репозиция перелома таранной кости. Затем производится рентгенологический контроль непосредственно в операционной и при удовлетворительном стоянии отломков выполняется фиксация спицами или стягивающими винтами через проколы кожи.
В послеоперационный период стопа переводится в возвышенное положение до спадения отека. Рекомендуется ношение ортезной повязки.
Для таранной кости характерны остеохондральные повреждения. Остеохондральными называются повреждения, при которых травмируются суставной хрящ и небольшой участок подлежащей кости. Обычно причиной остеохондральных повреждений является подвывих стопы, например при растяжении связок голеностопного сустава. Если фрагмент суставного хряща небольшой, его можно удалить артроскопическим путем. Во время артроскопического вмешательства травмированный участок таранной кости обрабатывается особым образом. Производятся перфорация кости, обработка плазмой (это требуется для стимуляции восстановления хрящевой ткани).
При переломах таранной кости нередко повреждаются мягкие ткани и кожа. Раны при открытых переломах порой бывают больших размеров. Существует риск инфицирования таких ран и кости.
Лечение такого повреждения должно быть начато незамедлительно, в экстренном порядке. Под наркозом производится хирургическая обработка раны с удалением всех нежизнеспособных тканей. В нашей клинике раны лечат новым инновационным методом отрицательного давления. После обработки к ране присоединяется специальный небольшой аппарат. С помощью данного аппарата и набора особых повязок в ране создается вакуум. Прибор постоянно эвакуирует из раны патологическое отделяемое, препятствуя ее инфицированию и нагноению. Само по себе отрицательное давление стимулирует и ускоряет заживление раны. После того как рана зажила, выполняется окончательная операция по фиксации перелома винтами.
При неправильно выполненной операции, если репозиция произведена неточно, перелом таранной кости может срастись со смещением. Неправильно сросшийся перелом таранной кости может привести к деформации суставной поверхности, ограничению движений и болевым ощущениям при опоре.
Кроме того, при нарушении техники хирургического вмешательства, а также повреждении сосудов, питающих таранную кость, может развиться асептический некроз таранной кости. Частота развития некроза зависит также от тяжести самой травмы и может варьироваться от 10 до 40%. При асептическом некрозе костная плотность тела таранной кости уменьшается. Форма таранной кости при остеонекрозе изменяется, что может повлиять на функцию всей стопы. Таранная кость уплощается (сплющивается). Иногда таранная кость при некрозе может распадаться на фрагменты.
Причиной боли и тугоподвижности после перелома таранной кости может стать и артроз подтаранного или голеностопного сустава. Он связан с повреждением суставов как непосредственно в момент травмы, так и в результате деформации при неправильном сращении таранной кости.
Обычно с болевым синдромом при артрозе можно справиться путем назначения обезболивающих препаратов. В некоторых случаях боль не позволяет вернуться к прежней нагрузке, поэтому показан артродез пораженного сустава. Артродез — это искусственное замыкание сустава, позволяющее уменьшить симптоматику при артрозе.
Костная киста – это полость в костной ткани, возникающая вследствие нарушений местного кровообращения и активации ферментов, разрушающих органическое вещество кости. На начальных стадиях протекает бессимптомно или сопровождается незначительными болями. Нередко первым признаком патологического процесса становится патологический перелом. Длительность заболевания составляет около 2 лет, в течение второго года киста уменьшается в размере и исчезает. Диагноз выставляется на основании рентгенографии. Лечение обычно консервативное: иммобилизация, пункции, введение лекарственных препаратов в полость кисты, ЛФК, физиотерапия. При неэффективности производится резекция с последующей аллопластикой.
МКБ-10


- Патогенез
- Виды костной кисты
- Солитарная костная киста
- Аневризмальная костная киста
- Лечение костной кисты
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Костная киста – заболевание, при котором в костной ткани образуется полость. Причины возникновения неизвестны. Обычно болеют дети и подростки. Существует два вида кист: солитарные и аневризмальные, первые втрое чаще наблюдаются у мальчиков, вторые обычно выявляются у девочек. Сама по себе киста не представляет угрозы для жизни и здоровья больного, однако может вызывать патологические переломы и иногда становится причиной развития контрактуры близлежащего сустава. При аневризмальной кисте в позвонке возможно появление неврологической симптоматики. Лечение костных кист осуществляют ортопеды-травматологи.

Патогенез
Формирование костной кисты начинается с нарушения кровообращения на ограниченном участке кости. Из-за нехватки кислорода и питательных веществ участок начинает разрушаться, что приводит к активации лизосомных ферментов, расщепляющих коллаген, гликозаминогликаны и другие протеины. Образуется наполненная жидкостью полость с высоким гидростатическим и осмотическим давлением. Это, а также большое количество ферментов в жидкости внутри кисты, приводит к дальнейшему разрушению окружающей костной ткани. В последующем давление жидкости уменьшается, активность ферментов снижается, из активной киста превращается в пассивную и со временем исчезает, постепенно замещаясь новой костной тканью.
Виды костной кисты
Чаще страдают мальчики 10-15 лет. Вместе с тем, возможно и более раннее развитие – в литературе описан случай солитарной кисты у 2-месячного ребенка. У взрослых людей костные кисты выявляются чрезвычайно редко и обычно представляют собой остаточную полость после перенесенного в детстве не диагностированного заболевания. Как правило, полости возникают в длинных трубчатых костях, первое место по распространенности занимают костные кисты проксимального метафиза бедренной и плечевой кости.
Течение болезни на начальных этапах в большинстве случаев бессимптомное, иногда пациенты отмечают незначительную припухлость и незначительные нестойкие боли. У детей в возрасте младше 10 лет иногда наблюдается припухлость, могут развиваться контрактуры соседнего сустава. При больших кистах в области проксимального диафиза бедра возможна хромота, при поражении плечевой кости – дискомфорт и неприятные ощущения при резких движениях и поднимании руки.
Причиной обращения к врачу и первым симптомом солитарной костной кисты нередко становится патологический перелом, возникающий после незначительного травматического воздействия. Иногда травму и вовсе не удается выявить. При осмотре больного с начальными стадиями заболевания местные изменения не выражены. Отека нет (исключение – отек после патологического перелома), гиперемии нет, венозный рисунок на коже не выражен, местная и общая гипертермия отсутствует. Может выявляться незначительная атрофия мышц.
При пальпации пораженного участка в ряде случаев удается обнаружить безболезненное булавовидное утолщение с костной плотностью. Если киста достигает значительных размеров, при надавливании стенка кисты может прогибаться. При отсутствии перелома активные и пассивные движения в полном объеме, опора сохранена. При нарушении целостности кости клиническая картина соответствует перелому, однако симптомы выражены менее ярко, чем в случае обычного травматического повреждения.
Для уточнения диагноза выполняют рентгенологическое исследование пораженного сегмента: рентгенографию бедренной кости, рентгенографию плечевой кости и т. д. На основании рентгенологической картины определяют фазу патологического процесса. В фазе остеолиза на снимке обнаруживается бесструктурное разрежение метафиза, соприкасающееся с зоной роста. В фазе отграничения на рентгенограммах видна полость с ячеистым рисунком, окруженная плотной стенкой и отделенная от зоны роста участком нормальной кости. В фазе восстановления на снимках выявляется участок уплотнения костной ткани или небольшая остаточная полость.

Встречается реже солитарной. Обычно возникает у девочек 10-15 лет. Может поражать кости таза и позвонки, реже страдают метафизы длинных трубчатых костей. В отличие от солитарной костной кисты, как правило, возникает после травмы. Формирование полости сопровождается интенсивными болями и прогрессирующим отеком пораженной области. При осмотре выявляется местная гипертермия и расширение подкожных вен. При локализации в костях нижних конечностей отмечается нарушение опоры. Заболевание нередко сопровождается развитием контрактуры близлежащего сустава. При костных кистах в позвонках появляются неврологические нарушения, обусловленные сдавление спинномозговых корешков.
Различают две формы аневризмальных костных кист: центральную и эксцентрическую. В течении болезни выделяют такие же фазы, как и при солитарных кистах. Клинические проявления достигают максимума в фазе остеолиза, постепенно уменьшаются в фазе отграничения и исчезают в фазе восстановления. На рентгенограммах в фазе остеолиза выявляется бесструктурный очаг с внекостным и внутрикостным компонентом, при эксцентричных кистах внекостная часть по размеру превышает внутрикостную. Надкостница всегда сохранена. В фазе отграничения между внутрикостной зоной и здоровой костью образуется участок склероза, а внекостная зона уплотняется и уменьшается в размере. В фазе восстановления на рентгенограммах обнаруживается участок гиперостоза или остаточная полость.

Лечение костной кисты
Лечение осуществляют детские ортопеды, в небольших населенных пунктах – травматологи или детские хирурги. Даже если перелом отсутствует, рекомендуют разгрузить конечность, используя костыли (при поражении нижней конечности) или подвесив руку на косыночную повязку (при поражении верхней конечности). При патологическом переломе накладывают гипс сроком на 6 недель. Для того чтобы ускорить созревание опухолевидного образования, выполняют пункции.
Содержимое кисты удаляют, используя специальные иглы для внутрикостной анестезии. Затем осуществляют множественную перфорацию стенок для снижения давления внутри кисты. Полость промывают дистиллированной водой или физраствором для удаления продуктов расщепления и ферментов. Потом выполняют промывание 5% раствором е-аминокапроновой кислоты для нейтрализации фибринолиза. На заключительном этапе в полость вводят апротинин. При большой кисте у больных старше 12 лет возможно введение триамцинолона или гидрокортизона. При активных кистах процедуру повторяют 1 раз в 3 недели, при закрывающихся – 1 раз в 4-5 недель. Обычно требуется 6-10 пункций.
В ходе лечения регулярно осуществляют рентгенконтроль. При появлении признаков уменьшения полости пациента направляют на ЛФК. При неэффективности консервативной терапии, угрозе сдавления спинного мозга или риске значительного разрушения кости показано хирургическое лечение – краевая резекция пораженного участка и аллопластика образовавшегося дефекта. В активной фазе, когда киста соединена с зоной роста, операции проводят только в крайних случаях, поскольку возрастает риск повредить ростковую зону, что чревато отставанием роста конечности в отдаленном периоде. Кроме того, при контакте полости с ростковой зоной увеличивается риск развития рецидивов.
Прогноз и профилактика
Прогноз обычно благоприятный. После редуцирования полости наступает выздоровление, трудоспособность не ограничивается. Отдаленные последствия кист могут быть обусловлены образованием контрактур и массивным разрушением костной ткани с укорочением и деформацией конечности, однако при своевременном адекватном лечении и соблюдении рекомендаций врача такой исход наблюдается редко.
Как лечат кисту кости? На практике для устранения костной кисты используют несколько методов лечения, которые напрямую зависят от возраста, характера и течения заболевания. Занимаются лечением ортопеды, травматологи, хирурги.
Существует ли возможность вылечить аномальное новообразование без применения операции?
Для взрослых людей и подростков старше 15 лет чаще используют хирургическое удаление патологической структуры, но с учетом показаний. Если киста маленькая и не угрожает переломом, практикуют тактику выжидания и наблюдения за ее поведением.
Неосложненный аномальный вырост, диагностированный у ребенка, лечат исключительно консервативными методами. Если неприятные симптомы у взрослых пациентов отсутствуют, а сама киста кости небольшая и находится в пассивной фазе, то существует возможность обойтись без хирургии.
Терапевтическое лечение

Предусмотрены следующие методы:
- Если происходит самопроизвольный перелом, требуется обязательное наложение гипсовой повязки для полной иммобилизации (неподвижности) конечности на срок до 6 недель.
- Если перелома нет, но врач при диагностировании предполагает, что высок риск патологического перелома, пациенту требуется максимальная разгрузка кости и покой. Для этого используют повязку на плечо, а при поражении нижней конечности – палку для упора или костыли.
- Лекарственная пункция.
Пункции способны существенно ускорить процесс зарастания ткани в месте локализации кисты. Лечение заключается в следующем:
- выполняют внутрикостное обезболивание, делая тонкий прокол;
- содержимое полости вытягивают с помощью иглы и биоматериал забирают на гистологическое исследование, чтобы исключить риск онкологии;
- в стенках капсулы делают перфорацию (мелкие отверстия), чтобы снизить внутриполостное давление и облегчить отток экссудата;
- полость промывают асептиками для обеззараживания (раствором амикапроновой кислоты), чтобы предупредить кровотечение;
- далее в полость вливают такие средства, как Апротинин, Контрикал, подавляющие агрессивные ферменты. Если полость крупная, пациентам от 12 лет назначают введение гормональных медпрепаратов — Гидрокортизона, Кеналога, Триамцинолона, которые оказывают сильное противовоспалительное, болеутоляющее и противоаллергическое действие.

Во время проведения курса пункций пораженный отдел кости иммобилизируют шиной, повязкой, лангетой. При активных (растущих) опухолях в костях повторную процедуры делают с интервалом в 3 недели, если киста пассивна – раз в 5 недель. Стандартный курс лечения состоит из 6 – 10 пункций.
Когда полость спустя 4 – 8 недель закрывается, что подтверждается рентгенограммой, индивидуально для каждого пациента на 5 – 6 месяцев назначают лечебную физкультуру. Таким образом, длительность консервативного лечения составляет 6 – 8 месяцев.
Хирургическое
На практике, костная киста у 90% пациентов старше 16 лет удаляется оперативно, поскольку выявление опухоли в этом возрасте указывает на долговременный рост, а значит – на существенное разрушение костной ткани. А такое аномальное состояние представляет серьезный риск множественных повторяющихся переломов.
Для малышей от 3 лет операцию проводят только при обнаружении агрессивного развития процесса. Это объясняется тем, что в активной фазе развития кисты возрастает вероятность повреждения ростковой зоны у детей, что опасно задержкой роста ножки или ручки ребенка. Кроме прочего, контакт опухоли с зоной роста повышает риск ее повторного формирования.
Основные показания к хирургическому удалению полости в кости:
- безрезультатность терапевтических методов, что подтверждается отсутствием положительной динамики при наблюдении в течение 6 – 12 недель;
- нарастание выраженности симптомов и рентгенологические признаки, указывающие на рост кисты и разрушение костной ткани;
- высокая вероятность перелома;
- если после патологического перелома полость не зарастает и не уменьшается;
- риск повреждения и сдавливания спинного мозга;
- крупное по величине образование, ограничивающее суставную активность.
Экстренная операция требуется, если диагностируется:
- перелом открытого типа;
- повреждение обломками кости нервных волокон, сосудистых узлов;
- явные признаки внутренней гематомы, приводящей к остановке кровоснабжения больного участка и его некрозу.

Удаление солитарной и аневризматической кисты кости проводят, применяя метод резекции (иссечения) полости с последующей аллопластикой.
- Выполняется обязательное местное обезболивание. При локализации патологии в области таза, головки бедра, позвоночника может проводиться общая анестезия.
- Врач вскрывает полость, иссекает ее, используя краевую, сегментарную, очаговую резекцию, полностью выскабливая содержимое. Необходимо тщательное и полное удаление остатков стенок опухоли, чтобы не было повторного роста.
- Хирург пломбирует (заполняет) выскобленную полость биотрансплантатом – аллопластичным материалом. Применяемые сегодня в аллопластике современные биокомпозиционные материалы позволяют максимально восстановить остеогенез (формирование костной ткани) и двигательную (или опорно-двигательную – в случае операции на ноге) функцию конечности.
- Рана послойно ушивается, оставляя после затягивания разреза почти незаметный шов.
Биологическая реконструкция кости (особенно подвздошной, таранной, пяточной) после операции проходит медленно: от года до 3 лет.
В последнее время ученые-медики работают над методами в области диагностики и криохирургии костных кист, направленных на сведение к минимуму рецидивов.
Методика криохирургии заключается в традиционном (скальпельным) иссечении полости с последующим воздействием очень низких температур на костные образования.
Криохирургическое лечение предусматривает щадящую внутриочаговую резекцию кости и проведение нескольких циклов замораживания криоагентом полости и осколков кости, которые при оттаивании полностью разрушаются и удаляются с полным обеззараживанием раневого ложа. Снижение частотности повторного формирования кисты и аномальных переломов на 300% после криохирургического удаления костных образований доказывает результативность метода.
Восстановление и постоперационные осложнения

Длительность восстановления после удаления костной опухоли может затягиваться до 2 лет. После лечения аневризмальной кисты обычно требуется более длительный реабилитационный период – до 3 лет.
Прогноз при солитарных образованиях обычно оптимистичный. После своевременного иссечения капсулы пациент излечивается, и в большинстве случаев активное поведение детей и трудоспособность взрослых пациентов не ограничивается.
Отдаленные осложнения в форме контрактур, обширного разрушения кости с укорочением или деформацией конечности при своевременном и правильном лечении наблюдается редко.
Аневризмальные кисты больше склонны к рецидивам. Повторные формирования наблюдают у половины пациентов даже после тщательно проведенной операции. Единственный способ сократить опасность рецидивов – постоянное наблюдение у врача и периодически проводимое инструментальное обследование костной системы. При раннем обнаружении маленькой опухоли, ее гораздо легче вылечить с помощью пунктирования.
Дети восстанавливаются после удаления кисты намного быстрее благодаря высокой способности к репарации тканей в этом возрасте. Рецидивы возникают у 40 – 45% маленьких пациентов.
Среди последствий в постоперационном периоде отмечают:
- рецидив развития кисты в силу особенностей восстановления тканей, запущенности процесса и непрофессионализма врача, который провел неполное иссечение пораженного участка;
- возникновения тромбозов;
- развитие различных остеопатологий;
- отторжение трансплантата, нагноение тканей;
- плоскостопие, деформация кости, укорочение конечности, двигательные дисфункции;
- инвалидность (5 – 10%) у пациентов старше 45 лет при операции на позвонке, по причине сложности манипуляций и особой уязвимости нервных узлов в этой области.
Народная медицина
Лечение народными средствами при костных новообразованиях рассматривается как низкоэффективное. Однако применение растительных и животных веществ при маленьких пассивных кистах может помочь в устранении болезненности и воспалительных явлений.
Среди реально действующих средств – натуральное мумие, которое помогает зарастанию костной ткани после патологических переломов, а также в реабилитационном периоде – для восстановления тканей. Мумие принимают внутрь и наружно, используя концентрированный раствор для компрессов.
Дозы: в день до 500 мг (для взрослых) внутрь с молоком, чаем, медом, курс лечения до 35 дней с перерывом на неделю. Затем повторяют от 3 до 7 курсов. Сроки срастания кости сокращаются до 16 — 20 суток, особенно у детей. Дозировку мумие для ребенка определит педиатр.
Наружно делают компрессы. В жирный детский крем добавляют растворенный в воде порошок мумие. Для этого на 5 граммов (25 таблеток по 200 мг) порошка берут столовую ложку воды, смешивая все в густую кашицу.
Читайте также:

