Парауретральная киста после родов
У женщин в мочеиспускательном канале с губчатой структурой и на передней стенке влагалища расположены парауретральные железы. По различным причинам проток закупоривается, секрет не может выйти и скапливается, распирая стенку железы. В результате образуется парауретральная киста. Заболевание возникает у 8% женщин репродуктивного возраста. Перерождение доброкачественной кисты в злокачественную случается крайне редко.
Виды и причины парауретрального кистозного образования
Мочеиспускательный канал у женщин выстлан губчатой тканью. На ней и на передней стенке влагалища расположены парауретральный железы. По своему строению и функциям они аналогичны предстательной железе мужчин, имеют множество протоков и пазух, устилающих поверхность канала. Железы локализуются в основном вверху, имеются по бокам в устье канала. Их основная функция – выделение слизи, защищающей стенки канала и влагалища. Первым парауретральные железы обнаружил и описал гинеколог Skene из Америки в 1885 году. В честь него получили название железы Скина.
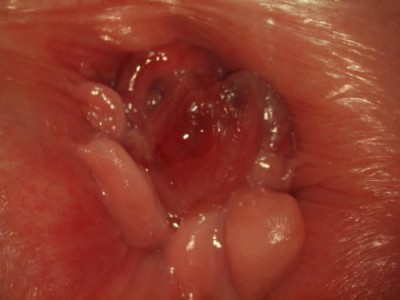
В результате вирусного поражения и других факторов устье железы закупоривается. Секрету некуда выходить, он скапливается внутри, растягивая стенки. Образуется парауретральная киста с жидкостью внутри.
По статистике парауретральная киста образуется у женщин от 20 до 50 лет, в репродуктивный период жизни. На начальном этапе, когда болезнь можно вылечить, она не имеет симптомов и может быть обнаружена только на профосмотре у гинеколога.
В зависимости от места локализации различают 2 вида патологии.
- Скиневые кисты образуются в результате закупорки протока и разрастания кисты. Они представляют собой новообразования с секретом внутри, локализуются в мочеиспускательном канале. Относятся к преобретенным патологиям.
- Киста Гартнерового протока представляет собой аномальное развитие мочеполовой системы. При сращивании зародышевых протоков женщины со стенкой мочеиспускательного канала и влагалища образуются лакуны, заполняющиеся со временем секретом с парауретральных желез. Происходит выпячивание стенки и образование жидкостной кисты. Заболевание имеет в большинстве случаев врожденный характер.
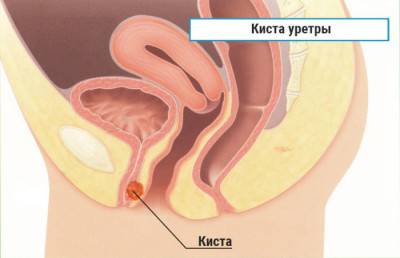
В большинстве случаев парауретральная киста у женщин располагается на выходе мочеиспускательного канала – у наружного отверстия.
Причин для закупорки протока железы и возникновения доброкачественного образования имеют разный характер, могут быть спровоцированы травмированием слизистой, вирусной инфекцией. В основном это:
- сахарный диабет,
- иммунодефицит,
- инфицирование половым путем,
- уретриты, цистит,
- родовая травма при иссечении промежности,
- травмирование стенки во время родов при прохождении головки,
- вирусные заболевания, воспаления,
- жесткий половой акт,
- тесное белье, стринги,
- интимная гигиена некачественными средствами с большим содержанием щелочей и ПАВ,
- травмы паховой области,
- простуды.
По наблюдениям специалистов Скиневые железы изменяются, гипертрофируются во время беременности. После родов происходит процесс инволюции – реконструкция железистых тканей и восстановление их работы. В период климакса парауретральные клетки прекращают функционировать, атрофируются.
При образовании кисты в ней может образовываться гной и небольших количествах выходить вместе с уриной наружу. При образовании разрывов стенки кисты в моче появляется большое количество секрета, гной и возможны вкрапления крови. Парауретральная киста препятствует нормальному истеканию урины, образует ее скопление и застой. В этих местах создаются оптимальные условия для развития бактерий и вирусов.
Симптомы и методы диагностики
На ранних стадиях развития киста никак не проявляет себя. Заболевание длительное время протекает бессимптомно. Обнаружить патологию можно только при осмотре у гинеколога и обследовании у женского уролога. Расположенные в глубине и кисты Гартнерового протока диагностируются при зондировании и других способах исследования.
При увеличении размера кисты, появляются симптомы, типичные для заболеваний мочеполовой системы:
- боль при мочеиспускание,
- уменьшение напора струи мочи,
- застой урины, неприятный запах,
- боль во время полового акта,
- рези при мочеиспускании,
- боли внизу живота и промежности,
- ощущение чужеродного предмета в мочеиспускательном канале и влагалище,
- дискомфорт во время ходьбы.
Со временем появляются воспаления органов мочеполовой системы, повышается температура, появляется озноб и слабость.

При пальпации через стенку влагалища киста и утолщение парауретральной области прощупывается. Для подтверждения диагноза сдается общий анализ крови, берется соскоб. Дополнительно могут проводится исследования:
- бактереологический посев,
- урофлоуметрия – измерение объема и напора испускаемой урины,
- МРТ,
- цитологическое исследование,
- уретроцистоскопия – осмотр состояния тканей внутри каналов с помощью цистоскопа.
В большинстве случаев образование парауретральной кисты сопровождается воспалительным процессом и нагноением внутри оболочки. Об этом говорит гной в моче.
Лечение парауретральной кисты
На первом этапе лечения, сразу после обнаружения кисты, назначается терапевтический курс лекарств для снятия воспаления и устранения вируса. Одновременно проводится курс укрепления иммунной системы и исследование для определения причины, спровоцировавшей образование парауретральной кисты.
Лечебные препараты принимаются женщинами с целью подготовки к операции. Одними терапевтическими мерами заболевание вылечить невозможно. Необходимо иссечение и удаление тела кисты. Разрезание стенки кистозного образования и удаления скопившейся в ней жидкости не имеет должного эффекта. В скором времени вокруг больной железы появляются новые образования и кистозное образование развивается в более тяжелой форме.
Операция производится без наружного иссечения тканей, путем введения зонда. Киста полностью вырезается, под корень. Применения ультразвука и лазера исключается. Они только прижигают и разрушают образование, не удаляя ткань кисты полностью.
Осложнения при кистозном образовании и операции
После удаления кисты возможны осложнения:
- рецидив нового образования,
- инфецирование оперируемого места,
- кровотечения,
- образование уретро-влагалищных и пузырно-влагалищных свищей,
- гематомы,
- стриктура уретры – сужение канала,
- воспалительные процессы в мочевыделительных органах,
- уретральный болевой синдром.
После операции рекомендуется пройти интенсивный курс восстановительной терапии, соблюдать несколько дней постельный режим. Одним из важных факторов является употребление легко усваиваемых продуктов и регулярный стул. При запорах возникает напряжение всех мышечных тканей малого таза и риск появления свищей и кровотечения.
Профилактика
Значительно уменьшить риск образования парауретральной кисты помогут простые профилактические меры:
- белье из натуральных тканей по размеру,
- гигиена обеих партнеров перед актом,
- использование для подмывания специальных средств для интимной гигиены,
- следить за состоянием мочевыводящей системы,
- регулярно проходить осмотры у гинеколога.
Постоянный партнер, нежно относящийся к женщине, значительно снижает риск доброкачественного образования на парауретральных тканях. Умеренные физические нагрузки и прогулки на свежем воздухе необходимы для укрепления иммунной системы.

Женское здоровье – довольно хрупкая вещь. Малейшее нарушение физиологических процессов в организме может повлечь серьезные проблемы со здоровьем.
Одним из самых неприятных заболеваний по праву считается парауретральная киста – недуг, встречающийся примерно у 8% женщин детородного возраста. Часто болезнь долгое время никак не проявляется, поэтому диагностика и лечение кисты у женщин превращаются в большую проблему. Именно поэтому важно знать о причинах и характерной симптоматике заболевания, методах лечения и профилактики.
Киста представляет собой небольшую полость, внутри которой находится секреторная жидкость. Образование располагается рядом с устьем мочеиспускательного канала (изредка киста образуется внутри). В последнем случае диагностировать и вылечить недуг будет сложнее. Киста пальпируется со стороны влагалища, при нажатии наблюдается выделение жидкости, напоминающей слизь. Все, что нужно знать о кисте – в статье ниже.
Как образуется киста

В 1880 году американский гинеколог Александр Скин изучил и подробно описал строение парауретральных желез у женщин, впоследствии названных скиниевыми железами. Они расположены вокруг мочеиспускательного канала, их основная функция – поддержание нужного уровня влажности слизистых оболочек. В течение жизни железы претерпевают ряд изменений – в процессе вынашивания и кормления ребенка становятся больше, после родов постепенно инволюционируют, в период климакса наблюдается их атрофирование.
Откуда берется киста на уретре у женщин? Фото образования можно найти в интернете, причина возникновения — закупорка или сужение протоков скиниевых желез. Секрет, выделяемый железой, накапливается внутри, и образует полость. В настоящее время врачи различают две основные разновидности парауретральных образований:
- скиниевы кисты – образуются в результате закупорки одной или нескольких парауретральных желез,
- кисты гартнерового прохода – образуются из-за неправильного или замедленного развития женских половых органов.
Следует помнить, что киста любого типа требует лечения. Образование не подвержено регрессии – сам по себе недуг не пройдет. Если диагностика и лечение не будут проведены вовремя, возможно возникновение сильного воспаления и нагноения. Воспаление, в свою очередь, приводит к абсцессу и развитию дивертикула – выпячиванию стенки мочевого пузыря.
Причины образования парауретральных кист
Спровоцировать появление такого неприятного заболевания, как киста уретры, у женщин могут следующие факторы:
- травмы и хирургические вмешательства во время родов – разрывы тканей влагалища, эпизиотомия, кесарево сечение,
- воспаления органов малого таза и инфекции нижних отделов мочевыводящих путей (в том числе инфекционные заболевания, передаваемые половым путем),
- скинеит (воспаление желез Скина) и парауретрит (воспаление желез и ходов),
- прогрессирующий сахарный диабет,
- общее ослабление иммунитета,
- травмы мочеполовых органов – например, удар по промежности во время катания на мотоцикле или велосипеде может спровоцировать появление кистозного образования.
Симптомы

Чаще всего заболевание долгое время никак не проявляется. Исключение составляют случаи, когда киста образуется на фоне другого инфекционно-воспалительного процесса. Недуг может проявляться по-разному – все зависит от стадии заболевания и причины возникновения кисты. Медики различают две стадии заболевания:
- первая подразумевает инфицирование скиниевых желез, чаще всего процесс протекает совершенно бессимптомно. По мере развития недуга женщина начинает замечать некоторую болезненность в процессе мочеиспускания, непривычный цвет и запах выделений. Кисту в этом случае можно обнаружить во время планового осмотра у гинеколога,
- вторая стадия характеризуется увеличением размера закупоренной железы, боль становится все более ощутимой. В большинстве случаев женщины чувствуют сильный дискомфорт во время полового акта, запах выделений становится резче.
Рост кисты сопровождается характерными симптомами:
- мочеиспускание становится прерывистым, позывы — более частыми, сам процесс сопровождается режущей болью,
- ходьба, бег и другие физические нагрузки сопровождаются дискомфортом в районе паха – могут возникать тянущие боли,
- половой контакт сопровождается резкими болевыми ощущениями,
- незначительное повышение температуры тела,
- наличие выделений из уретры,
- в моче может наблюдаться присутствие гноя,
- неприятное ощущение инородного тела в районе таза,
- повышенная чувствительность уретры – незначительные нажатия и прикосновения (например, в процессе подмывания) причиняют боль.
Часто женщина игнорирует или попросту не замечает симптомы развития парауретральной кисты. Чтобы избежать возможных осложнений заболевания, следует регулярно посещать женскую консультацию и проходить осмотры у врача-гинеколога.
Диагностика

Симптомы данного заболевания во многом схожи с другими женскими недугами, поэтому диагностика патологии подразумевает комплексный подход. Обследование проводится в несколько этапов:
- первичный осмотр гинеколога. Обычно кисту можно прощупать во время пальпации влагалища, образование напоминает небольшой мешочек,
- сбор анамнеза (количество беременностей и родов, наличие заболеваний мочеполовой сферы и их осложнения, аборты и т. д),
- лабораторные исследования – анализ мочи и мазка, бактериологический посев,
- УЗИ-исследование органов малого таза. Для исследования применяется внутриполостной датчик, процедура практически безболезненная,
- урофлоуметрия (измерение скорости потока при мочеиспускании),
- уретроцистоскопия — исследование мочевого пузыря при помощи эндоскопа. Это специальный инструмент в форме длинной тонкой трубки, которая вводится в мочеиспускательный канал. В ходе исследования применяется местная анестезия.
В каждом отдельном случае перечень обследований будет различен. Если после проведения всех вышеперечисленных манипуляций врач затрудняется поставить диагноз (в случаях с кистой такое вполне возможно), будет проведено исследование МРТ. Высокочувствительное оборудование поможет точно определить наличие патологии и ее локализацию.
Лечение парауретральной кисты
После проведения диагностических мероприятий лечащий врач назначает индивидуальный план лечения. Он должен учитывать причину образования патологии, наличие сопутствующих заболеваний и возраст пациентки. Наиболее эффективным методом считается комплексное лечение – сочетание хирургического вмешательства и медикаментозной терапии.

Самый результативный метод. Современные методики предполагают полное иссечение стенок образования. Удаление парауретральной кисты проводится с использованием общей либо местной анестезии. Иссечение проводится методом лапароскопии. Хирург проводит процедуру через один или несколько проколов в брюшной полости, контролируя ход операции через монитор специального компьютера.
Удаление кисты может привести к осложнениям. Их возникновение зависит от характеристик образования – размера, локализации, наличия воспалительного процесса. Могут возникнуть следующие осложнения:
- сужение уретры, сопровождающееся воспалением,
- повторная закупорка скиниевых желез,
- кровотечения различной интенсивности,
- появление гематом и отеков,
- пузырно-влагалищные свищи,
- уретральный болевой синдром.
После удаления кисты пациентка некоторое время будет находиться в стационаре под наблюдением медперсонала. Это позволить минимизировать риск возникновения осложнений. Для опорожнения мочевого пузыря будет поставлен катетер. После выписки женщине следует воздержаться от чрезмерных физических нагрузок и половой близости на протяжении двух месяцев. Кроме того, лечащий врач назначит курс антибиотиков.

Применение лекарственных препаратов в процессе лечения кисты носит, скорее, вспомогательный характер. Медицинские препараты назначаются в том случае, если имеется осложнение в виде бактериальной инфекции. Если лечение воспалительного процесса затягивается, а образование причиняет женщине сильную боль, проводится вскрытие кисты.
Полость прокалывают тонкой иглой, гной отсасывают при помощи специальной трубки. Такая мера является временной, примерно через месяц полость вновь заполняется секретом. Повторное вскрытие кисты проводить не рекомендуется – велика вероятность прорыва пазухи.
Профилактика

Предупредить развитие кистозного образования гораздо легче, чем его лечить. Девушкам и женщинам нельзя забывать о правилах, позволяющих предотвратить образование недуга:
- своевременное лечение всевозможных инфекций, передающихся половым путем,
- соблюдение правил личной гигиены – средства для интимного ухода лучше приобретать в аптеке,
- нижнее белье должно быть изготовлено из натуральных тканей,
- регулярное посещение гинеколога и уролога, включающее вагинальный осмотр и сдачу анализов,
- безотлагательное лечение любых заболеваний мочевыделительной системы,
- укрепление иммунитета – регулярные занятия спортом, сбалансированное питание.
Отсутствие квалифицированного лечения может спровоцировать перерождение кисты в злокачественную опухоль. Любые болезненные ощущения в области таза, обильные выделения и дискомфорт – весомые причины для обращения к врачу. Сохранение здоровья на долгие годы – одна из важнейших задач в жизни любой женщины.
. или: Скиниева киста
- Женщины
- Беременные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
- Дополнительно
Симптомы парауретральной кисты у беременной
- Наличие образования в области мочеиспускательного канала.
- Чувство распирания, наличия инородного тела внутри мочеиспускательного канала.
- Ослабление струи мочи.
- Затрудненное и болезненное мочеиспускание.
- Наличие слизистых или гнойных выделений из мочеиспускательного канала.
Формы парауретральной кисты у беременной
Выделяют следующие формы данного заболевания:
- Скиниевы кисты (закупорка протока железы, открывающейся в мочеиспускательный канал, ее увеличение в размерах и мешкообразное изменение);
- киста Гартнерового хода (закупорка Гартнерового хода (зародышевого хода, соединяющего влагалище и мочеиспускательный канал, не подвергшегося зарастанию из-за ошибки развития)).
Причины парауретральной кисты у беременной
- Уретрит (воспалительное заболевание мочеиспускательного канала).
- Травма мочеиспускательного канала:
- во время полового акта при близком расположении отверстия мочеиспускательного канала ко входу во влагалище;
- во времяпредыдущей эпизиотомии (операция по рассечению промежности для исключения травмы тканей во время родов);
- во время предыдущих родов (при прохождении головки плода через родовой канал).
- Снижение иммунитета на фоне:
- длительных хронических заболеваний;
- сахарного диабета (повышение сахара крови из-за недостатка или неправильной работы инсулина (гормона поджелудочной железы));
- синдрома приобретенного иммунодефицита (вирусного заболевания, приводящего к снижению иммунитета из-за гибели иммунных клеток).
Врач уролог поможет при лечении заболевания
Диагностика парауретральной кисты у беременной
- Анализ жалоб (когда (как давно) появилось образование в области мочеиспускательного канала, затруднения при мочеиспускании, ослабление струи мочи).
- Анализ анамнеза жизни (перенесенные и хронические заболевания, количество и течение беременностей, особенности родов).
- Гинекологический осмотр. Осмотр влагалища в области мочеиспускательного канала, пальпация (ощупывание) матки, ее придатков. Позволяет осмотреть образование в области мочеиспускательного канала, определить размеры, контуры.
- Общий анализ мочи – исследование мочи на наличие эритроцитов (красных кровяных телец), лейкоцитов (белых клеток крови, клеток иммунной системы), белка, глюкозы (сахара крови), бактерий, солей и т.д. Позволяет обнаружить признаки воспалительного процесса в органах мочеполовой системы.
- Посев мочи (нанесение образца мочи на питательную среду и определение ее микробного состава) используется для определения конкретного возбудителя воспалительного процесса в мочеиспускательном канале, мочевом пузыре или почках.
- Взятие мазка из мочеиспускательного канала (исследование под микроскопом материала, полученного с поверхности слизистой оболочки мочеиспускательного канала) для обнаружения бактерий, определения наличия признаков воспалительного процесса.
- Посев мазка (нанесение материала, полученного с поверхности слизистой оболочки мочеиспускательного канала, на питательную среду, его окраска и определение микробного состава) используется для определения конкретного возбудителя воспалительного процесса в мочеиспускательном канале.
- Трансвагинальное ультразвуковое исследование (УЗИ) органов малого таза — оценка размеров, расположения органов, их строения.
- Урофлоуметрия (регистрация скорости потока мочи при мочеиспускании). Больной мочится в унитаз, в который вмонтированы датчики, оценивающие скорость и объем мочи в единицу времени. Метод позволяет выявить степень и тип нарушения акта мочеиспускания.
- Уретроцистоскопия (введение в мочеиспускательный канал и мочевой пузырь через мочеиспускательный канал специального оптического прибора) позволяет осмотреть слизистую оболочку уретры и мочевого пузыря.
- Необходима консультация акушера-гинеколога.
Лечение парауретральной кисты у беременной
Перед назначением лечения необходима консультация акушера-гинеколога.
Наличие парауретральной кисты – показание к ее хирургическому удалению.
Применяется метод иссечения (удаления стенок) парауретральной кисты.
Осложнения и последствия парауретральной кисты у беременной
- Нагноение кисты (присоединение бактериальной инфекции и воспаление содержимого кисты).
- Образование свища (противоестественного соединения) между влагалищем и мочеиспускательным каналом.
- Частые обострения цистита (воспаления мочевого пузыря), пиелонефрита (воспаление почки).
Профилактика парауретральной кисты у беременной
- Соблюдение личной гигиены (подмывать половые органы теплой водой минимум один раз в день, а также после каждого стула и до и после полового акта).
- Употребление не менее 2 литров воды в день.
- Ношение нижнего белья из натуральных тканей.
- При возникновении зуда, жжения, болезненности при мочеиспускании, а также императивных (повелительных) позывов к мочеиспусканию — немедленное обращение к врачу.
- Планирование беременности и подготовка к ней (выявление и лечение хронических заболеваний, исключение нежелательной беременности).
- Своевременная постановка беременной на учет в женской консультации (до 12 недель беременности).
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1 триместре, 1 раз в 2-3 недели во 2 триместре, 1 раз в 7-10 дней в 3 триместре).
- Для профилактики возникновения парауретральной кисты после родов важным является посещение акушера-гинеколога через 1,5-2 месяца после родов.
Дополнительно парауретральной кисты у беременной
Скиниевы железы расположены в нижней части мочеиспускательного канала, главным образом на задней и боковых его стенках. Они вырабатывают специальную слизь, которая защищает уретру во время полового акта.
При наличии аномалии (ошибки) развития женских половых органов – незаращении зародышевых протоков между мочеиспускательным каналом и влагалищем (Гартнеровские ходы) – возможна закупорка такого протока и формирование из него кисты.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача уролог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации

Парауретральная киста – нечасто диагностируемое доброкачественное новообразование близ боковых стенок мочеиспускательного канала. Наиболее распространенная причина появления кистозной полости – сужение/закупорка протоков парауретральных (Скиновых) желез. В зависимости от локализации патология может давать выраженную, но неспецифическую симптоматику, либо не проявлять себя вовсе. Обнаружить и дифференцировать новообразование часто удается лишь при помощи МРТ. Для удаления кисты применяют как щадящие прижигание и склерозирование, так и радикальное иссечение.
Парауретральная киста что это такое?
Новообразования этой локализации – женская патология, согласно статистике выявляемая у 1–3% пациенток. Более 80% кист приходится на женщин в возрасте от 20 до 50 лет.

Уретра (мочеиспускательный канал) у женщин представляет собой трубчатый орган длиной 3–5 см, расположенный спереди влагалища и открывающийся в его преддверие. В окружающих канал мягких тканях на расстоянии 5–30 мм расположены железы Скина (парауретральные).
Скиниевы железы у женщин близки по структуре к мужской предстательной железе и развиваются из сходных эмбриональных зачатков. Их функция – выделение слизи для увлажнения мочеиспускательного канала и создания защитного барьера, исключающего проникновение в уретру болезнетворной флоры из влагалища.
Среди полостей выделяют:
- Врожденные – обычно имеются в виду кисты Гартнерова хода (канала, тяжа), расположенного параллельно маточной трубе и продолжающегося вдоль шейки матки и влагалища. Если заращения канала не происходит (у 25% пациентов), может развиваться киста участка протока от шейки матки вдоль боковой стенки влагалища. Она может достигать значительных размеров, выпячиваться в сторону уретры и ошибочно определяться как дивертикул.
- Приобретенные – развивающиеся во взрослом возрасте вследствие сужения/закупорки протока железы. Это полости ретенционного типа, заполненные смесью слизи и воспалительного отделяемого.
Приобретенные кисты уретры чаще располагаются у наружного отверстия, реже – глубже, на стенках мочеиспускательного канала.
Причины развития

Врожденные кисты возникают в результате нарушения эмбрионального развития. Незаросший Гартнеров тяж (ход) выстлан цилиндрическим эпителием, выделяющим слизистый секрет. Гипервыработка слизи растягивает незаросший участок хода и провоцирует образование опухоли.
Кисты Гартнерова хода встречаются крайне редко, могут сочетаться с другими аномалиями мочевыводящих путей (недоразвитие почки, смещение мочеточника).
Приобретенные кисты – это скопление секрета в растянутом протоке Скиниевой железы, происходящее на фоне:
- Воспаления – слизистую уретрального канала заселяет патогенная флора, проникающая в проток и полость железы Скина. Воспаленный проток отекает, а устье закрывается. Внутри скапливается секрет и воспалительные выделения. Постепенно железа превращается в кисту, выпячиваясь во влагалище и/или уретру.
- Повреждения протока при травме или операции – механизм аналогичен, но закупорка вызвана разрушением тканей и воспалением (без первичной инфекции).
Среди причин закупорки железы:
Можно выделить факторы, повышающие риск развития кисты:
- Воспалительные процессы мочеполовой сферы (в том числе с присоединением инфекций, передающихся половым путем – ЗППП) – вульвовагинит, аднексит, бактериальный вагиноз, кольпит – острые и хронические.
- Наличие очагов эндометриоза – разрастание внутреннего маточного слоя за пределами матки вызывает ежемесячные (в соответствии с циклом) локальные воспаления в окружающих тканях органа. Организм может реагировать на воспаление образованием кистозных капсул в области влагалища и уретры.
- Иммунодефицитные состояния – в том числе на фоне приема иммуносупрессоров (препаратов, подавляющих иммунитет).
- Эндокринные заболевания (сахарный диабет) – ведут к повышенной выработке и изменению консистенции секрета.
- Чрезмерное увлечение средствами интимной гигиены, которые могут раздражать слизистую или, напротив, игнорирование гигиенических норм.
Симптомы патологии

Приобретенные кисты обычно проходят две основные стадии развития. На начальном этапе симптоматика может отсутствовать либо (у 80% женщин) опухоль провоцирует проявления, сходные с нетяжелым рецидивирующим циститом:
- частые позывы в туалет;
- чувство распирания и жжения в уретре;
- рези при мочеиспускании;
- боли в мочевом пузыре и пояснице.
Дальнейший рост (2 стадия заболевания) нередко сопровождается развитием уретрального синдрома, включающего:
- Дискомфорт в промежности или надлобковой области – возникает/усиливается при ходьбе или половых контактах. Это не всегда боль – иногда ощущение инородного тела, припухлости.
- Выделения из уретры – слизистые, гнойные.
- Затрудненное мочеиспускание.
- Ощущение неполного опорожнения мочевого пузыря.
- Ложные позывы.
В моче может присутствовать кровь, однако, это обычно выявляется только по результатам анализов.
У 75% женщин кисты от 5 мм прощупываются со стороны влагалища, как мягкоэластичные шарики с четкими контурами. Выделение из уретры секрета при надавливании – признак того, что полость уже достигла стадии дивертикула.

Кисты Гартнерова хода могут не ухудшать качество жизни, даже достигнут 30–40 мм в диаметре – они не препятствуют интимной жизни и родам без кесарева сечения.
- усиливаются боли в области мочеиспускательного канала, отдающие в низ живота или поясницу;
- появляются признаки интоксикации – повышение температуры, слабость головная боль – при присоединении инфекции.
Эти симптомы редко требуют неотложной помощи, но и тянуть с посещением врача не стоит – инфекция может распространяться на близлежащие органы.
Диагностика
Пятая часть всех обнаруженных кист не дает какой-либо симптоматики – такие полости обнаруживаются на плановом гинекологическом осмотре. Неспецифические жалобы побуждают женщину обратиться к гинекологу/урологу для диагностики.
При осмотре с пальпацией у кисты, расположенной у выхода уретры, определяют:
- размеры;
- особенности консистенции (мягкоэластичная);
- наличие/отсутствие четких границ;
- подвижность;
- чувствительность (до легкой болезненности).
Если опухоль расположена глубже, а также для уточнения природы новообразования могут использоваться:
- УЗИ – чаще с применением трансвагинального датчика. Кисты визуализируются на экране, как круглые образования с четкими контурами, не сообщающиеся с уретрой. При необходимости проводят УЗИ мягких тканей промежности.
- Уретрография – выполнение серии рентген-снимков после введения в мочеиспускательный канал контрастного вещества. Исследование позволяет дифференцировать кисту (изолированную от уретры) от дивертикула (имеющего сообщение с каналом). Аналогом уретрографии может быть микционная уретроцистография – когда органы мочевыделительной системы исследуют в ходе акта мочеиспускания.
- Уретроскопия – эндоскопическое исследование канала. Помогает выявить отек слизистой над предполагаемым местом локализации полости (в половине случаев) либо показывает лишь общее воспаление. Надавив на кисту эндоинструментом можно обнаружить наличие работающего соустья с уретрой.
- Трансуретральное УЗИ – инвазивная процедура, предполагающая введение микродатчика в уретру. Исследование высокоинформативно (превосходит эндоскопию), но сопряжено с риском повреждения уретры.
- МРТ – наиболее информативный метод, применяется для точной оценки анатомических особенностей, новообразований, камней. Позволяет выявить наличие связи кисты с соседними тканям, распространение опухоли (предположить некистозную структуру), выявить расширение протоков, которые в будущем могут стать кистами, уяснить объем будущего вмешательства.

Урофлоуметрия применяется при выраженных дизурических расстройствах, однако их информативность при кистозе не высока. Некоторую информацию может дать профилометрия давления по всей длине уретры – у некоторых пациенток на уровне кисты имеется заметный скачок давления выводимой жидкости.
Из клинических анализов требуются:
- Общий анализ мочи – позволяет выявить воспаление с повышенными белками и лейкоцитами, наличие примесей крови и бактериурию.
- Исследование урины на бакпосев – для точного определения возбудителей инфекции – стафилококки, кишечную палочку, канлиды.
- Мазок на флору – может браться сразу из трех точек – уретры, влагалища и шейки матки. Дает информацию об очаге воспаления, состоянии нормальной флоры и наличии бактериальной.
Кисту уретры у женщин необходимо дифференцировать от:
- воспалений – желез Скина, бартолиновых желез, уретритов и циститов (в том числе цистита после интимной близости), пиелонефритов;
- уретероцеле (внутрипузырной кисты мочеточника);
- болезней женской репродуктивной системы (воспалений яичников и маточных труб, кист влагалища и эндометриоза);
- злокачественных процессов – инвазивного рака, аденокарциномы.
Методы лечения

Бессимптомные полости допускается наблюдать, отслеживая процесс в динамике.
Устранить сформированную кисту при помощи медикаментов невозможно. Однако прием противовоспалительных и антибактериальных препаратов:
- в состоянии подавить воспаление в расширенном протоке (который выявлен на МРТ), устранить симптоматику – боли, жжение и снизить выраженность расстройств мочеиспускания;
- необходим при подготовке к операции или при восстановлении после нее.
Объем вмешательства определяют исходя из таких факторов, как:
- локализация;
- размер полости;
- наличие осложнений – нарушений мочеиспускания или нагноения;
- рецидивы кисты в прошлом.
Среди щадящих операций при парауретральной кисте применяют:
- Пункционное дренирование и заполнение полости йодсодержащими или иными растворами, вызывающими склеивание стенок. Методика часто требует нескольких процедур, может приводить к рецидивам, усложняющим радикальную операцию.
- Электрокоагуляция – ввод в уретру игольчатых электродов и прижигание кист. Эффективно при множественных мелких кистах. Для устранения проблемы нужно несколько процедур. Как и дренирование, требует местного обезболивания.

В случаях, когда проведение радикального вмешательства невозможно (при обострении воспаления, задержке мочи – в экстренном порядке) допускается лечение в 2 этапа:
- Дренирование – откачивание содержимого, облегчающее состояние пациентки в остром периоде. Процедура осуществляется на фоне антибиотикотерапии.
- Радикальное иссечение – проводить после стихания воспаления, позволяет удалить капсулу полностью и избежать рецидивов.
Существует две основных методики радикального удаления (экстирпации) парауретральных кист вместе с железой:
- Эндоскопическое удаление – проводится с вводом инструментов чрез уретру (если киста расположена в глубине канала) или влагалище (чаще). Менее инвазивно, нежели открытое иссечение, однако не столь доступно и не всегда осуществимо.
- Передняя кольпотомия или уретротомия – удаление кисты с рассечением влагалища или уретры. Это более травматичное вмешательство, предполагающее установку катетера на 2 суток и длительное восстановление.
Период реабилитации после радикального вмешательства составляет не менее 21 дня, из них до 7 дней пациентка проводит в стационаре.
После операции женщине рекомендуют на 2 месяца отказаться от физических нагрузок и интимной близости.
Возможные осложнения

Радикальное иссечение в исключительных случаях осложняется:
- сужением мочеиспускательного канала (стриктурами);
- повреждением тканей уретры;
- появлением уретровагинальных свищей;
- усугублением болевого синдрома;
- кровотечениями и гематомами;
- хронической инфекцией.
Вероятность осложнений повышается при запущенных кистозных воспалениях.
Также киста может:
Прогноз и профилактика
Прогноз после радикальной операции благоприятный – более чем в 85% случаев наступает полное излечение. Основная мера профилактики кистозных изменений парауретральной зоны – своевременная диагностика и лечение воспалений мочеполовой сферы. Также следует:
Киста не всегда требует операции. Если же такая необходимость возникает, имеются отработанные методики щадящих, экстренных и радикальных вмешательств, дающих хорошие результаты.
Читайте также:

