Паратгормон карцинома паращитовидной железы
Что такое рак паращитовидных желез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 30 лет.

Определение болезни. Причины заболевания
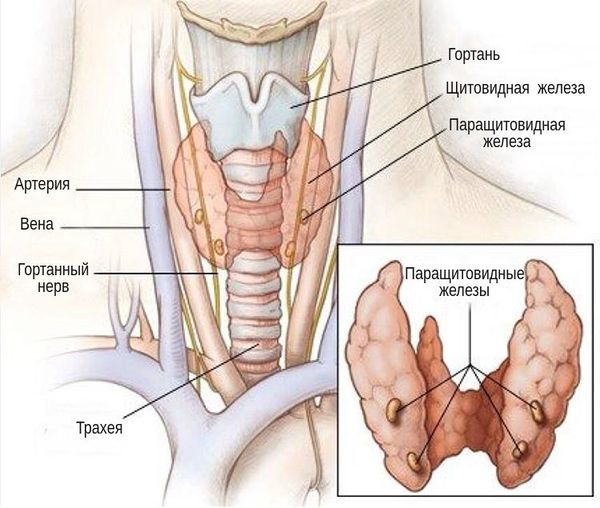
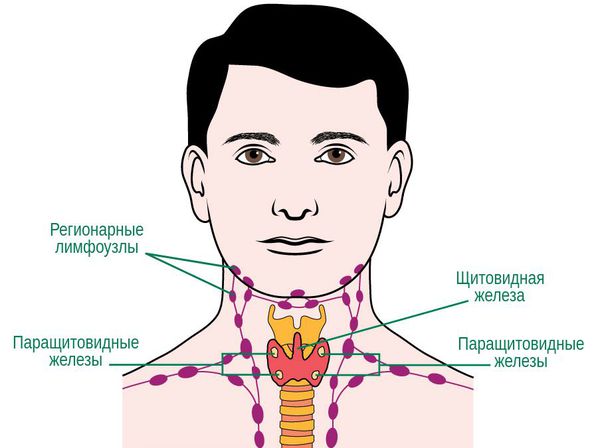
Рак паращитовидной железы — это злокачественное образование, которое обычно поражает людей в возрасте сорока или пятидесяти лет и возникает в одной из четырёх паращитовидных желёз, расположенных в области шеи и выделяющих паращитовидный гормон, усиливающий выработку кальция в кровь. [1]
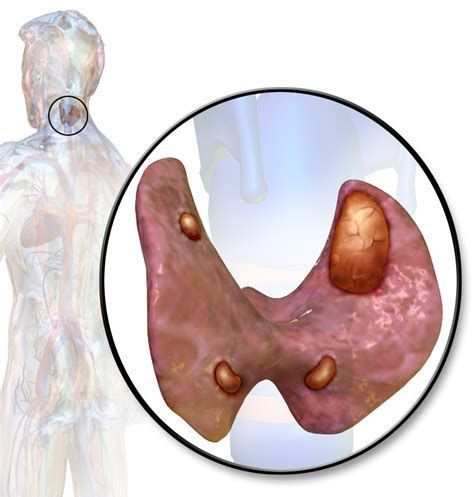
Это один из самых редких видов рака. Он составляет 0,005% всех раковых заболеваний. В медицинской литературе описано около 1000 случаев диагностики такой патологии.
Самой частой причиной рака паращитовидной железы являются следующие редкие заболевания, которые передаются по наследству:
- семейный изолированный гиперпаратиреоз;
- синдром множественной эндокринной неоплазии первого типа (MEN1 и 2).
Ещё одной причиной возникновения заболевания является лечение лучевой терапией — оно может увеличить риск развития аденомы паращитовидной железы.
В некоторых источниках встречается информация о следующих факторах риска:
- отравление солями тяжёлых металлов (употребление в пищу продуктов, впитавших выхлопные газы автомобилей, работа с нефтепродуктами, пассивное курение и т. д.);
- авитаминоз;
- неполноценное и недостаточное питание.
Они действительно оказывают влияние на паращитовидную железу, но их роль в формировании рака паращитовидной железы не доказана.
Симптомы рака паращитовидных желез
К симптомам рака паращитовидной железы относят: [2]
- слабость;
- гиперкальциемия (высокий уровень кальция в крови) с последующим обызвествлением клапанов сердца и сосудов, аритмиями и развитием артериальной гипертензии ;
- поражение центральной нервной системы, проявляющееся психозами, головной болью и депрессией ;
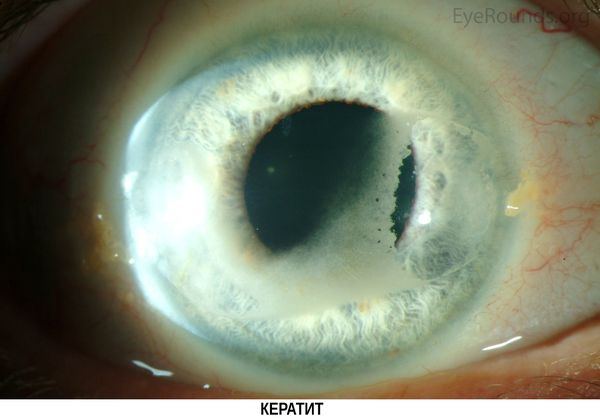
- развитие кератита (воспаления роговицы) и катаракт на фоне отложения кальция в роговице;
- тошнота и рвота;
- потеря аппетита;
- потеря веса по неизвестной причине;
- сильная жажда (не так, как обычно);
- мочеиспускание, которое происходит чаще, чем раньше;
- запор (от избытка кальция возникает спазм мышечного слоя всего желудочно-кишечного тракта);
- нарушение мышления (неспособность принимать адекватные решения, возбудимость);
- боль в животе, боку или спине, которая не проходит;
- боль в костях;
- остепороз (на фоне вымывания кальция и фосфора из кости и снижения обратного поглощения фосфата в почках вследствие повышенной секреции паратгормона); [3][4]
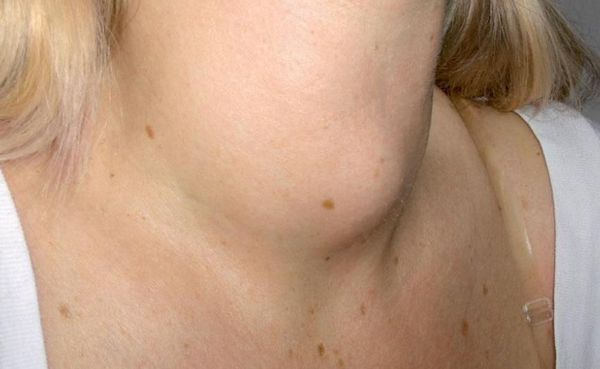
- шишковидное выпячивание на шее;
- изменения в голосе (например, хрипота);
- дисфагия — нарушение глотания;
- дисфония за счёт вовлечения возвратного гортанного нерва с последующим его парезом — частичным параличом связанной с ним мускулатуры.
Патогенез рака паращитовидных желез
Раковые заболевания возникают, когда генетические мутации накапливаются в критических генах, особенно в тех, которые контролируют рост и деление клеток (пролиферацию) или восстановление повреждённой ДНК. Эти изменения позволяют клеткам расти и бесконтрольно делиться, образуя опухоль. [5] [6]
В большинстве случаев паращитовидного рака такие генетические изменения приобретаются с течением жизни человека и присутствуют только в определённых клетках паращитовидных желёз. Эти изменения, называемые соматическими мутациями, не наследуются. [11] Реже генетические изменения, присутствующие во всех клетках организма, повышают риск развития рака паращитовидной железы. Такие изменения генов, классифицируемые как мутации зародышевых клеток, обычно наследуются от родителей.
Мутации в гене CDC73 встречаются примерно в 70% случаев рака паращитовидной железы. Около трети пациентов с изменениями в этом гене унаследовали мутацию от родителей, при этом она присутствует во всех клетках организма.
Стоит отметить, что у людей, страдающих паращитовидным раком с мутациями генов CDC73, [7] [8] вероятность метастазирования в семь раз выше, чем у пациентов с раком паращитовидной железы без мутаций этих генов. Лица с мутациями генов CDC73 также подвержены более высокому риску рецидива рака и имеют более низкую выживаемость по сравнению с людьми без мутаций этих генов.
Изменения в других генах также были обнаружены при раке паращитовидной железы, но каждое из них было зарегистрировано только у небольшого числа людей. [9]
Ген CDC73 содержит "инструкцию" для производства белка, называемого parafibromin . Этот протеин найден внутри ядер клеток всего организма. Он является "усмирителем" опухоли, т. е. сдерживает слишком быстрый и бесконтрольный рост и деление клеток. Паращитовидные клетки с изменённым CDC73 геном не производят этот "усмиряющий" протеин, в результате чего клетки начинают расти и делиться бесконтрольно, что может привести к развитию рака паращитовидной железы. [10]
Риск развития рака паращитовидной железы также высок и при некоторых редких генетических синдромах. Так, данное заболевание встречается у 15% лиц с синдромом гиперпаратиреоза и опухолью челюсти и у 1% людей с семейным изолированным гиперпаратиреозом. Оба эти состояния также вызваны мутациями в гене CDC73. В редких случаях рак паращитовидной железы обнаруживается у людей с такой опухолью, как множественная эндокринная неоплазия, которая вызвана мутациями в других генах.
Негенетические факторы также влияют на риск развития рака паращитовидной железы, например, гиперпаратиреоз при хронической почечной недостаточности, рак щитовидной железы и предшествующая лучевая терапия в области шеи.
Предрасположенность к раку паращитовидной железы, вызванному мутацией зародышевой линии, обычно наследуется по аутосомно-доминантному типу. Это означает, что одной копии изменённого гена в каждой клетке достаточно, чтобы увеличить шансы людей на развитие опухоли. Важно отметить, что люди наследуют повышенную вероятность развития рака, а не саму болезнь. Поэтому не у всех лиц, наследующих мутацию, предрасполагающую к развитию рака, в конечном счёте развивается злокачественное новообразование.
Классификация и стадии развития рака паращитовидных желез
Классификации рака паращитовидной железы по гистологическим признакам не существует. На практике используется лишь классификация по стадиям заболевания с учётом распространённости рака в близлежащие и отдалённые органы и лимфатические узлы:
- I стадия рака — опухолевый узел довольно крупный, лимфатические узлы не поражены, метастазы отсутствуют;
- II стадия рака — отличается от первой стадии тем, что опухоль начинает проявлять свою активность: увеличивается в размерах, прорастает в окружающие ткани, возникают метастазы в ближайших лимфатических узлах.
- III стадия рака — опухоль ещё больше увеличивается в размерах, прорастает в ближайшие ткани и даже органы, подтверджается наличие метастазов во всех группах регионарных лимфатических узлов;
- IV стадия рака — опухоль достигает внушительных размеров, также прорастает в ближайшие ткани и органы, возникают метастазы в лимфатических узлах, также они поражают и другие органы (отдалённые метастазы).
Осложнения рака паращитовидных желез
Осложнения рака паращитовидной железы:
- парез возвратного гортанного нерва из-за сдавления его опухолью;
- нарушения психического статуса — преобладание психоза с переходом в более апатичные состояния (депрессию, усталость, невозможность ясно мыслить);
- нарушение эвакуации и моторики желудочно-кишечного тракта — колоностаз (хроническое скопление кала в толстой кишке) и постоянные запоры;
- метастатическая опухоль — это тот же тип рака, что и первичная опухоль, например, если паращитовидный рак распространяется на лёгкое, то раковые клетки в лёгком на самом деле являются паращитовидными раковыми клетками. [12][13]
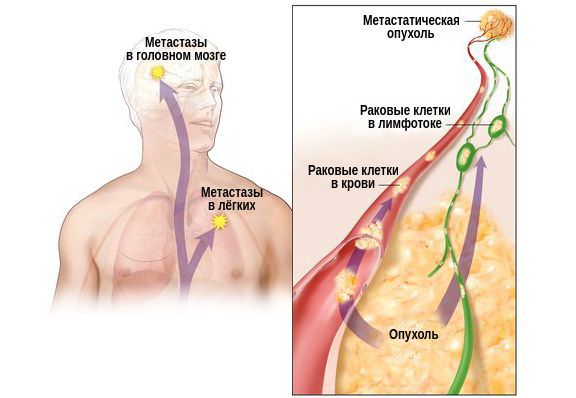
Наиболее серьёзным осложнением рака паращитовидной железы является гиперкальциемия, так как большинство смертей при данном виде рака происходит именно в результате тяжёлой, трудно контролируемой гиперкальциемии, а не самой злокачественной опухоли .
Обычно рак имеет свойство возвращаться, т. е. рецидивировать, поэтому могут потребоваться дополнительные операции, в результате которых вероятно возникновение послеоперационных осложнений:
- охриплость или изменение голоса в результате повреждения нерва, контролирующего голосовые связки;
- инфекция в месте операции;
- низкий уровень кальция в крови (гипокальциемия) — потенциально опасное для жизни состояние;
- рубцевание.
Если оперативное вмешательство проводит опытный специалист, то вероятность возникновения таких осложнений невысока.
Диагностика рака паращитовидных желез
Для диагностики заболевания проводятся различные лабораторные и инструментальные исследования.
Если говорить о случаях диагностированных опухолей в околощитовидных железах, то данное новообразование чаще всего гормонально-активное. Этим объясняется появление у больных симптоматической картины, свойственной для гиперкальциемии или гиперпаратиреоза. Рак паращитовидных желез – образование, возникающее в районе шеи. В некоторых случаях оно приводит к сдавливанию трахеи и пищевода, что провоцирует парез гортанного нерва.
Образование паращитовидной железы: виды

Течение опухолевых процессов в паращитовидных железах встречается очень редко, их выявление может быть случайным, что связано с гормональной активностью опухоли. Если говорить о гормонально неактивных формах, они встречаются еще реже, примерно в 5% от всех видов новообразований, диагностируемых в ПЩЖ.
Опухоли могут быть двух видов и имеют природу:
- Доброкачественную (паратиреоаденома).
- Злокачественную (карцинома).
Онкология, развивающаяся в железе, может быть первичной или провоцируется паратиреоаденомой, которая переродилась в злокачественную.
Характерный признак наличия онкопатологии в околощитовидных железах – инвазивный характер увеличения и развития образования, которое со временем прорастает в близлежащие структуры и ткани.
Возникновение рака в железах возникает в большинстве случаев у людей в возрасте 50-60 лет.
Рак паращитовидных желез: предпосылки
Медицина до сих пор не имеет точно описанных причин развития в околощитовидных железах опухолей. Однако, согласно исследованиям можно выделить следующие предполагающие факторы:
- наследственный (доминантно-аутосомный вариант);
- недостаток поступающей в организм пищи, несбалансированный или неправильный рацион;
- хроническое отравление организма, вызванное солями металлов;
- снижение в организме уровня кальция.
Также имеются предположения, что опухоль может служить составляющей синдрома множественных патологий эндокринного характера (1 или 2 типа).
Рак паращитовидной железы: симптомы
К сожалению, наличие злокачественной опухоли первое время невозможно установить, т.к. ее характер бессимптомный. Но при этом она не перестает расти и развиваться.
Когда новообразование сильно увеличивается в размере, это сопровождается следующими признаками:
- осиплость, снижение тембра голоса;
- возникновение неконтролируемой (постоянной) жажды;
- нарушения в дыхании, приступы сильного и частого кашля;
- патологии зрения (катаракта);
- чувство усталости, слабости в теле и в мышцах;
- из-за сдавленности грудной клетки становится тяжело глотать;
- расстройства в работе ЖКТ (вздутие, расстройства);
- формирование камней в почках, что сопровождается почечными коликами;
- потеря веса;
- остеопороз.
Клиника патологии сходна с гиперпаратиреозом, а в процессе роста опухоли она давит на трахею, пищевод, что может спровоцировать смещение определенных органов. Во внимание всегда принимается симптоматика, а установить диагноз сразу довольно сложно. Именно поэтому карцинома, развивающаяся в паращитовидных железах, у 30% больных диагностируются метастазы в почки, печень, шейные лимфоузлы, костные ткани, легкие.
Диагностика
Диагностикой и лечением заболеваний ПЩЖ занимаются онколог и эндокринолог. Поражена или нет паращитовидная железа, анализы все определяют. Проводятся следующие исследования:
- Выявление уровня гормонов щитовидной железы. Проводится с помощью взятия анализа крови.
- Анализы крови, урины.
- Осматриваются паращитовидные железы на УЗИ. Помогают подтвердить или опровергнуть диагноз; выявить, где расположена опухоль.
- Проводится сцинтиграфия, визуализирующая клетки-метастазы.
- КТ. Назначается при подозрении на наличии патологии в позвоночнике или малом тазу. Определяет степень и распространение метастазов.
- МРТ. Выявляет патологические изменения в структурах, находящихся возле лимфоузлов.
- Рентген. С его помощью можно обнаружить, есть ли метастазирование в легкие и костные ткани.
- Биопсия. Позволяет на клеточном уровне рассмотреть вид и состав новообразования.
Если имеются отклонения в концентрация кальция, могут дополнительно быть назначены анализы на паратгормон, фосфаты, онкомаркеры.
На фото: сцинтиграфия паращитовидной железы
Лечение
Если опухоль доброкачественная, аденома ПЩЖ удаляется с помощью нескольких методов.
При развитии гиперкальциемии после операции, назначаются лекарственные препараты, поддерживающие эластичность тканей и сосудов. Для возрастных пациентов назначается ГЗТ.
При наличии в ПЩЖ злокачественной опухоли, проводится лимфаденэктомия и операция по иссечению железистых тканей. При раннем диагностировании возможно удаление только пораженной части железы. Если нет метастазов, иссекается сама злокачественная опухоль.
Если патология уже разрослась и перешла на соседние ткани, т.е. имеется метастазирование, на начальной стадии возможна малоинвазивная операция. Когда затронуты лимфоузлы, проводится лимфаденэктомия, вырезаются и сами узлы.
Когда метастазы перешли на область трахеи, пищевода или другие органы, одного хирургического вмешательства будет недостаточно. Пациенту назначается лучевая и химиотерапия. К сожалению при лучевой терапии возможны частые рецидивы.
После проведенного лечения, пациенту назначается витамин D, кальций. Если иссечена была вся ЩЖ, назначаются гормональные препараты для проведения заместительной терапии. Если лечение с помощью гормонов будет правильным, это даст возможность значительно снизить возможность появления рецидивов.
Рак в паращитовидных железах лечится достаточно легко, если сравнивать с терапией онкопатологии, развившейся в других органах. Прогноз хороший, но все зависит от возраста и состояния здоровья пациента, стадии и формы выявленной болезни.
Поделиться ссылкой:
Паращитовидные железы – это четыре небольшие анатомические структуры, расположенные на задней поверхности щитовидной железы. Эти образования ещё называют околощитовидными или паратиреоидными. Железы эндокринные, выделяют паратгормон, влияющий на кальциево-фосфорный обмен организма.
Встречаются два типа новообразований паращитовидных желёз: доброкачественные и злокачественные. Доброкачественный вид опухоли представлен аденомой, способной трансформироваться в злокачественный вид, или карциному. И аденома, и карцинома – оба новообразования зачастую оказываются гормонально-активными. Встречается и гормонально-неактивная форма, но в пяти процентах случаях. Активность означает, что болезнь сопровождается усиленной выработкой больших количеств паратгормона.
Причины возникновения рака
Точных причин появления опухоли паращитовидной железы медициной не установлено. К часто встречаемым причинам относятся:
- Наследственность. Здесь играет роль наличие в семье таких патологий, как изолированный гиперпаратиреоз и синдром множественной эндокринной неоплазии. Эти болезни редкие, передаются генетически по доминантному типу.
- Перерождение аденомы.
- Применение лучевой терапии в области шеи.
Считаются возможными благоприятными состояниями для развития онкологии паращитовидных желёз следующие факторы:
- Авитаминоз, йододефицит и недостаток кальция.
- Неполноценный рацион питания.
- Интоксикация солями тяжёлых металлов. К ним относятся ртуть, свинец, мышьяк, цинк, кадмий. Отравление возникает из-за употребления в пищу продуктов, содержащих опасные вещества, вдыхания выхлопных газов транспорта, пассивного курения.
Стадии рака паращитовидных желёз
В онкологии принято классифицировать образования по гистологическим признакам, однако для новообразований околощитовидной железы существует одна классификация по распространённости опухоли.
- I стадия: опухоль расположена локально, довольно крупный узел. За пределы железы не выходит, лимфатические узлы не затронуты, метастазов нет.
- II стадия: образование становится более активным, начинает расти и проникать в близлежащие ткани, может давать метастазы в регионарные лимфатические узлы.
- III стадия: рак прорастает в капсулу щитовидной железы, сдавливает соседние органы, обнаруживаются множественные метастатические поражения в регионарных лимфоузлах.
- IV стадия: опухоль достигает больших размеров, возникает развернутая клиническая картина, появляются отдалённые метастатические очаги.
Метастатически поражаются следующие органы:
- почки;
- печень;
- лёгкие;
- кости.
Симптомы заболевания
Рак растёт медленно и вначале не проявляется. Заподозрить можно, когда новообразование прорастает в близлежащие ткани и давит на трахею и пищевод, либо при развитии патологических процессов костного аппарата.
В основе возникающих симптомов лежит гиперкальциемия. Изменения наблюдаются не только в паращитовидных железах, но и в других органах и системах органов.
Характеризуется почечным синдромом. Человек ощущает сильную жажду. Возможны боли в поясничной области из-за появления мочекаменной болезни, связанной с отложением солей кальция. Изменяется концентрационная функция почек. Впоследствии – вероятность развития почечной недостаточности.
Случается запор: кальций влияет на тонус мускулатуры органов, его избыток вызывает спазм. Появляются тошнота и рвота. В редких случаях возникает язва желудка или двенадцатиперстной кишки, а также повреждение поджелудочной железы. Пациента беспокоит боль в животе.
Со стороны сердца опасность представляют развивающиеся нарушения ритма. Избыточный уровень кальция в крови приводит к кальцинозу клапанов и сосудов. Сердцу нужно больше усилий, чтобы вытолкнуть кровь через плотный клапан в кровоток. А из-за уплотнения сосудов повышается общая периферическая сосудистая сопротивляемость и в результате этого развивается артериальная гипертензия.
Поражение ЦНС сопровождается слабостью, утомляемостью. Человека беспокоят частые и сильные головные боли. Важно следить за эмоциональным состоянием, ведь в этот период развиваются депрессивные состояния и психозы.
Опухоль увеличивается в размерах, сдавливает органы шеи. Это проявляется осиплостью голоса либо возникает сухой неконтролируемый кашель. Из-за сдавления пищевода пациенты жалуются на трудность глотания пищи – дисфагию. Визуально отмечается изменение конфигурации шеи: прощупывается бугристость и подвижная шишка.
Помимо упомянутых симптомов, развивается остеопороз, повышается ломкость костей. В таком случае болезнь сопровождается патологическими переломами. Соли кальция откладываются на роговице глаза, вызывая кератит и приводя к снижению остроты зрения. Стремительно снижается вес, несмотря на то, что человек питается как обычно.
Диагностика заболевания
Пациента должны осматривать специалисты двух специальностей: врач-эндокринолог и врач-онколог. Диагностика обширна и для выявления болезни применяется большой спектр методов исследования:
- Расспрос пациента, сбор анамнеза. Важно узнать характер жалоб, когда впервые пациент их отметил, как развивался конкретный симптом. Выясняются случаи эндокринных и других патологий в семье, профессиональные условия, условия быта, регион проживания. Важно узнать, получал ли человек лечение лучевой терапией.
- Физикальный осмотр. Проводится посистемный осмотр организма: дыхательной, сердечно-сосудистой, пищеварительной, мочеполовой, опорно-двигательной системы, также обязателен общий осмотр. В конце обследуется эндокринная система и область шеи: пальпируется щитовидная железа, образование, оценивается структура, однородность, подвижность и болезненность.
- Биохимический анализ крови и анализ мочи. Это исследование даст понять об уровне кальция и фосфора в организме. Высокая концентрация кальция говорит о наличии патологии.
- Исследование крови для определения уровня гормона паращитовидной железы. Для определённых возрастных групп норма содержания паратгормона установлена по-разному. К примеру, до двадцати лет нормальные значения гормона находятся в пределах от 12 до 95 пг/мл, с двадцати до семидесяти лет – от 9,5 до 75 пг/мл, а после семидесяти лет – от 4,7 до 117 пг/мл. Повышение концентрации гормона свидетельствует о гиперпаратиреозе, который может быть следствием рака.
- Исследование крови на онкомаркеры.
- Ультразвуковое исследование – самый быстрый и безопасный метод, который позволяет оценить структуру тканей паращитовидных желёз. На УЗИ отмечается гипоэхогенность сигнала, неровность контуров новообразования.
- Компьютерная томография с контрастированием или магнитно-резонансная томография. Позволяют более точно оценить расположение опухоли, прорастает ли она в окружающие ткани.
- Сцинтиграфия – метод, при котором вводится радиоактивное вещество в небольших количествах внутривенно. Сделав снимок на специальной камере, которая обнаруживает радиоактивность, заметно, что вещество накапливается в раковых клетках.
- Селективная ангиография. Исследование нужно, чтобы узнать, кровоснабжается ли онкологическое образование сосудами. Эта информация полезна хирургам для выбора тактики операции.
- Биопсия. Используется, чтобы дифференцировать морфологию болезни: киста это, аденома или рак. Специальной тонкой иглой проводится забор кусочка органа на исследование. На злокачественность будут указывать следующие признаки: клеточный атипизм диффузный и полиморфизм; метастазирование; инфильтрирующий рост образования внутри сосудов.
- Важно провести дополнительные исследования, чтобы выявить наличие метастаз:
- Рентгенография органов грудной клетки.
- УЗИ почек и органов брюшной полости.
- Эзофагогастродуоденоскопия.
- Эхокардиография.
При необходимости назначаются консультации других профильных специалистов.
Методы лечения рака околощитовидных желез
Традиционное правило медицины: чем раньше диагностировано заболевание, тем больший и лучший эффект окажет лечение. Так и здесь, нужно диагностировать рак железы как можно скорее. К сожалению, терапия лекарственными препаратами при этой болезни не имеет никакого значения. Поэтому основным методом лечения остаётся оперативное вмешательство, независимо от того, доброкачественная ли это опухоль или злокачественная.
Клинические рекомендации по лечению данной патологии содержат сведения о необходимости проведения подготовительных мероприятий перед операцией. Они заключаются в назначении особой диеты с включением продуктов, содержащих большие дозы кальция. Это рыба, говяжье мясо, молочные продукты, различные зерновые и крупы, творог. Вдобавок проводят форсирование мочевыделительной функции: внутривенно капельно вводят физраствор, дают мочегонные препараты. Для предотвращения гиперкальциемического криза допустимо ввести бикарбонат натрия или раствор глюкозы.
Вмешательство проводится в условиях общего наркоза. Всего продолжительность операции составляет от одного до трёх часов, в зависимости от выбранной тактики и объёма операции. Так как это очень редкая патология, то инвазивное вмешательство должен осуществлять только опытный хирург.
Когда раковое новообразование обнаружено на ранних стадиях, есть возможность убрать железу. В данном случае врач может полностью удалить паращитовидную железу (паратиреоидэктомия), если речь идёт о доброкачественном образовании, щитовидную железу (тиреоидэктомия), выполнить гемитиреоидэктомию (убрать половину щитовидной железы), резецировать перешеек или же может удалить отдельные участки. В современное время предпочитаются не открытые операции, а эндоскопические с использованием специального видеооборудования. Этот вид вмешательств менее травматичен для пациента, но единственный минус в том, что хирург может не убрать патологические клетки полностью, что в дальнейшем приведёт к рецидиву заболевания.
Если опухоль обнаруживается в локальных лимфатических узлах, они тоже подлежат обязательному удалению, чтобы остановить распространение раковых клеток в другие органы и системы. Если метастазирование уже произошло, все очаги не удастся удалить. В таком случае применяется лучевая и химиотерапия.
После проведённой операции пациентам обязательно назначаются инъекции кальция и витамина Д. Это профилактика развития гипопаратиреоза. При удалении щитовидной железы назначается заместительная гормональная терапия, причем не временная, а пожизненная.
Применяется для замедления роста раковых клеток, назначается при метастазах. Для лечения используется ионизирующее облучение. Врачом определяется схема лечения, которая включает строго определённое количество процедур на конкретный срок. Проводить этот вид терапии может только врач-онколог со специальным образованием.
Применяются лекарственные препараты, которые направлены на уничтожение раковых клеток. При самом поражении паращитовидных желёз приносит незначительный эффект, больше используется при метастатических поражениях или рецидивах рака. Сопровождается большим количеством побочных эффектов.
Прогноз выживаемости
Ни один врач не даст абсолютно точного ответа о дальнейшем прогнозе жизни. Всё зависит от:
- концентрации кальция в крови;
- стадии, на которой диагностирован рак;
- наличия метастатического поражения лимфатических узлов и других органов;
- сопутствующих патологий пациента и его общего состояния здоровья;
- рецидивов болезни.
Но волноваться не стоит, в большинстве случаев прогноз болезни благоприятный. Относительно онкологических заболеваний других органов рак паращитовидной железы легче поддаётся лечению, в особенности на ранних стадиях. Главное, необходимо соблюдать все рекомендации лечащего врача, регулярно наблюдаться и контролировать периодически уровень кальция в крови. Он нормализуется уже после вторых суток после операции.
Выживаемость в пятидесяти процентах случаях составляет двадцать лет. Ещё в восьмидесяти процентах – 10 лет. И в девяноста процентах случаев выживаемость достигает пяти лет.
К сожалению, от рецидивов болезни никто не застрахован. Даже после успешно выполненной операции рак может вновь вернуться. Это происходит примерно у половины больных в течение жизни.
Профилактика рака околощитовидных желез
Обезопаситься на сто процентов, конечно, нельзя. Но можно выполнять простые правила, которые снизят риск возникновения онкологии. Фактор риска – дефицит кальция, нужно полноценно и правильно питаться, а в рацион включать продукты с повышенным содержанием кальция. Сюда относятся молочные продукты, рыба, морепродукты, творог, говядина. Стараться меньше употреблять алкоголя, так как продукты расщепления этилового спирта содействуют ускоренному выделению кальция из организма. Допустимо под контролем лечащего врача применять добавки, содержащие кальций и витамин Д.
Помимо диеты, периодически необходимо проходить регулярные профилактические обследования у врачей, следить за концентрацией кальция в крови и уровнем паратгормона. Желательно проведение ультразвукового исследования раз в шесть месяцев при наличии факторов риска, к примеру, при облучении шеи во время лучевой терапии или семейной предрасположенности.
Читайте также:

