Парализовало правую сторону при раке
Ведущие специалисты в области нейрохирургии:

Семенистый М.Н. (слева) Профессор, Д.М.Н., Заслуженный Врач РФ, Круглов С.В. (справа)
Автор проекта: профессор, доктор медицинских наук, заслуженный врач РФ, Круглов Сергей Владимирович
Редактор страницы: Семенистый М.Н.

Балязин Виктор Александрович
Балязин Виктор Александрович, Профессор, Доктор Медицинских наук, Заслуженный врач РФ, Отличник Здравоохранения РФ, Врач-нейрохирург, Заведующий кафедрой нервных болезней и нейрохирургии

Молдованов Владимир Архипович
Молдованов Владимир Архипович, Кандидат Медицинских наук, Врач высшей квалификационной категории, 35 клинического стажа

Савченко Александр Федорович
Савченко Александр Федорович, Кандидат Медицинских наук, Врач высшей квалификационной категории, Заведующий нейрохирургическим отделением БСМП№2

Утрата способности ощущать и определять запахи в качестве общего мозгового симптома, по данным М. П. Никитина, Даумана и Смитса, наблюдается у 9,7—10% всех больных с опухолями мозга. По нашим данным, она наблюдается несколько чаще — у 14,8% больных. Нарушение обоняния бывает тем глубже, чем выше внутричерепное давление и чем длительнее оно существует.
Следует заметить, что при исследовании обоняния необходимо, чтобы у больного было ясное сознание и исключена зависимость изменения аносмии от процессов в полости носа.

Нарушение обоняния и параличи при опухолях мозга
Аносмия появляется обычно лишь после длительного существования повышенного внутричерепного давления. Поэтому как общий признак опухоли мозга нарушение обоняния не имеет существенного значения.
Однако аносмия, наряду с другими симптомами, является местным признаком опухоли передней черепной ямки. В этих случаях обоняние может утрачиваться только на стороне опухоли или быть пониженным на этой стороне резче, а внутричерепное давление может оставаться нормальным или быть слабо повышенным.
Односторонняя аносмия, наблюдающаяся на стороне, где атрофирован сосок зрительного нерва, может сочетаться с синдромом Фостер-Кеннеди.
Относительно механизма возникновения аносмии при повышении внутричерепного давления нет единого мнения. Высказывавшийся прежде взгляд о зависимости ее от застойных явлений в обонятельных нервах должен быть отвергнут на том основании, что в противоположность зрительному нерву обонятельные нервы не имеют достаточно крупных сосудов, застойные явления в которых могли бы привести к нарушению их функций. Более вероятной причиной аносмии, по-видимому, является сильное прижатие унцинатной и гиппокамповой извилин височных долей к основанию черепа в связи с расширением боковых желудочков или сдавлением лобными долями первичного обонятельного центра (bulbus olfactorius) и обонятельного тракта.
Парезы и параличи черепно-мозговых нервов
Парезы и параличи черепных нервов при опухолях головного мозга должны рассматриваться в первую очередь как первичные очаговые симптомы или симптомы по соседству. Но при опухолях они могут быть следствием резко повышенного, внутричерепного давления. Возможность возникновения нарушения функций черепных нервов в связи с общим повышением внутричерепного давления доказывается клиникой первичных, а также некоторых закрытых форм водянок, мозга, при которых парезы черепных нервов наблюдаются довольно часто.
Основные причины парезов и параличей черепных нервов, при повышенном внутричерепном давлении следующие: усиленное давление спинномозговой жидкости на ядра черепных нервов, заложенных в области сильвиева водопровода и на дне IV желудочка; прижатие к костям основания черепа интрадуральных отделов нервов мозгом, увеличенным в своих размерах в связи с внутренней водянкой, опухолью, реактивным отеком и набуханием; сдавление корешков и ядер нервов в связи с вклиниванием содержимого средней черепной ямки в отверстие мозжечкового намета или содержимого задней черепной ямки в большую затылочную дыру. Причинами же параличей и парезов слухового нерва (обеих его ветвей), помимо- указанных выше, считают также и специальный механизм, связанный с повышением давления во внутреннем ухе.
Старые авторы (Брунс, Оппенгейм и др.) основное значение в возникновении парезов и параличей черепных нервов на почве повышения внутричерепного давления приписывали прижатию последних к костям основания черепа увеличенным в своих размерах мозгом. Именно в этом обстоятельстве они видели причину часто наблюдающегося при повышенном внутричерепном давлении пареза отводящего нерва, который проходит почти по всему основанию черепа. Действительно,
нервные стволы в этих случаях обычно являются уплощенными п нередко растянутыми. Но этот механизм нарушения функции черепно-мозговых нервов вряд ли является единственным.
При опухолях, расположенных в большой цистерне мозга и по входе в позвоночный канал и вызывающих водянку не только боковых и III желудочков, но и IV желудочка, с расширением сильвиева водопровода, парезы черепных нервов могут возникать в результате давления спинномозговой жидкости на ядра глазодвигательных и черепных нервов, расположенных на дне IV желудочка. Продолговатый мозг и варолиев мост в этих случаях представляются уплощенными, а сильвиев водопровод резко растянутым — диаметром с гусиное перо и даже карандаш. В той или иной степени, страдают функции всех черепных нервов, но чаще всего отводящего, лицевого, кохлеарного и вестибулярного.
Однако наиболее частой причиной парезов черепных нервов является натяжение и сдавление их корешков, а также сдавление, их ядер в связи с ущемлением височной доли, реже задних отделов мозолистого тела в отверстие мозжечкового намета или миндалин мозжечка и продолговатого мозга в затылочную дыру.
Кушинг правильно оценил патогенетическое значение вклинения мозжечковых миндалин в затылочную дыру; в отдельных случаях они могут опускаться до уровня II и даже III шейного позвонка (рис. 6 и 7, стр. 28, 29). Втискиваясь между продолговатым мозгом и твердой мозговой оболочкой, миндалины сильно сдавливают соответствующую половину его, а также нередко оттесняют его в противоположную сторону. При этом страдают как ядра, так и корешки последних трех- четырех пар черепно-мозговых нервов (X, XI и XII).
Вклинивание миндалин мозжечка в затылочное отверстие обычно наблюдается при опухолях задней черепной ямки. Но оно может возникать и при опухолях больших полушарий мозга. Однако при последних более часто наблюдается выпячивание нижней извилины височной доли, реже — задних отделов мозолистого тела (splenium) в щель Биша или в отверстие мозжечкового намета. Втискиваясь в щель между краями отверстия и расположенным в нем мозговым стволом, указанные отделы височной доли сдавливают ножки мозга и особенно мозговой ствол на уровне четверохолмия. Чаще вклинившаяся часть охватывает мозговой ствол только с одной стороны в виде полумесяца (см. рис. 5). В результате мозговой ствол на соответствующей стороне сдавливается и уплощается. Но обычно он одновременно оттесняется в противоположном направлении и прижимается к вырезке в мозжечковом намете на другой стороне. Рейсе выпячивание височных долей бывает двусторонним, охватывая и сдавливая мозговой ствол с обоих боков.
Благодаря близости височной доли к отверстию мозжечкового намета вклинивание ее в это отверстие особенно часто наблюдается при опухолях, локализующихся в ней самой или по соседству от нее. Но оно может возникать и при опухолях других долей мозга. ЛеБо при изучении мозга больных, погибших в клинике Венсана, нашел тенториальное вклинивание при опухолях височной доли у 30% погибших, при опухолях остальных трех долей — у 15%. По-видимому, действительный процент вклинивания височной доли значительно выше, так как во многих случаях возникновения его срочное оперативное вмешательство спасает жизнь больным.
При височном вклинивании, наряду с проводниковыми нарушениями, наиболее часто наблюдаются различной интенсивности парезы глазодвигательного, блоковидного, отводящего нервов, парез взора, нистагм.
При опухолях больших полушарий одновременно с вклиниванием височной доли в отверстие мозжечкового намета может возникать и вклинивание миндалин в затылочное отверстие. В результате сочетания этих двух вклиниваний может возникнуть нарушение функций большого числа черепно-мозговых нервов.
Таким образом, при опухолях головного мозга нарушение функций черепных нервов может зависеть не только от прямого воздействия опухоли на ядра или корешки их, но и быть результатом повышенного внутричерепного давления. Поэтому при наличии последнего использование поражения черепных нервов для целей топической диагностики должно производиться с осторожностью. В подобных случаях всегда необходимо обсудить вопрос о том, не является ли поражение их следствием повышения внутричерепного давления. При невозможности исключить эту зависимость не следует придавать нарушению функций черепных нервов существенного значения при установлении топического диагноза и целесообразно прибегнуть к вентрикулографии. В противном случае возможны грубые диагностические ошибки, например, принятие опухоли больших полушарий за опухоль задней черепной ямки.
При разграничивании поражений черепно-мозговых нервов как симптомов первичноочагового характера поражений, вызванных повышенным внутричерепным давлением, необходимо принимать во внимание следующие данные. Поражение функции черепно-мозговых нервов до развития повышения внутричерепного давления свидетельствует о первично- очаговом характере его. Возникновение же поражений этих нервов на фоне повышенного внутричерепного давления не исключает, но делает сомнительным его первичноочаговый характер.
Медленное и прогрессирующее нарастание нарушений функций черепно-мозговых нервов говорит в пользу первичного поражения их, а быстрое развитие на фоне острого нарастания общемозговых симптомов — в пользу зависимости их от повышения внутричерепного давления. Об этом свидетельствует также колебание интенсивности нарушения функций, например, нарастание ее во время приступа головной боли, ослабление ПОД влиянием интенсивной дегидратации или после вентрикулопункции. Особенно лабильны некоторые проявления, например, двоение, шум в ушах, слабость лицевой мускулатуры, поперхивание, икота, размеры зрачков, головокружение (от повышения внутричерепного давления), которые могут то усиливаться, то ослабевать или на некоторое время совершенно исчезать.
Двустороннее ослабление или утрата роговичных рефлексов указывает на зависимость нарушения функций тройничного нерва от повышения внутричерепного давления, а не от местного процесса.
Однако вышеуказанные особенности поражения черепно-мозговых нервов при опухолях мозга на почве общего повышения внутричерепного давления имеют лишь относительное значение. При опухолях мозга поражение черепных нервов, являясь очаговым симптомом по соседству, может быть различным по своей интенсивности и наблюдаться как справа, так и слева. При повышении внутричерепного давления поражение их может иметь стойкий и резко выраженный характер и локализоваться только на одной стороне.
Примером могут служить следующие два наблюдения.
В октябре 1935 г. в клинику поступила больная Е., 25 лет, с жалобами на шум в правом ухе, онемение и парестезии в левой половине лица, пошатывание при ходьбе, головную боль и утрату зрения. Заболевание началось летом 1934 г. головными болями в темени и левой половине затылка. В марте — апреле 1935 г. появились парестезии в форме бегания мурашек, жжения и онемения в левой половине лица и вскоре прерывистый шум в правом ухе, синхронный, судя по описанию больной, с пульсом и головокружением. Парестезии держались стойко, шум и головокружение временами исчезали. В июле присоединилось пошатывание при ходьбе вправо, в начале сентября ослабло зрение, и больная очень скоро ослепла. Объективно у больной имелись: почти полная утрата всех функций (включая и двигательную) левого тройничного нерва с утратой роговичного рефлекса, легкий правосторонний гемипарез, ослабление слуха на оба уха, резче на правое, спонтанный горизонтальный и вращательный нистагм (вправо — 27 секунд, влево — 25 секунд), неотчетливые мозжечковые симптомы справа, уклонение при ходьбе и поворотах вправо. На глазном дне — атрофия сосков зрительных нервов после застоя.
В этом случае стойкое и значительное выпадение функций тройничного и подъязычного нервов, казалось бы, свидетельствовало об опухолевом заболевании мозга; между тем это было обусловлено закрытой водянкой и значительным расширением IV желудочка.
Приведенные наблюдения служат иллюстрацией правильности высказанного выше положения, что при повышении внутричерепного давления использовать поражения черепно-мозговых нервов в качестве признаков опухолевого заболевания мозга вообще, а при наличии такового — в качестве первичноочаговых симптомов, необходимо осторожно, с учетом всех других данных. В частности, при опухолевых заболеваниях мозга всегда следует иметь в виду и возможность возникновения их в зависимости от общего повышения внутричерепного давления.
Инсульт, или острое нарушение мозгового кровообращения, остается одной из главных причин смертности.
Практика показывает, что в 60% случаев очаг поражения локализуется в левых мозговых структурах, которые контролируют деятельность правой половины тела, где и происходит паралич. Всего нескольких минут остановки кровотока достаточно для гибели миллионов нейронов и образования мертвой зоны в нервной ткани. В патологический процесс вовлекаются проводящие пути сигналов ЦНС к системам и органам справа.

Неврология определяет два вида инсульта с парализацией правой стороны:
- Ишемический инсульт. Возникает из-за закупорки церебральных сосудов атеросклеротическими бляшками и тромбами. В зоне остановки кровообращения возникает очаг некроза мозговой ткани. От его расположения и размера зависит тяжесть последующей парализации, способность ЦНС компенсировать утраченные функции. Недуг чаще всего угрожает гипертоникам, диабетикам, курильщикам и всем, у кого высокий холестерин, тромбофлебит, загущение крови, проблемы с сердечным ритмом. Приступы тахикардии или мерцательной аритмии могут провоцировать образование в полости сердца тромбов, которые с током крови попадают в сосуды мозга. Этот вид инсульта развивается 2-3 дня и дольше, поэтому имеет особенности в диагностике.
- Геморрагический инсульт. Характеризуется разрывом сосудистой стенки и прорывом крови в мозговую ткань, которая погибает от ишемии. Провоцируется гипертоническим кризом, специфическими агрегатными состояниями крови, заболеваниями, вызывающими патологические изменения структуры сосудов. Геморрагический инсульт развивается стремительно, быстро вызывая у больного состояние комы. Этот диагноз влечет наиболее тяжелые последствия.
Практика неврологии показывает, что инсульты с парализацией правой стороны протекают легче, последствия устраняются быстрее. Это объясняется тем, что ишемический инсульт ярче манифестирует начало болезни характерными признаками. Предоставляется запасное время, чтобы распознать недуг, доставить больного в лечебное учреждение. Чем раньше начаты терапевтические действия, тем менее тяжелыми будут последствия. Неврологи называют это забегом наперегонки с инсультом.

Врач-невролог, руководитель клиники хронической боли
По данным Федеральной службы государственной статистики инсульт занимает второе место в структуре смертности. Это опасное неврологическое заболевание, частота возникновения которого увеличивается с каждым годом. Статистика свидетельствует о том, что острое нарушение мозгового кровообращения возникает у каждого третьего человека на 1000 населения. Инсульт в 60% случаев приводит к инвалидизации. Из-за тяжелых осложнений 10% пациентов полностью теряют способность к самообслуживанию. Появление стойкого паралича связано с обширным поражением головного мозга.
Инсульт требует немедленной диагностики и проведения корректного лечения. В Юсуповской больнице обследование проводится с использованием новейшего медицинского оборудования: КТ, МРТ. Благодаря им удается точно определить локализацию патологического очага. Врачи Юсуповской больницы для каждого пациента разрабатывают индивидуальный план терапии и реабилитации. Препараты подбираются в соответствии с последними европейскими рекомендациями по лечению инсультов. Консервативное лечение может быть дополнено оперативным вмешательством при наличии показаний. Помимо этого, для ускорения восстановления назначается физиотерапия и курс лечебной физкультуры.
По характеру, локализации сосудистых катастроф классифицируют виды и подвиды параличей:
Развивается при повреждении зон головного и спинного мозга, ответственных за функцию движения и состояния нервно-мышечного комплекса. Характеризуется специфическими спастическими реакциями. При центральной форме паралича поражаются все мышцы, которые пребывают в постоянном напряжении, а в спокойном демонстрируют клонусы — ритмичные подергивания, в основном в области коленей и стоп. На многих участках отсутствуют или ослабляются диагностические рефлексы. Гипертонус мышц вызывает их болезненное уплотнение с высокой степенью сопротивляемости. Это становится причиной появления болезненных контрактур из-за растягивания сухожилий. При напряжении нередко наблюдается тремор пораженной конечности. Отмечается ослабление лицевых мышц, артикуляционные нарушения. Эти маркеры указывают, в каком участке мозга находится патологический очаг, что в последующем определяет место, где нужно проводить восстановительные мероприятия.
При этом виде инсульта развивается снижение или отсутствие неврологических рефлексов. В мышцах не определяется тонус, они атрофируются, уменьшаются по массе, пациенты теряют способность к передвижению, самообслуживанию и вообще какой-либо деятельности. Главной задачей становится восстановление путей проводимости импульсов головного и спинного мозга к нервно-мышечному аппарату. По характеру патологических симптомов и зон их расположения можно определить, какие именно сегменты центральной нервной системы вышли из строя. Например, поражение передних рогов спинного мозга в области 6-7 шейного и первого грудного позвонков вызывает периферический паралич руки. В области поясничных отделов — паралич ноги. Встречается атрофия мелких мышц — лицевых, глазодвигательных, подъязычных, мышц гортани, трахеи. Соответственно, процесс негативно сказывается на способности глотания, зрения, дыхания и т.д.
Причины
Основная причина правостороннего паралича — инсульты, хронические, а затем острые нарушения кровоснабжения в структурах левого полушария. Нервные ткани очень чувствительны к гипоксии. И даже если некротический очаг значительно удален от мозговой капсулы, парализация правой части тела все же происходит. Чаще всего страдает рука.
- Гиподинамия;
- Питание с преобладанием животных жиров и белков;
- Нарушения метаболизма, углеводного и холестеринового статуса;
- Ограниченный или неполноценный сон;
- Злоупотребление табаком, алкоголем, наркотическими веществами;
- Хронический или сильный одномоментный стресс.
Устранение хотя бы половины этих причин позволит вычеркнуть инсульт из списка основных заболеваний, от которых чаще всего страдают в наше время.
Симптомы
Признаки начавшегося недуга не вызывают сомнений, их должны знать не только медики, но и обычные люди, чтобы вовремя помочь своим близким, знакомым, просто человеку на улице, которому стало плохо. Немедленно следует вызвать неотложку при следующих симптомах:
Лечение
Усилиями организаторов здравоохранения система лечения инсультов в России претерпела положительные изменения. Стало нормой доставлять пациентов с подозрениями на расстройство церебрального кровообращения в течение трех часов на реанимационную койку или на стол нейрохирурга. Во всех крупных городах организованы круглосуточные сосудистые центры. Получили поддержку специализированные структуры, подобные московской Юсуповской больнице, имеющие бесценный опыт лечения и реабилитации самых сложных неврологических заболеваний.
Лечение инсульта, когда правая сторона парализована, начинается в реанимационном отделении, куда пациенты госпитализируются в срочном порядке. Схема терапии предусматривает нормализацию кровообращения мозга, восстановление дыхательных, глотательных функций, устранение угрозы судорожных явлений. Активно проводится борьба с отеком мозга, нормализация водно-электролитного баланса организма, обменных процессов центральной нервной системы.
Несколько отличается схема терапии при геморрагическом инсульте с парализацией правой стороны. На первый план в данном случае выдвигаются препараты, устраняющие тромбоэмболию. Если лечение начато вовремя, тромб уничтожается, восстанавливается нарушенный кровоток. Благодаря современным лекарственным препаратам нередко удается полностью избежать последствий инсульта.
Состояние пациентов требует нормализации гомеостаза, снижения степени проницаемости стенок сосудов и образования плазмина.
В ряде случаев тромбы из сосудов мозга удаляются оперативным путем в отделениях нейрохирургии.
Последующее лечение происходит с помощью лекарственных средств: нейропротекторов, антиагрегантов, антикоагулянтов, тромболитиков, дефибринизирующихэнзимов, гипотензивных средств. Состав, длительность приема лекарств могут варьироваться врачом. Но несколько препаратов для предотвращения инсульта приходится принимать пожизненно.
Инсульт — заболевание, при котором человек должен начать жизнь в новых условиях. Большинству трудно принять свое состояние, поэтому глубокая депрессия — такое же опасное осложнение, как и физические проявления. Уже на первых этапах восстановления этому аспекту уделяется большое внимание. Специалисты Юсуповской больницы — нейродефектологи, нейропсихологии, эрготерапевты, реабилитологи, работая с пациентами в группах и индивидуально, помогают им преодолеть угнетенное, тревожное состояние, обрести уверенность в своих силах преодолеть болезнь, следовать правилам здорового образа жизни. Это изменения принципов питания с преобладанием растительно-молочных продуктов, разумная физическая активность, отказ от вредных привычек, тренировка функций нервной, мышечной, сердечно-сосудистой системы.
Научная и материально-техническая база Юсуповской больницы позволяет пациентам пройти реабилитационные процедуры с использованием современного оборудования, соответствующего европейским стандартам. А доброжелательный, оптимистичный настрой реабилитологов помогает убедиться, что тренажер также важен и нужен, как и таблетка.
Причиной болезни стал образ жизни. Он же становится средством ее преодоления.
Восстановление после инсульта с парализацией правой стороны с помощью массажа начинается на 20-ый день болезни. Это усредненная дата, учитываются тяжесть состояния больного, возраст, сопутствующие заболевания и т.д.
Первые сеансы массажа начинают с осторожного поглаживания конечностей, области мышц спины и шеи. Интенсивность воздействия наращивается от сеанса к сеансу, действия массажиста направлены на восстановление нормального кровообращения и чувствительности в пораженной части тела. При хорошей переносимости в дальнейшем назначается курс мануальной терапии, который демонстрирует хорошие результаты за короткое время. Рекомендуется курс лечебной физкультуры, физиотерапевтические, кинезиотерапевтические процедуры, иглоукалывание для восстановления подвижности конечностей.
Юсуповская больница располагает всем комплексом реабилитационного оборудования, в том числе и инновационного, штатом высококвалифицированных специалистов, владеющих современными методиками и видами массажа и лечебной физкультуры. Их усилия под руководством лучших неврологов страны помогают восстановиться после парализации при инсульте.
Борьба с пролежнями
Пролежни — опасный враг лежачих больных, которым приходится соблюдать длительный постельный режим. Пролежни появляются на участках, которые подвергаются наибольшему давлению, — копчике, лопатках, ягодицах, голенях, предплечьях.
Кожа здесь истончается, образуются зоны некроза. Самая эффективная борьба с пролежнями — это профилактика. Важно как можно чаще менять положение тела, укладывать пациента набок, следить за чистотой кожи, ежедневно проводить гигиенические процедуры, обрабатывать проблемные участки дезинфицирующими и смягчающими растворами.
Пролежни в запущенных стадиях требуют хирургического лечения. Известны случаи, когда больного спасали в реанимации, но затем при плохом уходе он погибал от сепсиса, развившегося от банальных пролежней. Выхаживание после инсульта — это именно тот случай, когда опытная и добросовестная сиделка так же важна, как и врач. А иногда еще важнее.
Реабилитация
При парализации правой стороны врач назначает комплексную программу реабилитационных мероприятий. Сюда включаются курсы массажа и мануальной терапии, лечебная физкультура, диетотерапия, физиотерапевтические процедуры, кинезиотерапия, иглоукалывание, на более поздних этапах возможны занятия в бассейне, в залах на специальных тренажерах. Важно нацелить больного на упорный труд совместно с медиками. Для восстановления потребуется не месяц и не год, а вся оставшаяся жизнь.
Осложнения
Неврологам приходится сталкиваться с многочисленными осложнениями физического и психологического состояния при инсульте, которые представляют:
- Грубые нарушения мыслительной, когнитивной, речевой деятельности;
- Заторможенность восприятия;
- Воспалительные явления бронхо-легочной, мочеполовой системы из-за застойных явлений обездвиженного больного;
- Депрессивные состояния с суицидальными высказываниями.
Эти проявления требуют самого пристального внимания и активной терапии специалистов разного профиля.
Прогнозы
В современной медицине прогнозы быстро устаревают, появляются новые методы и специализации. Вчерашние больные-колясочники или лежачие получают возможность восстановления с использованием IT-технологий, разработок в биотехнологии, создающей принципиально новейшие лекарственные средства, инновационных средств типа экзо-скелетов, которые заново учат ходить парализованных людей. Прорывных идей ждут в научной неврологии, доказавшей, что нейрогенез (выработка новых нейронов даже у пожилых) существует, вопреки расхожему мнению, что нервные клетки не восстанавливаются. Большие перспективы обещает проходящий испытания метод выращивания нейронов из клеток крови пациента. Неврологи смогут чинить головной мозг, заменяя больные участки новыми. И это фантастическое завтра гораздо ближе, чем мы можем предположить.
А сегодня благоприятный прогноз болезни на долгие годы зависит от многих факторов. И главный из них — правильный выбор лечебного учреждения и выбор врача.
Неврологические осложнение при раке Неврологические осложнения системных (то есть возникших за пределами нервной системы) злокачественных новообразований могут быть причиной душевных и физических страданий, ограничения жизнедеятельности, а иногда смерти. Установление диагноза часто вызывает трудности, поскольку различные неврологические расстройства могут иметь сходные симптомы и признаки. Кроме того, дополнительные диагностические трудности могут быть связаны с сопутствующими неврологическими заболеваниями, распространенными среди пациентов пожилого возраста со злокачественными новообразованиями.
Ранняя диагностика и агрессивное лечение могут привести к регрессу неврологических симптомов и значительно улучшить качество жизни пациента. Мы относимся к проблеме неврологических осложнений системных злокачественных новообразований так, как и положено неврологам: сначала выявление пораженной анатомической области или областей (то есть головного мозга, спинного мозга, периферических нервов), затем диагностика с учетом имеющейся симптоматики и использованием результатов соответствующих лабораторных исследований и, наконец, назначение лечения. В рамках этого обзора мы сосредоточили внимание главным образом на тех расстройствах, которые трудно диагностировать, которые требуют консультации невролога, и которые можно эффективно лечить.
Неврологические осложнения при системных (то есть возникших за пределами нервной системы) злокачественных новообразованиях могут быть причиной симптоматики, которая причиняет пациентам дополнительные душевные и физические страдания и в еще большей степени ограничивают жизнедеятельность, чем злокачественное новообразование само по себе, и, если их не лечить, могут привести к летальному исходу. Ранняя диагностика и агрессивное лечение таких осложнений могут привести к регрессу неврологических симптомов и значительно улучшить качество жизни пациента. Однако установить диагноз бывает трудно, поскольку многие неврологические расстройства могут иметь сходные симптомы, и многие виды злокачественных новообразований развиваются у пациентов пожилого возраста, у которых постановку диагноза могут затруднять сопутствующие неврологические заболевания.
Больные с неврологическими осложнениями злокачественных новообразований, как правило, попадают к неврологу в двух случаях: либо у онкологического больного появляется новая неврологическая симптоматика, либо у пациента с неустановленным злокачественным новообразованием развивается неврологическое расстройство, вызванное недиагностированным злокачественным новообразованием. В более ранних обзорах, посвященных неврологическим осложнениям злокачественных новообразований, сначала указывалось неврологическое осложнение и причины его развития, а затем описывались его субъективные и объективные проявления. Однако это вовсе не отражает ситуацию, с которой, как правило, сталкивается врач в своей клинической практике: пациент часто обращается по поводу имеющихся симптомов и отклонений, выявленных при проведении клинических или параклинических исследовании, и задача врача — выявить причину развития симптомов пациента. Соответственно, в данном обзоре наш подход к неврологическим осложнениям злокачественных новообразований будет таким, как и положено в неврологии: сначала мы рассмотрим симптомы и признаки, а затем — их возможные причины. Всеобъемлющее рассмотрение всех неврологических осложнений, встречающихся при злокачественных новообразованиях, не входит в задачи данного обзора — при необходимости можно обратиться к более обширным обзорам (ссылки на рекомендуемую литературу по различным осложнениям приведены в табл. 1).
Осложнения
Примеры
Диагностика
Лечение
Неметастатические осложнения
Прогрессирующая многоочаговая лейкоэнцефалопатия, бактериальные, грибковые, вирусные энцефалиты
Восстановление иммунитета; противомикробные средства
Побочные эффекты лечения
Цисплатиновая нейропатия, стероидная миопатия
Клиническая диагностика, ИПН, ЭМГ
Если это возможно – отмена лекарственного средства
Скрининг сыворотки крови
Коррекция метаболических нарушений
Церебральные инфаркты, церебральные кровоизлияния
ДВ-МРТ; КТ, МРТ (ИВВ)
Рассмотреть вопрос о тромболизисе, антикоагулянтах, хирургическом лечении (при кровоизлиянии в опухоль)
Осложнения, связанные с питанием
Исследование уровня нутриентов в крови
Метастатические осложнения
Хирургическое вмешательство, ОВГМ или СРХ
Эпидуральные компрессии спинного мозга
Хирургическое вмешательство, СРХ или местная ЛТ
Мягкие мозговые оболочки
Очаговые (головной мозг, позвоночник) или диффузные осложнения
Интратекальная химиотерапия, метотрексат в высоких дозах, или местная ЛТ
Периферические нервы и сплетения
Нейролимфаматоз, нейротрофическая меланома
МРТ, ПЭТ, биопсия нервов
Местная ЛТ, химиотерапия*
Гематогенные метастазы (редко)
МРТ, биопсия мышц
Местная ЛТ, химиотерапия
* - хотя водорастворимые химиотерапевтические средства могут проникать в участки головного мозга или нервов там, где из-за опухоли нарушена целостность гематоэнцефалического или гематоневрального барьера, предпочтительно использовать препараты, способные проникать черех неповрежденный барьер.
МРТ – магнитно-резонансная томография.
ДВ-МРТ – диффузионно взвешенная VHN/
ПП – поясничная пункция.
ПЦР – полимеразная цепная реакция.
ИПН – исследование проведения по нерву.
ЭМГ – электромиография.
ИВВ – изображения, взвешенные по восприимчивости.
ИГВВ – иммуноглобулин для внутривенного введения.
ОВГМ – облучение всего головного мозга.
СРХ – стереотаксическая радиохирургия.
ЛТ – лучевая терапия.
ПЭТ – позитронно-эмиссионная томография.
Злокачественные новообразования могут вызывать неврологические осложнения вследствие поражения головного мозга: диффузного (например, делирий или деменция), очагового (например, гемиплегия или афазия) или многоочагового (например, левосторонняя гемиплегия и сужение поля зрения справа).
Делирий — острое изменение когнитивных функций, которое характеризуется спутанностью сознания, дезориентацией, уменьшением объема внимания и нарушениями восприятия, — является распространенным и неспецифическим синдромом, который в стационаре подчас бывает трудно выявить у пациентов, проходящих курс лечения по поводу злокачественного новообразования, и который служит плохим прогностическим признаком. В рамках ретроспективного исследования мы изучили записи консультаций неврологов и заключительные диагнозы у онкологических больных, которые лечились в терапевтических и хирургических отделениях Онкологического центра Мемориальной больницы и Института Слоана — Кеттеринга (Memorial Sloan Kettering Cancer Center — MSKCC) с января по декабрь 2009 г. Невролога вызывали на консультацию к 1008 пациентам. У 175 (17%) больных симптоматика проявлялась в виде новых когнитивных или поведенческих нарушений или же спутанности сознания (то есть делирии). Нет сомнений в том, что эти данные не в полной мере отражают частоту развития неврологических осложнений, поскольку невролога, как правило, не вызывали на консультацию, если причина развития делирия была очевидна (например, сепсис). У 73 (42%) из 175 пациентов с делирием была установлена единственная причина (рис. 1); во всех остальных случаях причин развития делирия было несколько. Причины развития делирия, документированные в MSKCC в 2009 г., были удивительно похожи на причины, которые были зафиксированы в ходе проспективного анализа, проведенного в нашем учреждении в начале 1990 гг.. Такие осложнения, как дегидратация или повышенная температура тела, в отсутствие сепсиса редко являлись причиной развития делирия, однако увеличивали тяжесть симптоматики в обеих когортах при наличии других причин.
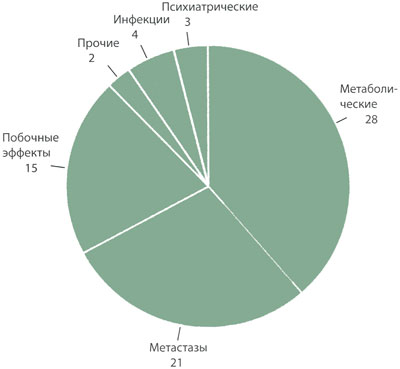
Рисунок 1. Причины развития делирия у больных с системными злокачественными новообразованиями
Результаты ретроспективного изучения медицинской документации всех пациентов, направленных на консультацию к неврологу в Онкологическом центре Мемориальной больницы и Института Слоана – Каттеринга в период с января по декабрь 2009 года. Цифры обозначают количество пациентов
У пациентов с токсическими или метаболическими энцефалопатиями, развившимся по нескольким причинам (например, анемия и гипергликемия), шансы на выздоровление выше, чем у пациентов с делирием, вызванным структурной патологией головного мозга. Делирий имеет две формы: гипоактивную (больной тихий и отстраненный) или гиперактивную (больной возбужден). При форме со сниженной активностью спутанность сознания у больного часто не замечают или принимают ее за депрессию; это расстройство обычно распознают медицинские сестры или родственники. Эпилептические приступы могут быть как симптомом, так и причиной развития делирия (делирий могут индуцировать как бессудорожные эпилептические приступы, так и постиктальные состояния после судорожных приступов).
Диагноз делирия можно установить при помощи краткой оценки психического статуса, которую следует проводить у каждого пациента при госпитализации и при ежедневных обходах пациентов в стационаре. Причину развития делирия можно установить путем тщательного физического осмотра и лабораторного исследования потенциальных метаболических причин, изучения истории лечения больного (как назначенными врачом, так и безрецептурными лекарственными средствами) и диагностической визуализации. Если первоначальный осмотр указывает на деменцию, врачу следует предупредить всех, кто ухаживает за больным, поскольку предшествующая деменция является наиболее распространенным фактором риска развития делирия у пациентов, находящихся в больнице. Пациентам с гипоактивным делирием может помочь лечение метилфенидатом, если причины делирия не установлены и, соответственно, нет специфического лечения.
В отличие от гипоактивного, гиперактивный делирий легко распознается и требует неотложного медикаментозного лечения (обычно при помощи галоперидола); иногда, чтобы избежать повреждений, пациента необходимо фиксировать. Эпилептические приступы, фокальные или генерализованные, могут быть как единственной причиной развития гиперактивного делирия, так и усиливать действие других этиологических факторов его развития. Эпилептические приступы особенно распространены у пациентов с метастазами в головной мозг. В исследовании 470 больных с метастазами в головной мозг эпилептические приступы при поступлении либо в течение заболевания были зарегистрированы у 113 (24%) пациентов. Самой высокой вероятность развития эпилептических приступов была у пациентов с меланомой (67%; n=12), но у пациентов, страдающих раком легкого (29%; n=41), злокачественными опухолями желудочно-кишечного тракта (ЖКТ) (21%; n=13) и раком молочной железы (16%; n=17), частота развития эпилептических приступов также была высокой по сравнению с пациентами со злокачественными новообразованиями без первичного или метастатического поражения головного мозга (4%; n=273). Если у пациента развиваются эпилептические приступы, следует назначить антиэпилептические препараты (АЭП); при выборе АЭП необходимо соблюдать осторожность, поскольку они имеют побочные эффекты, а многие из них могут взаимодействовать со средствами для химиотерапии и другими лекарственными средствами. Мы рекомендуем начинать лечение с леветирацетама, поскольку он не взаимодействует с лекарственными средствами для химиотерапии; если хорошего контроля приступов достичь не удается, мы рекомендуем добавить вальпроат. Профилактическое назначение АЭП не всегда позволяет предотвратить развитие эпилептических приступов, даже если концентрация лекарственного средства находится в терапевтическом диапазоне. Поскольку профилактика некоторыми АЭП неэффективна и потенциально может быть причиной развития когнитивных нарушений и других серьезных побочных эффектов (например, синдром Стивенса — Джонсона), назначать ее для предотвращения эпилептических приступов не следует. Бессудорожный эпилептический статус следует заподозрить у каждого пациента, находящегося в сопоре или коме. Авторы исследования пациентов многопрофильной больницы пришли к заключению, что 8% (n=19) пациентов в коматозном состоянии без клинических признаков эпилептической активности находились в бессудорожном эпилептическом статусе. Данные MSKCC указывают на примерно такую же частоту развития бессудорож ного эпилептического статуса у пациентов со злокачественными новообразованиями. При наблюдении за некоторыми больными можно заметить минимальную судорожную активность в области глаз, лица или кистей, но движения едва различимы; могут иметь место легкие миоклонические судороги. Однако у многих: пациентов какие-либо признаки эпилептической активности отсутствуют, наблюдается только сопор или кома. Отсутствие судорожной активности не всегда означает отсутствие эпилептических приступов; диагноз обычно помогает поставить электроэнцефалография; однако окончательный диагноз устанавливается только если пациент приходит в сознание после лечения с помощью антиконвульсантов. Средства для химиотерапии и антибиотики могут вызывать бессудорожный эпилептический статус.
Этиология делирия обычно многофакторна. Однако в тех случаях, когда делирий вызван единственной причиной, наиболее частой являются метаболические расстройства (особенно в результате лекарственной интоксикации) и ранее не диагностированные метастазы в головной мозг (см. рис. 1). Даже в тех случаях, когда причин несколько, коррекция одного отклонения обычно приводит к регрессу делирия. В связи с этим, даже если имеется очевидная причина (например, метастазы в головном мозге), стоит рассмотреть возможность и других отклонений (например, действия седативных средств или наличия метаболических расстройств). Во всех случаях, когда это возможно, следует отменить седативные и другие лекарственные средства, которые могут вызывать делирий.
Септическая энцефалопатия часто является единственной причиной развития делирия и очень часто служит одним из факторов у пациентов с полифакториальным делирием. Делирий может предшествовать повышению температуры тела или быть осложнением сепсиса, не приводя при этом к повышению температуры. Важным фактором может быть повреждение гематоэнцефалического барьера (ГЭБ), который в норме не позволяет нейротоксичным веществам проникать в головной мозг; прочие факторы включают воспаление, апоптоз и активацию эндотелия. Лечение антибиотиками обычно помогает решить эту проблему.
К редким инфекционным причинам развития делирия у пациентов со злокачественными новообразованиями (особенно в случае иммуносупрессии) относятся энцефалит, вызванный вирусом простого герпеса, и менингиты или менингоэнцефалиты грибковой (например, Cryptococcus spp. или Aspergillus spp.) или бактериальной (например, Nocardia spp. или Listeria spp.) этиологии. Поясничная пункция и анализ цереброспинальной жидкости (ЦСЖ) методом полимеразной цепной реакции обычно позволяют установить диагноз.
У некоторых пациентов с метастазами в головной мозг или мягкие мозговые оболочки, особенно в случае множественных мелких метастазов или диффузного поражения коры, наблюдается делирий без очаговых симптомов. Согласно результатам нашего исследования пациентов, которые проходили лечение в MSKCC, метастазы были единственной причиной развития делирия у 21 из 73 больных с единственной причиной развития делирия, и одной из причин у 32 из 175 больных с несколькими причинами развития делирия. Магнитно-резонансная томография (МРТ) головного мозга с контрастным усилением при помощи гадолиния позволяет выявить метастазы размером 1 мм. Метастазы в головной мозг вызывают симптомы за счет, как минимум, двух механизмов: они могут непосредственно повреждать нервную ткань, провоцируя появление очаговых симптомов, таких как гемипарез, афазия или атаксия, или же способствовать повышению внутричерепного давления, что приводит к развитию общемозговой симптоматики. Поскольку у большинства пациентов с метастазами в головном мозге имеются очаговые симптомы, лечение таких метастазов будет обсуждаться в разделе, посвященном лечению очаговой энцефалопатии.
Причиной повышения внутричерепного давления могут быть объемные образования с окружающим отеком (например, метастазы или внутримозговые кровоизлияния), патологические изменения, вызывающие обструкцию ликворных путей и гидроцефалию (например, метастазы в мягкие мозговые оболочки), или генерализованный отек головного мозга как осложнение метаболических расстройств (например, гипонатриемии). О повышении внутричерепного давления свидетельствуют головная боль, тошнота и рвота. Согласно нашему опыту отек диска зрительного нерва встречается редко. Метаболические расстройства, сосудистые расстройства и инфекции могут вызывать стойкие повреждения головного мозга или способствовать выявлению существовавшей ранее, но недиагностированной легкой деменции. Выбор лечения повышенного внутричерепного давления зависит от причины развития такого давления. Объемные образования можно лечить хирургическим путем. Часто при отеке головного мозга эффективны кортикостероиды. В редких случаях, когда в результате отека или объемного воздействия развивается вклинение, может возникнуть необходимость в экстренном введении гиперосмолярных растворов, прежде чем станет возможно проведение радикального хирургического вмешательства. Для лечения обструкции ликворных путей обычно требуется шунтирование. Высокое внутричерепное давление может осложнять лечение опухолей мягких мозговых оболочек, не вызывая значительного расширения желудочков; при повышенном внутричерепном давлении обычно помогает шунтирование.
В связи с тем, что при злокачественных новообразованиях часто проводятся длительные и сложные операции, требующие многочасовой анестезии, которая может увеличивать риск развития метаболических и других нарушений, в послеоперационный период нередко диагностируют делирий, который для врача может стать одним из самых ярко выраженных и пугающих осложнений. Расстройство обычно дебютирует в первые 48 ч после операции, по прошествии светлого послеоперационного промежутка. Клинические проявления варьируют от легких когнитивных нарушений, которые часто остаются нераспознанными, до острого гиперактивного делирия, который может стать причиной физических повреждений. При выраженном возбуждении пациента рекомендуется применение несколько лекарственных средств. Средством выбора является галоперидол. У пациентов, которые длительно злоупотребляли алкоголем и прекратили пить лишь накануне операции по поводу злокачественного новообразования, после операции может развиться белая горячка (delirium tremens); у таких пациентов выраженность симптомов уменьшается после введения бензодиазепинов, таких как лоразепам.
За исключением ифосфамида, выраженный делирий как осложнение химиотерапии встречается редко (табл. 2). Ифосфамид вызывает энцефалопатию приблизительно у 12% пациентов; токсическим метаболитом ифосфамида считается хлорацетальдегид. Для профилактики и лечения развившейся энцефалопатии используют метилтиониния хлорид (метиленовый синий). Также может быть эффективным внутривенное введение тиамина. Даже без лечения делирий (вызванный введением ифосфамида) обычно проходит за несколько дней.
Тип когнитивных нарушений
Время начала дополнительные симптомы
Читайте также:

