Папиллярный рак мол железы
Одно из самых распространенных злокачественных заболеваний у женщин – это рак молочной железы. Прогноз заболевания основывается на гистологическом строении опухоли. Папиллярный рак является редким вариантом инфильтрующей карциномы – встречается в 1,7% случаев рака молочной железы. Прогноз выживаемости при таком виде рака высокий – пятилетняя выживаемость составляет от 80 до 90%, десятилетняя около 65%. Папиллярный рак очень редко дает рецидивы, редко метастазирует в отдаленные органы и ткани.
Лечение папиллярного рака сложное. При определении типа опухоли следует дифференцировать папиллярный рак от внутрипротоковой папилломы. Папиллярная карцинома молочной железы относится к редким злокачественным новообразованиям. В онкологическом отделении Юсуповской больницы работают высококвалифицированные врачи-онкологи, опыт которых позволяет эффективно лечить самые сложные случаи рака. В больнице проводятся диагностические исследования, позволяющие определить размеры опухоли, её локализацию, наличие метастазов, тип новообразования.
Папиллярная карцинома молочной железы: причины
Папиллярная карцинома характеризуется ростом опухоли в просвет млечного протока. Такой тип рака чаще всего встречается у женщин после 60 лет. Опухоль локализуется в области соска и околососковой зоны, вызывает выделения из соска. При папиллярном раке узлообразование на ощупь мягкое, возможно образование кист внутри опухолевых узлов, кисты содержат кровянистую жидкость. Поражение метастазами встречается у 1% женщин. На развитие злокачественного новообразования оказывают влияние различные негативные факторы:
- Раннее половое развитие.
- Курение.
- Наследственная предрасположенность.
- Ожирение.
- Сахарный диабет.
- Гипертоническая болезнь.
- Поздняя менопауза, наступившая после 55 лет.
- Алкоголизм.
- Наркозависимость.
- Длительное употребление гормонов.
- Отсутствие родов, поздние роды, отказ от кормления.
- Хронические воспалительные процессы в молочной железе.
Существуют благоприятные и неблагоприятные формы папиллярного рака в отношении прогноза выживаемости. Более агрессивная форма – это папиллярный рак, развивающийся из клеток млечных протоков. Опухоль, развивающаяся из эпителия кистозной капсулы или папилломы менее злокачественная, имеет благоприятный прогноз. Лечение агрессивной, более злокачественной формы рака проходит с применением всех видов противоопухолевой терапии.
Папиллярная опухоль молочной железы: симптомы
Симптомы папиллярного рака маловыраженные на начальной стадии развития. Женщинам следует обращать внимание на изменения, происходящие в области молочной железы, соска и кожного покрова:
- В молочной железе появляются уплотнения без четких границ, разного размера. Уплотнение может быть одиночное или появляются множественные узлы.
- Кожа на груди приобретает вид лимонной корочки, в месте локализации опухоли часто отмечается покраснение.
- Молочная железа увеличивается в размере, кожа в области поражения втягивается, меняет цвет, структуру.
- Изменяется положение соска, форма груди, появляется непропорциональность молочных желез.
- Из соска идут кровянистые или прозрачные выделения.
- Появляется боль в области поражения молочной железы.
- В подмышечной области наблюдается покраснение кожи, болезненность, увеличение лимфатических узлов.
Выраженные симптомы при папиллярном раке появляются на поздних стадиях развития заболевания.
Лечение
При лечении папиллярного рака молочной железы с помощью органосохраняющей операции учитывается стадия развития опухоли, степень ее распространения, а также стремление избежать выраженного косметического дефекта, нарушений функциональности органа. Лечение папиллярного рака может проходить различными методами, метод лечения зависит от многих факторов, которые учитывает врач. Для лечения папиллярного рака используют разные методы: химиотерапию, лучевую, гормональную терапию, определенные виды хирургического вмешательства. Врач тщательно проводит удаление пораженных тканей, чтобы избежать рецидива заболевания, выполняет лимфодиссекцию.
При появлении симптомов дискомфорта, узелковых образований, уплотнений в тканях молочной железы следует безотлагательно обращаться к врачу-маммологу или онкологу за консультацией. Обращение к врачу на ранней стадии развития злокачественного заболевания улучшает прогноз выживаемости женщины. В Юсуповской больнице пациентки смогут получить весь спектр услуг по диагностике и лечению опухолей молочной железы в онкологическом отделении.
Папиллярный рак получил свое название из-за особого строения опухоли — она образует сосочковые структуры, в которых имеются соединительнотканные стержни, пронизанные кровеносными и лимфатическими сосудами мелкого калибра. При этом часто зоны папиллярных образований чередуются с зонами солидного или фолликулярного строения. В подавляющем большинстве случаев папиллярный рак поражает щитовидную железу. Реже папиллярные злокачественные новообразования возникают в почках, органах ЖКТ, молочной железе и яичниках.
- Причины возникновения папиллярного рака
- Классификация
- Локализация папиллярного рака
- Симптомы папиллярного рака
- Диагностика папиллярного рака
- Лечение папиллярного рака
- Прогноз при папиллярном раке щитовидной железы
- Профилактика папиллярного рака
- Осложнения папиллярного рака щитовидной железы
Причины возникновения папиллярного рака
Причины возникновения папиллярного рака сложны и многогранны. При этом для разных органов могут быть разные факторы риска. Например, к развитию папиллярного рака щитовидной железы приводят следующие факторы:
- Хроническое воздействие на орган тиреотропного гормона в высоких дозах. Такие состояния наблюдаются при хронических гипертиреозах и при тиреотоксикозе.
- Воздействие ионизирующего излучения, в том числе радиоактивных изотопов йода.
- Наличие доброкачественных новообразований щитовидной железы.
- Дефицит йода.
- Наследственные синдромы — синдром Карни, Каудена, МЭН и др.
Для новообразований других органов может быть своя специфика. Например, папиллярный рак желудка может возникать на фоне полипов, язвенной болезни, инфицирования хеликобактером и др. Рак яичников и молочной железы часто имеет гормональнозависимую природу, при этом новообразования чаще встречаются у нерожавших женщин. Практически для всех локализаций большую роль играют химические канцерогены, курение, неблагоприятная экологическая обстановка, несбалансированное и избыточное питание.
Классификация
Папиллярный рак классифицируют в зависимости от его гистологического варианта, места первичной локализации и стадии заболевания. Ключевое значение имеет первично пораженный орган, поскольку именно от этого будет зависеть гистологический вариант новообразования и прогноз его течения. Что касается стадии заболевания, то здесь учитывается размер опухоли, инвазия в соседние ткани, наличие метастазов в лимфоузлы и отдаленные органы. В целом для каждого органа определены параметры установления стадии рака по системе ТNM (опухоль, лимфогенные и гематогенные метастазы).
Локализация папиллярного рака
Чаще всего папиллярный рак локализуется в щитовидной железе. В других органах он встречается значительно реже. В целом папиллярные новообразования могут развиваться в следующих органах:
- Молочная железа.
- Почки.
- Яичники.
- Кожа.
- Желудок.
- Поджелудочная железа.
Поскольку в подавляющем большинстве случаев локализацией папиллярного рака является именно щитовидная железа, в данной статье рассмотрим данную нозологию.
Симптомы папиллярного рака
На ранних этапах папиллярный рак щитовидной железы не вызывает никаких симптомов. В более позднем периоде могут возникать некоторые признаки, но они неспецифичны и часто присутствуют при других заболеваниях эндокринной системы:
- Наличие узловых образований в органе. Узлы в щитовидной железе еще не являются критерием постановки диагноза, поскольку часто они являются доброкачественными. А вот что должно насторожить, так это возникновение узлов у молодых людей в возрасте до 20 лет, поскольку в этой возрастной группе доброкачественные узловые гиперплазии встречаются редко.
- Лимфаденопатия шейных лимфоузлов (увеличение лимфоузлов). Это также неспецифический признак, поскольку может быть симптомом инфекций верхних дыхательных путей или лимфом.
- Симптомы гипертиреоза: нестабильность настроения, снижение веса, учащенное сердцебиение, повышение аппетита, потливость, слабость и др.
- На распространенных стадиях, когда опухоль выходит за пределы органа, может меняться конфигурация шеи, ее объемы и контуры. Некоторые больные могут отмечать необычные ощущения, например, першение, комок в горле, изменение голоса, затруднение глотания, боль в горле и др.
Все эти симптомы могут быть и при других заболеваниях, поэтому для подтверждения диагноза требуется специальное обследование.
Диагностика папиллярного рака
Для диагностики папиллярного рака применяется ряд специальных тестов:
- Ультразвуковое исследование щитовидной железы. При папиллярном раке будут обнаруживаться узловые новообразования. Заподозрить их злокачественную природу можно по нечеткому контуру и размытым краям.
- Биопсия обнаруженных новообразований. Как правило, для диагностики папиллярного рака используется тонкоигольная аспирационная биопсия, с помощью которой пунктируют узловые новообразования и аспирируют их содержимое. Полученный материал направляется в лабораторию для цитологического исследования. Увеличенные лимфатические узлы также пунктируют. Чтобы результат был максимально достоверным, материал берут из нескольких точек. Если лаборатория выдает неопределенный результат, исследование следует повторить.
- Радиоизотопное сканирование. Это исследование позволяет максимально точно определить объем опухолевой ткани и обнаружить метастазы при их наличии.
- Лабораторные анализы. Всем пациентам, при подозрении на папиллярный рак, назначают анализ на тиреоидные гормоны, а также на тиреоглобулин. При успешном лечении его уровень снижается, а при развитии рецидива или прогрессировании заболевания опять начинает нарастать.
Лечение папиллярного рака
Ключевым моментом в лечении папиллярного рака щитовидной железы является хирургическая операция. Как правило, проводится тотальное удаление органа вместе с капсулой. Также выполняется шейная диссекция, которая подразумевает удаление жировой клетчатки лимфатических узлов. Если рак распространился на окружающие ткани и органы, по возможности проводится их резекция.
Следующим этапом лечения папиллярного рака является радиойодтерапия. Ее суть заключается в следующем — пациент принимает радиоактивный йод, который избирательно аккумулируется в клетках щитовидной железы, в том числе и злокачественных. Это приводит к их локальному облучению и гибели. Перед тем как начинать такую терапию, искусственно создают дефицит йода в организме. Для этого отменяют прием заместительной гормональной тиреоидной терапии на несколько недель и исключают из рациона продукты, богатые йодом (йодированная соль, морепродукты и др).

Кроме того, крайне не рекомендуется в это время проходить компьютерную томографию с контрастированием, поскольку в контрасте содержится йод. На момент начала радиотерапии уровень ТТГ должен превышать 30 мЕд/л. Лечение проводится курсами до полного исчезновения очагов накопления йода и снижения ТГ до 2 нг/л и менее.
И, наконец, заключительным этапом лечения является гормональная терапия. Поскольку при операции полностью удаляется щитовидная железа, продуцировать тиреоидные гормоны просто нечему, и у человека развивается тяжелый гипотиреоз. Чтобы его компенсировать, назначается искусственный гормон, аналогичный тироксину — L-тироксин. Однако его назначают в дозировках, значительно превышающих заместительные уровни гормона. Это необходимо для подавления гормона гипофиза, который стимулирует ткань щитовидной железы, и в том числе злокачественные клетки. Уровень L-тироксина подбирается таким образом, чтобы ТТГ было в пределах 0,05-01 мЕд/л.
Прогноз при папиллярном раке щитовидной железы
Прогноз при папиллярном раке щитовидной железы благоприятный, поскольку эта опухоль является высокодифференцированной. Более чем у 95% пациентов удается добиться полного выздоровления. Однако они вынуждены будут пожизненно принимать искусственный тироксин.
Профилактика папиллярного рака
Профилактика папиллярного рака заключается в следующих мероприятиях:
- Восполнение дефицита йода для людей, проживающих в эндемичный районах. Для этого подходит йодированная соль, увеличение в рационе количества морепродуктов, применение специальных препаратов.
- Своевременное лечение заболеваний щитовидной железы.
- Динамический контроль пациентов из группы риска — лица, проживающие в эндемичной по йод-дефициту районах, лица с обнаруженными узлами в щитовидной железе, пациенты, подвергавшиеся облучению.
Осложнения папиллярного рака щитовидной железы
Осложнения при раке щитовидной железы могут быть связаны с действием опухоли и с лечением заболевания. При прорастании новообразования за пределы органа может происходить поражение органов шеи и головы. При этом отмечается выраженная боль и неврологическая симптоматика. При прорастании в крупные кровеносные сосуды может возникнуть тяжелое кровотечение. Если объем опухоли большой, она может сдавливать пищевод и даже трахею, приводя к нарушению дыхания и прохождению пищевого комка.
Что касается лечения, то как мы уже говорили, удаление щитовидной железы приводит к тяжелому гипотиреозу, который при отсутствии лечения может привести к инвалидизации больного и даже его гибели. Поэтому очень важно принимать L-тироксин.

Папиллярный рак молочной железы, или внутрипротоковая папиллярная карцинома (синонимы: папиллярная карцинома in situ, инкапсулированная папиллярная карцинома, солидная папиллярная карцинома) — редкая гистологическая форма рака молочной железы, насчитывает менее 0,5% случаев. Для этого типа рака характерно папиллярные разрастания, возникающие в просвете протоководольковой системы. В большинстве случаев наблюдается неинвазивная злокачественная пролиферация эпителия.
Инвазивные папиллярные опухоли состоят как из клеток in situ (на месте), которые не вышли за пределы протока, так и из тех, которые проникали в ближайшие структуры.
Папиллярный рак встречается чаще у женщин старшей возрастной группы (средний возраст пациенток около 65 лет). Интересен тот факт, что у мужчин папиллярный рака регистрируется чаще, чем другие типы злокачественных опухолей грудной железы.
Папиллярный рак молочной железы реже поражает лимфатические узлы, более восприимчив к лечению. Прогноз намного лучше, чем при других видах инвазивных карцином.
Инвазивные опухоли молочной железы сначала растут внутри молочного протока, и только затем их клетки, преодолев пределы протока, начинают распространяться в близлежащих тканевых структурах.
Симптомы папиллярного рака молочной железы
В зависимости от размера опухоли может быть представлен пальпируемым образованием или выявляться только маммографически. Кровянистые выделения из соска встречаются в 20-25% случаев.
Скрининговая маммография — лучший способ своевременного (до появления каких-либо симптомов) выявления папиллярного рака.
Причины возникновения карцинома папиллярной карциномы
Доподлинно неизвестно, почему возникает папиллярный рак молочной железы. Однако на сегодняшний день выделенные группы риска по данному заболеванию.
- Женский пол: папиллярный рак груди встречается и у мужчин, но женщины подвержены большему риску.
Возраст: папиллярный рак молочной железы чаще диагностируется после 60 лет и у женщин любого возраста, находящихся в постменопаузе.
Постановка диагноза
Папиллярный рак молочной железы диагностируется так же, как и другие виды рака молочной железы. Одной визуализации недостаточно, чтобы поставить диагноз папиллярной карциномы молочной железы. Поэтому, кроме лучевой диагностики (маммографии, УЗИ и / или магнитно-резонансной томографии), необходима биопсия.
Биопсия подразумевает взятие образца ткани опухоли и исследование его под микроскопом. Присутствие сосочкоподобных структур является отличительной особенностью папиллярной карциномы.
Очаги папиллярная карциномы часто встречается при протоковой карциноме in situ (DCIS). Последняя характеризуется развитием раковых клеток в протоках молочной железы, за его пределы они не выходят.
Внутрипротоковая папиллома — доброкачественное новообразование, которое представлено фибро-васкулярным стержнем, покрытым слоем эпителиальных и миоэпителиальными клетками. Напоминая бородавку, растущую в протоке, это образование может стать причиной односторонних кровянистых выделений из соска.
Папилломатоз является разновидностью гиперплазии. Это доброкачественное состояния, для которого характерны очаги разрастания эпителия протока.
Наличие одной или нескольких внутрипротоковых папиллом или папилломатоза незначительно повышает риск появления онкологии молочной железы.
Лечение папиллярного рака молочной железы
Обычно результаты лечения хорошие, ввиду того, что в большинстве случаев папиллярная карцинома представлена медленно растущей опухоль с низкой степенью злокачественности. Как правило, отсутствует выраженная инвазия в соседнее ткани.
- Размер (папиллярные карциномы в основном небольших размеров)
- Степень злокачественности (указывает на то, как быстро клетки опухоли делятся)
- Статус гормональных рецепторов
- HER2 статус
Может быть предложен вариант частичного удаления ткани молочной железы — лампэктомия. Обычно эта операция выполняется, если отсутствует инвазия. Мастэктомия (удаление всей ткани молочной железы, включая сосок и ареолу) показана в случае наличия опухолевой инвазии.
Опухолевая инвазия — процесс, при котором раковые клетки или же их группы (агрегаты) расходятся из первичного очага опухоли в соседние ткани.
Облучение оставшейся ткани молочной железы обычно проводится после лампэктомии. Это позволяет снизить риск возникновения местного рецидива. После мастэктомия обычно обучается подмышечная область, где расположены лимфатические узлы.
Врач может назначить химиютерапию после операции, что зависит от степени злокачественности опухоли, её рецепторного статуса и состояния регионарных лимфатических узлов. Это метод лечения рака предусматривает применение препаратов (ядов и токсинов), губительно воздействующих на злокачественные клетки.
В свою очередь, препараты гормонотерапии блокируют действие эстрогена на раковые клетки. Если клетки папиллярного рака молочной железы содержат эстрогеновые рецепторы, то гормональная терапия в этой ситуации может быть полезной.
Герцептин (трастузумаб) является наиболее широко используемым препаратом таргетной терапии. Он эффективен при лечении HER2-позитивного рака молочной железы. Если опухоль отрицательна по HER2 белку, трастузумаб не используется.
И наконец, бисфосфонаты — лекарственные средства для усиления костной ткани, которые помогают снизить риск возникновения инвазивного рака грудной железы в постменопаузе — также они предотвращают развитие рецидива онкологического заболевания.
Несколько слов от OncoInfo
Пациентам с онкологией очень важна поддержка. Но только общения с родными и друзьями им часто мало, потому что важно иметь рядом таких людей, которые проходят подобное испытание. Группы онлайн-поддержки для женщин с раком молочной железы — отличным способ поиска женщин, имеющих непосредственный опыт борьбы с этим недугом.
Список использованных источников:
- Pal SK, Lau SK, Kruper L, et al. Papillary carcinoma of the breast: an overview. Breast Cancer Res Treat 2010
- American Cancer Society. Intraductal papillomas of the breast. Updated September 10, 2019
- Ingle SB, Murdeskwar HG, & Siddiqui S. Papillary carcinoma of breast: Minireview. World J Clin Cases. Jan 16, 2016
Нейроэндокринные опухоли
Гистологическое строение опухоли из нейроэндокринных клеток одинаковое независимо от органа поражения.
Они могут иметь типичный карциноидный или недифференцированный вид.
В раке недифференцированного нейроэндокринного типа отмечают способность к слизепродуцированию, что может затруднить диагностику этого гистологического варианта.
Выявление белков-маркеров, характерных для нейроэндокринной дифференцировки, в отдельных клетках рака не дает оснований для выделения такого случая в группу нейроэндокринных опухолей. Для постановки диагноза необходимо доказать продукцию нейроэндокринных гранул у 50% и выше клеточной популяции рака.
Нейроэндокринные опухоли диагностируют у 2-5% пациенток с раком молочной железы (РМЖ). В клинике нейроэндокринного рака крайне редко отмечают проявление синдрома нейроэндокринной секреции, в то же время при лабораторных исследованиях определяют повышенный уровень в крови хромогранина А.
В зависимости от вида роста и степени анаплазии клеток выделяют солидный нейроэндокринный рак, мелко/овсяноклеточный рак, нейроэндокринный крупноклеточный рак.
Солидный нейроэндокринный рак характеризуется сплошным типом роста с гнездными или трабекулярными структурами, с тонкими фиброваскулярными перегородками. Редко можно отметить образование структур типа розеток или палисадов. В соседних участках можно видеть внутрипротоковый папиллярный или дольковый рак. Митотическая активность клеток возрастает в альвеолярных участках рака.
Мелко/овсяноклеточный РМЖ по морфологической характеристике и иммунофенотипу неотличим от мелко/овсяноклеточного рака легкого. Часто отмечают метастазирование по ходу лимфатических сосудов.
Нейроэндокринный крупноклеточный рак построен из крупного или среднего размера клеток, расположенных хаотично. В опухоли выражен полиморфизм клеток и высокий уровень митотической активности.
Окраска по Гримелиусу выявляет аргирофильные гранулы, однако при оценке этой реакции необходимо учитывать только клетки с темными гранулами. Доказательством нейроэндокринной дифференцировки является позитивная реакция с антителами, выявляющими хромогранин и синаптофизин.
Для недифференцированных форм рака характерен хромогранин А, для более зрелых опухолей — хромогранин Б. Только 16% случаев нейроэндокринного рака дают окраску на синаптофизин. Мелкоклеточные варианты в 100% случаев экспрессируют нейронспецифическуто энолазу, но только в 50% — хромогранин А и синаптофизин, в 20% — стиреоидтрансформирующий фактор-1 (TTF-1).
Иногда трудно бывает отличить первичную нейроэндокринную опухоль молочной железы от метастаза. Для первичного поражения молочной железы типичным является позитивная реакция опухолевых клеток к цитокератину 7 и негативная к цитокератину 20, также характерно наличие в близлежащих тканях внутрипротокового рака.
Важна также информация о наличии рецепторов эстрогена и прогестерона в ядрах клеток рака. При нейроэндокринных раках в 100% клеток сохраняется экспрессия Е-кадгерина, что позволяет дифференцировать его от долькового рака.
Прогноз зависит исключительно от степени атипии клеток, причем следует учитывать, что мелкоклеточные варианты всегда рассматривают как недифференцированные (фото 72).

Фото 72. Нейроэндокринный (овсяноклеточный) рак молочной железы из мелких клеток, недифференцированный тип. Гематоксилин-эозин, х 100
Специфических генных аномалий при нейроэндокринных раках не выявлено.
Инвазивный папиллярный рак
Это форма РМЖ с более благоприятным прогнозом. Составляет 1-2% в структуре рака молочной железы. Термин не следует использовать для определения инвазивного РМЖ, утратившего папиллярное строение в своем инвазивном компоненте, даже при условии сохранения его в небольших неинвазивных участках рака. Среди пациенток с этим раком преобладают женщины в постменопаузальный период.
Опухоль характеризуется прежде всего мягкой консистенцией, но не такой как консистенция медуллярного рака. Структура опухоли более рыхлая, напоминающая рак мочевого пузыря. В случае внутрикистозной локализации опухоли можно четко выявить папиллярный тип роста.
Характерным микроскопическим признаком данной опухоли является образование сосочковых структур. Это классические папиллярные структуры, более грубые или более нежные в зависимости от степени развития стромы. По периферии инвазивного папиллярного рака отмечают поля солидного роста.
У клеток опухоли апокриновый тип строения с более или менее выраженной цитоплазмой. В Уз случаев выявляют инвазию лимфатических сосудов. В 23% случаев отмечено вовлечение в опухолевый процесс кожи или соска, но без педжетоидной трансформации.
Результаты разных исследований отмечают разную выживаемость. Достоверно прогнозировать клиническое течение рака только на основании гистологического строения опухоли невозможно, и лишь наличие метастазов в аксиллярных лимфатических узлах позволяет создать предварительную картину выживаемости (фото 73-75).

Фото 73. Инвазивный папиллярный рак молочной железы. Гематоксилин-эозин, х 100

Фото 74. Инвазивный папиллярный рак молочной железы. Гематоксилин-эозин, х 100

Фото 75. Инвазивный папиллярный рак молочной железы. Гематоксилин-эозин, х 100
Инвазивный микропапиллярный рак
Характеризуется наличием мелких гнезд опухолевых клеток, лежащих в ячейках светлой стромы. Анализ показывает большую склонность к инвазии стенки сосудов.
Частота заболеваемости этим видом рака составляет менее 2%, хотя в 3-6% случаев инвазивного РМЖ также можно выявить участки микропапиллярного роста.
Типичным является расположение мелких желез как бы в пустоте, клеточный полиморфизм слабо выражен, нехарактерны некрозы и лимфоидная инфильтрация стромы (фото 76).

Фото 76. Инвазивный микропапиллярный рак молочной железы. Опухолевые клетки с признаками апокринизации. Гематоксилин-эозин, х 200
Довольно часто в инвазивном микропапиллярном раке выявляют инвазию стенки сосудов (60%). В 72-77% первично выявленного рака отмечают наличие метастазов в периферических лимфатических узлах (фото 76).
Л.М. Захарцева, М.В. Дятел, А.В. Григорук
О карциноме
Новообразование грудной железы агрессивно растет. Зачастую рост опухолевых клеток очень быстрый. Стоит учитывать, что это заболевание может поражать разные возрастные категории женщин: в возрасте (40-50 лет), совсем юных (от 10-20) и даже пожилых женщин (от 80 и старше). Данный вид карциномы является самым частым среди злокачественных новообразований у женского пола. В общем списке он стоит на втором месте, уступая раку легких.
Человеку, столкнувшемуся с болезнью не стоит отчаиваться! Рак молочной железы — излечимое заболевание. Выживаемость при этом виде рака зависит от стадии заболевания и своевременного лечения. К проблеме стоит подойти со всей ответственностью: начиная от выбора мед учреждения и лечащего врача, и заканчивая прохождением всех назначенных обследований.
Клиническая картина
Клиника аденокарциномы груди напрямую зависит от ее стадии. Вследствие быстрого течения заболевания, патология может быстро обнаружиться. Если этого не произошло, скорее всего женщина просто невнимательно относится к своему здоровью или попросту не знает возможных симптомов. Видимые признаки этой болезни можно заметить уже на раннем этапе.
Для своевременного выявления возможных признаков карциномы следует знать ее признаки:
- Имеется уплотнения в груди. Чаще всего такие уплотнения обнаруживаются в верхне-наружном квадрате железы, реже в другом месте. Главное помнить, что любое уплотнение – это повод обратиться к врачу.
- Видимые внешние изменения кожи желез. При рассматриваемом виде карциномы, кожа груди приобретает характерный, красновато-синюшный цвет.
- Участок кожи груди изменяет свою форму, при этом размеры обычно не меняются или меняются несущественно.
- Увеличился лимфоузел (лимфоузлы) в подмышечных впадинах. Их увеличение и болезненность может указывать на имеющееся заболевание. Не стоит судить лишь по одному увеличению лимфоузлов, следует помнить, что их болезненность так же могут спровоцировать и другие, не столь серьезные причины.
- Карцинома груди любит маскироваться под обычное воспаление, такое как мастит или рожа. Если самостоятельное обследование ни к чему не привело или какой-то признак был замечен, необходимо пройти обследование у гинеколога.
Своевременное выявление болезни – это залог выздоровления.

Инвазивный и неинвазивный рак
Имеется два вида – инвазивный и неинвазивный. Различие их в способности метастазировать, то есть прорастать в другие органы и ткани, порой расположенные вовсе не по соседству.
4 степени определения инфильтрующей карциномы:
- G1 – высокодифференцированный рак
- G2 – умеренно дифференцированый
- G3 – низкодифференцированный
- G4 – не дифференцируется
Для степени G1 и G2 прогноз будет более благоприятным.

Симптоматика
Еще раз о симптомах, которые вызывают подозрение о наличии рака:
Классификация
Код карциномы молочной железы по международной номенклатуре МКБ10 – С50. Его классифицируют в зависимости от степени размножения клеток и от схожести опухоли со здоровыми клетками.
Классификация по TNM:
- T- наличие новообразования
- TX– оценить опухоль невозможно (неспецифический рак)
- TO – нет данных об опухоли
- Tis – инвазивный рак
- T1-T4 – размер железы увеличен
- N – наличие узла
- NX – лимфоузлы оценить невозможно
- NO – отсутствие метастазов в лимфоузлах
- N1-N3 – лимфоузлы увеличены в размере
- M — перемещение
- MO – полное отсутствие метастазов
- M1 – имеются метастазы

- Дольковая аденокарцинома In situ – распространения опухоли происходит в дольках желез, поэтому так рак и называется. Чаще поражаются обе груди сразу.
- Комедокарцинома (аденогенный) рак – выводные протоки железистого эпителия имеют вид извилистых плотных образований.
- Проточная (внутрипротоковая) – каких либо индивидуальных характеристик не имеет. При протоковой карциноме появляются выделения из соска, иногда боль. Раковые клетки перемещаются по кровеносным и лимфатическим сосудам в другие органы и ткани (инвазивный).
- Лобулярная инфильтративная карцинома. Поражает чаще женщин возраста 45-50 лет. На груди образовывается инфильтрат. Бывают случаи распространения на яичники и матку. Маммография, к сожалению, не выявляет признаков данной опухоли.
- Имеющиеся признаки воспаления на фоне злокачественного поражения железы. Женщины могут перепутать вид опухоли с маститом. Симптомы весьма схожи: поднимается температура, прощупываются уплотнения в груди и бывают покраснения на месте инфильтратов.
- Медуллярный рак. Четко ограниченный, очерченный и плотный вид опухоли размером 2-3см. Данным видом рака заболевают женщины от 50 лет и младше. При данном виде рака выживание и выздоровление бывают чаще неблагоприятных прогнозов.
- Тубулярная карцинома. Высокодифференцированная опухоль. Может возникать как у молодых девушек 25 лет, так и у совсем пожилых женщин старше 80 лет. По размеру этот вид рака не более 2 см, часто занимает верхне-наружный квадрант груди. Разрастается медленно и поражает жировую клетчатку. Прогнозирование данного вида рака весьма благоприятно.
- Папиллярный рак встречается довольно редко, в 1-2 % случае. Опухоль возникает близь соска, вызывая выделения из него.
- Микрокарцинома (опухоль Грехема). Новообразование этого вида обладает малыми размерами с явлениями склероза. Единственное клиническое проявление – это распространение в лимфатические узлы шеи. Это разновидность папиллярной карциномы.
- Метапластическая карцинома. Встречается преимущественно у женщин негроидной расы старше 60 лет. Является самым агрессивным видом рака молочной железы, хотя встречается относительно редко.
- Муцинозный рак – это заболевание потовых желез груди.
- Карциносаркома. Этот вид новообразования весьма распространен и бывает связан с раком груди.
Факторы риска
Основой фактор риска – конечно возраст. К сожалению, число женщин, заболевших раком молочной железы растет. Процент заболеваемости пациентов до 40 лет невелик – 0,5%. В возрасте от 35 до 55 лет процент резко возрастает до 4%. Категория женщин от 55 до 80 лет страдают от болезни еще чаще – 7% (примерно одна женщина из 15). От 80 и старше болеет почти каждая седьмая женщина (14,3%).
Имеются и другие риски возникновения аденокарциномы молочной железы. К ним относятся:
- наследственность — ранее раковое новообразование имелось у ближайших родственников (матери, дочери, бабушки), что существенно увеличивает риск заболевания.
- мутационные гены BRCA1 и BRCA2,унаследованные от родственников
- есть вероятность рецидивов (возвращения) опухоли, если таковое уже имелось
- провоцировать аденокарциному могут имеющиеся доброкачественные изменения в молочной железе (мастопатия)
- отсутствие родов или же поздние роды
- гормонотерапия в постменопаузальном периоде
- курение всегда стоит на первом месте причин возникновения любого вида рака
- ожирение и сахарный диабет 2 типа
- болезни печени и неправильная работа щитовидной железы
- радиационное излучение

Профилактика
Для снижения рисков развития карциномы молочной железы стоит придерживаться профилактических мер:
- половая жизнь должна быть регулярной
- регулярные осмотры у гинеколога
- роды до 28 лет
- обязательное кормление грудью
- отказ от курения и употребления алкоголя
- грамотное использование противозачаточных средств
- борьба с ожирением
- правильное питание
- стрессоустойчивость
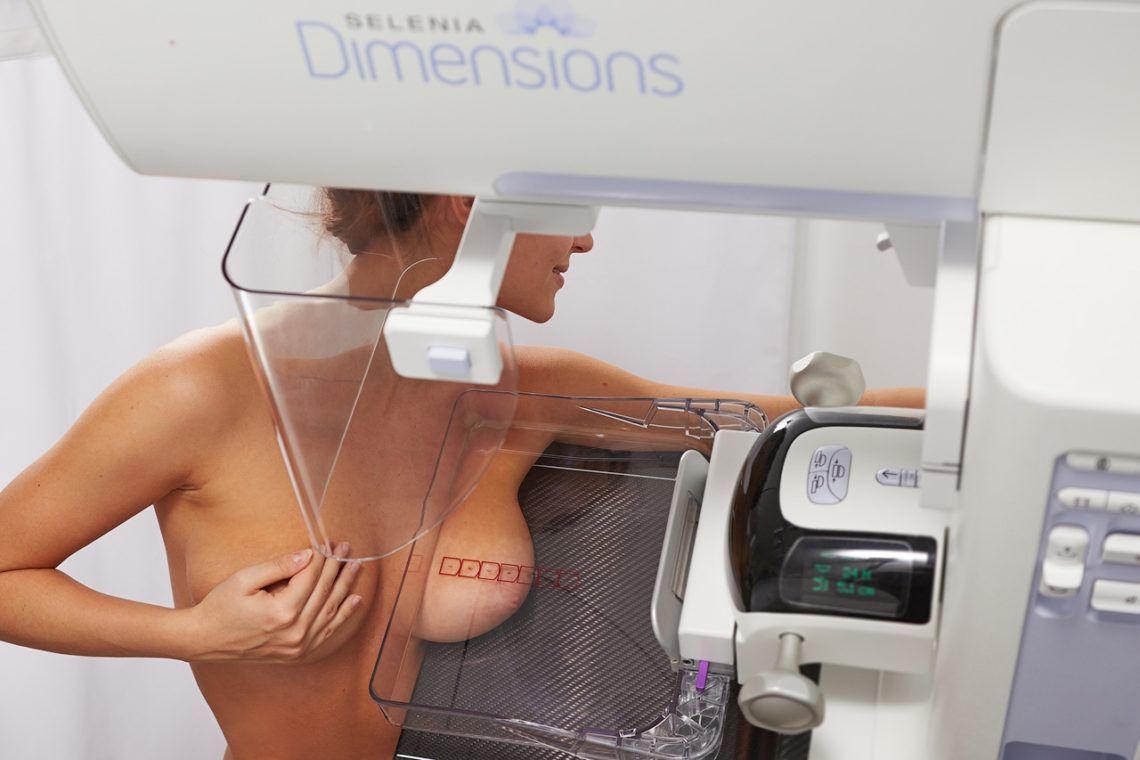
Диагностика
Заподозрив у себя рак груди, человек должен немедленно отправиться в лечебное учреждение для дальнейшего обследования. Женщину направляют на диагностику и сдачу анализов. Для начала проводится мануальное обследование у врача маммолога. Назначается маммография и рентген молочных желез. До 35 лет рентген проводить не желательно, так как молодая железистая ткань чувствительна к рентгеновским лучам.
Всем женщинам обязательно, при обследовании назначают ультразвуковое обследование (УЗИ), которое оценивает степень поражения ткани и помогает отличить кисту от опухоли. Реже назначают МРТ.
В том случае, если обследования указали на имеющиеся новообразования в молочной железе, назначается биопсия. Биопсия – это лабораторное обследование иссеченной ткани. Она помогает выявить точную стадию и тип рака. Биопсия показывает, является ли этот тип рака гормонозависимым.
Также назначается и гистологический анализ. Гистология – микроскопический анализ взятых тканей. Этот метод самый точный. Он поможет определить раковые клетки и даже объяснит причину их появления.
Для детального уточнения стадии берутся анализы. После того, как врач поставит точный диагноз, он определяет местоположение и размер опухоли, появились ли метастазы, скорость их распространения, и назначает лечение.

Лечение
Лечить рак необходимо сразу после обнаружения. При любом виде основным его лечением будет полное удаление опухоли, то есть хирургическая операция. Лампэктомия проводится, если болезнь выявлена на ранней стадии. Врач удаляет раковые ткани и, если потребуется, участок вокруг нее. Крупные злокачественные образования подлежат полному удалению железы (мастэктомия). Зачастую удаляют и лимфатические узлы, расположенные рядом. Рассматриваются случаи удаления обеих грудей сразу.
На опухоль воздействуют ионизирующим излучением. Метод лечения проводится после того, как была проведена операция по удалению груди или же ее участка. Лучевая терапия достаточно эффективна, так как уничтожает оставшиеся раковые клетки.

Используют химические препараты, помогающие бороться с различными видами опухоли. Обычно курс химиотерапии необходимо делать после проведения хирургической операции. В некоторых случаях химиотерапию могут провести до операции, для уменьшения новообразования.
Лечение гормонозависимого рака осуществляется препаратами, способными останавливать выработку некоторых гормонов в организме. Также эту терапию применяют как средство блокировки поступления гормонов к опухоли. Гормональная терапия снижает рецидивы и контролирует рост опухоли при наличии.
Всеми забытое, но весьма эффективное средство борьбы с раковыми клетками – креолин. Народное средство выпускают в каплях и зачастую продают в ветеринарных аптеках. Перед применением необходимо проконсультироваться с врачом. Отзыв на применение этого препарата рассказывает об его эффективности и значимости в борьбе с раковыми клетками, но этот препарат был незаслуженно всеми забыт.
Читайте также:

