Папиллярная опухоль злокачественного потенциала
| PUNLMP (папиллярное Уротелиальное Новообразование низкого злокачественного потенциала) | |
|---|---|
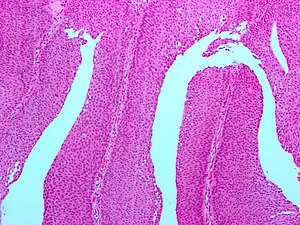 | |
| Микрофотография из PUNLMP. Промежуточное увеличение. Н & Е окрашивание . | |
| Специальность | Урология , патология |
Папиллярное уротелиальное новообразование низкого злокачественного потенциала ( PUNLMP ) является экзофитным (наружу растет), (микроскопически) Ниппель-образная форма (или папиллярный) , предварительно злокачественная опухоль слизистой оболочки верхнего мочеполового тракта (The уротелии ), которая включает в себя почечную лоханку , мочеточники , мочевой пузырь и часть уретры .
PUNLMP произносится каламбур - комок , как слова каламбур и комок .
Как следует из их названий, PUNLMPs являются новообразованиями , т.е. клоновых клеточные разрастания , которые , как полагают, имеют низкую вероятность развития рака в уротелиальный, т.е. злокачественности , такие как рак мочевого пузыря .
содержание
- 1 Признаки и симптомы
- 2 Диагностика
- 2.1 Дифференциальная диагностика
- 3 Лечение
- 4 Ссылки
- 5 Внешние ссылки
Признаки и симптомы
PUNLMPs может привести к крови в моче ( гематурия ) или может быть бессимптомным.
диагностика

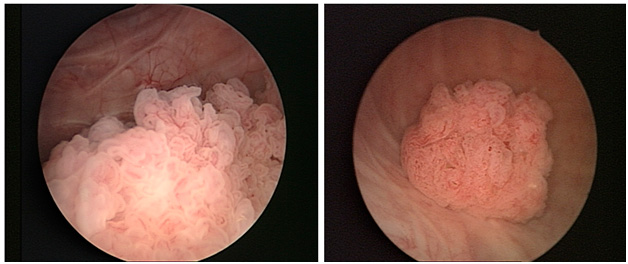
PUNLMPs являются экзофитные повреждения , которые появляются рыхлые невооруженным глазом , и когда изображается во время цистоскопии . Они окончательно диагноз после удаления путем микроскопического рассмотрения патологоанатомов .
Гистологический , они имеют папиллярную архитектуру с тонкими фиброзна сосудистыми ядрами и редкими базальными митозами . Сосочки редко запал и на редкость ветви. Цитологический , они имеют равномерное ядерное расширение.
Они не могут быть надежно отличить от низкокачественных папиллярных карцином уротелиальных с помощью цитологического и их диагноза (визави низкосортных папиллярной карцинома уротелиальной) имеет плохую надежность между оценщиками .
Патологические классификации и постановка опухоль: градуированные по степени клеточной атипия (G1-> G3), и поставили:
- папиллома
- папиллярная опухоль с низким злокачественным потенциалом (PTLMP)
- папиллярные уротелиальные карциномы низкосортные
- папиллярные уротелиальные карциномы высокого класса.
- Папилломы.
- Низкий сорт папиллярного рака уротелиального.
лечение
PUNLMPs рассматривается как неинвазивные низкосортные папиллярные карциномы уротелиальных, иссечение и регулярные последующих cystoscopies.
Существует редкое возникновение тазовых рецидива низкосортного поверхностного TCC после цистэктомии. Задержка презентация с рецидивом низкосортных уротелиальной карциномой является необычным лицом и следует учитывать потенциальный механизм травматической имплантации. Типично опухоли низкой степени устойчивы к системной химиотерапии и лечебно-Намерение хирургической резекции опухоли должны быть рассмотрены.
Папиллярный рак получил свое название из-за особого строения опухоли — она образует сосочковые структуры, в которых имеются соединительнотканные стержни, пронизанные кровеносными и лимфатическими сосудами мелкого калибра. При этом часто зоны папиллярных образований чередуются с зонами солидного или фолликулярного строения. В подавляющем большинстве случаев папиллярный рак поражает щитовидную железу. Реже папиллярные злокачественные новообразования возникают в почках, органах ЖКТ, молочной железе и яичниках.
- Причины возникновения папиллярного рака
- Классификация
- Локализация папиллярного рака
- Симптомы папиллярного рака
- Диагностика папиллярного рака
- Лечение папиллярного рака
- Прогноз при папиллярном раке щитовидной железы
- Профилактика папиллярного рака
- Осложнения папиллярного рака щитовидной железы
Причины возникновения папиллярного рака
Причины возникновения папиллярного рака сложны и многогранны. При этом для разных органов могут быть разные факторы риска. Например, к развитию папиллярного рака щитовидной железы приводят следующие факторы:
- Хроническое воздействие на орган тиреотропного гормона в высоких дозах. Такие состояния наблюдаются при хронических гипертиреозах и при тиреотоксикозе.
- Воздействие ионизирующего излучения, в том числе радиоактивных изотопов йода.
- Наличие доброкачественных новообразований щитовидной железы.
- Дефицит йода.
- Наследственные синдромы — синдром Карни, Каудена, МЭН и др.
Для новообразований других органов может быть своя специфика. Например, папиллярный рак желудка может возникать на фоне полипов, язвенной болезни, инфицирования хеликобактером и др. Рак яичников и молочной железы часто имеет гормональнозависимую природу, при этом новообразования чаще встречаются у нерожавших женщин. Практически для всех локализаций большую роль играют химические канцерогены, курение, неблагоприятная экологическая обстановка, несбалансированное и избыточное питание.
Классификация
Папиллярный рак классифицируют в зависимости от его гистологического варианта, места первичной локализации и стадии заболевания. Ключевое значение имеет первично пораженный орган, поскольку именно от этого будет зависеть гистологический вариант новообразования и прогноз его течения. Что касается стадии заболевания, то здесь учитывается размер опухоли, инвазия в соседние ткани, наличие метастазов в лимфоузлы и отдаленные органы. В целом для каждого органа определены параметры установления стадии рака по системе ТNM (опухоль, лимфогенные и гематогенные метастазы).
Локализация папиллярного рака
Чаще всего папиллярный рак локализуется в щитовидной железе. В других органах он встречается значительно реже. В целом папиллярные новообразования могут развиваться в следующих органах:
- Молочная железа.
- Почки.
- Яичники.
- Кожа.
- Желудок.
- Поджелудочная железа.
Поскольку в подавляющем большинстве случаев локализацией папиллярного рака является именно щитовидная железа, в данной статье рассмотрим данную нозологию.
Симптомы папиллярного рака
На ранних этапах папиллярный рак щитовидной железы не вызывает никаких симптомов. В более позднем периоде могут возникать некоторые признаки, но они неспецифичны и часто присутствуют при других заболеваниях эндокринной системы:
- Наличие узловых образований в органе. Узлы в щитовидной железе еще не являются критерием постановки диагноза, поскольку часто они являются доброкачественными. А вот что должно насторожить, так это возникновение узлов у молодых людей в возрасте до 20 лет, поскольку в этой возрастной группе доброкачественные узловые гиперплазии встречаются редко.
- Лимфаденопатия шейных лимфоузлов (увеличение лимфоузлов). Это также неспецифический признак, поскольку может быть симптомом инфекций верхних дыхательных путей или лимфом.
- Симптомы гипертиреоза: нестабильность настроения, снижение веса, учащенное сердцебиение, повышение аппетита, потливость, слабость и др.
- На распространенных стадиях, когда опухоль выходит за пределы органа, может меняться конфигурация шеи, ее объемы и контуры. Некоторые больные могут отмечать необычные ощущения, например, першение, комок в горле, изменение голоса, затруднение глотания, боль в горле и др.
Все эти симптомы могут быть и при других заболеваниях, поэтому для подтверждения диагноза требуется специальное обследование.
Диагностика папиллярного рака
Для диагностики папиллярного рака применяется ряд специальных тестов:
- Ультразвуковое исследование щитовидной железы. При папиллярном раке будут обнаруживаться узловые новообразования. Заподозрить их злокачественную природу можно по нечеткому контуру и размытым краям.
- Биопсия обнаруженных новообразований. Как правило, для диагностики папиллярного рака используется тонкоигольная аспирационная биопсия, с помощью которой пунктируют узловые новообразования и аспирируют их содержимое. Полученный материал направляется в лабораторию для цитологического исследования. Увеличенные лимфатические узлы также пунктируют. Чтобы результат был максимально достоверным, материал берут из нескольких точек. Если лаборатория выдает неопределенный результат, исследование следует повторить.
- Радиоизотопное сканирование. Это исследование позволяет максимально точно определить объем опухолевой ткани и обнаружить метастазы при их наличии.
- Лабораторные анализы. Всем пациентам, при подозрении на папиллярный рак, назначают анализ на тиреоидные гормоны, а также на тиреоглобулин. При успешном лечении его уровень снижается, а при развитии рецидива или прогрессировании заболевания опять начинает нарастать.
Лечение папиллярного рака
Ключевым моментом в лечении папиллярного рака щитовидной железы является хирургическая операция. Как правило, проводится тотальное удаление органа вместе с капсулой. Также выполняется шейная диссекция, которая подразумевает удаление жировой клетчатки лимфатических узлов. Если рак распространился на окружающие ткани и органы, по возможности проводится их резекция.
Следующим этапом лечения папиллярного рака является радиойодтерапия. Ее суть заключается в следующем — пациент принимает радиоактивный йод, который избирательно аккумулируется в клетках щитовидной железы, в том числе и злокачественных. Это приводит к их локальному облучению и гибели. Перед тем как начинать такую терапию, искусственно создают дефицит йода в организме. Для этого отменяют прием заместительной гормональной тиреоидной терапии на несколько недель и исключают из рациона продукты, богатые йодом (йодированная соль, морепродукты и др).

Кроме того, крайне не рекомендуется в это время проходить компьютерную томографию с контрастированием, поскольку в контрасте содержится йод. На момент начала радиотерапии уровень ТТГ должен превышать 30 мЕд/л. Лечение проводится курсами до полного исчезновения очагов накопления йода и снижения ТГ до 2 нг/л и менее.
И, наконец, заключительным этапом лечения является гормональная терапия. Поскольку при операции полностью удаляется щитовидная железа, продуцировать тиреоидные гормоны просто нечему, и у человека развивается тяжелый гипотиреоз. Чтобы его компенсировать, назначается искусственный гормон, аналогичный тироксину — L-тироксин. Однако его назначают в дозировках, значительно превышающих заместительные уровни гормона. Это необходимо для подавления гормона гипофиза, который стимулирует ткань щитовидной железы, и в том числе злокачественные клетки. Уровень L-тироксина подбирается таким образом, чтобы ТТГ было в пределах 0,05-01 мЕд/л.
Прогноз при папиллярном раке щитовидной железы
Прогноз при папиллярном раке щитовидной железы благоприятный, поскольку эта опухоль является высокодифференцированной. Более чем у 95% пациентов удается добиться полного выздоровления. Однако они вынуждены будут пожизненно принимать искусственный тироксин.
Профилактика папиллярного рака
Профилактика папиллярного рака заключается в следующих мероприятиях:
- Восполнение дефицита йода для людей, проживающих в эндемичный районах. Для этого подходит йодированная соль, увеличение в рационе количества морепродуктов, применение специальных препаратов.
- Своевременное лечение заболеваний щитовидной железы.
- Динамический контроль пациентов из группы риска — лица, проживающие в эндемичной по йод-дефициту районах, лица с обнаруженными узлами в щитовидной железе, пациенты, подвергавшиеся облучению.
Осложнения папиллярного рака щитовидной железы
Осложнения при раке щитовидной железы могут быть связаны с действием опухоли и с лечением заболевания. При прорастании новообразования за пределы органа может происходить поражение органов шеи и головы. При этом отмечается выраженная боль и неврологическая симптоматика. При прорастании в крупные кровеносные сосуды может возникнуть тяжелое кровотечение. Если объем опухоли большой, она может сдавливать пищевод и даже трахею, приводя к нарушению дыхания и прохождению пищевого комка.
Что касается лечения, то как мы уже говорили, удаление щитовидной железы приводит к тяжелому гипотиреозу, который при отсутствии лечения может привести к инвалидизации больного и даже его гибели. Поэтому очень важно принимать L-тироксин.
Одной из форм злокачественных новообразований среди взрослых и детей является папиллярный рак щитовидной железы.

К особенности заболевания относится образование опухоли на здоровой ткани щитовидной железы и может диагностироваться, как доброкачественная опухоль или киста. Женщины заболевают в 2,5 раза чаще мужчин, у детей этот вид рака отмечается очень редко.
Причины развития болезни
Этиология заболевания до конца не изучена, однако существуют факторы, которые способные спровоцировать появление опухоли.
К ним можно отнести:
- генетическая передача патологических изменений в щитовидной железе, в том числе онкологии;
- стойкое или одноразовое повышение радиоактивного фона;
- проведение процедуры облучения в результате операции и лечения и онкологических заболеваний;
- дефицит йода в пище и воде;

- присутствие синдрома гамартомы, являющегося стартовым механизмом в развитии заболевания.
Кроме того, следует учитывать, женщин в репродуктивном возрасте, когда высока вероятность фолликулярно-папиллярного перерождения в злокачественные опухоли и мужчин, у которых происходит сбой гормональной системы при аденоме.
Симптомы папиллярного рака
Как правило, папиллярная форма рака прогрессирует достаточно медленно, затрудняя его определение пациентом. Для того чтобы прогноз заболевания был благоприятным необходимо незамедлительно к лечащему врачу, если обнаруживаются следующие симптомы:
- увеличение и отек в области шеи со стороны опухоли;
- присутствие боли в щитовидной железе, которая распространяется по направлению вверх, к области ушей;
- сиплый и измененный голос;
- болезненное глотание;
- нарушения дыхательной деятельности (одышка, кашель, удушье);
- повышенная сонливость, вялость, апатия;
- онемение и покалывание конечностей;
- тусклые, выпадающие волосы;
- потливость, гипертермия;
- бессонница, отсутствие аппетита;
- резкая потеря веса.

Однако следует учитывать, что такие симптомы не всегда могут указывать на злокачественную опухоль щитовидки, некоторые из этих признаков наблюдаются при других заболеваниях, например при ангине. Поэтому важно раннее обращение в медицинское учреждение.
Диагностика заболевания
Существует несколько высокоточных диагностических обследований, позволяющих своевременно определить злокачественную опухоль. Чаще всего опухоль имеет в своем составе и фолликулярно-папиллярные элементы.
Для этой цели используются:
- УЗИ;
- гистология;
- проведение тонкоигольной биопсии;
- сканирование ЩЗ радиоизотопами;
- МРТ;
- проведение обследований крови для определения уровня тиреоидных гормонов;
- в опухолевидном новообразовании присутствует псаммозное тельце, которое хорошо просматривается при выполнении рентгенографии, что напрямую указывает на злокачественное течение болезни.

Нередко образование труднодоступно для обследования. В этом случае оценивается деформация лимфоузлов злокачественными клетками. Однако следует учитывать, что лимфатические узлы способны изменять свою форму после перенесенных инфекций, возвращаясь в естественное состояние после выздоровления.
Типы опухолей
Наиболее часто раковые опухоли ЩЖ относятся к дифференцированным (включают неизмененные фолликулярные клетки). Поэтому фолликулярно — папиллярный вид рака относится к высоко дифференциальному типу с благоприятным течением. Анапластическая карцинома характеризуется агрессивным течением, которая требует обязательной операции, а медуллярную карциному относят к промежуточному типу развития онкологии.
Злокачественные опухоли железы классифицируются следующими формами:
ФОЛЛИКУЛЯРНО — ПАПИЛЛЯРНАЯ ФОРМА РАКА ЖЕЛЕЗЫ. Этот вид заболевания занимает 2 место по частоте онкологических заболеваний ЩЗ. Такое новообразование, как правило, не затрагивает лимфоузлы, но распространяется на остальные органы, в том числе костную и легочную систему.
Скорость прогрессирования фолликулярно — папиллярной формы достаточно низкая, соответственно симптомы заболевания выявляются очень поздно, но в большинстве случаев, прогноз на возвращение к нормальной жизни благоприятный.
ПАПИЛЛЯРНАЯ КАРЦИНОМА. Эта форма встречается в 80% всех случаев онкологических образований щитовидной железы и поражает определенную часть органа. Несмотря на то, что карцинома обладает медленным ростом, она зачастую распространяется на лимфоузлы шеи. Этот вид характеризуется низкой смертностью.
МЕДУЛЛЯРНАЯ КАРЦИНОМА. Этот вид новообразования диагностируется в 6% случаев. Существующие предположения указывают на наследственный характер развития болезни. Как правило, медуллярная карцинома, помимо лимфоузлов, метастазирует в печень, легочную систему и т.д. Зачастую метастазы прогрессируют еще до выявления злокачественной опухоли. Прогноз на благоприятный исход положительный, только если начато своевременное лечение и проведена хирургическая операция.
АНАПЛАСТИЧЕСКАЯ КАРЦИНОМА. Эта форма встречается очень редко (в 2-4% случаев) и характеризуется быстрым прогрессированием опухоли, угрожающей жизни пациента. У анапластической карциномы самый высокий процент летальности. Ученые считают, что этот вид соединяет в себе папиллярную и медуллярную карциному, осложняя диагностику и лечение.
Стадии папиллярного рака
Классификация дифференцированных форм рака у больных, младше 45 лет на стадии происходит в соответствии со следующими критериями:
1 стадия — опухолевидное новообразование может разрастаться до солидного размера, однако не метастазирует в далеко расположенные системы. Вероятность распространения метастаз в близлежащие лимфоузлы — высокая;
2 — наблюдается злокачественная опухоль любого размера. Метастазы могут быть на любых участках тела.
ФОМЫ ОНКОЛОГИИ ЩЗ У БОЛЬНЫХ ПОСЛЕ 45
- 1 стадия — ограничивается ростом новообразования (менее 2 см). Как правило, эта стадия протекает без метастаз;
- 2 — новообразования разрастаются до 4 см в диаметре, но находятся только в пределах железы. Метастазы отсутствуют;
- симптомы 3 стадии проявляются разрастанием новообразования свыше 4 мм и более. Метастазы распространяются только на шейные лимфоузлы;
- 4A — раковая опухоль имеет очаги, как внутри, так и вне щитовидки, с возможностью распространения метастаз в окружающие грудные, шейные лимфоузлы. Отдаленных метастазов нет;
- 4B — новообразование может быть любых размеров (от минимального до солидного) и характеризуется разрастанием метастазов вглубь строения шеи, по направлению к позвоночному столбу. Кроме того, отмечаются метастазы в близко расположенных крупных сосудах и лимфоузлах. Отдаленных метастазов не наблюдается;
- стадия 4C — характеризуется метастазированием во все системы и органы. В этом случае раковая опухоль имеет солидный размер и выходит за пределы щитовидки.


В зависимости от того, сколько времени прошло с начала развития болезни и времени ее обнаружения зависит определение степени тяжести стадии заболевания и успешности того как будет проводиться лечение.
Отличия папиллярной карциномы от папиллярной формы рака
Папиллярный рак щитовидной железы сопровождается образованием опухоли из гормональных клеток щитовидки (тироцитов), в отличие от папиллярной карциномы, которая задействует клетки эпителия внутренних органов и кожи.

В отличие от карциномы, папиллярная онкология наиболее часто диагностируется у пожилых пациентов и детей и после соответствующей терапии редко вызывает рецидив. Симптоматика папиллярной карциномы развивается намного агрессивнее, в сравнении с папиллярным раком.
Следует учитывать, что для папиллярной и фолликулярной карциномы характерны симптомы поражения любых органов, в том числе костной ткани, головного мозга, легочной системы и т.д. При папиллярной карциноме отмечается более быстрое метастазирование в лимфоузлы, чем при папиллярном раке.
Терапевтические мероприятия
Лечение папиллярного (РЩЖ) подбирается индивидуально, с участием онколога, хирурга и эндокринолога. Как правило, лечение проводится с учетом следующих проявлений:
- определение размера онкологической опухоли;
- распространенность метастазов;
- возрастная категория больного.
Немаловажное значение имеет выяснение анамнеза заболевания.
Лечение папиллярного типа рака щитовидки предусматривает следующие мероприятия:
- наиболее часто проводится операция хирургического характера с удалением пораженной части или полным иссечением железы. На поздней стадии папиллярной, а также фолликулярной формы рака могут быть удалены близлежащие лимфоузлы;

- после удаления злокачественного новообразования, во избежание гипотиреоза, назначается лечение гормональными препаратами (Эутирокс и L – тироксин). Дозировка гормонов зависит от количества удаленной ткани (чем больше удалено — тем большая доза гормонов назначается);
- как правило, пациенту после проведения операции рекомендуется прием радиоактивного йода. Кроме того, рекомендуется лучевая терапия (внешняя) для разрушения оставшихся после операции раковых клеток, не реагирующих на радиоактивную йодотерапию.
Несмотря на то, что рецидив болезни встречается очень редко, при благоприятных обстоятельствах симптомы онкологической опухоли способны появиться, спустя 5-6 лет, а иногда рецидив возможен и через 10 лет.
Смертность при раке щитовидной железы
Предупредить рецидив рака может ранняя диагностика и успешное лечение, при постоянном контроле состояния пациента. Такие меры позволят увеличить длительность жизни больных, уменьшив число летальных исходов.
Прогноз летальности напрямую зависит от лечебных мероприятий:
- 19 прооперированных из 20 живут в течение 5 — 6 лет;
- 17 человек из 20 после эктомии живут в течение 10 лет;
- в каждом 3 случае у прооперированных от рака отсутствует рецидив заболевания. Такие пациенты живут свыше 15 лет.
При метастазах в легочную или костную систему продолжительность жизни резко сокращается, несмотря на активное лечение. При развитии фолликулярной карциномы высокий риск распространения метастазов в сосудистую систему. У пациентов, не достигших 45-летнего возраста смертность от раковой опухоли щитовидной железы намного меньше, чем у старшего поколения.

Прогноз на выздоровление
Чаще всего папиллярный рак щитовидной железы обладает благоприятным прогнозом для больного. При этом ВАЖНО НЕ ПРОПУСТИТЬ ВРЕМЯ, КОГДА ВОЗНИКАЮТ НАЧАЛЬНЫЕ СИМПТОМЫ ЗАБОЛЕВАНИЯ.
После операции, а затем радиоактивной терапии благоприятный прогноз на получение длительной ремиссии объясняется нераспространением метастазов дальше, чем область шеи, так как метастазами поражаются лимфоузлы.
После операции и удаления папиллярной опухоли качество жизни больного, практически не изменяется и сохраняется работоспособность, что подтверждают отзывы самих пациентов, но только в том случае, если во время операции не произошло непредвиденных осложнений (задеты нервные окончания, голосовые связки и т.д.).
Профилактические мероприятия
Единственным действенным способом предупреждения рака железы является снижение воздействия радиационных лучей, особенно в раннем возрасте. Поэтому не следует без особого повода назначать выполнение рентгенологического обследования.
На уровне генов существует несколько мутированных видов папиллярного РЩЖ, прогноз которых неблагоприятен и увеличивает риск онкологии. Некоторые ученые утверждают, что больным, которые входят в группу риска, нужно удалять щитовидку, несмотря на отсутствие явных симптомов болезни.
Необходимо знать, что затягивать с лечением и диагностикой не стоит. Многочисленные отзывы высококвалифицированных специалистов и пациентов подтверждают, что с помощью современных методик лечения папиллярной и папиллярно-фолликулярной формы рака щитовидной железы вполне возможно добиться положительных результатов и предотвратить рецидив в дальнейшем.
- Радиоактивный йод при заболеваниях щитовидной железы
- Строение и функции щитовидного хряща
- Диффузные изменения щитовидной железы
- Появление кальцинатов в щитовидной железе
- Развитие папиллярного рака щитовидной железы
Уротелиальный рак мочевого пузыря ‒ болезнь, возникающая чаще после 50 лет.
Первые признаки этого злокачественного заболевания мочеполовой системы проявляются в виде примеси крови в моче и периодических болей внизу живота.
Общие сведения о заболевании
Соответственно, заболевание в виде злокачественной опухоли из измененных клеток этой ткани будет называться уротелиальным раком. Злокачественное новообразование мочевого пузыря более часто поражает боковые его стенки.
Первым признаком болезни на фоне полного здоровья зачастую является лишь примесь крови в моче.
Классификация
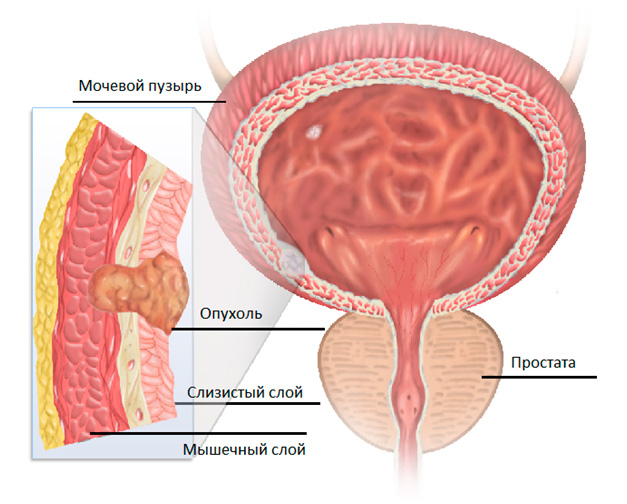
Переходноклеточная карцинома мочевого пузыря классифицируется по характеру роста опухоли, изменениям в клетках и наличию либо отсутствию метастазов.
| Наименование опухоли | Особенности строения | Признаки прорастания | Наличие метастазов | Градация |
|---|---|---|---|---|
| Уротелиальная папиллома с низким потенциалом злокачественности | Папиллярная опухоль без признаков озлокачествления. Потенциально может переродиться в рак | нет | нет | G0 |
| Поверхностная уротелиальная карцинома | Папиллярная карцинома низкой степени злокачественности | нет | нет | G1 |
| Уротелиальная карцинома с начальными признаками инвазии | Карцинома с хорошо различимыми признаками раковых изменений в клетках | да | возможны локальные метастазы | G2 |
| Уротелиальная карцинома с выраженными признаками прорастания | Папиллярная карцинома с выраженными признаками раковых изменений клеток | да | метастазы локальные и отдаленные | G3 |
Папиллома с низким потенциалом злокачественности по клеточному строению почти не отличается от нормального эпителия. Между тем это возвышающееся образование, отличное от нормы.
В дальнейшем при воздействии канцерогенных факторов оно может переродиться в рак.
При своевременном обнаружении и правильном лечении возможно полное исцеление. Опухоль обычно расценивается как высокодифференцированный переходноклеточный рак мочевого пузыря.
Уротелиальная злокачественная опухоль с начальными признаками инвазии имеет все признаки ракового перерождения эпителия.
Вместе с тем инвазия опухоли в стенку органа выражена минимально. Папиллярная карцинома такой степени при отсутствии метастазов легко поддается полному излечению.
В случае низкой дифференцировки клеток опухолевой ткани карцинома прорастает во все слои стенки пузыря. Метастазы такой опухоли можно обнаружить и на отдалении от пораженной области.
Гистологически различают два типа уротелиального рака: тот, что сохраняет признаки строения исходной эпителиальной ткани, и анапластический (не поддающийся классификации) тип.
Временами раковые клетки перерождаются таким образом, что полностью теряют сходство с исходной тканью и становятся похожими на многослойный плоский эпителий. Такая опухоль носит название плоскоклеточной карциномы.
Причины уротелиального рака

Следует отметить следующие вероятные причины развития рака мочевого пузыря:
- хронические воспалительные заболевания;
- травматизация слизистой;
- вредные привычки;
- химические канцерогенные факторы;
- радиационные канцерогенные факторы.
По статистике, папиллярная уротелиальная карцинома чаще возникает у лиц, страдающих хроническим циститом и мочекаменной болезнью.
Постоянные травмы эпителия конкрементами и кристаллами солей, очаги хронического микробного воспаления приводят к метаплазии (перерождению) эпителия. Потенциально эти участки могут дать начало росту опухолевой ткани.
Вредные привычки также служат провоцирующим фактором, так как снижают уровень защитных сил организма.
Доказано, что на возможность образования опухолей мочеполовой системы влияет и наследственность.
Канцерогенные факторы в виде агрессивных химических соединений, выделяющихся с мочой, и повышенный радиационный фон существенно увеличивают риск возникновения карциномы.
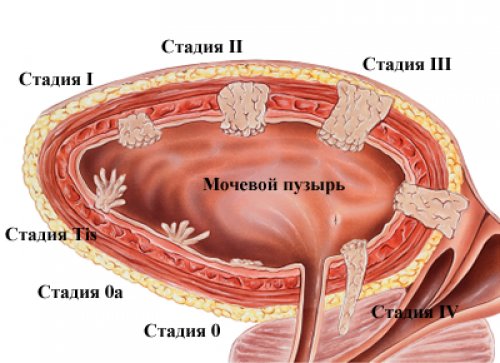
Стадии и симптомы болезни
Течение карциномы мочевого пузыря клинически подразделяется на четыре стадии.
При первой стадии рака прогноз самый благоприятный. В этом случае опухолевое перерождение локализуется лишь в пределах слоя эпителиальных клеток.
При второй стадии опухолевые клетки прорастают в подслизистый и мышечный слой. В этот период появляются первые клинические признаки в виде примеси крови в моче. Вероятно и появление жалоб на эпизодические боли внизу живота.
В случаях третьей стадии опухолевого процесса клетки рака вызывают поражение близлежащих лимфоузлов. При исследовании в них можно определить очаги разрастания перерожденных эпителиальных тканей.
Гематурия на этой стадии болезни более выражена. Мочеиспускание болезненное, с частыми позывами.
Единичные увеличенные лимфатические узлы легко определяются на ощупь. В том случае, если опухоль начинает распадаться, моча больного приобретает гноевидный мутный вид.
Если карцинома имеет вид узла на ножке, такое образование может создавать периодическое препятствие нормальному току мочи.
При четвертой стадии болезни метастазы обнаруживают не только в близлежащих лимфатических узлах, но и в отдаленных органах.
В этот период состояние больных отягощается симптомами общей интоксикации из-за распада опухоли. Присоединяется раковая дистрофия печени и почек, что резко усугубляет клиническую картину.
В связи с ростом образования в область тазовых органов могут возникать пузырно-влагалищные и пузырно-кишечные свищи. Развивается вялотекущий тазовый перитонит.
Болевой синдром носит постоянный характер, усиливающийся при мочеиспускании. Мочевой пузырь заполнен сгустками крови и кусочками распадающейся раковой ткани. Моча из-за этого приобретает мутный красноватый цвет и гнилостный запах.
Диагностика

В случае появления жалоб на кровь в моче врач-уролог направляет пациента на КТ либо МРТ. На компьютерной томограмме выявляется очаговое утолщение слизистой оболочки либо наличие узла в стенке органа.
Диагностика заболевания в дальнейшем проводится при помощи специального прибора − цистоскопа. Опухоль на слизистой оболочке имеет вид возвышающегося рыхлого участка.
В ходе такого осмотра производят забор фрагмента опухолевой ткани для дальнейшего микроскопического исследования. Окончательный диагноз выставляет врач-гистолог после изучения специальных гистологических препаратов.
УЗИ-исследование органов брюшной полости помогает установить наличие отдаленных метастазов, спаек и установить стадию опухолевого процесса.
Из лабораторных методов используют анализ мочи с выделением осадка из эпителиальных клеток. При цитологическом исследовании осадка можно выявить клетки карциномы.
Анализ крови на онкомаркеры также поможет установить диагноз.
Лечение уротелиального рака

Среди способов лечения преобладают хирургические методики. Наиболее распространенный метод при начальных стадиях опухолевого процесса ‒ выжигание клеток злокачественного новообразования электрокоагулятором либо лучом лазера.
Наибольший эффект такое лечение дает при уротелиальной карциноме мочевого пузыря градации G1.
Еще один способ оперативного вмешательства ‒ трансуретральная электрорезекция. При этом ткани опухоли иссекают специальным прибором − резектоскопом, который вводится в пузырь при эндоскопии.
Методики иссечения хорошо помогают в случаях папиллярного типа опухоли, без прорастания ее в стенку.
Если уротелиальный рак прорастает во все слои стенки пузыря, показана частичная резекция мочевого пузыря. Ее проводят через разрез по средней линии живота, иссекая пораженный участок органа.
В тяжелых случаях производят цистэктомию − удаление мочевого пузыря полностью вместе с прилежащими лимфатическими узлами. Для оттока мочи из организма мочеточники при этой методике выводят в просвет сигмовидной кишки.
К нехирургическим методам лечения относятся лучевая терапия и химиотерапия. Оба этих способа применяют обычно при третьей либо четвертой стадии болезни для замедления роста метастазов.
Прогноз

Наиболее благоприятный прогноз при высокодифференцированном раке мочевого пузыря. В случае своевременной диагностики и полноценного хирургического лечения больного можно считать полностью здоровым.
При уротелиальной карциноме мочевого пузыря градации G2 дальнейшее течение болезни зависит и от наличия либо отсутствия метастазов. При проведении курсов химиотерапии прогноз лечения благоприятный.
Профилактические меры
Самый действенный метод профилактики карциномы мочевого пузыря — это своевременное лечение болезней мочевыделительных органов. Обращение к урологу при появлении крови в моче поможет поставить диагноз на ранних стадиях.
В послеоперационном периоде в течение первого года необходимо проходить обязательную контрольную цистоскопию каждые 3 месяца. В дальнейшем эту процедуру повторяют через полгода.
Нужно помнить, что вредные привычки и малоподвижный образ жизни способствуют возникновению хронических болезней мочевыделительной системы.
Отказ от курения и злоупотребления спиртным, активный образ жизни помогут в предупреждении онкологической патологии.
Читайте также:

