Паллиативная помощь при раке я
Лечение болевого синдрома в онкологии
Несмотря на выдающиеся достижения современной онкологии, проблема терапии боли у пациентов с онкозаболеваниями остается актуальной и у нас, и за рубежом. Общеизвестно, что практически каждый третий пациент, впервые пришедший на прием к онкологу, испытывает боль разной степени интенсивности.
Подбор и назначение эффективной противоболевой терапии – сложная задача, требующая многокомпонентного подхода. Для правильного и адекватного обезболивания при раке врачу-онкологу необходимо собрать анамнез боли: причина, давность, интенсивность, локализация, тип, факторы, усиливающие или уменьшающие боль; время возникновения боли в течение дня, применявшиеся ранее анальгетики, их дозы и эффективность.


Осмотр и клинико-лабораторные исследования важны для выбора наиболее безопасного для конкретного пациента комплекса анальгетиков и адъювантных средств.
Причиной боли при онкологическом заболевании является:
-
Боль, вызванная самой опухолью (поражение костей, мягких тканей, кожи, внутренних органов, органов пищеварительного тракта);
Боль при осложнениях опухолевого процесса (патологический перелом, некроз, изъязвление, воспаление, инфицирование тканей и органов, тромбозы);
Боль при паранеопластическом синдроме;
Боль при последствиях астенизации (пролежни);
- при осложнениях хирургического лечения (например, фантомная боль),
- при осложнениях химиотерапии (стоматит, полинейропатия и др.),
- при осложнениях лучевой терапии (поражение кожи, костей, фиброз и др).
Классификация болевого синдрома:
Специалистами разработана классификация болевых синдромов при онкологии, каждый из которых требует особенного подхода в терапии.
По локализации источника боли
По временным параметрам
По степени выраженности боли
Оценка интенсивности хронического болевого синдрома
0 баллов – боли нет, 1 балл – слабая боль, 2 балла – боль умеренная, 3 балла – боль сильная, 4 балла – нестерпимая, самая сильная боль.
Нередко онкологи применяют визуально-аналоговую шкалу интенсивности боли от 0 до 10, на которой предлагают пациенту отметить степень своих болевых ощущений. Эти шкалы позволяют количественно оценить динамику хронического болевого синдрома в процессе лечения.

На основании данных диагностики врач-онколог устанавливает причину, тип, интенсивность хронического болевого синдрома, локализацию боли, сопутствующие осложнения и возможные психические нарушения.


Пример "болевого" опросника, который заполняет врач-онколог при первичном осмотре пациента
На последующих этапах наблюдения и терапии лечащий врач проводит повторную оценку эффективности обезболивания, выраженности побочных эффектов фармакотерапии. Этим достигается максимальная индивидуализация терапии болевого синдрома, отслеживаются возможные побочные эффекты применяемых анальгетиков и динамика состояния пациента.
Основные принципы назначения фармакотерапии боли у онкологических пациентов:
- Прием обезболивающих препаратов по часам, а не по требованию. Соблюдение этого принципа позволяет достичь наибольшего эффекта с минимальной суточной дозой обезболивающего препарата.
Адекватная доза и режим приема анальгетиков должны соблюдаться как основа противоболевого действия;
Лечение по восходящей - означает, что лечение боли у онкологических больных следует начинать с ненаркотических препаратов, постепенно переходя к более сильным препаратам.
Трехступенчатая схема обезболивания при раке

- На первом этапе лечения боли слабой и средней интенсивности применяются ненаркотические препараты (неопиды). Основными препаратами этой группы являютсяаспирин, парацетамол, анальгин, седальгин, пентальгин, диклофенак и пр.
Необходимо понимать, что использование ненаркотических анальгетиков в лечении более сильной боли ограничено их способностью к обезболиванию. Обезболивающий эффект имеет свои пределы и не усиливается бесконечно с увеличением дозы препарата. При этом возрастает только опасность побочных реакций и проявлений токсичности.
- Поэтому когда боль у онкологических пациентов усиливается, несмотря на увеличение дозы обезболивающих препаратов, наступает второй этап лечения боли – добавление мягких опиоидных анальгетиков. Это трамал, трамадол, кодеин, дионин.
Обращаем ваше внимание, что подбор и дозировку анальгетиков проводит только врач-онколог!
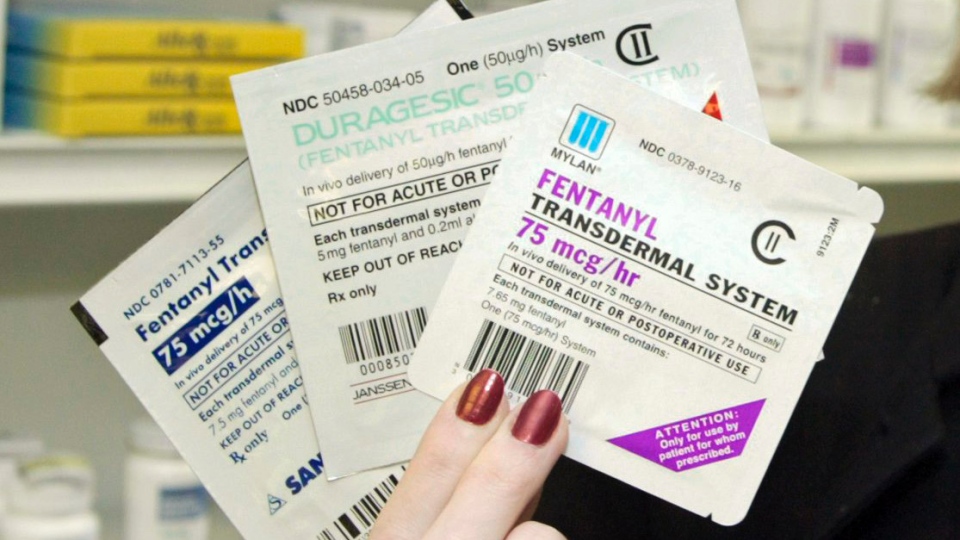
- Когда применение ненаркотических препаратов не дает нужного эффекта, лечащий врач переходит к использованию препаратов третьего этапа - сильных опиатов (просидол, норфин, морфин, дюрогезик, MST-Continus, фендивия).
Дюрогезик – трансдермальный пластырь - содержит фентанил в дозе 25, 50. 75 и 100 мкг/час и выпускается в виде пластыря, содержащего резервуар с обезболивающим препаратом. Доза зависит от размера пластыря. Длительность действия препарата составляет 72 часа.

Наряду с основными анальгетиками (опиаты и неопиаты) большое значение имеют адъювантные, то есть вспомогательные препараты – кортикостероиды (дексаметазон), антидепрессанты (амитриптилин), противосудорожные (карбамазепин), антигистаминные, транквилизаторы.
Эти препараты используются в основном при лечении отдельных симптомов и осложнений у онкологических больных.
Лечение нейропатической боли
Лечение нейропатической (жгучей) боли представляет собой значительно более сложную задачу вследствие недостаточной эффективности большинства анальгетиков.
По статистике более 50% пациентов, имеющих нейропатическую боль, продолжают испытывать ее на фоне назначенного лечения опиоидами, что свидетельствует о низкой эффективности традиционных обезболивающих препаратов.
В Европейских рекомендациях по лечению нейропатической боли препаратами первой линии названы антиконвульсанты, антидепрессанты и местные анестетики – это амитриптилин, габапентин и прегабалин.
Прегабалин – препарат последнего поколения, обладающий меньшими побочными эффектами, полной безопасностью, эффективностью начальной дозы и быстрым началом действия.
Важной особенностью прегабалина является его способность уменьшать и полностью нивелировать остроту болевых ощущений, что подтверждается значительным снижением (в 2-5 раз) числа жалоб на жгучие, простреливающие и режущие боли. Это способствует улучшению качества жизни онкологических больных с хроническими болевыми синдромами.


Подводя итоги, мы хотим еще раз подчеркнуть, что один из важнейших принципов лечения болевого синдрома в онкологии – принцип индивидуальности. Выбор препарата для обезболивания при раке, а также подбор дозировки в каждом конкретном случае зависит от причины, вызывающей боль, общего состояния пациента, от наличия и выраженности имеющихся расстройств отдельных органов и систем.
Важно прогнозировать возможные или уже имеющиеся на момент осмотра побочные эффекты предшествующей противоопухолевой или обезболивающей терапии. Следует осуществлять направленный выбор основного препарата для терапии, в зависимости от патогенеза боли (ноцицептивная, нейропатическая, психогенная).
В современной онкологии врачи обладают широким арсеналом препаратов для борьбы с болью онкологического генеза, поэтому почти во всех случаях (>90%) удается полностью купировать болевой синдром или же значительно уменьшить его интенсивность.
Если лечение онкологического заболевания IV стадии не дало результатов, встает вопрос о продуктивной и грамотной поддержке пациента. Заболевший нуждается не только в медикаментах, устраняющих сильные приступы боли, но и в полноценном уходе.
Не многие знают, что такое паллиативная помощь в онкологии, однако именно комплекс правильных действий помогает улучшить качество последних месяцев жизни страдающего.
Паллиативные подходы
Паллиативная помощь онкологическим больным начинается с момента постановки негативного диагноза. Меры направлены в первую очередь на аспекты:
- уменьшение мучительной симптоматики основного и сопутствующих заболеваний;
- поддержание максимально возможного активного образа жизни пациента;
- социальную и психологическую поддержку страдающего и членов его семьи.
Согласно Всемирной Организации Здравоохранения (ВОЗ) паллиативная помощь онкобольным должна быть структурирована так, чтобы не ускорить и не отсрочить смерть: основное внимание уделяется качественной составляющей жизни пациента. К летальному исходу специалисты относятся как к естественному процессу и подготавливают к нему заболевшего и его родственников.

Оказание паллиативной помощи больным с онкологическими заболеваниями проводится на бесплатной основе согласно законодательству РФ.
Паллиативная поддержка возможна на ранних стадиях развития злокачественных образований. Консервативное и хирургическое лечение направлено на устранение осложнений, например, частичное или локальное удаление раковой опухоли. В некоторых случаях хирургическим путем делают отверстия в брюшной стенке, чтобы восстановить кишечную проходимость или проводят трахеостомию, чтобы восстановить дыхательную функцию.
Что это такое паллиативная помощь онкобольным? Квалифицированная медицинская поддержка стоит на первом месте. Однако должно быть оказано психологическое содействие тем, кто неизлечимо болен.
Социальная поддержка
Социальная помощь важна при лечении и поддержке больного. В первую очередь речь идет о материальных средствах: лекарственные средства, процедуры стоят дорого. Более 80% семей, в которых живет заболевший онкологией, не могут собрать необходимые суммы.
Поэтому социальная поддержка направлена на информирование пациента о его законных правах и причитающихся льготах и на содействие в их получении. Социальные работники помогают в следующих ситуациях:
- выявление проблем больного и его семьи;
- разработка совместно с медиками и другими специалистами программы социальной реабилитации;
- подготовка и проведение медико-социальной экспертизы для присвоения пациенту группы инвалидности;
- мероприятия, направленные на улучшение бытовых устройств.
При грамотном подходе к проблеме удается наладить полноценную жизнь заболевшего онкологией.

Психологическая поддержка
Постоянные неприятные процедуры, нахождение в больничных условиях, боли, инвалидность и страх перед смертью оказывают пагубное влияние на психику заболевшего. Члены семьи тоже находятся в условиях стресса.
Профессиональная психологическая поддержка пациентов онкологических отделений важна. Специалисты назначают ряд успокоительных, но эффективнее сеансы психотерапии. На них заболевшего готовят к новым условиям жизни, помогают адаптироваться.
Помимо общения с психологом и психиатрами продуктивным становится общение пациента с волонтерами. К верующим направляют священнослужителя или организуют поход в церковь. Важно, чтобы больной не оставался наедине с проблемами.
Хосписная помощь
Хосписная поддержка необходима, когда заболевший проживает последние месяцы или дни жизни. Хосписы – медицинские учреждения, где акцент сделан на сестринскую поддержку и содействие санитаров. Для пациентов созданы максимально комфортные условия.
Пациент должен получить достойный уровень жизни, поэтому палаты оборудованы в соответствии с его запросами: домашние вещи, современное медицинское оборудование, поддерживающее существование. В таких учреждениях предусмотрены залы, где пациенты могут заниматься хобби. В педиатрических отделениях есть игровые.
Онкологи сходятся во мнении, что двигательная активность помогает бороться с заболеванием, предотвращают осложнения и помогают организму поддерживать свое нормальное состояние. Поэтому в хосписах предусмотрены спортивные площадки на свежем воздухе или спортивные залы, оснащенные множеством турников, беговых дорожек.

Хосписы бывают круглосуточными или дневными. Родственники пациентов посещают их в удобное время. В учреждении предусмотрено содействие родственникам, ухаживающим за онкобольным в домашних условиях.
Им дается отдых, выходной, пациента привозят на несколько дней в хоспис. Действует выездная патронажная группа, когда нужно помочь снять болевой синдром.
Какая помощь в конце жизни
Полноценная поддержка больного в последние 2-3 суток считается помощью в конце жизни. Уход в хосписе или неспециализированных учреждениях (например, в домах престарелых или больницах общего профиля) не прекращается вплоть до смерти.
Страдающий получает необходимые медикаменты, питание, психологическую поддержку.
Паллиативная помощь в домашних условиях
В Российской Федерации практика хосписов для смертельно больных развита на недостаточном уровне. Поэтому заболевшие, получившие полноценное лечение, отправляются в прямом смысле доживать последние дни домой.
Организовать место отдыха и полноценный уровень жизни возможно, обратившись в специализированные магазины. Ассортимент включает кровати с санитарным отверстием, ходунки, инвалидные кресла.
Но родственники не могут оказать необходимые терапевтические действия в периоды болевого приступа или сопутствующих проблем. На этот случай работает выездная группа или к пациенту прикрепляется патронажная медсестра из районной больницы. Специалисты приходят, обрабатывают раны, делают инъекции, ставят капельницы.
Для тех, кто последние дни жизни проводит дома, продолжается социальная, психологическая и другие типы поддержки.
Борьба с болевыми спазмами
Паллиативная терапия, направленная на устранение болевого синдрома, проводится в специализированных медцентрах, вторичных учреждениях и в домашних условиях.
Курс дополнительной медикаментозной поддержки выглядит так:
- выбор эффективной обезболивающей терапии в зависимости от индивидуальных особенностей организма;
- ликвидация симптомов после химиотерапии, иммунотерапии и других методик лечения;
- устранение интоксикации, возникшей на фоне злокачественного образования.
Паллиативная помощь при онкологических заболеваниях включает назначение анальгетиков и других методов для снижения болей. В конце жизни при злокачественных образованиях мучения усиливаются, каждому страдающему подбирают комплекс обезболивающих препаратов. Лекарственные средства, дозировку и курс терапии выбирают в зависимости от состояния пациента.
К наркотическим анестетикам прибегают в позже, назначая средства с эффективностью по нарастающей. Внутримышечные или внутривенные инъекции проводят до того, как пройдет действие препарата.
Устранение пищевых расстройств
Паллиативная помощь в онкологии проходит с назначением сильнодействующих веществ, которые плохо влияют на микрофлору кишечника. Препараты снимают болевой синдром, но нарушают нормальную функцию ЖКТ.
У страдающих наблюдается:
- тошнота;
- рвота;
- запоры;
- диарея.
Чтобы восстановить пищеварение, пациентам назначают слабительные, противорвотные лекарственные средства.

Питание
Правильный рацион питания – залог сопротивления заболевания организмом. Для заболевших онкологией разрабатывают специальные программы правильного питания. В учет берут вкусовые пристрастия пациентов и эстетический вид предлагаемых блюд.
Из рациона исключают:
- жареное;
- соленое;
- жирное;
- копченое;
- газированное.
Акцент делают на овощи и фрукты, злаковые. В особенности позволяет восстановить пораженные ткани и нормализовать обмен веществ листовая зелень, ягоды, бобовые, грибы.
Онкология 4 стадии – диагноз, неутешительный для пациента и его родственников. Однако врачи и другие специалисты благодаря грамотно составленной программе паллиативной поддержки делают все возможное, чтобы обеспечить достойный уровень жизни страдающему.
Паллиативное лечение – подход, направленный на улучшение качества жизни онкобольных и уменьшения страданий при протекании болезни.
Онкологические заболевания в последнее время диагностируются часто. В медицине разработано немало методов ранней диагностики, но больше половины больных онкологией обращаются к врачам уже в запущенной форме. Ситуация усложняется для медиков тем, что совместно с применением передовых методов лечения приходится искать возможности помощи людям, которым уже нельзя помочь.
Сущность паллиативной помощи
Онкологических больных на последней неоперабельной стадии мучают мучительные боли и страх перед смертью. Людям требуется поддерживающая терапия, которая снизит болевые симптомы. Также требуется обеспечить таким больным максимально возможные комфортные условия в последние дни или месяцы жизни. Паллиативное лечение старается эти нужды выполнить и поддержать близких родственников – понятие метода заключается в упомянутых принципах. Уход за человеком с онкологией и переживания ложатся на плечи ближайших родственников.
Обеспечение комфорта в жизни человека с неизлечимым диагнозом – это главная цель сотрудников паллиативной медицины. В онкологии задача врачей – удалить злокачественное новообразование и вернуть пациента к привычному ритму. Паллиативная медицина таких задач перед собой не ставит – этого не требуется. Пациент, нуждающийся в паллиативном лечении, имеет диагноз – 4 стадия рака.
Последние месяцы перед смертью для больного и родственников – непростое испытание. Человек знает, что его ждёт, также это знают и родные. Изменить ситуацию невозможно. Здесь требуется придерживаться многих принципов – этических, эмоциональных, физических и проч. Помощь требуется и умирающему, и близкому окружению. Паллиативная медицинская помощь в период тяжёлого напряжения приносит ощутимое облегчение каждой стороне.
Применение паллиативной помощи обширно – в онкологии, кардиологии, болезнях опорно-двигательного аппарата, патологиях неврологического характера и прочих.
Этапы паллиативной помощи
Метод паллиативной медицины иногда применяется к людям на раннем сроке заболевания. В этой ситуации используется основная терапия с дополнительным курсом паллиативного ухода. С прогрессированием болезни основная терапия отходит на второй план.
При паллиативном способе оказание помощи применяется:
- В условиях стационара, когда для пациента используется хирургическое, лучевое лечение и химиотерапия;
- Оказание помощи в отделении дневного пребывания;
- Роль медсестры важна, она заключается в уходе за больным в домашних условиях;
- Переоценить значение сестринского ухода в хосписе за пациентами нельзя.
Хосписы заменяют людям перед уходом дом и близких родственников. От рака лёгких, печени, желудка, головного мозга зафиксирован высочайший процент смертности. Люди переносят сильнейшие боли и психологические страдания, которые требуется снять.

Медицинский паллиативный метод в хирургии применяется при удалении части опухоли, что помогает продлить жизнь. Проводится мероприятие по купированию тяжёлых симптомов при раке и прочих заболеваниях. К примеру, делают выходное отверстие в брюшной стенке при тяжёлой кишечной непроходимости. Это помогает человеку устранить дискомфорт и вернуться к социальному окружению.
Лучевая терапия совместно с курсом химиотерапии уменьшает размер злокачественного новообразования и позволяет блокировать прогрессирование на некоторое время. В этот период снижается интоксикация организма продуктами ракового образования.
Больные в области онкологии больше находятся дома под присмотром родственников. Здесь требуется опыт специалиста, который разъяснит правила приёма лекарственных средств, поддержит общение с больным и поможет советом в трудный момент.
При невозможности проводить симптоматическое лечение дома пациента помещают в хоспис. Хосписные движения обрели популярность в России после 2011 года. Хоспис – это специализированное учреждение, где оказывается специализированная медицинская помощь бесплатно. Здесь находятся люди, у которых нет родственников либо отсутствует возможность присматривать дома.
Принципы паллиативной медицины
- Манипуляции, направленные на купирование болевых ощущений;
- Устранение симптомов расстройства органов пищеварения – запора и тошноты с рвотой;
- Корректировка рациона питания;
- Психологическая помощь.
Смерть, которая может наступить в любой момент, приносит эмоциональные страдания и психологический дискомфорт. Усугубляет положение присутствие постоянных болей и нарушений в функционировании организма. Помощь сотрудников заключается в максимальном купировании нежелательных симптомов.
Большинство злокачественных новообразований на последней стадии протекает с интенсивной и мучительной болью. Испытывая боли, человек не может заниматься обычными делами – общаться, самостоятельно совершать прогулки, делать домашние дела. Значит, требуется правильно подобранный курс терапии по устранению неприятных признаков. В условиях стационара используют лучевое облучение. Для дома подбирается комплекс лекарств из группы анальгетиков.
Препараты подбираются индивидуально. Рассчитывается режим приёма, однократная доза и схема ввода. Учитывается физическое состояние пациента и характер болезненного течения. Схема приёма применяется с учётом того, чтобы действие предыдущей дозы пока не прекратилось. Это снижает болевой синдром.

Иногда используется другой метод борьбы с болью – начинать с анальгетиков без наркотического воздействия, затем меняется на препарат со слабым наркотическим действием и уже на последней стадии используется сильнодействующий опиат (к примеру, морфин). Подобная схема часто применяется в лечении детей. Многие родители против применения сильных опиатов, но приём позволяет снять боль и облегчить состояние ребенка. А это означает, что сотруднику паллиативной помощи требуется объяснить родителям необходимость данной процедуры.
Приём различных лекарственных средств, интоксикация от продуктов жизнедеятельности опухоли, курсы химиотерапии часто приводят к расстройствам в органах пищеварения. В этом случае применяется патогенетическое лечение. Присутствие тошноты с рвотными позывами демонстрирует интенсивный мучительный характер, купируемый приёмом специальных противорвотных препаратов. Рекомендуется использовать данный метод в лечении детей – это поможет сохранить доверие к лечащему доктору и предотвратит развитие нежелательного рефлекса на процедуры химиотерапии.
Часто использование опиоидных препаратов и химиотерапия провоцирует развитие запоров. Восстановить стул помогает комплекс слабительных средств. Детям рекомендуется лактулоза.
В онкологии большую роль играет правильно составленный рацион питания. Требуется это для хорошего самочувствия больного, чтобы восполнить дефицит витаминов с микроэлементами, предотвратить потерю веса и тошноту с рвотой. Паллиативная медицина призвана направлять пациентов и родных к правильному питанию.

Рацион составляется с учётом того, чтобы ослабленный болезнью организм получал необходимую суточную норму белков, жиров и углеводов. Пища должна быть приемлемо калорийной и с содержанием требуемых витаминов с микроэлементами.
Для отдельных людей (особенно детей) большую роль играет внешний вид блюда. Привлекательный вид и соответствующая атмосфера способствуют хорошему аппетиту и усвояемости пищи. Задача профессионалов – объяснить это родственникам и научить, как добиться подобного.
Этичное отношение во время неоперабельной стадии рака играет огромную роль в данный период. Люди, знающие о диагнозе и прогнозе, самостоятельно справиться с тяжким грузом не смогут. Также тяжело родственникам – они не знают, как себя вести, говорить о диагнозе, возникает масса других вопросов. Психологическая помощь требуется каждой стороне. Больному назначается курс успокоительных средств. Психолог общается со всеми – спокойные, наполненные любовью и радостью последние дни жизни необходимы не только больному, но и родным людям.
В рассуждениях, говорить либо нет диагноз пациенту – врачи склоняются к тому, что человек имеет право знать. Считается, что правда помогает легче перенести последние дни. Избранные люди с онкологией успевают за этот период совершить ряд невозможных действий, которые откладывали прежде долгие годы. Справиться со страхом перед смертью не удастся до конца, но можно как-то притупить эмоцию. В этом помогут специалисты.
Лечение онкологического заболевания – тяжёлый труд для врачей и родных людей. Медицинский персонал выполняет действия по устранению физических неприятных симптомов. Психологический комфорт создают родственники. Паллиативная медицина помогает снизить тяжесть эмоционального груза и физического дискомфорта.
Онкологические способы терапии принято разделять на методы радикального характера, в том числе оперативное вмешательство, а также паллиативное лечение. Это временный тип терапии, который направлен на уменьшение раковой опухоли. Если злокачественное образование обнаружено уже в терминальной стадии, то химиотерапия поможет облегчить пациенту боли и продлить жизнь.
Суть паллиативной терапии
Паллиативное лечение подразумевает не только медикаментозные способы терапии, но и совокупность психологических методов помощи онкологическим больным. Пациентам нужна поддержка психологов, православных священников, работников онкологических хосписов. В борьбе с раком важно принять наличие болезни и настроиться на борьбу с ней.
Когда речь идёт о заболевании четвёртой стадии, работа с психическим состоянием больного становится актуальной задачей. Поэтому паллиативная терапия включает в себя:
- Физические методы борьбы – направлены на минимизацию симптомов онкологии.
- Психологические методы – помогают пациенту справиться со страхом, напряжением.
- Социальные методы – помогают больному решить проблемы с проживанием, отношениями с родственниками.
- Духовные способы – направлены на удовлетворение потребности больного в покое.
Ключевая цель паллиативной медицины – снижение симптомов онкологического заболевания на поздних стадиях. Это связано с тем, что вылечить болезнь становится невозможно, метастазы распространяются в другие органы, опухоль не поддаётся оперативному удалению.
Паллиативная терапия часто используется в качестве комплексного метода лечения при следующих видах онкологии:
- Опухоли в лёгких – диагностируются на завершающей стадии развития, поэтому каждый год приводят к смерти около миллиона больных. Примерно 20-25% пациентов получают паллиативное лечение рака, когда операция по удалению образования и метастазов уже невозможна. Терапия помогает прожить в среднем на год дольше обозначенного срока.
- Злокачественные образования молочной железы – на этапе метастазирования патологию считают неизлечимой, так как даже при полном удалении органа вместе с опухолью невозможно избавиться от всех метастазов, которые уже распространились в другие системы организма. После применения паллиативных методов женщина может прожить в среднем на два года дольше прогнозируемого срока.
- Онкология яичников – более чем в 70% случаев диагностируется на последних стадиях. Только 5% больных выживают в течение пяти лет с момента постановки диагноза. Паллиативная терапия помогает увеличить срок жизни пациента и повышает процент выживаемости.
- Рак прямой кишки – каждый год обнаруживается более чем у полумиллиона людей. Заболевание опасно, не подлежит радикальным методам лечения на последних стадиях. При использовании паллиативных методов удаётся повысить выживаемость пациентов, дать людям возможность прожить ещё пару лет.
Кроме перечисленных онкологических патологий, терапия применяется и на поздних стадиях опухолей желудка, при раке поджелудочной железы, других опухолей кишечника.
Таким образом, паллиативная терапия способствует увеличению процента выживаемости больных при онкологии почти в три раза.
Для чего нужны хосписы?
Больные раком могут рассчитывать на получение ухода в специальных учреждениях медицинского характера. Они называются хосписами и специализируются на работе с больными неизлечимыми заболеваниями.

Пациенты хосписов получают диетическое питание, обезболивающие средства, могут общаться с родными. В подобных центрах работают врачи разных специальностей: онкологи, анестезиологи, психологи. Медицинские работники подробно расписывают лечение для каждого больного, консультируют родственников пациента по вопросам ухода.
Для больного цель пребывания в хосписе означает продление жизни и облегчение симптомов болезни в запущенной стадии. Поэтому медики оказывают помощь в нескольких направлениях:
- Облегчение болей – лечебная терапия включает оценку типа и характера болей, подбор подходящих обезболивающих препаратов, описание схемы из приёма.
- Минимизация симптомов – лечение, которое направлено на устранение сбоев в работе желудочно-кишечного тракта, заболеваний кожи, болезней вирусной этиологии, а также на работу с осложнениями при раковой опухоли.
- Контроль за питанием больного – направлен на то, чтобы сбалансировать рацион питания пациента. Это необходимо для поддержания постоянного веса онкобольного.
- Поддерживание связи с родными больного – работа медиков включает регулярные беседы и консультации родственников пациента, уведомление о необходимости применить препараты наркотического характера.
- Ксенотерапевтические методы – поддержание психического здоровья онкобольного использованием газосодержащих смесей, которые помогают справиться с депрессией и стрессом, а также купировать приступы головной боли и болей сердечного характера.
Пациент и родственники должны понимать, что государственные и частные хосписы решают разные задачи. В первом случае применяется классическая паллиативная терапия. Главный её смысл – поддерживать состояние больного на текущем этапе, облегчать физическую и душевную боль, но не бороться с самим заболеванием. В платных медицинских учреждениях врачи пытаются не только применять методы паллиативной медицины, но и проводят мероприятия по замедлению распространения онкологической болезни, если выбранные способы не сказываются на состоянии больного.
Химиотерапевтические методы
Выделяют виды химиотерапии:
- Неоадъювантная – преследует целью сократить объём опухоли и назначается перед операцией.
- Адъювантная – профилактическая терапия. Применяется после удаления первичного очага рака для подавления процесса метастазирования.
- Паллиативная – отличается от профилактической тем, что используется в случаях, когда хирургическое удаление опухоли невозможно.
Паллиативная химиотерапия – это совокупность методов медикаментозного лечения, направленных на уменьшение ракового образования.
Паллиативную химиотерапию применяют, когда у пациента имеется неоперабельная раковая опухоль и необходимо купировать боли, продлить больному жизнь. Иначе методику называют полихимиотерапией.
На практике используют препараты, которые останавливают рост образования, предотвращают метастазирование раковых клеток в соседние органы. Таким способом возможно увеличить продолжительность жизни пациента.
Однако вопрос применения паллиативный химиотерапевтических методов спорный. В первую очередь, роль медикаментозного лечения в замедлении скорости размножения злокачественных клеток, останавливает рост опухоли и миграцию метастазов. Но в то же время цитостатик (основной химиотерапевтический препарат) влечет за собой массу побочных эффектов. Пациент страдает, так как качество жизни ухудшается. Возникает противоречие в самой сути паллиативной медицины.
В связи с этим назначение подобных методов лечения требует от врачей-онкологов высокой квалификации. Важно правильно оценить тяжесть заболевания, сопутствующие риски, спрогнозировать клиническую картину. Особое внимание врачи уделяют подбору лекарственных средств, которые помогут не навредить пациенту, а улучшить состояние человека.
Кроме медикаментозных средств, в паллиативной медицине используют также введение в опухоль раствора этилового спирта. С помощью УЗИ в образование вводят иглу и впрыскивают раствор. Спирт помогает вывести лишнюю воду из опухоли и разрушает новообразование.
Длительность химиотерапевтического курса зависит от степени тяжести болезни, индивидуальной переносимости пациентов различных компонентов препарата.
Выбор препаратов зависит от вида раковой опухоли, локализации, распространения метастазов, самочувствия больного. У медикаментов разная степень воздействия на раковые клетки, поэтому чаще используют препараты в комплексе.
К основным типам лекарственных средств относят:
- Антиметаболиты – препараты цитотоксического свойства. Активные вещества внедряются в ткань опухоли и вызывают разрушение внутриклеточных процессов. В результате такое действие приводит к распаду ракового образования.
- Цитостатики – медикаменты, которые предотвращают рост и распространение очага раковых клеток, могут останавливать процесс метастазирования. К группе относятся алкалоиды на растительной основе, антибиотики, которые направлены на поражение ДНК раковых клеток. Компоненты данных лекарственных средств тормозят размножение атипичных клеток.
В некоторых схемах терапии врачи прописывают использование лекарств обоих типов. Это распространённый метод лечения. Как правило, комплекс препаратов даёт больший эффект, чем применение одного лекарственного средства.
Кроме этого, лечащий врач описывает, сколько циклов терапии потребуется, как часто необходимо употреблять лекарства.
Несмотря на то, что диагноз пациенту уже поставлен, в момент принятия решения об использовании полихимиотерапии (ПХТ) проводятся дополнительные диагностические мероприятия. Это необходимо для получения точной клинической картины, оценки поведения раковой опухоли, оценки самочувствия больного. Химиотерапия предполагает агрессивное воздействие на организм медикаментозных препаратов, поэтому нужно понимать, выдержит ли лечение онкологический больной.
Используют следующие разновидности диагностики:
- Рентген, КТ, МРТ – позволяют с точностью оценить визуально состояние внутренних органом, место расположения опухоли, установить на каком этапе развития находится рак.
- УЗИ поражённого органа – метод используется для оценки структуры тканей.
- Эндоскопия – метод предполагает диагностику с помощью введения специальных инструментов в область поражения раком.
- Биопсия – участок ткани опухоли изымается для проведения гистологии. Исследование клеток образования под микроскопом позволяет определить форму рака и тяжесть заболевания. Это необходимо для выбора корректной тактики лечения.
- Анализы крови – в крови содержатся онкомаркеры, подтверждающие наличие злокачественного процесса в конкретном органе.
Когда клиническая картина собрана, врач, основываясь на полученных данных, определяет тактику лечения, назначает курс медикаментов и описывает протоколы лечения.
В каких случаях противопоказана терапия?
Препараты химиотерапевтической направленности воздействуют на организм агрессивно. Даже качественные средства могут привести к сбою функционирования органов. Поэтому при назначении медикаментов врачи оценивают, есть ли у пациента противопоказания к их применению.
Наиболее опасные противопоказания:
- недостаточность в работе печени и почек;
- закупорка желчных протоков;
- аллергия на компоненты лекарственных средств;
- патологические процессы в сердце и кровеносных сосудах;
- анемия в острой форме;
- воспалительные или инфекционные заболевания;
- отсутствие у раковых клеток восприимчивости к препаратам.
Если врач принимает решение назначить при указанных противопоказаниях медикаментозную терапию, он берёт на себя ответственность за риск ухудшения состояния пациента.

Отсутствие противопоказаний у человека не снижает риск возникновения побочных эффектов от приёма лекарств.
Чаще всего больной чувствует такие последствия лечения:
- сильная потеря волос, приводящая к облысению;
- повышение хрупкости ногтевых пластин;
- ощущение тошноты;
- приступы рвоты;
- снижение или полное отсутствие аппетита;
- разжижение крови;
- упадок сил;
- снижение защитных функций иммунной системы.
Мнения врачей
Современная медицинская наука расходится во взглядах на паллиативную химиотерапию.
Некоторые врачи уверены, что такие методы только ухудшают самочувствие больного и не должны использоваться на поздних стадиях рака.
Другие специалисты в области медицины оспаривают этот факт и говорят, что медикаменты способствуют сокращению количества атипичных клеток, что приводит к остановке роста опухоли и снижает симптом. То есть, состояние человека от химиотерапии улучшается.
На самом деле важно соблюсти баланс в выборе методик лечения конкретного пациента. Во-первых, врачу нужно оценить поможет ли полихимоиотерапия продлить больному жизнь. А во-вторых, спрогнозировать риски. В терминальной стадии рака распространение метастазов в другие органы становится настолько массовым явлением, что приводит к истощению организма человека, ослаблению защитных функций.
Врач-онколог при выборе тактики лечения должен учитывать, что пациент может оказаться в критическом состоянии в любой момент. В этой ситуации за больным требуется постоянное наблюдение, что возможно лишь в условиях платного стационара.
Государственные хосписы не могут предоставить больным такой сервис, поэтому решение о применении методов паллиативной медицины в данном случае не принимается.
Таким образом, использование паллиативной химиотерапии подходит не всем больным и должно проходить под строгим наблюдением лечащего врача. Только при данных условиях результат от лечения будет положительным.
Читайте также:

