Отеки колен кисты колена
Из этой статьи вы узнаете про кисту коленного сустава, что это за образование, какие существуют виды патологии, насколько они опасны. Причины, симптомы и лечение.

Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Кистой называют полость, окруженную оболочкой и наполненную жидкостью. Это доброкачественное образование, с четкими границами, упругое при надавливании.
Выделяют семь разновидностей кист коленного сустава:
- Киста Бейкера, располагается сзади, в области подколенной ямки и является выпячиванием (грыжей) межсухожильной сумки, расположенной между сухожилиями икроножной и полуперепончатой мышц.


Нажмите на фото для увеличения

Нажмите на фото для увеличения

Субхондральная возникает из-за дегенеративно-дистрофического перерождения (старения) хрящевой ткани и представляет собой небольшую полость (0,5–1,5 см) на границе перехода костной ткани в хрящевую.

Вокруг коленного сустава – 13 крупных и мелких сумок (бурс). При определенных условиях (травмы, заболевания) каждая может наполниться синовиальной жидкостью (или кровью) и воспалиться. Чаще других возникает подколенная киста Бейкера (38 %).
Доброкачественные новообразования в области коленного сустава появляются по сходным причинам (повреждения, патологические процессы) и протекают с похожими симптомами – при увеличении размера начинают сдавливать прилегающие ткани, вызывая боль, нарушения кровоснабжения, недостатки иннервации (сбой в работе нервных окончаний).
Это делает образования в области коленного сустава опасными – они могут спровоцировать варикоз (расширение вен), мышечную атрофию (слабость), разрыв связок и менисков, появление деформирующего артроза (разрушение сустава).
Иногда кисты проходят сами, без лечения (ганглиевые), но чаще требуется пункция или хирургическое удаление оболочки. В 90 % случаев образования излечиваются полностью и без последствий для колена.
При подозрении на патологию обращаются к врачу-ортопеду, травматологу.
Причины кистозных образований
Причинами формирования кистозных образований являются повреждения тканей коленного сустава из-за:
- травм, ударов, ушибов, переломов;
- разрывов и растяжений менисков, связок;
- чрезмерного напряжения, нагрузки на колено;
- синовитов, бурситов (воспаление синовиальной оболочки суставной и околосуставных сумок);
- артритов (воспаление тканей сустава);
- артрозов (хроническая болезнь с изменением формы суставных поверхностей);
- новообразований (опухоли).
Если причина неизвестна – образование считают идиопатическим (возникшим без определенных причин).

Нажмите на фото для увеличения
Характерные симптомы
Небольшая киста колена обычно протекает бессимптомно, не доставляет никаких неудобств и обнаруживается случайно (при МРТ-исследованиях по поводу других патологий).
Увеличение размера сопровождается появлением округлого упругого выпячивания любой локализации (сбоку, спереди, сзади, под коленом), дискомфорта, болевых ощущений.

Выпячивание кисты сбоку колена
Человеку больно и сложно выполнять определенные движения, например, киста подколенной ямки затрудняет сгибание и разгибание ноги. Ее рост сопровождается покалыванием и нарушениями чувствительности стопы, болями в голени, скованностью колена.
Общие симптомы, по которым можно заподозрить кисту коленного сустава:
- округлое выпячивание, упругое при надавливании (исключение – ганглиевые внутрисуставные, внутрикостные и субхондральные кисты);
- распирание, дискомфорт, боль при выполнении определенных движений и нагрузке (сгибание, разгибание сустава, вращение голени, перенос веса на ногу);
- скованность, недостатки подвижности, вызванные увеличением кисты или болью, которую причиняют движения.
Какими могут быть последствия? Быстро растущая киста вызывает:
- Отсутствие чувствительности, онемение ноги ниже колена.
- Воспаление и отек тканей голени и колена (при разрыве оболочки).
- Мышечную атрофию (снижение силы и уменьшение объема мышц бедра и голени).
- Варикоз, застой крови.
- Артроз.
Диагностика
Небольшие кисты часто диагностируют случайно – они не доставляют неудобств и не заметны.
Крупные выпячивания, которые меняют очертания сустава, легко диагностируют в ходе осмотра.
Дополнительные исследования назначают, чтобы исключить осложнения (артроз колена) и выяснить причину, по которой образовывается грыжевое выпячивание.
Какие исследования может назначить врач:
- рентгенографию (выявляют изменения суставных поверхностей колена и надколенника, наличие внутрикостных ганглиевых и субхондральных кист);
- УЗИ или МРТ (определяют степень повреждения околосуставных тканей, место локализации образования);
- исследование содержимого (извлекают пункцией и определяют характер жидкости, состояние оболочки, возбудителя при инфекционном процессе).
Если выпячивание расположено не снаружи, а внутри (ганглиевая киста коленного сустава), применяют артроскопию – метод исследования с введением в полость сустава специального зонда с оптическим прибором на конце.

Артроскопия коленного сустава
Методы лечения
Небольшие кисты можно лечить консервативными методами, крупные – только пункцией (удалением жидкости) или операцией (иссечением оболочки). В 90 % случаев грыжевые выпячивания излечиваются полностью и без последствий.

Пункция коленного сустава
Экстренное лечение требуется:
- если образование нагноилось (гнойное воспаление из-за проникновения возбудителей в полость);
- если появилась угроза разрыва оболочки.
Консервативно лечат мелкие образования и кисты после пункции (лечащий врач извлекает жидкость через небольшой прокол). После пункции сустав обездвиживают (на срок от 7 до 14 дней, наступать можно – сгибать в колене нельзя) и назначают:
- Противовоспалительные гормональные (Гидрокортизон) и негормональные средства (Нимесил, Диклофенак) в уколах и таблетках.
- Антибиотики сразу после пункции и курсом при гнойном воспалении.
- Противовоспалительные мази (Вольтарен, Индометацин) и компрессы с Димексидом.
- Физиотерапевтические процедуры (электрофорез с Гидрокортизоном, магнитотерапию, лазеротерапию).
Обязательное условие – устранение причины появления кисты. Например, при подагрическом артрите назначают Аллопуринол, при аллергическом – антигистаминные препараты (Супрастин).
Если пункция и лечение медикаментами не принесли результатов
Отслоение и удаление оболочки
Киста быстро растет
Перевязывание питающей ножки, которая объединяет кисту с суставной сумкой (при необходимости)
Появились признаки сдавления окружающих тканей (покалывание, онемение, отек)
Восстановление или удаление тканей (параменисковая киста коленного сустава протекает с вовлечением связок и прикапсулярной зоны)
При остром гнойном воспалении
Хирургическое вмешательство осуществляют 2 способами:
- полостным (рассекают, а затем ушивают ткани над кистой);
- малоинвазивным, артроскопическим (оптический зонд и другие инструменты вводят в полость через небольшие проколы).
После операции колено обездвиживают – его нельзя сгибать от 7 до 14 дней (иногда больше), назначают курс антибиотиков и противовоспалительных мазей, таблеток, физиотерапию, лечебную гимнастику (консервативное лечение).
Для восстановления после операции достаточно от 2 до 4 недель.

Полостная операция по удалению кисты коленного сустава. Нажмите на фото, чтобы увидеть его в четком варианте
Как лечить кисту колена народными средствами:
- Настойка на золотом усе (Каллизии душистой). Возьмите банку объемом 3 литра, на 3/4 заполните ее листьями и побегами золотого уса, залейте водкой. Через 3 недели настойку можно втирать в коленный сустав или использовать для компресса (смочите бинт, сложенный вчетверо, спиртовой настойкой и приложите к колену на 2 часа, под компрессную бумагу).
- Настой на чистотеле. Листья и побеги чистотела порубите, 2 столовые ложки залейте кипятком (100 мл). После остывания делайте с настоем компресс (на 2 часа 1 раз в 2 дня).
![]()
Растение чистотел![]()
Настой на чистотеле - Аппликации с глиной. Возьмите любую косметическую глину, разведите до консистенции сметаны крепким отваром ромашки (столовая ложка на 100 г кипятка, настоять под крышкой до остывания). Добавьте половину чайной ложки морской соли (на 100 г глины), обмажьте колено, закройте целлофановым пакетом и оставьте на 2–3 часа.
Народное лечение кисты на коленном суставе имеет смысл, пока выпячивание небольшое.
Профилактика
Что нужно сделать, чтобы предотвратить возникновение кистозных образований колена:
- не переохлаждайтесь и не носите неудобную обувь;
- следите за собственным весом;
- не нагружайте сустав, если планируется серьезная физическая работа – надевайте наколенники, фиксаторы;
- введите в рацион продукты, богатые витаминами, микроэлементами;
- регулярно выполняйте комплекс физических упражнений для укрепления мышц и связок колена;
- лечите болезни, которые могут спровоцировать повреждение тканей сустава, стать причиной формирования кисты.
Прогноз
Киста колена – не редкое заболевание:
- чаще других разновидностей диагностируют подколенную кисту Бейкера (38 % случаев);
- киста наружного (латерального) мениска является более распространенной, чем внутреннего (медиального) мениска в соотношении 5:1;
- реже всех видов диагностируют ганглиевые образования – всего в 2 %.
Некоторые новообразования не нуждаются в лечении и могут пройти сами (ганглиевые), другие приходится лечить в обязательном порядке. Наиболее результативный способ лечения – хирургический, удаление дает 90%-ю гарантию полного выздоровления. После консервативной терапии киста часто рецидивирует (в 60 % случаев).
На восстановление после хирургического вмешательства и консервативного лечения уходит до 4 недель (иногда больше).
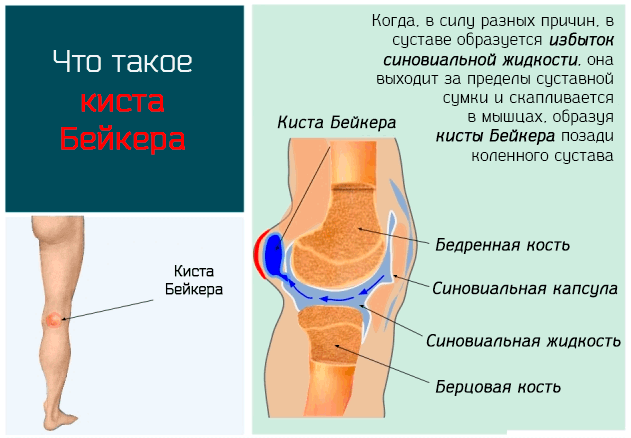
Киста Бейкера – это отёк, который образуется в суставах, чаще всего, на уровне коленных суставов в задней части. Артрит и артроз являются одними из наиболее распространенных причин расстройства.
Что такое киста Бейкера
Болезнь была описана впервые английским врачом Уильямом Моррантом Бейкером во второй половине 19 века, но термин киста, которым обозначается эта патология, используется неуместно.
Киста – это, по сути, одна сумка закрытая мембраной и содержащая жидкости, в то время как в случае кисты Бейкера мы имеем расширение суставного мешка с накоплением синовиальной жидкости.
В случае коленного сустава, например, отёк часто принимает форму подколенной кисты, и поэтому приводит к скоплению жидкости в подколенному пространстве сустава (то есть задняя полость коленного сустава).
Физиопатологический механизм, приводящий к образованию кисты Бейкера, тесно связан с анатомией суставов.
Сустав состоит из двух костей, покрытых хрящевым слоем, между которыми есть пространство, заполненное синовиальной жидкостью, обеспечивающей смазку и движение в суставах.
Процесс формирования кисты Бейкера можно описать следующим образом:
- По причинам различного характера появляется избыток производства синовиальной жидкости.
- Увеличение объема синовиальной жидкости вызывает дополнительный рост на уровне синовиального пространства.
- Избыточная жидкость вытекает из синовиального пространства и накапливается на уровне сумок сухожилий мышц.
- Накопление жидкости вызывает растяжение сумки сухожилия, и это вызывает образование кисты Бейкера.
При этом киста Бейкера имеет следующие характеристики:
- Появляется чаще на уровне коленных суставов, тем не менее, в редких случаях может поражать и другие суставы – запястья или локти.
- Размеры кисты сильное варьируются: некоторые из них имеют всего несколько миллиметров в диаметре, други достигают нескольких сантиметров.
- Киста Бейкера может поразить всех людей любого возраста и пола, и может появиться даже у детей, особенно мужского пола и в возрасте от 2 до 14 лет. Редко кисты Бейкера являются двусторонними, иногда сначала киста появляется на одном колене, затем на другом, но вряд ли это произойдёт одновременно.
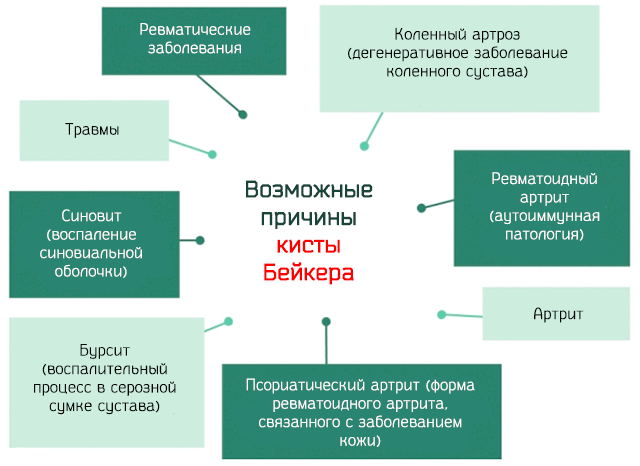
Причины кисты Бейкера
Кисты Бейкера могут быть связаны с заболеваниями или другими непатологическими причинами. В целом, все причины, ведущие к образованию кисты Бейкера, вызваны воспалением суставов.
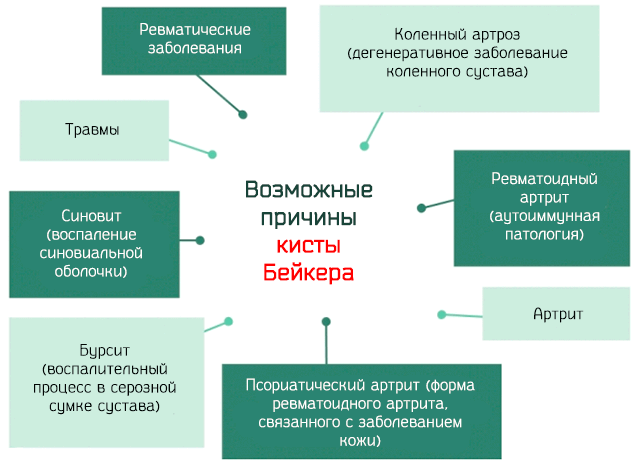
Среди патологий, которые могут вызывать воспаление суставов, мы имеем:
- Остеоартроз: также называется дегенеративный артрит – является заболеванием, которое поражает суставы, вызывая дегенерацию хряща и последующее воспаление.
- Ревматоидный артрит: это аутоиммунная патология, связанная с образованием аутоантител, которые атакуют суставы, вызывая мощное воспаление.
- Псориатический артрит: это форма артрита, связанная с заболеванием кожи (псориаз), аутоиммунного происхождения. Не редкость, что воспалительные состояния определяемые псориазом распространяются также на суставы.
- Артрит: дегенеративное заболевание суставов, которое может возникнуть в результате износа из-за возраста или после травмы мениска или перелома.
- Синовит: воспаление мембраны, которая окружает суставов (синовиальная оболочка), что вызывает трудности в движении сухожилий и сильную боль.
- Другие заболевания: среди других заболеваний, которые могут вызвать воспаление суставов, отметим бурсит и амилоидоз.
Наиболее частыми непатологическими причинами кисты Бейкера являются травмы мениска и передней крестообразной связки, например, при занятиях спортом и, в целом, все виды спорта, требующие длительных усилий и чрезмерного использования коленного сустава.
Симптомы и осложнения кисты Бейкера
В большинстве случаев киста Бейкера протекает бессимптомно и пациент не испытывает никакого дискомфорта. Однако, в тех случаях, когда размер кисты увеличивается, могут появляться симптомы, в связи с тем, что растущая в размерах киста сдавливает окружающие структуры.
Следовательно, мы можем иметь такие симптомы, как:
- Боли в задней части колена, которые расходятся вплоть до икры и бедра.
- Потеря чувствительности в голени: если киста сдавливает структуры нерва.
- Снижение рефлексов: сгибателей коленного сустава и тугоподвижность сустава.
- Возможно, опухание сустава: в результате воспаления.
- Общий отёк: из-за накопления жидкости.
Несмотря на то, что киста Бейкера имеет абсолютно доброкачественный прогноз, однако, может привести к осложнениям, таким как:
- Разрыв кисты: вызывает острую и интенсивную боль, что иногда может быть ошибочно принято за тромбофлебит.
- Воспаление: острая боль и покраснение всей конечности, особенно икроножных мышц, из-за распространения суставной жидкости.
Диагностика кисты Бейкера
Для выполнения правильной диагностики кисты Бейкера врач использует инструментальные исследования, которые могут быть полезными в дифференциальной диагностике с другими заболеваниями. На самом деле, кисты Бейкера часто путают с тромбофлебитом, опухолями, кистой мениска и подколенной аневризмой.
Инструментальные обследования (которые выполняются после первого осмотра) включают:
- УЗИ: используется, в основном, чтобы подтвердить подозрение на кисту Бейкера и, в то же время, чтобы контролировать её возможное развитие.
- МРТ: используется, чтобы сделать дифференциальный диагноз и подтвердить выводы УЗИ.
Как лечат кисту Бейкера
В случае, если из-за кисты Бейкера возникать сильная боль и воспаление сустава, можно использовать препараты для смягчения симптоматики.
Среди лекарств, которые можно использовать:
- Обезболивающие: они помогают успокоить боль, но не оказывают влияния на воспаление. Из них можно использовать ибупрофен и парацетамол.
- Противовоспалительные: при болях в суставах чаще используется кортизон. Может быть принят перорально, но, наиболее часто, используют инъекции кортизона непосредственно в сустав.
Если симптоматика сохраняется, несмотря на использование лекарств, возможно, что врач назначит хирургические процедуры, тип которых зависит от размера кисты:
- Кисты небольших размеров: исправляют путём артроскопии, операция заключается во введении в сустав небольшого катетера, через который можно ввести камеру, чтобы хирург мог оценить состояние сустава. При необходимости хирург может вмешаться, введя иглу в катетер с целью откачивания жидкости. Это вмешательство выполняется под местной анестезией и не требует послеоперационного восстановления, хотя мы рекомендуем на несколько дней обеспечить для сустава покой.
- Кисты больших размеров: выполняется хирургическая операция, направленная на удаление кисты. В этом случае сустав вскрывается (под наркозом). Требует послеоперационного восстановления. В первые дни рекомендуют прикладывать лёд и держать конечность поднятой, а на сам сустав накладывается гипса на 3-4 дня. После этой операции мы рекомендуем посетить физиотерапевта.
Сильный ушиб, тяжелая травма вызывают возникновение отека и болезненные ощущения в колене. Нередко боль и опухоль являются симптомами не только воспаления коленного сустава, но и других патологий. Большинство болезней, связанных с коленями, сопровождаются припухлостью и неприятными ощущениями - ноги не сгибаются и не разгибаются, больно ходить, сидеть и лежать. Сложно самостоятельно определить причину такого состояния, необходим осмотр врача.

Возможные причины опухлости и болевого синдрома
Выделяют основные причины сильных болей в колене:
- Гемартроз – попадание крови в суставную полость. Бывает двух видов: травматический и не травматический. Первый наблюдают при ушибах и переломах, разрыве мениска и связок. Второй является следствием высокой хрупкости сосудистых стенок или заболевания крови: гемофилии, тяжелом диатезе, цинге.
- Артрит – воспаление коленных суставов. Проявляется как самостоятельная болезнь или результат после осложнений других воспалений.
- Артроз – атрофия тканей сустава, процесс его разрушения. При долгой продолжительности болезни сустав теряет подвижность.
- Повреждение, растяжение связок – происходит после чрезмерных нагрузок, спортивных занятий. Колено болит и опухает.
- Повреждение хрящевой прокладки (мениска) – в суставе исчезают свойства амортизации и стабилизации. Причину заболевания выявляет специалист.
- Бурсит – чрезмерное скопление жидкости в суставной сумке. Сопровождается сильной болью, покраснением кожи, ограничением подвижности колена и ноги.
- Киста – образуется ниже колена как следствие воспаления в суставе. Патогенные вещества скапливаются и проникают ниже, в подколенную ямку.
- Тендинит – поражение, воспаление сухожилий. Колено опухает, боль усиливается при незначительной нагрузке и переходит в мышцы бедра, голени.
- Ишемическая боль – нарушение кровотока в суставе коленей. Появляется вследствие резкой перемены погоды, переохлаждения, непосильных физических нагрузок.
- Остеопороз – патология твердых тканей суставов. Колени болят и опухают. Остеопороз вызывают большие нагрузки в течение долгих лет жизни.
- Синовит – воспаление оболочки, выстилающей суставную полость изнутри. Чревато образованием выпота – скопления патогенной жидкости в суставном мешочке. Синовит вызывает тупую боль, дискомфорт.
- Остеомиелит – инфекционно-воспалительное заболевание. Поражает структуру костей. Проявляется покраснением кожи, отеками, острыми болями, постоянной температурой.
- Периартрит – воспаление сухожилий, связок, мышц вокруг колена. Боль появляется, к примеру, при спуске по лестнице с тяжелыми сумками. Эпицентр боли – внутренняя поверхность колена.
При хронических или острых болях рекомендуют посетить специалиста для проведения диагностики и назначения лечения.
Опухоль и боль в колене вызывают ушибы, нарушающие подвижность сустава. Они же провоцируют кровоизлияние в подкожный слой. Появляются гематомы и синяки. Разрыв, растяжение связок также вызывают сильную боль и отечность в коленях.
При разрыве мениска болевые ощущения усиливаются при неловком повороте, движении и вызывают блокаду – резкое ограничение подвижности. Это происходит из-за ущемления разорванного мениска или патологического образования, передвигающегося по суставу: мелкие осколки хрящей, сгустки соединительных волокон.
Наличие опухоли без болезненных ощущений наблюдают при синдроме Пархона. Патология характеризуется повышением пептидного гормона в кровотоке, регулирующем количество жидкости в организме. Излишки воды вызывают отеки, бледность кожи.
Также опухоль колена появляется после физических нагрузок у мало двигающихся, пассивных людей. После тяжелой работы в организме человека выделяются вещества, увеличивающие проницаемость сосудов. Жидкость выводится в пространство между клеток. Отекают мягкие ткани вокруг сустава.
Как снять отек в колене
Снять отечность с опухшего колена можно в домашних условиях.
Первая помощь заключается в следующих мерах:
- ограничить движения больной ноги, лежать большую часть суток в удобном положении;
- приподнимать больную ногу на 3-4 мин до 10 раз в день;
- приложить на отечный участок лед, завернутый в ткань, не фиксируя его повязкой (если причина отека неизвестна);
- забинтовать отек после ушиба или легкой травмы плотным бинтом.

Что делать, если сильно разболелось колено
При боли в опухшем колене снять неприятные симптомы самостоятельно помогут процедуры:
- обеспечить ноге полный покой;
- сделать компресс из марли, смоченной в ледяной воде;
- наложить на 30 мин повязку, пропитанную смесью: по 1 части йода, медицинского и камфорного спирта смешать с 10 размельченными таблетками анальгина;
- принять обезболивающую таблетку (Баралгин, Кетонал, Нурофен, Нимесулид);
- растереть колено обезболивающей мазью (Диклофенак, Найз, Вольтарен, Капсикам);
- смазать колено йодом;
- использовать костыль или трость при ходьбе;
- носить комфортную, мягкую обувь.
Временное снятие боли не является поводом переноса визита к доктору. Во избежание осложнений необходимо действовать немедленно.
К какому врачу обратиться для диагностики
Если беспокоит боль в колене, и оно опухло, нужен осмотр ревматолога, ортопеда или артролога. Если отек появился после травмы, лечащим врачом будет травматолог. При хронической, затяжной боли диагностические процедуры назначает ревматолог.
Установить верный диагноз, выявить причины опухоли в коленях помогут исследования:
- магнитно-резонансная томография;
- ультразвуковое исследование;
- компьютерная томография;
- рентгеноскопия;
- денситометрия;
- исследование (пункция) суставной сумки;
- артроскопия;
- пробы ревматологические;
- анализ синовиальной внутрисуставной жидкости;
- анализы крови (клинический, биохимический, иммунологический).
После установления точного диагноза будет назначено соответствующее лечение.
Методы лечения
Терапевтические методы лечения направлены на уменьшение отеков и устранение причин воспалительного процесса.
Комплексная терапия болезней, провоцирующих опухлость и боль в коленных суставах, включает следующие методы:
| №п/п | Заболевание | Назначение врачей |
|---|---|---|
| 1. | Артрит ревматоидный | Противовоспалительные лекарства, останавливающие развитие заболевания: Кризанол, Санокризин, Тауредон. Иммунодепрессанты и антибактериальные препараты. |
| 2. | Артрит инфекционный | Антибактериальные средства и антибиотики: Азитромицин, Цефепим, Ладеф, Максицеф. |
| 3. | Артрит подагрический | Урикозурические препараты: Цистон, Уродан; Урикодепрессивные лекарства: Аллопуринол, кислота Оротовая. |
| 4. | Остеоартроз | Хондропротекторы: Терафлекс, Дона, Румалон; Уколы в суставную капсулу: Гиалюкс, Ферматро. |
| 5. | Бурсит, киста | Уколы в суставную капсулу: Дексаметазон, Кеналог; Мазь: Диклофенак, Вольтарен, Матарен. |
| 6. | Патология Гоффа | Введение в сустав кислорода; Удаление перерожденной жировой ткани хирургическим путем. |
| 7. | Патология Кенига | Удаление мелких хрящевых осколков без разрезов (артроскопический метод). |
| 8. | Тендинит | Физиотерапия, мази, лечебные упражнения. |
| 9. | Менископатия | Уколы кислоты гиалуроновой в сустав: Суплазин, Гоу-он, Дьюралан; В сложных случаях: замена мениска протезом. |
| 10. | Синдром Пархона | Ограничение потребляемой жидкости; Препараты – диуретики. |
| 11. | Травмы | Гипс, холодные повязки; Электрофорез, магнитотерапия. |
| 12. | Тяжелые патологии | Метод применяют после традиционного лечения, не показавшего должного результата. Операции проводят в случае сильного разрушения суставов. |
Терапию медикаментами дополняют курсами физиолечения. Это помогает снять боль, ускорить процесс выздоровления, снизить дозу лекарственных препаратов.
Эффективные аппаратные физиопроцедуры:
- Фонофорез – метод, совмещающий лекарственные средства с ультразвуковой терапией. Стимулирует кровообращение, улучшает подвижность коленного сустава.
- Миостимуляция – проводят перед началом лечебных упражнений. Занятия одновременно тренируют и расслабляют мышцы. Стихает боль, снижается нагрузка на суставы.
- Озонотерапия – назначают при инфекционных воспалениях сустава. Применяемый для процедур кислород обладает свойством антисептиков.
- Ударно-волновое лечение – нормализует состояние костной соединительной ткани. Разрушает скопление вредных солей.
Кроме лекарств и физиолечения одновременно прописывают процедуры:
- Физкультура лечебная – рекомендуют практически при всех ортопедических болезнях. Специальные упражнения укрепляют мышечные ткани, сухожилия. Снижают ограниченность движения суставов.
- Механотерапия – занятия на ортопедических тренажерах: улучшают тонус мышц и подвижность сустава.
- Вытяжение больных суставов – метод используют при запущенной стадии болезни. После лечебных сеансов расстояние между соприкасающимися частями сустава увеличивается. Снижается нагрузка на соединительную ткань. Процедура проводится с помощью компьютерного программного обеспечения.
Важно соблюдать целебную диету. Употреблять растительную пищу, рыбу, морепродукты. Это восстанавливает суставные хрящи, оздоравливает организм.
Народные рецепты
В народной медицине имеется множество рецептов, помогающих снять опухоль в коленях.
Это растирки, смеси, компрессы, массажи:
- Промыть картофель, натереть на мелкой терке. Кашицу нагреть в микроволновой печи, положить в марлевый мешочек. Зафиксировать его немного ниже опухшего колена для уменьшения красноты и отечности.
- Чистую ткань пропитать соком лимона. Приложить ниже коленной чашечки, держать 20 мин.
- Взять цветки конского каштана, лист подорожника и свежую белокочанную капусту в равных частях. Измельчить до состояния каши. Смесью смазать больное колено на ночь. Закрыть пленкой, утеплить тканью.
- Тщательно промыть лист лопуха. Смазать воспаленный сустав разогретым подсолнечным маслом. Сверху положить лопух, забинтовать. Обернуть повязку полиэтиленовым пакетом. Держать 30-40 минут.
- Нагреть крупную соль на сковороде. Высыпать в полотняный мешочек. Прикладывать к опухшему колену на 20-30 минут.
- Взять 0,25 ст. яблочного уксуса, по 0,5 ст. л молотого перца чили и натертого корня имбиря. Перемешать. Нанести на воспаленное место, накрыть тканью. Снять компресс через 25 минут. Обмыть кожу водой.
- Смешать 0,25 ч л молотого черного перца и 1 ч л куркумы. Налить растительное масло, чтобы получилась однородная смесь. Смазать сустав. Выдержать 25 минут. Смыть.
- Взять 2 ст. л масла горчицы и 1 ст л мелко рубленого чеснока. Перемешать, поставить в микроволновую печь на 2 минуты. Остудить. Намазать колено. Укутать целлофановым пакетом и шерстяным шарфом.
- Нагреть 2 ст. л касторового масла. Втереть его в колено легкими массажными движениями. Или смочить в масле ткань, приложить к суставу. Обернуть целлофаном и теплым шарфом. Держать ночь.
- 2-3 ст. л желтой глины развести остывшей кипяченой водой. Густую смесь наложить толстым слоем на больное место. Обернуть пленкой. Утеплить сверху шалью. Выдержать ночь. Смыть горячей водой.
- Куриный желток перемешать с 2 ст. л яблочного уксуса. Добавить 0,5 ч л скипидара. Мазь втирать ежедневно. После процедуры укутать опухшее колено платком.
- Взять по 200 г хвои, крапивы, березовых почек, имбиря, лопуха. Залить 0,5 л водки. Перемешать и поставить в тепло на месяц. Пить 3 раза в день по 1 ст. л.
- 4 ст. л сухих картофельных соцветий залить 200 г 70% спирта. Выдержать в холодильнике 8-10 дней. Втирать в больные суставы утром и вечером в течение недели.
- По 20 г измельченного сырья девясила, окопника и лопуха смешать с 350 г топленого свиного сала. Положить смесь в глиняную посуду, плотно закрыть. Держать в духовке 2 часа при температуре 180 °С. Остудить в течение 6 часов, процедить. Растирать суставы перед сном.
- Растворить 100 г морской соли в теплой воде. Поставить ногу в емкость таким образом, чтобы вода покрывала колено. Держать конечность в лечебной ванне 15-29 минут. Вытереть, надеть теплый чулок, утеплить пледом. В ванну можно добавить настой ромашки. Для этого 100 гр аптечной ромашки залить 1 л кипятка, настоять 2,5 часа. Процедить, долить в соленую воду.
Боль и отек колена – важная причина для посещения специалистов: ревматолога, невропатолога, ортопеда, хирурга. Необходимо выяснить причины дискомфорта, и вовремя начать лечение. Правильно поставленный диагноз, действенная фармакотерапия – залог успешного выздоровления и хорошего самочувствия.
Смотреть видео
Читайте также:



