От чего возникает рак легких или бронхи
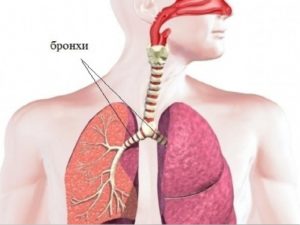
Рак бронхов – новообразование злокачественного вида, формирование которого начинается в железистой ткани и покровном эпителии, и бывает периферическим и центральным. Центральный рак формируется из мелкого и крупного бронха, а периферический – в тканях лёгкого. Центральный рак бывает мелкоклеточным, крупноклеточным и плоскоклеточным.
- Описание
- Разновидности
- Симптомы
- Диагностика
- Лечение
- Прогноз
Описание
Лёгкие – органы дыхания, расположены в грудной клетке и состоят из правого и левого лёгкого. Доброкачественные опухоли бронхов очень разнообразны, хотя составляют менее 10% от общего количества новообразований дыхательных путей. Они появляются обычно у молодых людей от 30 лет и нередко перерождаются в раковые опухоли.
Опухолевый процесс начинает развиваться, когда снижаются защитные функции в верхних дыхательных путях и усиливается воздействие разных вредных факторов. Эпителиальные клетки бронхов и бронхиальных желёз хаотично размножаются и перерождаются в злокачественные. Раковые опухоли чаще всего появляются в бронхах, но могут образоваться и в любых других частях лёгкого.
В современной медицине применяется термин бронхопульмональный рак, объединяющий два заболевания: рак бронхов (бронхогенный) и рак лёгких (альвеолярный). По статистике около 85% больных подобными опухолями являются курильщиками с длительным стажем курения и возрастом от 35 до 55 лет. Подобный рак бывает и у некурящих людей, но такие случаи встречаются намного реже. В группе риска находятся также люди старше 60 лет, причём это заболевание диагностируется у мужчин в 8 раз чаще, чем у женщин. Бронхогенная карцинома – самая частая причина летального исхода от злокачественных опухолей. Бронхоальвеолярный рак (БАР) – особо редко встречающаяся разновидность рака лёгкого.
Ведущие клиники в Израиле



Необходимо помнить! Отказ от курения – это самое главное и необходимое, что может сделать каждый для предотвращения появления рака в органах дыхания.
Разновидности
Бронхогенный рак по гистологическому строению классифицируется на три вида:
- мелкоклеточный (овсяноклеточный) – отличается быстрым ростом и даёт метастазы в головной мозг, кости, печень. Редко обнаруживается у некурящих, встречается почти в 20% случаев онкологии лёгких;
- немелкоклеточный – подразделяется на три подвида: аденокарцинома, сквамозно-клеточная карцинома, крупноклеточная карцинома. Встречается почти в 80% случаев;
- мелко- и крупноклеточный – новообразование имеет черты обоих предыдущих видов.
По характеру роста и развития новообразования бронхов подразделяются на следующие виды:
- экзофитные – растут в просвет бронха и вызывают недостаточную вентиляцию лёгких (гиповентиляцию) или спадение лёгкого или его доли (ателектаз);
- эндофитные – растут в направлении паренхимы лёгких, могут привести к прободению стенки бронха и прорастанию новообразования в прилегающие органы (плевру, перикард, пищевод);
- смешанные – имеют признаки как экзофитных, так и эндофитных новообразований.
Симптомы
Рост злокачественной опухоли бронхов – процесс, протекающий долго, чаще всего до нескольких лет. По этой причине до появления первых характерных признаков заболевания проходит много времени. Проявления рака в дыхательных путях зависят от формы заболевания и стадии развития. Если опухоль сформировалась в бронхе, то первым симптомом болезни является продолжительный сухой кашель.
Кроме этого, на ранних этапах наблюдаются следующие признаки заболевания:
- общая слабость и снижение трудоспособности;
- полное отсутствие или ухудшение аппетита;
![]()
- резкое похудение;
- ощущение боли в грудной клетке;
- стридорозное дыхание (свистящее и шумное);
- цианоз – синюшная окраска кожи и слизистых;
- мокрота с примесью крови.
На начальной стадии определить заболевание очень трудно. Это связано с тем, что в лёгких почти нет нервных окончаний, чувствительных к боли. И поэтому явные признаки болезни возникают, когда поражается плевра и другие ткани, где имеются нервные окончания. Симптомы дыхательной недостаточности проявляются, когда функционально работоспособной остаётся всего лишь четвёртая часть всей лёгочной ткани. Степень проявления симптомов зависит от проходимости дыхательных путей. Раннее появление признаков патологии отмечается у больных с эндобронхиальным ростом опухоли, а незаметное и медленное – при перибронхиальном, когда новообразование растёт наружу
При прогрессировании заболевания и полной закупорке бронха развивается обтурационный пневмонит – воспалительный процесс, сопровождающийся такими признаками, как:
- повышение температуры тела;
- лихорадка;
- усиление кашля;
- одышка;
- общая слабость;
- боль в грудной клетке.
Чаще всего это состояние больные принимают за простой бронхит, не обращаются к врачу, чтобы сделать рентген и лечатся самостоятельно. Но самочувствие не улучшается, наоборот, становится всё хуже. Боль в груди усиливается, кашель становится сильнее, температура выше и не сбивается.
На последней стадии бронхогенного рака наблюдается синдром верхней полой вены, при котором нарушается отток крови в верхней части тела. У больных отмечается набухание вен на шее и верхних конечностях, отёк лица и шеи, может осипнуть голос и возникнуть боли в сердце (при распространении на сердечную сумку). При запущенной онкологии бронхов развиваются метастазы в регионарные лимфатические узлы, головной мозг, печень, надпочечники, кости.
Рак бронхов классифицируется на четыре стадии по уровню прогрессирования:
- I – размер новообразования не превышает 3-х сантиметров, расположено в сегментарном бронхе, метастазов не имеется;
- II – размер новообразования до 6-ти сантиметров, находится в сегментарном бронхе, имеются метастазы в регионарные лимфоузлы;
- III – размер новообразования более 6-ти сантиметров, рак распространился на соседний или главный бронх, имеются метастазы в лимфатических узлах;
- IV – самая запущенная и агрессивная стадия, распространение отдалённых метастазов в важные для жизни органы, развивается раковый плеврит.
Диагностика
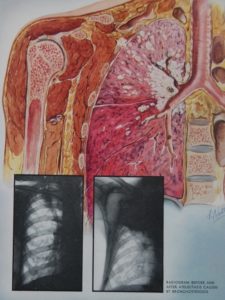
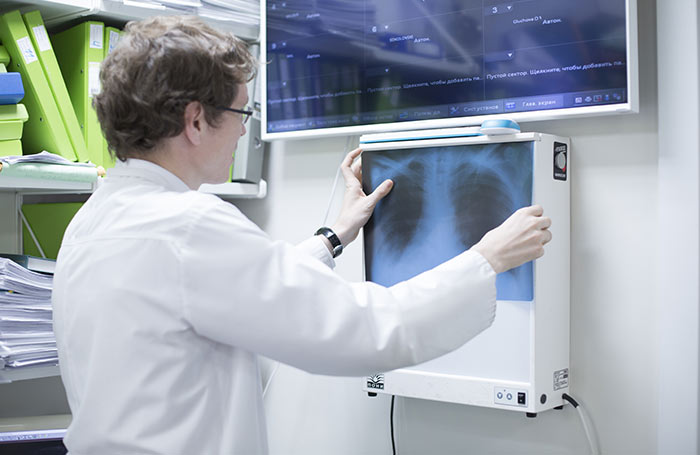
Диагностировать рак бронхов зачастую непросто, так как злокачественное новообразование часто принимают за другие заболевания лёгких (бронхит плеврит, пневмония и прочее). Чтобы проверить бронхи и лёгкие на наличие опухоли, в первую очередь назначается рентгенологическое обследование органов грудной клетки. Что показывает рентген при раке бронхов? На рентгеновских снимках могут наблюдаться пятна и затемнения, указывающие на вероятность наличия опухоли. Рентгеном удаётся обнаружить новообразование не меньше 4 мм в диаметре, опухоли меньших размеров не определяются. Рентген считается самым эффективным способом определения новообразования в дыхательных путях на ранней стадии его развития. Бронхоскопия при бронхогенном раке определяет наличие новообразования, если оно растёт в полость бронха, а также помогает получить образец промывных вод и клеток опухоли для биопсии.
Кроме этого проводится комплекс диагностических исследований, включающий в себя:
- гистологическое и цитологическое исследование – наиболее информативное, так как точно определяется генез клеток новообразования;
- МРТ лёгких;
- УЗИ плевральной полости, средостении, перикарда – выявляет признаки распространения рака в ближайшие органы;
- ПЭТ-КТ – применяется для определения стадии мелкоклеточного типа новообразования;
- медиастиноскопия – используется для выявления степени поражения метастазами лимфатических узлов средостении;
- сцинтиграфия скелета – назначается для оценки степени распространения рака на кости.
Также проводятся обследования других органов с целью определения отдалённых метастазов.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
- В каких бронхах возникают злокачественные опухоли?
- Классификация рака бронхов
- Стадии рака бронхов
- Причины возникновения рака бронхов
- Симптомы рака бронхов
- Методы диагностики рака бронхов
- Лечение рака бронхов
- Хирургическое лечение бронхопульмонального рака
- Лучевая терапия
- Химиотерапия
- Таргетная терапия и иммунотерапия
- Прогноз выживаемости
Некоторые цифры и факты, касающиеся рака бронхов:
- Заболевание чаще всего встречается у людей старшего возраста. Более чем в половине случаев рак бронхов диагностируется в возрасте старше 50 лет. Еще 25% случаев приходятся на возрастную группу 40–50 лет.
- Основная причина злокачественных опухолей бронхов — курение. До 80% больных — курильщики.
- Чаще всего опухоль возникает в верхних отделах бронхиального дерева, так как они лучше вентилируются, и канцерогены, которые содержатся во вдыхаемом воздухе, с большей вероятностью приведут к злокачественной трансформации клеток.
В каких бронхах возникают злокачественные опухоли?
Воздух, который вдыхает человек, проходит через нос, глотку, гортань, трахею. На уровне верхнего края пятого грудного позвонка трахея заканчивается и делится на два главных бронха. Это место называется бифуркацией трахеи. Главные бронхи — это бронхи первого порядка, они делятся на долевые (второго порядка), затем на сегментарные (третьего порядка), субсегментарные (четвертого порядка), дольковые, и, наконец, на терминальные (концевые) бронхиолы.
Все эти ветви вместе составляют бронхиальное дерево. Стенки крупных и мелких бронхов устроены одинаково: изнутри они выстланы слизистой оболочкой, под ней находится каркас — фиброзно-хрящевая оболочка, снаружи — адвентициальная оболочка.
Раком называют злокачественные опухоли, которые происходят из слизистой оболочки. Они могут возникать в любой части легкого, но чаще всего находятся в области ворот — там, где в легкое входит главный бронх. В двух третях случаев рак развивается в бронхах первого, второго и третьего порядка.
Классификация рака бронхов
Гистологическая (основанная на внешнем виде опухолевых клеток под микроскопом) классификация бронхопульмонального рака включает четыре основных типа опухолей:
- Мелкоклеточный рак встречается главным образом у курильщиков, отличается высокой агрессивностью, быстро распространяется и с трудом поддается лечению. На его долю приходится около 12% всех случаев бронхопульмонального рака.
- Плоскоклеточный рак вместе с двумя следующими типами объединяется в группу немелкоклеточных опухолей, которые составляют более 80% от всех случаев рака легкого. Риск развития плоскоклеточного рака сильно связан с курением.
- Аденокарцинома наиболее распространена среди женщин и некурящих людей. В отличие от плоскоклеточного рака, аденокарциномы обычно имеют более мелкие размеры и склонны к росту в периферических частях легкого. Отдельно выделяют подгруппу бронхоальвеолярных аденокарцином.
- Крупноклеточный рак состоит из крупных недифференцированных клеток.
В зависимости от того, насколько сильно опухолевая ткань утратила черты нормальной, различают низкодифференцированные и высокодифференцированные опухоли. Первые более агрессивны.
При выборе лечения большое значение имеет расположение опухолевых очагов. В зависимости от этого показателя, бронхопульмональный рак делят на два типа:
- Центральный — опухоль находится в бронхах 1–3 порядка (главные долевые, сегментарные).
- Периферический — опухоль находится в более мелких бронхах.
Стадии рака бронхов
Бронхопульмональный рак делят на стадии, в зависимости от того, насколько сильно опухоль распространилась в организме. При этом руководствуются общепринятой классификацией TNM. Буквы в ней обозначают:
- T — размеры первичного очага, степень прорастания в соседние ткани.
- N — поражение регионарных (близлежащих по отношению к первичной опухоли) лимфатических узлов.
- M — наличие отдаленных метастазов.
В зависимости от этих показателей, определяют стадию опухоли, которая обозначается римскими цифрами I–IV.

Причины возникновения рака бронхов
Нормальная клетка превращается в опухолевую, когда в ее генах происходят некоторые изменения. Нельзя точно сказать, почему в том или ином случае возникли генетические дефекты, которые привели к злокачественной трансформации. Но известны факторы, которые существенно повышают риск заболевания. Их так и называют — факторы риска.
Основным фактором риска бронхопульмонального рака является курение. Вероятность того, что у человека будет диагностирована злокачественная опухоль, напрямую зависит от стажа курения, ежедневного количества выкуриваемых сигарет, возраста, в котором человек начал курить, марки сигарет (качество табака, содержание канцерогенов). Опасно не только активное, но и пассивное курение. Если в квартире постоянно кто-то курит, риск рака легких повышен у всех ее жильцов.
Другие факторы риска:
- Профессиональные вредности: работники шахт, заводов, производящих цемент, стекло и стекловолокно.
- Контакт с химическими реактивами, некоторыми летучими веществами, асбестом.
- Загрязнение воздуха радоном — радиоактивным газом, который естественным образом выделяется из почвы при распаде урана.
- Он может накапливаться в помещениях.

Симптомы рака бронхов
На ранних стадиях симптомы чаще всего отсутствуют. Опухоль диагностируют случайно во время рентгенографии. В ранней диагностике помогает регулярное прохождение флюорографии. Эксперты Американского онкологического общества рекомендуют курильщикам с большим стажем рассмотреть регулярное прохождение компьютерной томографии. Такие периодические исследования, призванные диагностировать рак на ранних, бессимптомных, стадиях, называются скринингом.
Возможные симптомы бронхопульмонального рака:
- Упорный хронический кашель.
- Мокрота с примесью крови.
- Одышка.
- Боли в грудной клетке.
Даже когда появляются симптомы, распознать злокачественную опухоль не всегда получается сразу. Картина может напоминать вялотекущую пневмонию, плеврит или другое заболевание. Важно внимательно относиться к своему здоровью. Если у вас появились любые необычные симптомы, если они сохраняются достаточно долго, нужно обратиться к врачу и пройти обследование.
Что такое паранеопластический синдром при бронхопульмональном раке?
Раковые клетки производят разные вещества, которые поступают в кровоток и могут вызывать патологические изменения в организме. Это приводит к так называемому паранеопластическому синдрому. При раке легких и бронхов опухоль часто влияет на нервную систему. Это проявляется в виде нарушения походки, удержания равновесия, координации движений, глотания, речи, памяти, зрения, сна и др.
Методы диагностики рака бронхов
Обычно опухоль выявляют с помощью рентгенографии. Уточнить ее размеры, расположение, количество очагов и их степень прорастания в окружающие ткани помогает КТ, МРТ. Применяют бронхоскопию — эндоскопическое исследование, во время которого специальный инструмент в виде длинного гибкого шланга — бронхоскоп — вводят в бронхиальное дерево и осматривают слизистую оболочку.
Во время бронхоскопии можно провести биопсию: получить фрагмент патологически измененного участка слизистой оболочки и отправить в лабораторию для цитологического, гистологического исследования.
Биопсию можно провести и другими способами: с помощью иглы, введенной в легкое через стенку грудной клетки, во время торакоскопии, плевроцентеза. Также можно провести цитологическое исследование мокроты на предмет раковых клеток.
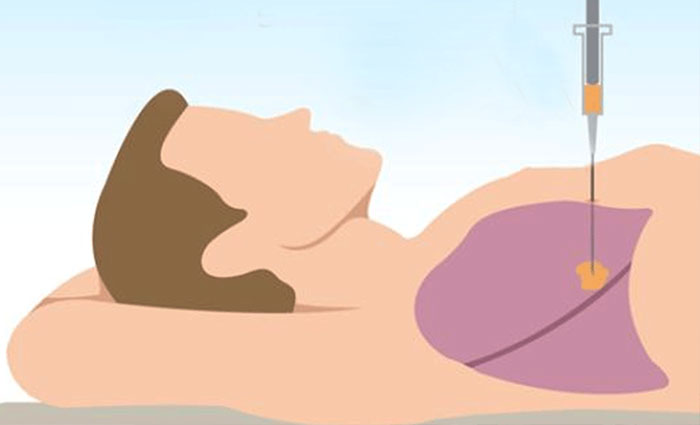
Обнаружить мелкие метастазы помогает ПЭТ-сканирование. Во время этого исследования в организм вводят сахар со специальной радиоактивной меткой. Радиофармпрепарат накапливается в опухолевых клетках и делает очаги видимыми на снимках, сделанных с помощью специального аппарата.
При необходимости врач может назначить другие методы диагностики.

Лечение рака бронхов
При выборе лечения рака бронхов врач должен учитывать многие факторы: стадию и тип опухоли, ее расположение в легком, наличие поражения регионарных лимфатических узлов и отдаленных метастазов, возраст, состояние здоровья пациента, сопутствующие заболевания.
Хирургическое лечение бронхопульмонального рака
Хирургическое удаление опухоли зачастую является основным видом лечения локального рака бронхов и легких, когда отсутствуют отделанные метастазы. Цель радикальной операции — полностью удалить опухолевую ткань. В зависимости от размеров и расположения очагов, прибегают к разным видам хирургических вмешательств:
- Удаление всего легкого — пульмонэктомия.
- Удаление доли легкого — лобэктомия.
- Удаление сегмента легкого — сегментарная резекция.
- Удаление опухоли с некоторым количеством окружающей здоровой ткани — клиновидная резекция.
- Удаление пораженных лимфатических узлов — лимфодиссекция, лимфаденэктомия.
Операция может быть выполнена открытым способом (через разрез) или эндоскопически (видеоассистированная торакоскопическая хирургия, или, сокращенно — VATS).
Лучевая терапия
Лучевая терапия при раке бронхов и легких может сочетаться с хирургическим вмешательством. Перед операцией врач может назначить неоадъювантную лучевую терапию (в том числе в сочетании с химиотерапией), это помогает уменьшить опухоль, перевести ее в операбельное состояние. После хирургического лечения применяется адъювантная химиотерапия для уничтожения оставшихся раковых клеток и снижения риска рецидива.
Если опухоль неоперабельна, лучевая терапия становится основным видом лечения. При метастатическом раке она помогает бороться с болью и другими симптомами.
Химиотерапия
Химиопрепараты — лекарственные средства, которые уничтожают активно размножающиеся клетки. Таким образом, их мишенью в организме в первую очередь становятся опухолевые клетки, но могут поражаться и здоровые, поэтому химиотерапия часто сопровождается побочными эффектами. Современные врачи знают, как снизить их риск, и как с ними бороться.
Как и лучевая терапия, химиотерапия при раке бронхов и легких бывает адъювантной, неоадъювантной, может выступать в качестве основного метода лечения. Используют разные химиопрепараты с различными механизмами действия. Как правило, врач назначает комбинацию двух или более препаратов. Комбинации подбирают в зависимости от типа и стадии опухоли.
Таргетная терапия и иммунотерапия
Таргетная терапия и иммунотерапия — это современные, наиболее молодые направления в лечении рака, появление которых стало возможным благодаря бурному развитию молекулярной генетики в последние десятилетия:
- Таргетные препараты поражают определенную молекулу-мишень, которую раковые клетки используют для выживания, бесконтрольного размножения, активации роста кровеносных сосудов. Они действуют более прицельно и избирательно по сравнению с классическими химиопрепаратами, и за счет этого более безопасны, но все же обладают некоторыми побочными эффектами.
- Из иммунопрепаратов чаще всего применяют моноклональные антитела, являющиеся ингибиторами контрольных точек — молекул, с помощью которых раковые клетки подавляют работу иммунной системы.
Обычно эти виды лечения применяют на поздних стадиях, когда имеются метастазы. Также на поздних стадиях врачам приходится бороться с таким осложнением рака бронхов и легких, как плеврит.
Прогноз выживаемости
Вероятность успешного лечения рака бронхов зависит от многих факторов, но в первую очередь играет роль стадия и тип опухоли. При немелкоклеточном раке легкого, по данным Американского онкологического общества, выживаемость на разных стадиях составляет:
- На I стадии — 68–92%.
- На II стадии — 53–60%.
- На III стадии — 13–26%.
- На IV стадии — менее 1%.
Показатели при мелкоклеточном раке легкого:
- На I стадии — 31%.
- На II стадии — 19%.
- На III стадии — 8%.
- На IV стадии — 2%.
На четвертой стадии прогноз зависит от того, где находятся метастазы. Например, если при немелкоклеточном раке вторичные очаги находятся в надпочечниках, прогноз лучше, чем в ситуациях, когда они локализуются в печени или в головном мозге. При мелкоклеточном раке прогноз менее благоприятный, если метастазы находятся в головном мозге, и более благоприятный, если они локализуются в костях или средостении.
Имеет значение пол (у женщин прогноз обычно лучше), степень потери веса (плохо, если больной потерял более 5% от первоначальной массы), снижения работоспособности, наличие у опухоли тех или иных молекулярно-генетических характеристик (если в клетках есть молекулы-мишени, они будут реагировать на лечение таргетными препаратами).
В Европейской онкологической клинике применяются наиболее современные методы лечения бронхопульмонального рака. Мы уверены, что помочь можно любому пациенту, даже при четвертой стадии рака. Если не удается добиться ремиссии, как правило, можно продлить жизнь, купировать боли и другие мучительные симптомы. Свяжитесь с нами, чтобы узнать больше.

Скрытое течение
Максим Руденко: Если брать всех вообще, кто умер от онкологических заболеваний, то среди мужчин рак лёгких как причина смерти стоит на первом месте (среди женщин – рак молочной железы). Этот вид рака вообще больше распространён среди мужчин, поскольку среди них больше курящих.
- То есть курение – фактор риска?
- Начнём с того, что рак лёгкого – собирательное понятие, на самом же деле его видов немало. Так вот, возникновение плоскоклеточного рака лёгкого, растущего из бронхов (его отличительная особенность в том, что он наименее поддаётся лекарственному лечению), обусловлено табакокурением. То есть это не просто фактор риска, это причина заболевания.
Среди всех пациентов, у кого выявлен рак лёгкого, один год переживает всего 50%. У более чем 70% пациентов злокачественное новообразование лёгкого выявляется на третьей и четвёртой стадиях. Тогда как самая высокая выживаемость (от 75 до 90%) регистрируется среди людей, у которых заболевание выявлено на первой стадии, но доля этих пациентов в среднем по России всего 11–12%. Плюс 14% - это вторая стадия, при которой 50% пациентов на фоне лечения переживают пятилетний рубеж.
- Печальная статистика. С чем это связано? С тем, что рак лёгких долго не выдаёт себя очевидными симптомами?
- Совершенно верно, для этого вида рака характерно скрытое течение, на ранней стадии заболевание не имеет выраженных клинических симптомов. Кроме того, это довольно агрессивная опухоль, которая выявляется тогда, когда уже есть либо метастазы, либо распространение в другие органы.

Кроме того, наш диспансер участвует в пилотном проекте по скринингу злокачественных новообразований лёгкого. Кто участвует в скрининге? Группа риска – это, прежде всего, курящие мужчины в возрасте от 45-50 лет или те, которые бросили курить ранее 15 лет назад.
Но выявление выявлением, а всё же лучше всего начать с профилактики рака лёгкого.

А смысл?
- Однозначно – в отказе от курения! Причем не только активного, но и пассивного.
- Ну да, при этом бросив курить, 15 лет человек всё равно будет числиться в группе риска. В чём тогда смысл?
- Смотрите, после отказа от курения в течение 20 минут происходит снижение артериального давления и частоты сердечных сокращений. В течение 12 часов – снижение уровня оксида углерода в крови до нормального значения. В течение 48 часов восстанавливаются нервные окончания, ощущения запаха и вкуса. Трёх месяцев достаточно для улучшения кровообращения и функции лёгких. Если человек продержался без курения год, риск возникновения ишемической болезни сердца снижается вдвое; если пять лет, риск возникновения инсульта снижается до уровня некурящих людей, плюс значительное снижение риска развития некоторых видов рака (ротовой полости, глотки, мочевого пузыря, шейки матки). За десять лет вдвое снижается риск смерти от рака лёгкого, наблюдается значительное снижение развития рака гортани и поджелудочной железы. А за 15 – риск развития ишемической болезни сердца и обструктивной болезни лёгких. Как видите, причины отказа от курения весьма убедительны. И в этом отношении российское законодательство справедливо ограничивает нас от табачного дыма во многих общественных местах.
- Отказ от курения – единственная мера профилактики рака лёгких?
- Главная, но не единственная. Другими мерами профилактики также не следует пренебрегать. Скажем, стоит стараться избегать воздействия на организм канцерогенов, придерживаться рационального питания: употребление достаточного количества витаминов, бета-каротина, антиоксидантов, витамина Е также снижает риск возникновения рака лёгкого. Но! На фоне отказа от курения. Замечу, что до эпохи массового производства сигарет и их широкой доступности рак лёгкого был казуистикой.

- Таких исследований пока нет, думаю, судить о воздействии вейпов на организм можно будет позже, когда в поле зрения учёных попадут люди, имеющие многолетний опыт нового на сегодняшний день увлечения. То есть нынешняя молодежь. О результатах будущих исследований сегодня судить сложно, но есть ли смысл рисковать? Бог не дал нам, людям, дымохода, так зачем нам дымить?
- Какие методы лечения рака лёгких сегодня применяются?
- На сегодняшний день самый эффективный метод лечения – это хирургический (он применяется на первой стадии заболевания). Кроме того, используется химеотерапия, лучевые методы лечения и их комбинация.
Хирургическое лечение подразумевает удаление поражённой части лёгкого или всего лёгкого. Понятно, что при удалении доли лёгкого качество жизни не так страдает, как при удалении целого органа – в этом случае, бывает, люди погибают не от развития рака, а от осложнений со стороны сердечно-сосудистой системы, поскольку сердцу сложно работать с одним лёгким. Но мы в отделении торакальной хирургии Свердловского областного онкологического диспансера идём по пути органосохраняющих операций, делаем их всё больше и больше, тем более что сегодня в России и в нашем диспансере активно развивается малоинвазивная хирургия.
- Вернёмся к началу разговора. Я правильно понимаю, что рак лёгких на ранней стадии у человека – это, как правило, случайная находка?
- Совершенно верно. Люди, например, идут делать операцию на глаза или на сердце, и у них выявляется рак лёгкого.
- Специфических симптомов у рака лёгкого нет, они все схожи с симптомами любых лёгочных заболеваний. Допустим, кровохарканье может быть и при туберкулёзе, и при пневмонии (особенно вирусной), и при раке лёгкого. Одышка, повышение температуры также могут быть при банальной пневмонии. Но должна быть онкологическая настороженность. То есть, если пациент входит в группу риска, на эти симптомы следует обратить внимание с точки зрения онкологии. Но это больше касается медиков. А людям при любом длительном кашле следует идти к врачу, который выслушает и сопоставит жалобы, направит на флюорографию.
- Специалисты первичного звена здравоохранения, то есть врачи в поликлиниках, имеют настороженность по отношению к раку?
- Я не могу сказать за каждого конкретного человека. Но мы со своей стороны делаем всё возможное для повышения этой настороженности. Специалисты онкологического диспансера регулярно проводят лекции для первичного звена здравоохранения (есть даже клинические рекомендации по выявлению рака лёгкого для первичного звена), активно используют возможности телемедицины.
- Какие индивидуальные особенности влияют на то, что у одних курящих людей возникает рак лёгкого, а у других нет?

Понимаете, мы не говорим, что если человек курит, то он обязательно заболеет раком лёгкого. Но те, кто болеет, все курят. Думаю, больше половины пациентов не оказались бы в нашем отделении, если бы не курили.
- Мы всё больше говорим про мужчин, а есть ли среди ваших пациентов женщины?
- Конечно. Более того, в последнее время женщин, у которых диагностирован рак лёгких, становится всё больше. Простой пример. Двадцать лет назад, когда я только начинал работать, у нас была одна женская палата, потом появилась необходимость открыть ещё одну, потом ещё…
- Сколько лет было самому молодому вашему пациенту?
Читайте также: