От чего умирают при раке головки поджелудочной железы
- Какие виды рака могут возникать в головке поджелудочной железы?
- Стадии рака головки поджелудочной железы
- Факторы риска
- Симптомы рака головки поджелудочной железы
- Методы диагностики. Скрининг
- Лечение рака головки поджелудочной железы
- Прогноз и выживаемость
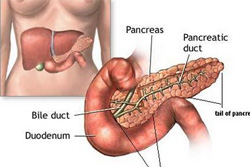
Поджелудочная железа имеет длину примерно 15 см и анатомически состоит из трех частей: головки, тела и хвоста. Головка находится в правой верхней части живота, на уровне первых двух поясничных позвонков. Ее охватывает двенадцатиперстная кишка.
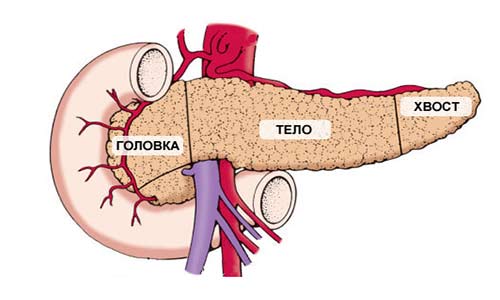
Основная функция поджелудочной железы — выработка пищеварительных ферментов. Проток железы выходит из ее головки, затем соединяется с холедохом — главным желчным протоком — и вместе они впадают в двенадцатиперстную кишку.
Кроме того, в поджелудочной железе есть эндокринные клетки, которые вырабатывают гормоны. Самый известный из них — инсулин.
Какие виды рака могут возникать в головке поджелудочной железы?
В 60–70% случаев рак поджелудочной железы возникает в ее головке. Более 80% опухолей представляют собой аденокарциномы. Они развиваются из клеток, которые выстилают протоки железы.
Реже встречаются кистозные опухоли. В большинстве случаев кисты поджелудочной железы носят доброкачественный характер, но в некоторых случаях в них обнаруживаются раковые клетки. Установить точный диагноз помогает биопсия.
Если опухоль происходит из клеток, продуцирующих фермент, ее называют ацинарно-клеточным раком. Обычно он диагностируется в более молодом возрасте, медленно растет и имеет более благоприятный прогноз.
Редко встречаются опухоли из эндокринных клеток: инсулиномы, глюкагономы, гастриномы, соматостатиномы.
Стадии рака головки поджелудочной железы
На стадии I опухоль имеет размеры не более 4 см и находится в пределах органа, не распространяется в соседние структуры и лимфоузлы. Выделяют подстадии IA (опухоль менее 2 см) и IB (опухоль 2–4 см).
На стадии II опухоль более 4 см в диаметре (подстадия IIA), либо она имеет любой размер, но при этом распространяется в соседние органы (желчный проток, двенадцатиперстную кишку), лимфоузлы (подстадия IIB). При этом процесс не затрагивает крупные кровеносные сосуды.
Если опухоль поражает большее количество лимфатических узлов, прорастает в соседние органы и крупные кровеносные сосуды, но при этом отсутствуют отдаленные метастазы, диагностируют III стадию рака головки поджелудочной железы.
При IV стадии имеются отдаленные метастазы.
Факторы риска
Нормальная клетка становится раковой, когда в ней происходят определенные мутации. Зачастую невозможно точно сказать, что именно привело к изменениям в ДНК, таким образом, причины рака головки поджелудочной железы неизвестны. Ученые знают лишь о факторах риска — различных внешних воздействиях и состояниях организма, при которых повышается вероятность заболевания:
- Вредные привычки: курение (повышает риск примерно на 20%), алкоголь.
- Низкая физическая активность и избыточная масса тела.
- Рацион питания с преобладанием красного и обработанного мяса, с низким содержанием фруктов и овощей.
- Семейная история (близкие родственники, у которых был диагностирован рак головки поджелудочной железы), некоторые генетические дефекты и наследственные синдромы.
- Хронический панкреатит.
- Заболевания желудка: инфекция Helicobacter pylori, язвенная болезнь.
- Вирусный гепатит.
- Есть данные в пользу того, что риски повышают заболевания зубов и десен.
Симптомы рака головки поджелудочной железы
На ранних стадиях опухоль, как правило, не проявляет себя. Затем возникают некоторые симптомы, но они неспецифичны, чаще всего они указывают на какое-либо иное заболевание.
Наиболее характерным проявлением рака головки поджелудочной железы является желтуха. Именно она зачастую становится первым симптомом, с которым пациент обращается к врачу. Рядом с головкой железы находится желчный проток. По мере роста опухоль сдавливает его, нарушая отток желчи. В итоге токсичный продукт распада гемоглобина — билирубин — не выводится в кишечник, а поступает в кровь. Это приводит к тому, что кожа и белки глаз приобретают желтоватый цвет, беспокоит зуд.
Так как билирубин в составе желчи не выводится в кишечник, стул становится светлым. Моча, напротив, темнеет.
Другие возможные симптомы: боль в животе, тошнота и рвота, снижение веса, нарушение пищеварения, тромбоз глубоких вен ноги, повышение температуры тела. В редких случаях из-за опухоли разрушаются эндокринные клетки, которые производят инсулин. Повышается уровень сахара в крови, развивается сахарный диабет.
Методы диагностики. Скрининг
Обычно, если появились симптомы, это говорит о том, что опухоль уже проросла за пределы поджелудочной железы. Зачастую именно на этом этапе пациенту устанавливают диагноз. В настоящее время нет рекомендованных скрининговых исследований, которые помогали бы диагностировать заболевание на ранних бессимптомных стадиях.
Обычно в первую очередь врач назначает пациенту УЗИ органов брюшной полости, как самый быстрый, доступный, безопасный и неинвазивный метод диагностики. Более информативные исследования — КТ и МРТ, они помогают выявить опухоль поджелудочной железы, узнать, распространился ли рак в соседние органы и регионарные лимфоузлы.
Для оценки состояния желчных протоков применяют холангиопанкреатографию. Для этого в протоки вводят рентгеноконтрастное вещество эндоскопически, через двенадцатиперстную кишку, либо с помощью иглы через кожу, после чего выполняют рентгенограммы.
Обнаружить метастазы помогает ПЭТ-сканирование. Во время процедуры в организм вводят безопасное радиоактивное вещество, которое накапливается в раковых клетках и делает их видимыми на специальных снимках.
Наиболее точный метод диагностики рака головки поджелудочной железы — биопсия. Опухолевую ткань для цитологического и гистологического исследования можно получить разными способами:
- С помощью иглы через кожу, под контролем КТ или ультразвука.
- Во время лапароскопии.
- Во время эндоскопического УЗИ: исследования, при котором ультразвуковой датчик находится на конце эндоскопа, введенного в двенадцатиперстную кишку.
- Во время холангиопанкреатографии.
Лечение рака головки поджелудочной железы
Основной метод лечения рака головки поджелудочной железы — хирургический. В некоторых случаях хирург может удалить только головку поджелудочной железы вместе с частью тонкой кишки и/или желудка, желчным пузырем и общим желчным протоком. Затем тело и хвост железы подшивают к тонкой кишке, после чего они могут и дальше выполнять свои функции.
В некоторых случаях приходится удалять всю железу. После такой операции придется всю жизнь принимать ферменты и вводить инсулин.
Рак поджелудочной железы отвечает на химиотерапию и лучевую терапию. Их назначают в качестве адъювантного (для предотвращения рецидива после операции) или неоадъювантного (для сокращения размеров опухоли перед хирургическим вмешательством, перевода неоперабельного рака в операбельный) лечения. Если опухоль неоперабельна, лучевая терапия и химиотерапия становятся основными видами лечения.
У некоторых пациентов возможно применение таргетного препарата эрлотиниба (Тарцева). Он блокирует EGFR — белок-рецептор, который заставляет раковые клетки размножаться.
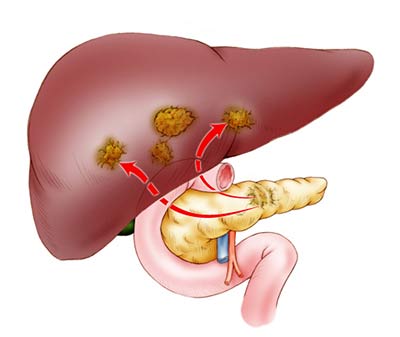
При неоперабельном раке головки поджелудочной железы облегчить симптомы и улучшить состояние пациента помогает паллиативная хирургия:
- При нарушении оттока желчи проводят стентирование желчного протока или отсекают его выше места блока и соединяют с двенадцатиперстной кишкой (такая операция называется холедохоеюностомией).
- При нарушении проходимости двенадцатиперстной кишки также можно установить стент. Если это невозможно, выполняют еюностомию — тощую кишку подшивают к коже и выводят наружу отверстие (еюностому). Через него пациент получает питание с помощью катетера.
Прогноз и выживаемость
Если рассматривать все стадии рака поджелудочной железы, то показатели выживаемости, согласно европейской статистике, будут выглядеть следующим образом:
- В течение года после того, как был установлен диагноз, в живых остаются 20% пациентов.
- В течение пяти лет — 5%.
- В течение десяти лет — 1%.
Прогноз наиболее благоприятен, если рак не успел распространиться за пределы органа. В таких случаях пятилетняя выживаемость составляет 7–25%.
Основная причина низкой выживаемости — поздняя диагностика опухолей поджелудочной железы.

Рак поджелудочной железы (РПЖ) – очень редкое заболевание, поэтому опасаться его особенно не стоит
Действительно рак такой локализации не очень распространен. Однако заболеваемость РПЖ ежегодно увеличивается и сегодня среди россиян выявляется около 18 тысяч новых случаев в год. При этом данные статистики очень неутешительны: РПЖ занимает одно из первых мест по смертности среди онкологических заболеваний в России. В зоне риска РПЖ может оказаться каждый, и этот риск повышается с возрастом – чаще всего заболевание диагностируется у пациентов старше 60-70 лет. Чем больше людей доживает до этого возраста, тем выше риск и тем больше мы регистрируем случаев его возникновения. Кроме того, РПЖ чаще диагностируют у мужчин. Стандартизированные по возрасту показатели заболеваемости раком поджелудочной железы составили среди мужчин – 9,14, среди женщин – 5,16 на 100 тысяч населения. При этом прирост показателей заболеваемости в последние 10 лет выше именно у женщин: среди мужчин этот показатель составил 9,39%, среди женщин – 14,95 %.
Риск развития РПЖ предугадать невозможно
Точные причины возникновения РПЖ, как и многих других онкологических заболеваний не известны, но врачи отмечают некоторые факторы риска. Главный из которых – это наследственная предрасположенность. У 10 % больных раком поджелудочной железы развитие заболевания связано с наличием известных наследственных синдромов. Наиболее распространенные – синдром ПейтцаЕгерса, синдром Линча и синдром наследования рака молочной железы и яичников, связанный с мутациями генов BRCA. А также синдром семейного рака поджелудочной железы, когда ген, обуславливающий развитие этого вида рака, не выявлен, но известно, что хотя бы два близких родственника, например, отец или брат, болели РПЖ.
Пациентов, которые попадают в группу риска, необходимо наблюдать, начиная с 40-50 лет и проводить регулярно диагностику с помощью КТ, МРТ и эндоскопический ультразвук. Это поможет увеличить вероятность выявления заболевания на ранних стадиях. Именно такой вид скрининга и предлагается в развитых странах, но, к сожалению, пока не отработан в России.
Остальные факторы риска вторичны и включают в себя сахарный диабет, нарушение диеты, курение, наличие хронического панкреатита, ожирение, низкая физическая активность. Но их значение намного меньше, чем при наследственных синдромах, способствующих развитию рака поджелудочной железы. Отдельно можно выделить фактор, касающийся нашей страны, - недостаток витамина D, то есть, недостаточную солнечную инсоляцию россиян. По некоторым данным, люди, которые подвержены меньшему количеству солнечного облучения, имеют риск рака поджелудочной железы в 8 раз выше, чем у людей, которые живут в южных странах.
Симптомы РПЖ легко распознать
К сожалению, нет. Диагностировать РПЖ своевременно достаточно сложно: заболевание может протекать бессимптомно вплоть до IV стадии, когда появляются метастазы. На ранней стадии болезнь чаще всего выявляется случайно, например, когда на МРТ или КТ случайно находят узел в поджелудочной железе. В остальных случаях пациенты обращаются к врачу уже с желтухой, если опухоль распространилась на желчные протоки. В такой момент говорят о распространенном онкологическом процессе. Поэтому так важно обращать внимание на некоторые вещи, кроме возникающего болевого синдрома: это нарушение пищеварения, повышение сахара в крови, а также ни с чем не связанное уменьшение массы тела. Эти симптомы могут свидетельствовать о поражении поджелудочной железы.
Основное исследование для подтверждения диагноза РПЖ – это биопсия. Без подтверждения диагноза лечение не назначают. При не вызывающем сомнений опухолевом процессе по данным КТ или МРТ при условии отсутствия метастазов и возможности выполнить радикальную операцию, лечение в виде удаления опухоли начинают без биопсии. Дальнейшее лечение возможно после гистологии удаленного на операции материала.
В плане обследования пациентов с подозрением на опухоль поджелудочной железы присутствуют рентгенография органов грудной клетки, УЗИ, Кт или МРТ органов брюшной полости, гастродуоденоскопия, а также серия анализов крови.
Главная причина РПЖ – неправильное питание
Вредные привычки, в частности, злоупотребление алкоголем, а также погрешности в диете, когда в рационе преобладает жирная и острая пища не способствуют здоровью поджелудочной железы. Но, тем не менее, их значение намного меньше, чем при наследственных синдромах, способствующих развитию рака этой локализации.
А вот чтобы не допустить рецидива после окончания лечения важно восстановить работу желудочно-кишечного тракта: пациенты должны адекватно питаться, восстанавливаться после операции и возвращаться к норме своего веса. В качестве поддерживающей терапии пациенты могут принимать ферменты поджелудочной железы и препараты, которые бы стимулировали моторику ЖКТ. А вот некоторые альтернативные методы, так называемое лечебное голодание или вегетарианство, чаще всего приносят вред. Если у пациента развивается рецидив заболевания, что случается часто, то его алиментарный статус, или состояние питания, играет ключевую роль при планировании лечения. У пациента с серьезным алиментарным дефицитом часто полноценное лечение становится невозможным. Именно поэтому мы не рекомендуем придерживаться строгих диет, а наоборот, оптимизировать свой рацион питания, постепенно добавляя в него новые блюда.
Лечить метастатический РПЖ не имеет смысла
Конечно, прогноз заболевания зависит от того, на какой стадии был поставлен диагноз. Если удается выполнить хирургическое вмешательство на ранних этапах и реализовать полный объем послеоперационной химиотерапии, то, по европейским данным, пятилетняя выживаемость достигает 30%. За последние несколько лет эти показатели улучшились. В России выживаемость ниже, однако мы наблюдаем тенденцию к ее увеличению. К сожалению, если болезнь выявлена на поздней стадии, и ее уже нельзя вылечить, то счет идет на месяцы.
Выбор терапии РПЖ зависит от стадии заболевания. Основным методом лечения местно-распространенного и метастатического РПЖ является химиотерапия. Если процесс находится на первой и второй стадии, то лечение, как правило, начинается с выполнения радикальной операции, которая должна быть дополнена профилактической послеоперационной химиотерапией. Если речь о более распространенном процессе, когда опухоль вовлекает крупные сосуды, проходящие в этой зоне, то лечение начинается с так называемого индукционного этапа, включающую в себя химиотерапию и иногда лучевую терапию, чтобы уменьшить размер опухоли и сделать операцию возможной. При четвертой стадии, когда выявлены отдаленные метастазы в печени, легких, проводится только химиотерапия.
Кроме того, постепенно совершенствуются методы системной терапии, которые способствуют увеличению продолжительности жизни пациентов.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Рак поджелудочной железы – это одно из распространенных онкологических заболеваний пищеварительной системы человека. Каждый год в мире регистрируется около 220 тыс. новых случаев этой болезни, из которых около 213 тыс. заканчиваются смертельным исходом. Рак поджелудочной железы чрезвычайно агрессивное заболевание с тяжелыми осложнениями.
Тактика лечения и шансы на выживание больного зависят от момента диагностики заболевания: чем раньше была обнаружена болезнь, тем выше шансы на ее излечение. Ввиду высокой заболеваемости и смертности от рака поджелудочной железы были разработаны методы диагностики лечения этого вида опухоли. Для своевременной диагностики рака поджелудочной железы, важно, чтобы пациенты знали некоторые признаки болезни, при появлении которых нужно немедленно обратиться к врачу.
Что такое поджелудочная железа и какова ее роль в организме?
В поджелудочной железе есть два основных вида клеток:
Экзокринные клетки вырабатывают пищеварительные ферменты (незаменимый компонент пищеварительного сока, обеспечивающие расщепление пищи на составные элементы). Наиболее распространенная форма рака поджелудочной железы это аденокардцинома, берущая начало из экзокринных клеток поджелудочной железы.
Эндокринные клетки, вырабатывающие два гормона – инсулин и глюкагон. Гормоны поджелудочной железы участвуют в регуляции уровня глюкозы в крови (инсулин понижет, а глюкагон повышает концентрацию глюкозы в крови).
Таким образом, поджелудочная железа выполняет две функции: вырабатывает пищеварительный сок, расщепляющий пищу и эндокринную, и регулирует уровень глюкозы в крови при помощи двух гормонов: инсулина и глюкагона.
Как часто встречается рак поджелудочной железы? Какие группы населения болеют чаще?
Рак поджелудочной железы это довольно распространенная опухоль. Заболеваемость этой онкологической патологией составляет около 8-30 случаев на 100 тысяч населения. В масштабах целой страны количество пациентов с различными злокачественными опухолями поджелудочной железы может достигать внушительных значений. Например, в России каждый год выявляется около 13 тысяч новых случаев рака поджелудочной железы.
Раком поджелудочной железы болеют в основном пожилые люди 60-80 лет. Очень редко (один случай из десяти) эта болезнь поражает людей моложе 50 лет.
Заболеваемость раком поджелудочной железы среди мужчин выше, чем среди женщин (в некоторых странах почти в 2 раза).
Каковы причины возникновения рака поджелудочной железы?
На сегодняшний день определенной причины рака поджелудочной железы (равно как и большинства других злокачественных опухолей) не установлено. Различные исследования в этой области, с большей или меньшей долей вероятности, указывают на следующие факторы риска развития рака поджелудочной железы:
Наследственные факторы играют особо важную роль в развитии рака поджелудочной железы у людей молодого возраста. Вероятно, в этих случаях раннее развитие этого вида опухоли связано с мутацией в определенных генах.
Сахарный диабет был отмечен как фактор риска развития рака поджелудочной железы в ходе многих исследований. Согласно современным представлениям, риск развития рака поджелудочной железы выше у больных с инсулинозависимой формой диабета, заболевших этой болезнью после 40 лет.
Курение – это один из наиболее распространенных факторов, предрасполагающих к развитию злокачественных опухолей поджелудочной железы. В одном из исследований было показано, что у курильщиков риск развития рака поджелудочной железы почти в 2 раза превосходит таковой у некурящих.
Предполагается, что ядовитые вещества, содержащиеся в табачном дыме, действуют на поджелудочную железу через кровь и через желчь (через кишечник). Также показано, что после отказа от курения риск заболеть раком поджелудочной железы постепенно снижается и через 15 лет сравнивается с риском этой болезни у некурящих.
Неправильное питание, особенно избыточное потребление жирной пищи, также могут повысить риск развития рака поджелудочной железы. С другой стороны, пища богатая витаминами (особенно витаминами Е и С) может использоваться в качестве профилактики этого вида онкологических заболеваний. Также было доказано, что особенно полезно есть цитрусовые содержащие природный ингибитор гена ракового роста.
Насколько опасен рак поджелудочной железы?
Рак поджелудочной железы очень опасен. Статистика выживаемости больных этим видом рака весьма печальна: смертность практически равняется заболеваемости. Причиной высокого процента смертности является то, что во-первых само заболевание протекает тяжело и со множеством осложнений, а во вторых то, что большинство больных обращается к врачу слишком поздно, когда опухоль уже образовала метастазы во внутренних органах.
Почему рак поджелудочной железы так агрессивен?
Сам по себе рак поджелудочной железы довольно агрессивная опухоль, которая отличается быстрым ростом и ранним образованием метастаз, однако опасность рака поджелудочной железы связана и с другим – особыми свойствами поджелудочной железы и вырабатываемых ею ферментов.
Ферменты, вырабатываемые поджелудочной железой, очень агрессивны и способны расщепить любой биологический субстрат, поэтому в канальцах поджелудочной железы (до контакта с пищей) они хранятся в неактивном состоянии. При различных заболеваниях, в том и числе и при раке поджелудочной железы может произойти активация этих ферментов, которые начинают переваривать саму железу и окружающие ее ткани и органы. Именно поэтому все воспалительные (острый панкреатит) и опухолевые процессы (рак) поджелудочной железы протекают очень тяжело. В особо тяжелых случаях ферменты попадают в кровь и разносятся по всему организму, вызывая шоковое состояние больного, очень трудно поддающееся лечению.
Операции на поджелудочной железе, по тем же причинам, связаны с большим риском.
Каковы симптомы рака поджелудочной железы?
Желтуха (окрашивание кожи и слизистых оболочек больного в желтый цвет, обесцвечивание кала и помутнение мочи) возникает из-за сдавления опухолью поджелудочной железы желчевыводящего протока. Часто желтуха может быть первым единственным симптомом рака поджелудочной железы, и если больной вовремя обратится к врачу по поводу этого симптома это может спасти ему жизнь.
Другими симптомами рака поджелудочной железы могут быть: резкая потеря веса, непереносимость пищи, рвота. При обнаружении этих симптомов у пожилого человека, его нужно срочно доставить к врачу, для проведения комплексного обследования.
Как проводят диагностику рака поджелудочной железы?
Диагностика рака поджелудочной железы на начальном этапе, сложная задача по нескольким причинам: во-первых, дело осложняется обращением больных, на поздних стадиях развития болезни, когда им уже мало чем можно помочь, во-вторых, сама поджелудочная железа, в силу своего анатомического расположения очень трудно поддается исследованию.
В диагностике рака поджелудочной железы используются следующие методы диагностики:
Ультразвуковое исследование (УЗИ) – помогает распознать опухоль в более чем 80% случаев. В то же время проведение УЗИ у тучных пациентов и без предварительной подготовки кишечника весьма затруднительно и может снизить качество диагностики.
Пункция и биопсия поджелудочной железы – это диагностический метод, при котором при помощи специального зонда врачи забирают на анализ образец тканей поджелудочной железы, из района предполагаемой опухоли. Этот метод позволяет определить тип опухоли, источник ее происхождения, потенциальную агрессивность болезни.
Как проводят лечение рака поджелудочной железы?
Методика лечения рака поджелудочной железы зависит от стадии болезни и состояния больного. Основные типы лечения хирургическое (удаление части поджелудочной железы или всего органа), химиотерапия (назначение лекарственных препаратов, тормозящих развитие опухоли), лучевая терапия (облучение зоны опухоли рентгеновскими лучами, для разрушения раковых клеток).
Запомним:
Рак поджелудочной железы – это болезнь пожилого возраста, однако в редких случаях встречается и у людей моложе 50 лет.
Причины развития рака поджелудочной железы – генетические мутации, курение, неправильное питание, хронические заболевания поджелудочной железы.
Рак поджелудочной железы это очень агрессивная опухоль, успех лечения которой зависит от стадии развития болезни.
Основные симптомы рака поджелудочной железы – это хронические боли в животе, желтуха, рвота, отказ от пищи, резкая потеря веса.
Библиография:
1. Диагностика и лечение опухолей, Санкт-Петербург, СПбГМУ, 1997
2. Онкология на рубеже XXI века. Возможности и перспективы, Москва., М., 1999


– Илья, Анатольевич, у кого чаще всего диагностируют РПЖ?
– На сегодняшний день РПЖ чаще диагностируется у женщин. Риск развития заболевания увеличивается с возрастом. Если говорить про средний возраст пациентов, то это люди старшего возраста, около 60 лет.
– Как выглядит путь пациента от момента подтверждения диагноза и до окончания лечения? Какие этапы терапии существуют?
– Мы можем говорить о двух этапах лечения, хирургическом и химиотерапевтическом. Их последовательность может меняться в зависимости от случая.
После обследования пациенту с цитологически или гистологически подтвержденным диагнозом показано выполнение операции в объеме резекции поджелудочной железы, иногда в сочетании с двенадцатиперстной кишкой, в зависимости от локализации. После этого ему показано проведение профилактической химиотерапии в течение полугода.
Иногда даже при отсутствии метастазов, но при большом размере опухоли хирург не может выполнить операцию на первом этапе из-за вовлечения в опухолевый процесс жизненно важных сосудов. Тогда пациенту проводят несколько курсов химиотерапии, иногда лучевой терапии, с последующим решением вопроса об операции.
– Отличаются ли подходы к терапии в случае, если опухоль не поддается оперативному вмешательству?
– Если опухоль не поддается оперативному вмешательству, то пациенту назначается химиотерапия. При отдаленных метастазах протокол лечения включает в себя интенсивные режимы химиотерапии, о хирургическом лечении этого пациента не может быть и речи. Химиотерапия проводится неограниченное время, пока она помогает пациенту. Если у пациента нет отдаленных метастазов, то химиотерапия проводится в течение 6 месяцев.
– Каких целей позволяет добиться терапия?
– Если речь идет о неметастатическом процессе, то цель терапии – выздоровление. К сожалению, статистика против нас, и болезнь, несмотря на радикальную операцию и адекватный объем химиотерапии, в большинстве случаев прогрессирует. Только в 20% случаев мы можем рассчитывать на отсутствие рецидива в течение 5 лет, что примерно приравнивается к выздоровлению пациента.
Если у пациента есть отдаленные метастазы, то лечение направлено на достижение стабилизации и отсутствие прогрессирования заболевания. У таких пациентов средняя продолжительность жизни в среднем не превышает одного года.
– Как изменились подходы к терапии пациента с РПЖ за последние 15–20 лет? Какие новые возможности терапии существуют?
– Подходы к терапии изменились принципиально, и мы это видим по ее результатам – увеличилась средняя продолжительность жизни наших пациентов. Если раньше мы говорили о нескольких месяцах, то сейчас можем говорить об одном годе, а многие пациенты живут более двух лет.
Долгое время до 2012 года мы имели в своем распоряжении только один эффективный противоопухолевый препарат. Сейчас же мы применяем агрессивную многокомпонентную химиотерапию, включающую в себя четыре противоопухолевых препарата, используем другие комбинации, связанные с применением современных препаратов типа нанодисперсного паклитаксела, стабилизированного альбумином. В некоторых случаях с успехом применяется иммунотерапия, хотя эта редкая ситуация для РПЖ – далеко не каждая опухоль чувствительна к ней.
Принципиально продвинулась терапия местно-распространенного РПЖ. Раньше, при отсутствии эффективных терапевтических возможностей и контроля опухолей, пациенты получали паллиативную химиотерапию на протяжении нескольких месяцев, после чего перспективы дальнейшего лечения для них не просматривались. Сейчас значительная когорта этих пациентов (от 20 до 30%) имеет шанс после проведения предоперационной терапии быть прооперированными в радикальном объеме. И у этих пациентов теоретически есть шанс выздороветь. Есть статистика по 5-летней выживаемости таких пациентов. Это значительный прорыв: болезнь, которая раньше считалась абсолютно неизлечимой, в настоящее время начинает поддаваться терапии, и с каждым годом мы видим все более высокие цифры выживаемости пациентов.
– Каков на сегодняшний день прогноз пациентов с РПЖ?
– Статистика такова, что продолжительность жизни на современных режимах химеотерапии в среднем составляет от 7 месяцев до 1 года. Она определяется не только схемой химиотерапии, но и исходной распространенностью болезни. Скажем, при метастатическом процессе и при удовлетворительном состоянии пациент может прожить один год и больше. Если пациент в тяжелом состоянии, то продолжительность жизни, конечно, ниже.
Добиться полного выздоровления пациентов с метастатическим РПЖ все еще не получается, но они уже живут дольше, и симптомы заболевания контролируются лучше, чем раньше.
Источник
- Попова А.С., Покатаев И.А., Тюляндин С.А. Комбинированные режимы химиотерапии. Медицинский совет, 10.21518/2079-701X-2017-6-62-70.
- Покатаев И.А., Алиева С.Б., Гладков О.А., Загайнов В.Е., Кудашкин Н.Е., Патютко Ю.И. и соавт. Практические рекомендации по лекарственному лечению рака поджелудочной железы // Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2018 (том 8). С. 401–413.
Читайте также:

