Острый панкреатит до рака
То, что у больных, которые длительное время страдают хроническим панкреатитом, может развиться рак поджелудочной железы, научно доказанный факт. От 4 до 8% пациентов со стажем болезни свыше 20 лет заболевают этой онкопатологией. Это случается в 15 раз чаще, чем среди тех, у кого панкреатита нет.
Среди опухолей системы пищеварения рак поджелудочной железы занимает третье место после рака желудка и рака толстой кишки. Среди причин смертности от онкозаболеваний у мужчин рак поджелудочной железы на четвертом месте, у женщин – на пятом. Заболеваемость у мужчин в 1,5 раза выше, чем у женщин. Заболеваемость в России составляет 8,6 на 100 000 населения. За последние 60 лет заболеваемость в Северной Америке и странах Европы выросла более чем вдвое. Все эти данные свидетельствуют о том, что рак поджелудочной железы – заболевание серьезное и для больных хроническим панкреатитом представляет нешуточную угрозу.
Это, безусловно, курение и употребление спиртного. Помимо того, что эти вредные привычки сами по себе не дают затихнуть воспалительному процессу в поджелудочной железе, они могут оказывать прямое канцерогенное действие.
Панкреатит с активной кальцификацией (отложением солей кальция в тканях железы) перерождается в рак чаще обычного панкреатита. Кроме этого, вторичный сахарный диабет при панкреатите также рассматривается как дополнительный риск.
Существует также генетический фактор, который имеет значение для всех пациентов, а не только для больных панкреатитом. Однако в сочетании с панкреатитом его активность усугубляется, и он в 95% случаев мутации гена p53 и онкогена K-ras обнаруживаются при аденокарциноме поджелудочной железы. Скорее всего, генетическое исследование панкреатического сока вскоре займет одно из приоритетных мест в ранней диагностике рака поджелудочной железы.
В 80-90% случаев злокачественное поражение поджелудочной железы развивается из эпителия выводных протоков этого органа и представляет собой аденокарциному. При панкреатите хронический воспалительный процесс нарушает обмен веществ в ткани железы, что приводит к метаплазии (перерождению) ее клеток. Метастазирует опухоль чаще всего в забрюшинные лимфатические узлы, печень, легкие, почки, кости. Локализуется опухолевый процесс обычно в головке железы – примерно 80%, реже – в теле или хвосте, еще реже бывает тотальное поражение органа.
Согласно статистическим наблюдениям, только около 15% случаев рака поджелудочной железы выявляется в резектабельной стадии, то есть, когда возможно провести хирургическое вмешательство и удалить опухоль. Остальная часть – а это от 85 до 90% больных, – диагностируется в запущенных случаях, когда опухоль прорастает за пределы органа или присоединяются метастазы.
Поэтому чаще всего главным симптомом является боль – постоянная, тупая, с тенденцией к нарастанию. Боль в эпигастрии, отдающая в спину, поясницу, нередко опоясывающая. Она обычно сопровождается неспецифическими симптомами – диспепсией, тяжестью в животе, слабостью, повышенной утомляемостью. Все это в комплексе очень напоминает картину панкреатита, а если у пациента этот диагноз уже имеется, то вся симптоматика чаще всего списывается на панкреатит.
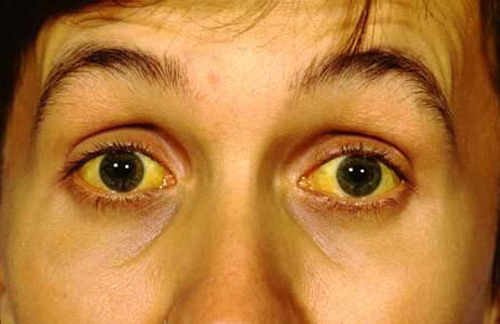
И только когда у больного внезапно развивается механическая желтуха без предшествующей приступообразной острой боли в животе, возникают подозрения на рак поджелудочной железы. К сожалению, к этому времени опухоль достигает значительных размеров и сдавливает 12-перстную кишку, нередко вызывая дуоденальную непроходимость. Присоединяется мучительный кожный зуд, сопровождающий желтуху.
У 15-20% больных с распространенной формой рака поджелудочной железы проявляются симптомы сахарного диабета, которые впоследствии подтверждаются лабораторно.
Сам по себе хронический панкреатит рассматривается как предраковое заболевание, поэтому все больные должны регулярно наблюдаться у врача и своевременно проходить назначаемые им обследования, чтобы не пропустить начало развития опухоли. При дифференциальной диагностике с хроническим панкреатитом рекомендуется сдавать анализ крови на специфические онкомаркеры, например, антиген СА 494, этот метод считается высокоинформативным на ранней стадии болезни.
Также больным назначается УЗИ, КТ и МРТ поджелудочной железы, а при подозрении на опухоль производят тонкоигольную пункционную биопсию предполагаемого участка под контролем УЗИ или компьютерной томографии. Как правило, в 90-95% случаев диагноз рака поджелудочной железы подтверждается гистологически.
Лечу больных с 1988 года. В том числе, и с панкреатитами. Рассказываю о болезни, ее симптомах, методах диагностики и лечения, профилактики, диете и режиме.
Комментарии
А что нужно делать, чтобы хронический панкреатит не перешёл в рак поджелудочной железы? (Питание, лекарства? Ещё может что - нибудь?)
![]()
Рак поджелудочной на фоне хронического панкреатита развивается, как правило, у пациентов, страдающих алкоголизмом и продолжающих его употреблять, несмотря на запрет. Отсюда основная профилактика рака - избегать употребления алкоголя.
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
МКБ-10

- Причины
- Патогенез
- Классификация
- Симптомы острого панкреатита
- Осложнения
- Диагностика
- Лечение острого панкреатита
- Терапевтические меры:
- Хирургическое лечение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.

Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
Патогенез
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
ПЕРВЫЕ ОСНОВНЫЕ ПРИЗНАКИ ПАНКРЕАТИТА,которые НЕЛЬЗЯ ИГНОРИРОВАТЬ (Июль 2020).
- Рак поджелудочной железы - это неконтролируемый рост аномальных клеток в поджелудочной железе. Могут возникнуть два основных типа рака поджелудочной железы: 1) аденокарцинома поджелудочной железы (раковые клетки, которые возникают из экзокринных желез) и 2) панкреатическая нейроэндокринная карцинома (опухоль островковых клеток).
- Панкреатит - воспаление поджелудочной железы, железы, которая вырабатывает пищеварительные соки в экзокринных железах и пищеварительных гормонах в эндокринных железах.
- Рак поджелудочной железы и панкреатит имеют сходные признаки и симптомы, например:
- Боль в животе
- Боль в спине
- Потеря аппетита
- Тошнота
- Потеря веса
- вспучивание
- Изменения психического статуса, такие как депрессия, раздражительность и / или летаргия.
- Пальпируемые лимфатические узлы
- Увеличенный желчный пузырь
- Сгустки крови
- Желтуха
- Абдоминальные массы
- Алкоголизм
- Желчные
- Курение сигарет
- Инфекции
- Некоторые лекарства
- Кистозный фиброз
Аденокарцинома поджелудочной железы является наиболее распространенным типом рака поджелудочной железы. Этот тип рака поджелудочной железы происходит в экзокринных железах. Опухоль островковой клетки или панкреатический нейроэндокринный рак - это другой тип рака, который возникает в эндокринных железах поджелудочной железы.
Аденокарцинома поджелудочной железы относится к числу наиболее агрессивных из всех видов рака. К тому времени, когда диагностируется рак поджелудочной железы, у многих людей уже есть болезнь, которая распространилась на отдаленные участки тела (около 53%). Рак поджелудочной железы также относительно устойчив к лечению, и единственным потенциально лечебным лечением является операция. В 2010 году около 43 000 человек в Соединенных Штатах были диагностированы с раком поджелудочной железы, и около 36 000 человек умерло от этой болезни. Эти цифры отражают проблему лечения рака поджелудочной железы и относительное отсутствие лечебных возможностей.
Панкреатит может быть острым (новым, кратковременным) или хроническим (постоянным, долгосрочным). Любой тип может быть очень серьезным, даже опасным для жизни. Любой тип может иметь серьезные осложнения.
Острый панкреатит обычно начинается вскоре после начала повреждения поджелудочной железы. Атаки обычно очень мягкие, но около 20% из них очень тяжелы. Атака длится в течение короткого времени и обычно полностью разрешается, когда поджелудочная железа возвращается в нормальное состояние. У некоторых людей есть только одна атака, тогда как у других людей более одной атаки, но поджелудочная железа всегда возвращается в нормальное состояние, если некротизирующий панкреатит не развивается и становится опасным для жизни.
Хронический панкреатит начинается как острый панкреатит. Если поджелудочная железа становится поврежденной при приступах острого панкреатита, она не может вернуться в нормальное состояние. Ущерб железе продолжается, ухудшается с течением времени.
Люди с острым панкреатитом обычно чувствуют себя очень больными. Первоначальные признаки и симптомы рака поджелудочной железы часто неспецифичны и имеют постепенное или медленное начало. Когда появляются признаки и симптомы, наиболее распространенными являются боль в животе, спине или и то, и другое. Часто боль становится постоянной.
Другие признаки и симптомы рака поджелудочной железы
-
Потеря веса связана с:
- вспучивание
- понос
- Жирные дефекации, которые плавают в воде (стеаторемия)
Симптомы рака поджелудочной железы обычно расплывчаты и легко могут быть отнесены к другим менее серьезным и более распространенным заболеваниям. Это отсутствие специфических симптомов объясняет большое количество людей, у которых более развитая стадия заболевания при обнаружении рака поджелудочной железы.
Наиболее распространенным симптомом острого панкреатита является боль в животе, которая:
- Приходит внезапно или постепенно нарастает. Если боль начинается внезапно, она, как правило, очень тяжелая. Если боль постепенно нарастает, она начинается мягкой, но может стать серьезной.
- Обычно центрируется в верхней средней или верхней левой части живота (живот)
- Часто описывается так, как будто он излучает от передней части живота до задней части
- Часто начинается или ухудшается после еды
- Обычно длится несколько дней
- Может чувствовать себя хуже, когда вы щелкаете на спине
Помимо боли, другие признаки и симптомы панкреатита включают:
- Тошнота (Некоторые люди рвут, но это не облегчает симптомы).
- Лихорадка, озноб или оба
- Опухший живот, который нежна к прикосновению
- Быстрое сердцебиение (Быстрое сердцебиение может быть вызвано болью и лихорадкой, обезвоживанием от рвоты и не есть, или это может быть механизм компенсации, если человек кровоточит изнутри).
- Низкое кровяное давление и обезвоживание при тяжелом панкреатите с инфекцией или кровотечением.
Боль реже встречается при хроническом панкреатите, чем при остром панкреатите. У некоторых людей с хроническим панкреатитом есть боль, но многие люди не испытывают боли в животе. У людей с хроническим панкреатитом, у которых есть боль, боль обычно постоянна, может быть отключена, и часто уходит, когда состояние ухудшается. Отсутствие боли является признаком того, что поджелудочная железа перестала работать.
Другие симптомы хронического панкреатита связаны с долгосрочными осложнениями, например:
- Диабет (поджелудочная железа больше не может вырабатывать инсулин).
- Неспособность переваривать пищу (потеря веса и недостатки питания)
- Кровотечение (анализ крови с низким содержанием эритроцитов или анемия)
- Проблемы с печенью (желтуха)
Хронический панкреатит может стимулировать рост аномальных клеток в поджелудочной железе, которая может стать раком. Прогноз рака поджелудочной железы очень низок.
Если у вас есть какие-либо симптомы рака поджелудочной железы, обратитесь к немедленной медицинской помощи. Если боль, необъяснимая потеря веса или желтуха сохраняются, несмотря на первоначальные медицинские процедуры, дальнейшая оценка должна проводиться как можно скорее.
У большинства людей боль и тошнота, связанные с панкреатитом, достаточно серьезны, чтобы обратиться за медицинской помощью к врачу или другому специалисту в области здравоохранения.
Если у вас есть какие-либо из этих симптомов, немедленно обратитесь к врачу и обратитесь за медицинской помощью.
- Невозможность принимать лекарства или пить и есть из-за тошноты или рвоты
- Тяжелая боль не снимается без рецепта
- Необъяснимая боль
- Затрудненное дыхание
- Боль, сопровождающаяся лихорадкой или ознобом, постоянная рвота, ощущение слабости, слабости или усталости
- Боль, сопровождающаяся наличием других заболеваний, включая беременность
Ваш врач или другой медицинский работник может сказать вам обратиться в отделение неотложной помощи больницы. Если вы видели врача для панкреатита, и ваши симптомы ухудшаются, немедленно обратитесь в отделение неотложной помощи.

Основными причинами этого состояния являются камни в желчном пузыре и злоупотребление алкоголем.
Преобладающим симптомом является сильная боль в животе.
Анализы крови и диагностическая визуализация, такие как компьютерная томография, облегчают диагностику.
Легкий, умеренный или тяжелый, острый панкреатит обычно требует госпитализации.
Поджелудочной железы является органом , в форме листа около 13 см в длину. Он окружен нижним краем желудка и первой частью тонкой кишки (двенадцатиперстной кишки).
Поджелудочная железа выполняет три основные функции:
Секретирующая жидкость, содержащая пищеварительные ферменты в двенадцатиперстной кишке
Выделяют гормоны инсулин и глюкагон , которые способствуют регуляции уровня сахара в крови
Большие количества бикарбоната натрия, необходимые для нейтрализации кислоты из желудка, выделяются в двенадцатиперстную кишку
Воспаление поджелудочной железы может быть вызвано желчными камнями , алкоголем, различными лекарствами, некоторыми вирусными инфекциями и другими, менее распространенными причинами.
Панкреатит обычно развивается быстро и проходит в течение нескольких дней, но может длиться несколько недель. В этом случае это называется острым панкреатитом . Однако в некоторых случаях воспаление сохраняется и постепенно разрушает функции поджелудочной железы ( хронический панкреатит ).
Панкреатит обычно вызывает очень сильную боль в верхней части живота, часто сопровождается тошнотой и рвотой и может привести к необратимому повреждению поджелудочной железы.
Лица с острым панкреатитом обычно должны быть госпитализированы на некоторое время и, возможно, должны быть введены в вену (внутривенно) из многих жидкостей, пока они не почувствуют себя лучше и больше не будут страдать от боли.
Тем, кто страдает хроническим панкреатитом, иногда нужно принимать капсулы с экстрактом панкреатического фермента во время еды, чтобы облегчить боль и улучшить пищеварение.
жидкости и инсулин. При остром панкреатите воспаление развивается быстро, которое исчезает через несколько дней, но может длиться несколько недель. При хроническом панкреатите поджелудочная железа постоянно воспаляется, что приводит к необратимому повреждению.
причины панкреатита
В наиболее распространенных причин (более 70% случаев) острого панкреатита
камни в желчном пузыре
Значительное потребление алкоголя
Желчные камни являются причиной около 40% случаев острого панкреатита. Это отложения твердого материала в желчном пузыре . Расчеты иногда проходят, блокируя его, в протоке, который разделяет желчный пузырь с поджелудочной железой (так называемый общий желчный проток).
Обычно поджелудочная железа выделяет панкреатическую жидкость через проток поджелудочной железы в первой части тонкой кишки (двенадцатиперстной кишки). Поджелудочная жидкость содержит пищеварительные ферменты, которые способствуют пищеварению. Если в сфинктере Одди (открытие протока поджелудочной железы в двенадцатиперстной кишке) застрял желчный камень, жидкость поджелудочной железы блокируется. Часто блок является временным и вызывает ограниченные, быстро ремонтируемые травмы. Однако, если блокировка сохраняется, ферменты накапливаются в поджелудочной железе и начинают переваривать клетки, вызывая сильное воспаление.
Потребление алкоголя является причиной около 30% острого панкреатита; это обычно наблюдается только после значительного потребления алкоголя. Риск развития панкреатита увеличивается с увеличением потребления алкоголя (4-7 стаканов в день для мужчин и 3 или более в день для женщин). Не совсем понятно, как алкоголь вызывает панкреатит. Согласно одной теории, в поджелудочной железе алкоголь превращается в токсичные химические вещества, которые повреждают орган. Другая теория гласит, что алкоголь может засорить маленькие протоки поджелудочной железы, которые разливаются в протоки поджелудочной железы, в конечном итоге вызывая острый панкреатит.
Для некоторых субъектов острый панкреатит является наследственным. Мутации гена, предрасполагающие к развитию острого панкреатита, не выявлены. Люди с муковисцидозом или носители гена муковисцидоза имеют повышенный риск развития острого панкреатита и хронического панкреатита .
Многие лекарства могут раздражать поджелудочную железу. Воспаление часто проходит, когда наркотики приостановлены.
Вирусы могут вызывать панкреатит, как правило, непродолжительный.
Читайте также:

