Опухоли суставов на рентгене

- Какие части колена визуализируются при рентгене?
- Вреден ли метод диагностики?
- Какие заболевания коленного сустава можно определить при рентген-диагностике?
- Особенности назначения и прохождения обследования
- Способы, обеспечивающие качественную диагностику
- Рентген колена ребенку
- Как хранить снимки?
- Видео по теме
Возможность нормального функционирования суставов человеческого тела становится в большинстве случаев основополагающим аспектом, определяющим качество жизни индивидуума как трудовой, так и социальной. Одним из самых крупных и несущих опорную нагрузку костных сочленений является коленное и, как правило, оно чаще всего подвергается различным травмам и патологическим процессам.
Чтобы вовремя диагностировать заболевание или обнаружить мельчайшие деформации зачастую назначается рентген коленного сустава, способный обеспечить врача необходимой информацией для последующей терапии. Данный метод позволяет быстро, качественно и без предварительной подготовки получить полную картину состояния органа в нескольких проекциях.
Какие части колена визуализируются при рентгене?
Ни для кого не секрет, что рентгеновский снимок – это результат своеобразного просвечивания специального излучения, открытого в позапрошлом веке немецким физиком Вильгельмом Конрадом Рентгеном. Особенности данного вида излучения, обеспечивающие создание картин обследуемых органов заключаются в способности проникать в различные ткани организма и дифференцировать их в зависимости от плотности.
Так, рентгенография коленного сустава позволяет отчетливо визуализировать на снимках костную ткань, предугадать состояние мягких тканевых структур, а при особо качественной аппаратуре и само сухожилие. Хрящевые образования недоступны при рентгеновской диагностике, и о толщине хряща можно сделать вывод лишь по расстоянию между костями.
Отличительной особенностью рентгеновских лучей считается их способность к рассеиванию, что подтверждается уменьшением исследуемого объекта на снимке при его приближении к источнику излучения. И соответственно, наоборот, увеличением при отдалении от генератора лучей. При создании снимка с близкого расстояния обследуемый орган визуализируется гораздо четче.
Вреден ли метод диагностики?
О вреде рентгеновского излучения всегда ходит много разговоров и даже споров, но, с точки зрения науки, все разногласия сводятся к точным цифрам. Так, рентген колена приводит к облучению в 0,001 мЗв (миллизиверт), что идентично полученным человеком лучам в течение стандартного дня при проживании в обычной по меркам радиационного поля местности.
Если, например, сравнить с рентгеном кишечника, при котором человек получает облучение 6 мЗв, соответствующее солнечной радиационного фона за 2 года, можно сделать вывод насколько рентген коленного сустава безопаснее для пациента. А если учесть возможные осложнения при отсутствии своевременной диагностики, то необходимость ее в разы увеличивается.
К тому же известно достаточно способов вывести полученную радиацию из организма, не требующих каких-либо усилий для пациента. Для этого с успехом применяется молоко, зеленый чай, красное вино, натуральный виноградный сок. Такие методы стоит применять при частых прохождениях рентгена, например, при контроле эффективности назначенной терапии.
Какие заболевания коленного сустава можно определить при рентген-диагностике?
Данное обследование в большинстве случаев становится довольно информативным для врача, потому что показывает рентген коленного сустава не только само костное сочленение, но и части бедренной и большеберцовой кости, которые его образуют. Также становятся доступными к визуализации малоберцовая кость, коленная чашечка, и поэтому если уже назначается такая процедура, то ее обычно проводят как минимум в двух проекциях – прямой и боковой.
На рентгеновском снимке колена хорошо диагностируются различного вида травмы, которым периодически подвергаются суставы многих людей. Это могут быть:
- Нарушение целостности костей – переломы, трещины, вдавления. Как правило, небольшие трещины и вдавления отчетливо становятся видны только через несколько дней после травмы, и поэтому в первые дни сложно поддаются диагностике.
- Вывихи – изменение расположения костей относительно друг друга, вследствие чего суставные поверхности перестают соприкасаться (соответствовать норме).
- Разрыв или растяжение связок – на снимке будет визуализироваться увеличение щели между костями, образующими сустав колена.
- Повреждение (смещение) коленной чашечки, при котором иногда диагностируется ее сухожилие, особенно если оно склерозировано (уплотнено) или аппаратура довольно мощная.
Разрывы связок или менисков одни из наиболее частых повреждений коленного сустава. В отдельных случаях рентген используется при поиске инородных тел в области колена, но это применяется очень редко, так как возможно выявить лишь плотные рентгеноконтрастные предметы.
Также, обследуя колени при помощи рентгена, врачи без особого труда диагностируют наличие в них структурно-дегенеративных процессов, зачастую причиняющих выраженный дискомфорт пациентам.
К ним относятся:
- Артроз – истончение хряща, приводящее к разрастанию кости по краям и ее уплотнению. При последней стадии артроза (анкилозе) сустав теряет подвижность из-за костного или хрящевого сращения.
- Артрит – расширение сустава, происходящее в результате воспалительного процесса, вызванного выпотом. Для диагностирования этой патологии часто достаточно УЗИ или обычного осмотра, но иногда приходится прибегать к рентгену.
- Остеопороз – изменение костной структуры, кость теряет кальций и становится более прозрачной на снимке. Зато края кости уплотняются, и на рентгене выглядят ярче и лучше очерченными.
- Остеомиелит, характеризующийся наличием участков остеопороза, очаговых разрушений костной ткани, наслоений вокруг них, и в отдельных случаях образованием секвестров (участков омертвевших тканей).
С применением рентгеновских лучей легко определяются новообразования костей, хрящей и прилежащих к ним мягких тканей. Различают опухоли как местного характера, так и метастатического. Например, синовиома – онкологический процесс, возникающий во влагалищных сухожилиях суставов, и она может быть и доброкачественной и злокачественной, а для последней излюбленные места локализации – коленный сустав.
Используя рентген, можно диагностировать остеофиты и кисты костей. Первые получаются в результате разрастания кости и изменения ее формы с выходом отростков по бокам сустава. Кисты просматриваются на снимках как светлые почти круглые пятна.
Рентген иногда помогает выявить довольно редкие заболевания, такие как болезнь Кенинга (остеохондропатия коленного сустава) или болезнь Остуда-Шлаттера (бугристость большеберцовой кости). Первая патология характеризуется некротизированием и отделением от кости прилежащей к суставу костной части. Формируется суставная мышь (плавающий осколок кости).
Так как причины возникновения таких осколков могут быть разные и сами мыши имеют свои особенности, то к рентгену обычно добавляются и другие методы обследования. При заболевании Остуда-Шлаттера края большеберцовой бугристости становятся неровными, теряют четкие границы, и через определенное время она приходит во фрагментарное состояние.
Особенности назначения и прохождения обследования
Несмотря на то что рентген несложная и недорогая процедура, проводить ее только лишь по возникшему желанию пациента не только не следует, но и во многих лечебных заведениях попросту сделать будет непросто. Потребуется направление лечащего врача, который четко уверен, что данное исследование показано и необходимо больному.
Получив направление на рентген, и узнав где можно его сделать, пациенту стоит поинтересоваться насчет опыта врача-рентгенолога хотя бы в регистратуре. Так, как качество снимка, а также адекватность поставленного диагноза напрямую связана не только с особенностями аппаратуры, но и с квалификацией специалиста. В каждом отдельном случае рентгенолог, опираясь на симптомы или подозрения лечащего врача, выбирает наиболее подходящий способ укладки и проекцию, которая, по его мнению, обеспечит оптимальный вариант получения снимка.
Как правило, зачастую делают снимок в 2-х проекциях – прямой и боковой, но иногда в особо сложных ситуациях приходится применить несколько возможных вариантов или выбрать наиболее подходящий. Для качественного обследования проблемного участка могут отличаться и сами рентгеновские методы. Так, при особо сложных или сочетанных травмах или патологиях врач принимает решение, какой вид рентгена – двухмерный или трехмерный (3D) станет оптимальным.
На сегодняшний день есть два способа обследования, применяемых для рентгенограммы – аналоговое и цифровое. Последний постепенно вытесняет первый, так как более точен и безопасен для здоровья организма, хотя структуру кости при нем проследить сложнее. Новая аппаратура удобна в работе и занимает малое количество времени.
Способы, обеспечивающие качественную диагностику
Существуют несколько возможностей, используемых при снятии снимков для получения наиболее качественной информации. К ним относятся проекции:
- прямая, чаще всего назначающаяся при подозрении на переломы и выполняющаяся в лежачем положении больного;
- тангенциальная, проводится стоя и используется для выявления различных патологий;
- боковая, также происходит в стоячем положении пациента;
- чрезмыщелковая, применяется для диагностирования некротизации костей, остеоартрозах, и проводится стоя.
При необходимости врач может комбинировать обследование из нескольких вариантов, чтобы добиться оптимального результата визуализации проблемного участка. Очень важно не только вовремя сделать рентген, но и выбрать соответствующий способ укладки больного, а также сделать правильное описание полученного снимка.
Рентген колена ребенку
Если появляется необходимость сделать рентген малышу, то следует тщательно позаботиться о его защите от опасных лучей. Из-за малых размеров тела ребенка существует риск облучения здорового органа, расположенного близко к коленному суставу. Чтобы минимизировать лучевую нагрузку, обследовать детей стоит только на новых аппаратах, которым достаточно малых доз для создания снимков.
И конечно же, использовать специальные приспособления для защиты половых органов, глаз и щитовидной железы. При проведении рентген новорожденному – его полностью накрывают защитой, оставляя лишь исследуемый участок. Деткам постарше прикрываются только половые органы, так как дальше лучи недостают.
Вторым важным аспектом проведения рентгена детям является обеспечение их полной неподвижности, что также непросто сделать. Чтобы снимок был качественным, и не пришлось повторять процедуру, используются специальные стулья с фиксаторами, а в отдельных случаях даже прибегают к анестезии или седативным средствам.
Как хранить снимки?
Большинству пациентов приходится сохранять результаты своих обследований, так как врачу иногда нужно сравнить их для понимания полной картины болезни. В одних случаях для определения скорости развития патологии, а в других – для контроля эффективности назначенной терапии.
Чтобы врач мог сопоставить ранние и новые снимки, следует их хранить в большом бумажном конверте, не допуская никаких деформаций. При особой необходимости можно свернуть в трубочку. Обязательно беречь их от царапин, загрязнений или иных повреждений, так как они могут проявиться как патологии и сбить врача с толку.

Получить описание и интерпретацию рентгенографических изображений можно у специалистов частных клиник.
Уровень медицинского центра может влиять на стоимость рентгенографии тазобедренного сустава.

Стоимость описания и интерпретации рентгенографических изображений может зависеть от квалификации врача-рентгенолога.
Компьютерная томография кости позволяет получать снимки суставов с разных ракурсов.
С помощью магнитно-резонансной томографии позвоночника можно сделать снимки повышенной четкости без использования рентгеновских лучей.
Рентгеноденситометрия направленна на определение минеральной плотности костной ткани.
Классический рентген широко используется в диагностических целях, это один из самых распространенных и точных методов обследования. Он совершенно незаменим при диагностике патологических процессов в суставах. Рентген суставов применяется как для установления характера патологии, так и для контроля над ходом лечения.
Особенности рентгена суставов: подготовка, проведение и что показывает
Рентген суставов часто назначается при подозрениях на травму – вывих, растяжение, перелом или трещину, разрыв связок или сухожилий. Но травма – не единственное показание для этого вида обследования. Рентген суставов позволяет выявить изменения в структуре тканей, обнаружить опухоли, кисты, воспаления и деформации, выявить артроз или артрит. Такие заболевания, как остеопороз и остеофит также чаще всего выявляются именно при помощи рентгенографии. Относительным противопоказанием к рентгену суставов является беременность, а также некоторые психические заболевания, не позволяющие человеку сохранять неподвижность во время обследования.
Никакой специальной подготовки рентген суставов не требует, для пациента это быстрый, простой и абсолютно безболезненный процесс. Больного помещают на специальный стол, паховую область прикрывают свинцовым фартуком для защиты от облучения. Детям также накладывают защиту на область щитовидной железы и глаз, а младенцев полностью прикрывают фартуком, оставляя открытой только исследуемую конечность. Затем врач делает снимок сустава, иногда – в нескольких проекциях. В это время следует соблюдать неподвижность, чтобы снимки получились четкими. Все обследование занимает несколько минут.
Если снимок был сделан правильно, то на нем будет очень хорошо видно состояние тканей. Залог успешного обследования – современный аппарат, опыт врача, который делает и расшифровывает снимок, а также правильное выполнение указаний врача самим пациентом. Если во время сеанса обследуемый не соблюдал требований рентгенолога и двигался, снимок будет испорчен. Иногда проблемой становится лишний вес – жировые клетки искажают рентгеновское излучение и снимок может получиться нечетким. Важен также верный выбор проекции – для некоторых травм и заболеваний лучше делать снимок в прямой проекции, для других – в боковой, возможно и комбинирование нескольких вариантов для получения наиболее полной картины.
Нередко в процессе терапии врач назначает рентген суставов очень часто, и многие пациенты начинают беспокоиться – а не повредит ли это здоровью? Как часто можно делать рентген суставов? На самом деле, вред от облучения при обследовании минимален. Особенно если врач использует аппарат последнего поколения. Доза излучения чрезвычайно мала и сопоставима с объемами естественного излучения от телевизора или полетов на самолете. Например, при рентгенографии коленного сустава эффективная доза облучения составляет 0,001 мЗт – примерно столько же мы получаем естественным образом за одни сутки.
Что показывает рентген сустава? Нет смысла пытаться понять это самостоятельно, поискав информацию в интернете. Для того чтобы научиться расшифровывать снимки и замечать патологии, врачи много лет учатся в университетах и всю жизнь совершенствуют свои знания. Именно поэтому так важно найти действительно хорошего и опытного врача-рентгенолога.
Этот сустав принимает на себя очень большую нагрузку – в сущности, это фундамент всего нашего тела. Потому и заболевания голеностопного сустава – не редкость. Рентген голеностопного сустава необходим при диагностике артрита и артроза, травм, воспалительных процессов в суставной сумке. Обычно для диагностики назначают рентгенографию сустава в трех проекциях. В наиболее сложных случаях врач может выдать направление на КТ для того, чтобы проверить состояние костей, или на МРТ для более точной оценки мягких тканей.
Рентген коленного сустава назначают при травмах – например, подозрении на перелом, разрыв мениска или вывих, а также для выявления артроза, артрита, остеопороза и других заболеваний. Этот вид исследования позволяет обследовать не только сам сустав, но и область малоберцовой, бедренной и большеберцовой костей.
Рентген тазобедренного сустава помогает диагностировать деформирующий артроз, артрит, асептический некроз головки бедра, перелом шейки бедра, новообразования, патологические изменения в костных тканях и различные травмы. Для того чтобы на снимке не было лишних затемнений из-за переполненного кишечника, перед рентгеном тазобедренного сустава можно сделать очищающую клизму или принять накануне обследования мягкое слабительное.
Травмы локтевого сустава случаются часто, особенно сильно рискуют спортсмены, например, теннисисты. Широко распространен и бурсит локтевого сустава – воспаление синовиальной сумки. Рентген локтевого сустава в травматологии назначают при подозрении на переломы плеча, лучевых костей и отростков локтевой кости, а также вывих костей предплечья.
Рентген плечевого сустава назначают при вывихах и переломах, плечелопаточном периартрите, новообразованиях, воспалительных процессах в окружающих сустав тканях, артрите, артрозе, некрозе плечевых головок, тендините и других заболеваниях. Помимо плечевого сустава на рентгеновском снимке этой области видны ключицы и лопатки, что позволяет также оценить состояние этих структур.
Как и любой сустав, височно-челюстной подвержен таким заболеваниям, как артрит, и метод рентгенографии позволяет обнаружить их. Рентген височно-челюстного сустава назначают также при воспалительных процессах и травмах.
Сегодня существует много различных методов обследования суставов, и рентген – один из самых информативных. Несмотря на то, что его начали использовать для диагностики еще в 19 веке, он не устарел. Современные аппараты имеют мало общего с оборудованием 20-летней давности – они безопасны и позволяют делать снимки очень хорошего качества. Рентгенография – один из самых быстрых и дешевых методов диагностики, и при этом его информативность трудно переоценить.
В сравнении с такими диагностическими методами, как МРТ и КТ, цена рентгена суставов невысока. Даже в хороших частных поликлиниках она редко превышает 3000 рублей, средняя же стоимость – около 2000 рублей. За небольшую дополнительную плату – примерно 400-500 рублей – результат обследования вам запишут на диск.
Рентген суставов можно сделать как в государственной поликлинике, так и в частном медцентре. Конечно, стоимость рентгенографии в платной поликлинике будет несколько выше, но у этого варианта есть целый ряд преимуществ – вам не придется сидеть в очереди или выкраивать время для проведения обследования из-за того, что рентген-кабинет работает в неудобные для вас часы. Кроме того, из-за недостатка финансирования в государственных больницах все еще используется устаревшая аппаратура, в то время как частные клиники нередко располагают более современным и безопасным оборудованием.
Лицензия на осуществление медицинской деятельности ЛО-77-01-015932 от 18.04.2018.
Сустав – это сложная анатомическая структура, обеспечивающая подвижное соединение двух костей скелета, поэтому его также называют диартрозом. Каждый сустав – своеобразный соединительный узел костной структуры скелета. Опорно-двигательная функция тела человека обеспечивается согласованной работой костно-мышечного аппарата и диартрозов. Болезни диартрозов многочисленны и разнообразны, в связи с чем, подразделены на группы. Одна из групп представлена онкологическими болезнями.
Разновидности новообразований
Диартрозы образованы соединительнотканными структурами костей, хрящей, связок, сухожилий, стенок кровеносных сосудов и костного мозга. Клетки соединительной ткани способы к перерождению, с возникновением рака.
По гистологическому признаку различают до тридцати видов злокачественных новообразований диартрозов. Фиброзный компонент соединительнотканных структур – источник формирования хордомы, фибросаркомы, гистиоцитомы, ангиосаркомы. Из клеток костей способны развиваться остеосаркомы и опухоль Юинга, из клеток хряща – хондросаркомы. При атипичном перерождении клеток костного мозга возникает миелома.
Частота встречаемости, возрастные категории
Наиболее часто встречаются миеломы, остеосаркомы, хондросаркомы, опухоли Юинга. Остальные виды онкологических болезней суставов встречаются реже.
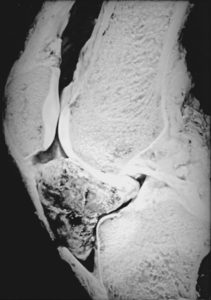
Остеосаркома чаще встречается у подростков 15-17 лет и у взрослых старше 65 лет. Саркома Юинга характерна для подросткового возраста.
Частота заболевания хондросаркомой возрастает с увеличением возраста. Поэтому люди пожилого возраста составляют группу риска по этому заболеванию.
Причины возникновения и типичная локализация
Причинами развития новообразований суставов являются травмы или хронические болезни, остеосинтез или эндопротезирование в анамнезе, наследственность, снижение иммунитета.
Преобразование структуры тканей в атипичную может также происходить под воздействием ионизирующего излучения.
Область колена – излюбленная локализация остеосаркомы. Частота возникновения – около пятидесяти процентов случаев. Поражается бедренная или большеберцовая кость, с вовлечением в патологический процесс коленного сустава. Следующее место, по частоте встречаемости, занимает область плеча. При локализации в области лицевого скелета опухоль чаще располагается в нижней, а не в верхней челюсти. Опухоли пальцев кистей нетипичны для этого заболевания.
Саркома Юинга локализуется преимущественно в бедренной кости и тазобедренном суставе. Встречаются редкие случаи поражения рёбер, лопатки, ключицы.
Хондросаркома – злокачественное новообразование, возникающее в результате перерождения хрящевой ткани. Различают первичную хондросаркому и образовавшуюся из первоначально доброкачественной опухоли хряща. Излюбленной локализацией является плечевой, локтевой и тазобедренный сустав. Также может располагаться в рёбрах и позвоночнике.
Фиброзная гистиоцитома – злокачественная опухоль мягких тканей. Может происходить из забрюшинного пространства, но также может поражать туловище, области рук и ног, в том числе – и структуры диартрозов.
Рак первичный и метастатический
- Первичный рак. Все перечисленные разновидности онкологических заболеваний относятся к первичному раку. Это означает, что перерождение нормальных соединительнотканных клеток в атипичные происходит непосредственно в пределах поражённого сустава.
- Метастатический рак. Является самым частым в ортопедической онкологии. Первично поражается другой орган. Чаще – это лёгкие, молочные железы, предстательная железа, кишечник. Перенос атипичных клеток в диартроз осуществляется вместе с током лимфы и крови.
Симптоматика
Первичный рак характеризуется следующей симптоматикой.
Общие симптомы характерны для всех злокачественных новообразований. К ним относятся снижение массы тела, общая слабость, отсутствие аппетита, тошнота, нарушения вкуса, периодическое повышение температуры тела. Такая симптоматика появляется, как правило, уже на поздних стадиях заболевания.
Местные симптомы относятся к диартрозу, вовлечённому в онкологический процесс. Различия касаются только локализации. Симптоматика одинакова. К ней относятся ноющая боль в области сустава в покое и при движениях, припухлость, болезненность при прикосновении, нарушение сгибания и разгибания в диартрозе, деформация костей. Характерный симптом – ночной характер болей, резистентных к применению анальгетиков. Болевой синдром прогрессивно нарастает.
Иногда наблюдаются боли в животе, тошнота и рвота. Это признаки гиперкальциемии, возникающей из-за разрушения костной структуры и поступления кальция в кровоток.
При поражении кости нередки патологические переломы.
Симптоматика метастатического и первичного рака различна. Первые симптомы характерны для поражённого органа – источника метастазирования. Проявление общей симптоматики наступает раньше. Из-за множественного характера метастазирования поражаются несколько суставов. Увеличиваются близлежащие лимфатические узлы, так как именно с током крови и лимфы происходит распространение атипичных клеток.
Признаки рака и методы диагностики
Метастазирование в кости или лёгкие сопровождается симптомами, характерными для поражения соответственных органов.
Диагностика онкологических болезней невозможна без дополнительных инструментальных и лабораторных исследований. К необходимым инструментальным методам относятся рентгенография сустава, взятие биопсии ткани поражённого участка. Различают пункционную и оперативную биопсию. К лабораторным методам относится цитологическое и гистологическое исследование участка, полученного при биопсии. Также информацию, подтверждающую диагноз, можно получить при биохимическом исследовании крови.

Для выявления наличия метастазов в другие органы проводится рентгенография, компьютерная томография, остеосцинтиграфия.
Лечение
Патология диартрозов – сфера деятельности ортопедов, а лечением рака суставов занимается ортопедическая онкология. Терапия обязательно должна быть комплексной. Комплекс мероприятий включает химиотерапию, лучевую терапию и операцию.
Чувствительность злокачественного новообразования к лучевой терапии или химиотерапии позволяет выбрать подходящий метод для первого и третьего этапа.
Стандартное лечение проходит в три этапа.
Проведение предоперационной химиотерапии или лучевой терапии. Цель – уменьшение опухоли и подавление мелких метастазов.
Включает операции по удалению опухоли, лимфатических узлов и реконструктивные операции.
Оперативное лечение – основное звено в комбинированной терапии опухолей диартрозов, направленное на удаление опухоли. Большинство операций имеют функционально-щадящий, органосохраняющий характер. К примеру: резекции поражённого участка кости, с последующим замещением этого участка искусственным или органическим имплантатом.
Производят также удаление лимфатических узлов околосуставной области.
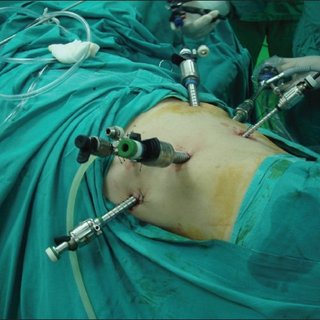
Включает послеоперационную химиотерапию или лучевую терапию. Терапия третьего этапа направлена на подавление опухолевых клеток в местах краевой резекции опухоли и оставшихся метастазов.
Основными методами лечения метастатического рака костей и диартрозов является гормонотерапия, химиотерапия и лучевая терапия. Операции проводятся при патологических переломах, не способных срастаться и вызывающих выраженный болевой синдром.
Специализированная терапия сопровождается реабилитационными мероприятиями, проведение которых начинают с раннего послеоперационного периода. Для восстановления функций суставов используют лечебную физкультуру и физиотерапию.
Прогноз
Факторы, влияющие на прогноз до начала лечения:
- Месторасположение и величина опухоли.
- Стадия заболевания и наличие метастазов в другие органы.
- Общее состояние и возраст пациента.

Прогноз будет благоприятным при раннем выявлении, меньшей величине опухоли, отсутствии метастазов, относительно удовлетворительном состоянии пациента.
Факторы, влияющие на прогноз после проведения специализированной терапии:
- Эффективность химиотерапии и лучевой терапии.
- Эффективность операции.
При эффективном лечении происходит уменьшение размера опухоли и числа метастазов. Если операция проведена радикально, это также улучшит прогноз.
В неблагоприятных случаях наступает рецидив. Самая частая причина проявления рецидива – недифференцированный тип опухоли и позднее обращение пациента за медицинской помощью. В месте локализации предыдущего новообразования повторно возникает опухоль. Возможно метастатическое поражение костей и лёгких. Рецидив чаще происходит через два-три года после проведённого лечения.
Следствием увеличения продолжительности жизни становится рост числа онкологических болезней. Но рак суставов способен поражать даже детей и подростков. Поэтому информированность и настороженность относительно онкологических заболеваний особенно важна.
Прогресс в развитии ортопедической онкологии сделал возможным полное излечение пациентов. Обращение к врачу при появлении суставных болей способствует раннему выявлению патологии. А своевременная и правильно подобранная схема лечения – это надёжная гарантия выздоровления.
Читайте также:

