Опухоли шеи неврогенного происхождения
Для неврогенных опухолей шеи можно указать некоторые характерные особенности локализации, что помогает при дифференциальной диагностике их от других видов опухолей шеи. Не касаясь анатомо-топографических данных шеи, изложенных в руководствах по анатомии и хирургии, приведем основные схемы границ и областей шеи. Последние позволяют придерживаться единства в описании локализации опухолей.
Одной из частых зон расположения неврогенных опухолей шеи, особенно неврином, являются сонный треугольник и зачелюстная ямка. При этом обычно заметна небольшая асимметрия за счет припухлости, выбухания на боковой поверхности шеи под углом нижней челюсти. Кожные покровы над припухлостью остаются неизмененными. При пальпации определяется шаровидная или ово-идная опухоль под медиальным краем грудино-ключично-сосцевидной мышцы. Верхний полюс опухоли часто не пальпируется, так как располагается в зачелюстной ямке. Консистенция опухоли плотная, поверхность гладкая. Над опухолью или медиально от нее ощущается пульсация сонных артерий. Опухоль подвижна по отношению к поперечнику шеи и мало смещается по длиннику шеи.
Опухоли этой локализации (невриномы, реже нейрофибромы, ганглионевромы) более чем в половине наблюдений распространяются в парафарингеальное пространство, а иногда непосредственно там возникают. В связи с этим ряд авторов (Б. А. Рудявский, 1967; И. А. Оловянников, 1970; Gorre et al., 1956, и др.) описывают их как опухоли глотки или парафарингеальные опухоли. Однако источником развития этих опухолей являются нервы шеи (чаще всего пограничный симпатический ствол или его ветви), и интимные взаимоотношения со стенкой глотки возникают лишь по мере роста опухоли, в силу чего неправильно называть их глоточными. Такие опухоли следует относить к внеорганным опухолям шеи. Подобного мнения придерживаются И. Я. Сендульский (1956) и И. Т. Батюнин (1963).
1 — подбородочный треугольник;
2 — подчелюстной треугольник;
3 — подподъязычная область;
4 — сонный треугольник;
5 — лопаточно-трахеальный треугольник;
б — грудино-ключично-сосцевидная область.
1 — подбородочный треугольник;
2 — подчелюстной треугольник;
3 — зачелюстная ямка;
4 — сонный треугольник;
5 — грудино-ключично-сосцевидная область;
6 — боковой треугольник шеи;
7 — надключичная область.
1 — грудино-ключично-сосцевидная область;
2 — малая надключичная ямка;
3 — зачелюстная ямка;
4 — боковой треугольник шеи;
5 — лопаточно-ключичный треугольник;
6 — задняя область шеи.
При локализации неврогенных опухолей в этой зоне со стороны шеи опухоль может не определяться. Из клинических проявлений неврогенных опухолей шеи парафарингеальной локализации на первое место выступают глоточные симптомы. Они сводятся к ощущению инородного тела в глотке, изменению тембра голоса (появление гнусавого оттенка), иногда к ощущению легкого затруднения при проглатывании пищевого комка, а при опухоли больших размеров отмечается затруднение глотания и дыхания. При описанной симптоматике больные обычно обращаются к оториноларингологу. Во время осмотра полости рта при наличии опухоли этой локализации видно выбухание боковой стенки глотки с оттеснением мягкого неба и небной дужки кпереди и медиально.
К опухолям головы и шеи относят онкологические заболевания носа, рта, гортани, глотки, слюнных желез, придаточных пазух. Опухоли эндокринной, лимфатической, центральной нервной системы и глаз в эту группу не входят.
Доля опухолевых образований области головы и шеи составляет около 20% онкологической заболеваемости. Часто эти опухоли оказываются очень агрессивны: они быстро растут, дают множественные метастазы и с трудом поддаются лечению. Для того, чтобы успешно справляться с опухолями головы и шеи, онкологи взаимодействуют с узкими специалистами, в частности, с отоларингологами, стоматологами и дерматологами.

По расположению различают опухоли губ, слизистой оболочки и полости рта, языка, слюнных желез, глотки, гортани, носа, околоносовых пазух.
Опухоли головы и шеи могут иметь соединительнотканное, эпителиальное, нейрогенное происхождение. По степени зрелости клеток среди них выделяют высокодифференцированные и незрелые, последние хуже поддаются лечению и ухудшают общий прогноз.
Спровоцировать развитие опухолей головы и шеи могут различные причины. Вот лишь некоторые из них:
- злоупотребление алкоголем;
- курение и нюхательно-жевательный табак;
- употребление спиртосодержащих жидкостей для ополаскивания полости рта;
- некоторые вирусы (вирус Эпштейна-Барр, вирус папилломы человека и др.);
- профессиональные вредности (контакт с древесной и текстильной пылью, сажей, краской, металлом и др.);
- радиоактивное излучение;
- регулярное употребление слишком горячей пищи.
Чаще всего новообразования головы и шеи возникают у пациентов в возрасте старше 50 лет. Клинические проявления опухолей данной группы в зависимости от расположения и стадии могут быть очень разнообразными.
Рак губы
До 95% случаев рака губы встречается у мужчин, типичным местом локализации опухоли является нижняя губа. С точки зрения гистологии, злокачественные опухоли губы обычно представляют собой плоскоклеточный рак. Ему чаще всего предшествуют предраковые состояния — хронические трещины, ограниченный гиперкератоз, бородавчатый предрак и др.
Для рака губы на разных стадиях развития характерны местные изменения в виде вдавления или болезненной эрозии, покрытой корочками. Со временем рак губы захватывает все большую площадь и может изъязвляться. Благодаря особенностям расположения рак губы легко распознается на ранних стадиях, поэтому хорошо поддается лечению.
Рак полости рта
До 50% злокачественных опухолей полости рта приходится на рак языка, еще 20% случаев составляет рак дна ротовой полости. Опухоль часто развивается на месте лейкоплакии (характерных роговых пластинок), гиперкератической красной волчанки или красного плоского лишая.
Внешне рак полости рта может иметь вид язвы или инфильтрата (уплотнения). В ряде случаев опухоль выступает над поверхностью слизистой. По строению ткани среди онкологических заболеваний полости рта преобладает плоскоклеточный рак, реже встречается аденокарцинома. Для рака полости рта характерно быстрое и незаметное прорастание в здоровые окружающие ткани и метастазирование в региональные лимфоузлы.
Уже на ранних стадиях рака ротовой полости пациентов беспокоят боль и неприятные ощущения, позднее присоединяются затруднения при глотании и разговоре, припухлость, язвочки, кровотечения из ротовой полости. По мере роста опухоли все симптомы усиливаются, что и становится поводом для обращения к врачу.
Рак слюнных желез
В структуре злокачественных опухолей головы и шеи рак слюнных желез составляет 3–5%. Преимущественно поражаются крупные околоушные железы, а опухоли малых слюнных желез в основном локализуются на нёбе. В слюнных железах можно обнаружить следующие формы:
- мукоэпидермоидный рак;
- ацинозно-клеточный рак;
- цилиндрома;
- аденокарцинома.
Рак слюнных желез дает метастазы в близлежащие лимфатические узлы, иногда — в легкие и кости. Клинически он протекает безболезненно, при осмотре можно обнаружить лишь уплотнение. При прорастании в соседние ткани рак слюнных желез вызывает парез лицевого нерва.
Рак гортани и глотки
Рак гортани в структуре всех злокачественных опухолей составляет около 2%. Наиболее частые его морфологические варианты- плоскоклеточный рак и аденокарцинома. Опухоль может прорастать в стенки органа или имеет вид бугристых разрастаний на широком основании. Рак верхнего отдела гортани считается очень опасным, при поражении голосовых связок прогноз благоприятнее, так как опухоль в этом случае растет медленнее и редко дает метастазы.
Пациенты с раком гортани долгое время жалуются на першение в горле, ощущение инородного тела. При поражении надгортанника рано появляются боли при глотании, если опухоль возникла в области голосовых связок, у больного может наблюдаться охриплость голоса вплоть до полного его исчезновения.
На рак глотки приходится до 12% опухолей головы и шеи. Для него характерны ранние метастазы в лимфоузлы. Рак гортани развивается в труднодоступном для обозрения месте, часто без каких-либо симптомов, поэтому, как правило, обнаруживается на поздних стадиях, когда у пациента уже затрудняется носовое дыхание, ухудшается слух, появляется гнусавость голоса.
Диагностика и лечение
Многие опухоли головы и шеи можно обнаружить при простом осмотре. Если поражается носовая полость, пазухи, гортань или глотка, для осмотра используют специальные инструменты с зеркалами, а также эндоскопическое оборудование. При пальпации можно обнаружить увеличенные лимфатические узлы, а также саму опухоль в виде уплотнения, подвижного или спаянного с соседними тканями.
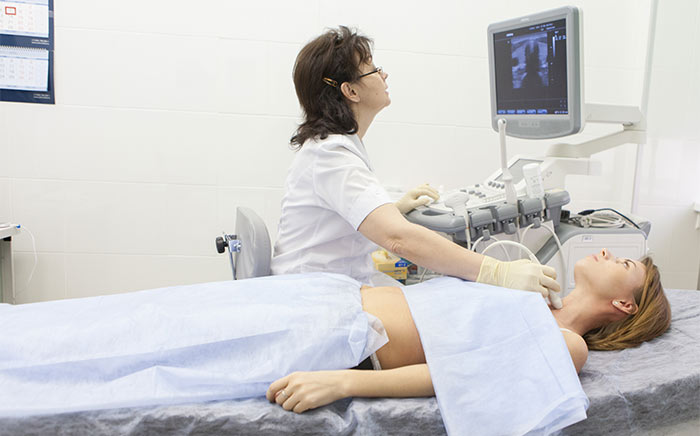
Новообразования мягких тканей, околоушных слюнных желез легко обнаружить при помощи ультразвукового исследования. Большую роль в детализации строения опухолей головы и шеи играют рентгенологические методы исследования — компьютерная и магнитно-резонансная томография. Окончательный диагноз позволяет установить биопсия ткани опухоли и ее гистологическое изучение.

Радикальный способ лечения опухолей головы и шеи — хирургическое удаление новообразования и региональных лимфатических узлов. Для опухолей первой стадии бывает достаточно только операции, на второй стадии хирургическое лечение комбинируют с радиологическим. Иногда курс лучевой терапии назначают перед оперативным вмешательством для уменьшения размеров опухоли и предупреждения появления метастазов. Облучению в обязательном порядке подвергаются также расположенные в непосредственной близости от опухоли лимфатические узлы.
При раннем обнаружении опухоли в носовой полости, синусах, глотке применяют эндоскопический доступ, если образование небольшое, ограничено капсулой и находится на поверхности слизистой, может быть использована крио- или лазерная деструкция,фотодинамическая терапия. Это наиболее щадящие способы лечения. После удаления опухоли из-за особенностей ее расположения и функционирования пациентам часто необходима пластика в области шеи и лица.
Комбинацию лучевой и химиотерапии применяют с паллиативной целью, когда опухоль невозможно удалить полностью.
Классификация тяжести тиреотоксикоза
1 ст. (легкое течение): пульс 100 ударов в минуту, потеря веса 3-5 кг
2 ст. (средняя тяжесть): пульс 100 -120 ударов в минуту, потеря веса 8-10 кг
3 ст. (тяжелое течение): 120 -140 и более резкое похудение
Опухоли шеи составляют небольшую, но очень многообразную группу образований по клиническим проявлениям. Среди них могут быть выделены опухоли органов шеи (гортани, глотки, пищевода, щитовидной железы и др.) и внеорганные опухоли (возникают из мягких тканей шеи). В области из шеи располагается один из основных лимфатических коллекторов, поражение узлов которого часто возникает при поражении лимфоретикулярной ткани - при лимфогранулематозе, гематосаркоме, лимфосаркоме, метастазах злокачественных опухолей (метастаз Вирхова). Метастаз Вирхова находят между ножками левой кивательной мышцы, там, где образуется дуга грудного лимфатического протока, который впадает в левый венозный узел. С той большое разнообразие патологических процессов наблюдаемых в одной анатомической зоне усложняет дифференциальную диагностику опухолей.
Классификация опухолей шеи:
1. Органные опухоли: опухоли ЛОР-органов, шейного отдела пищевода, щитовидных железы, слюнных желез и др.
2. Внеорганные опухоли
3. Опухолевые поражения лимфатических узлов шеи (первичные при гемобластозах, вторичных - при метастазах).
Органные опухоли рассматриваются при изучении болезней отдельных органов. 2 и 3 группы будут рассмотрены в этой лекции.
Неорганные опухоли шеи происходят из мягких тканей и классифицируются по гистогенетическому принципу:
1. Опухоли нейроэктодермального генеза (неврогенные опухоли)
· новообразования периферических нервов (невринома , нейрофибромы, неврогенные саркомы)
· новообразования симпатических ганглиев (ганглионеврома)
· новообразования параганглионарных структур (параганглиомы, хемодектомы).
2. Опухоли из производных мезенхимы: фиброзные опухоли, жировые (липомы и липосаркомы), сосудистые, мышечные (рабдомиомы, рабдосаркомы)
3. Дисэмбриональные опухоли шеи - бранхиогенный рак, тимома, тератома и др.
При указании локализации неорганных опухолей шеи или метастазов необходимо пользоваться едиными анатомическими наименованиями отделов шеи. Области шеи:
· сонный треугольник (в нем находится разветвление общей сонной артерии).
· грудинно-ключично-сосцевидная область соответствует кивательной мышце
· боковой треугольник шеи
· задняя поверхность шеи
Среди неорганных опухолей шеи диагностируют злокачественные образования, с преобладанием неврогенных. Эти опухоли занимают по частоте одно из первых мест - 45% всех неорганных опухолей шеи. Наиболее часто эти опухоли встречаются в возрасте от 20 до 40 лет, женщины болеют в 2 раза чаще. Источником неврогенных опухолей шеи могут быть различные нервы - симпатический ствол, блуждающий нерв, подъязычный нерв, нервы шейного и плечевого сплетения. Неврогенные опухоли могут локализоваться в различных областях шеи - наиболее часто в сонном треугольнике. Опухоли, исходящие из спинно-мозговых корешков, нервов шейного и плечевого сплетения чаще располагаются в боковых отделах шеи и в надключичной области. Макроскопически неврогенная опухоль шаровидная, инкапсулированная, овоидной формы, иногда гантелевидной формы, состоит из однородной ткани. Невриномы шейной локализации обычно не достигают столь больших размеров как опухоли подобного генеза забрюшинной области или средостения. Клиническая симптоматика неврином шеи многообразна и зависит от из локализации, исходного нерва, и степени вовлечения нерва в опухолевый процесса. При расположении опухоли вдоль сосудистого пучка или под краем грудинноключичнососцевидной мышцы нередко возникают боли, которые иррадиируют в затылок, плечо, шею; опухоль растет медленно, порой малозаметно для больного. Симптомы также зависят от размеров и расположению опухоли во отношению к нервному стволу из которого она происходит. Если опухоль расположена в центре нерва, то сдавление волокон более выражено, невралгические проявления более яркие; при краевом расположении опухоли сдавление нерва менее значительно и соответственно бедней неврологическая симптоматика. Симпомы раздражения нерва: например, при невриномах блуждающего нерва, может наблюдаться приступообразный кашель, чувство удушья, брадикардии, боли в области сердца. Для неврином характерна смещаемость в горизонтальном направлении, по отношению к оси нерва. В большинстве случаев пальпация безболезненна, лишь при поверхностно расположенных опухолях, исходящих из нервов шейного и плечевого сплетения можно выявить болезненность. Суммируя клинические проявления опухолей исходящих из периферических нервов, можно выделить три группы симптомов:
1. Симптомы, отражающие характер и рост опухоли: овоидная, шаровидная форма, солитарное расположение, гладкая поверхность, плотная консистенция, ограниченная смещаемость опухоли, медленный рост.
2. Симптомы, зависящие от локализации размера опухоли: смещение и компрессия соседних органов.
3. Собственно неврологические симптомы, зависящие от раздражения или выпадения функции нерва. Например, симптом Горнера при невриноме, исходящей из шейного симпатического ствола.
По литературным данным правильное распознавание неврогенных опухолей имело место в 15% случаев. Из специальных методов диагностики этих опухолей следует выделить ултразвуковое исследование, позволяющее определить размеры, эхогенность опухоли, отличить ее от напряженной кисты, так как она при пальпации похожа на солидное образование.
Рентгеновское исследование дает характерный признак - четкость контуров мягкотканных опухолей (необходимо сделать мягкотканные снимки).
Тонкоигольная аспирационная биопсия редко помогает в морфологической диагностике, так как пунктат из плотной ткани опухоли редко содержит клеточные элементы. Можно применть трипанбиопсию - взять столбик тканей специальной иглой и исследовать уже гистологически.
Злокачественные неврогенные опухоли на шее встречаются относительно редко. Морфологические признаки злокачественности не всегда убедительны, о них позволяют судить лишь клиническое течение - быстрый инфильтративный рост, склонность к рецидиву, появление метастазов.
Для большинства неврогенных опухолей единственным рациональным методом лечения является хирургическое удаление, так как при этом больше возможности удалить опухоль сохранив нерв.
Учитывая трудности диагностики, удаление неврогенных опухолей следует считать целесообразным и с целью гистологической верификации диагноза. При невриномах операцией выбора следует считать интракапсулярную денуклеацию опухоли, реже производится удаление опухоли с краевой резекцией нерва с последующим сшивание пересеченного нерва (необходимо использовать прецизионную технику). При злокачественных неврогенных опухолях особенно у детей в настоящее время применяют химиотерапию, в частности винкристин в сочетании с циклофосфамидами.
В группе нейроэктодермальных опухолей шеи особое место занимают образования параганглионарных структур - хемодектомы - нехромафинные параганглиомы. Более часто наблюдаются хемодектомы каротидного гломуса, реже хемодектомы блуждающего нерва. Каротидные хемодектомы располагаются в месте ветвления общей сонной артерии, довольно плотно связана с сосудами, хорошо васкуляризирована и очень трудно поддается выделению. Большинство авторов признают за каротидным гломусов роль хеморецептора - информатора ЦНС о химических изменениях в крови, оказывающих тем самым на дыхательную и циркуляторную функцию. Хеморецепторные образования имеются не только в каротидном гломусе , но и в области дуги аорты, яремной луковицы, блуждающего нерва и других областях. Признание за каротидным гломусом хеморецепторной функции привело к причислению этих опухолей к группе хемодектом. Этот термин был предложен в 1950 году Миллиганом и получил широкое распространение. Эта опухоль чаще встречается у женщин в возрасте 20-50 лет, обычно они односторонние. Опухоль имеет овоидную форму, обычно размеры не превышают 6-8 сантиметров, поверхность гладкая, консистенция мягкая. Весьма характерно развитие вокруг опухоли артериальной и венозной сети, затрудняющей выделение опухоли во время операции. Опухоли растут медленно, годами; злокачественный вариант хемодектомы встречается в 5% случаев. Критерием злокачественности опухоли являются в большей мерей являются рецидивы, метастазы, чем гистологические признаки. Субъективные признаки при каротидной хемодектоме могут быть разнообразными, но как правило, они скудно, и единственной жалобой бывает лишь наличие опухоли, иногда появляются головные боли, головокружения. При давлении на опухоль у некоторых больных возникают обморочные состояния - симптом связаные с раздражением каротидного синуса. Редкость заболевания и скудность клинической картины создают трудности в диагностике и дифференциальном диагнозе.
Тонкоигольная пункционная биопсия эффективная для постановки правильного диагноза хемодектомы только при оценке очень квалифицированного цитолога. Ведущим методом диагностики опухоли является каротидная артериография, демонстрирующая раздвигание наружных и внутренних сонных артерий, а также высокая васкуляризация хемодектомы. Хемодектомы следует дифференцировать с невриномами, туберкулезным лимфаденитом, солитарными метастазами. Единственный радикальный метод лечения - хирургическое удаление опухоли, так как установить доброкачественность или злокачественность практически невозможно.
Опухоли, происходящие из мезенхимы. Характеризуются многообразием форм и составляют около 40%. Более часто встречаются опухоли жировой ткани, сосудов и соединительной ткани. Из опухолей жировой тканей следует выделить липомы, диффузный липоматоз и липосаркому. Диагностика глубоких липом (парависцеральных) трудна. Парависцеральные липомы часто располагаются около трахеи, и проявляют себя симптомами сдавления близлежащих органов. Своеобразной опухолью является множественный липоматоз - синдром Маделунга - симметричное разрастание жировой клетчатки без образования капсулы. Липосаркомы наблюдаются редко, плотнее липом, иногда характеризуются инфильтративным ростом, растут медленно, метастазируют редко, чувствительны к лучевому воздействию.
Своеобразным видов дисэмбриональных опухолей является бранхогенный рак, который происходит из зачатков жаберных дужек. Гистогенетически развитие бранхиогенного рака может быть связано с бранхиогенными кистами, в стенках которых обнаруживаются очаги злокачественного роста. Для этого рака характерна локализация на боковой поверхности шеи, чаще ниже угла нижней челюсти, под кивательной мышцей. Диаметр опухоли может достигать 12 см, характерным признаком является ранее прорастание ее в внутреннюю яремную вену, что создает ограничение подвижности опухоли. Метастазы бранхиогенного рака в лимфоузлы наблюдаются редко. Темп роста не велик. Диагноз ставится методом исключения. Наиболее рациональным методом лечения является операция Крайля. При прорастании опухоли в мышцы необходима лучевая терапия перед операцией (дистанционная гамматерапия).
Большинство исследователей отмечают, что нейрогенные опухоли относятся к наиболее частым новообразованиям средостения и составляют 15—30% по отношению к общему числу медиастинальных опухолей и кист.
У 52 (23,1%) из 225 оперированных больных по поводу опухолей и кист средостения мы наблюдали нейрогенные опухоли. Таким образом, они занимают второе место по частоте среди других медиастинальных новообразований.
Согласно публикациям Ringertz и Lidholm (1956), Bariety и Coury (1958), в 88—98% случаев нейрогенные опухоли локализуются в заднем средостении и лишь в 2—3% — в переднем средостении.
По данным Santy с соавт. (1954), большинство нейрогенных опухолей переднего средостения являются злокачественными. У 46 из 53 больных, наблюдавшихся в нашей клинике, нейрогенные опухоли располагались в заднем средостении, у 7 — в переднем, причем у 4 из них они были злокачественными. Около 80% нейрогенных опухолей располагаются в верхнем отделе реберно-позвоночного угла (Б. Я. Лукьянченко, 1958; В. Р. Брайцев, 1960, и др.). Однако А. А. Полянцев (1962) чаще наблюдал подобную патологию в нижних отделах средостения. По нашим данным, у 39 больных опухоль локализовалась в верхнем средостении, у 14 — в нижнем.
По данным Santy с соавт. (1954), 73% нейрогенных опухолей локализуются справа от позвоночника. У 30 наблюдаемых нами больных опухоль располагалась справа, у 21 — слева, у 2 они были огромных размеров (нейросаркома и симпатобластома) и выполняли обе плевральные полости.
Чаще всего нейрогенные медиастинальные опухоли встречаются у женщин: у 70% — по данным Bariety и Coury (1958), у 60% — по данным Ringertz и Lidholm (1956), у 55% — по нашим данным.
Основной составной частью нейрогенных опухолей являются нервные и коллагеновые волокна, клетки Шванна, остатки миелиновой оболочки, нервные клетки. Эти опухоли отличаются большим многообразием гистологической картины. При микроскопическом исследовании обнаруживаются различные сочетания и переходы от дифференцированных клеток к недифференцированным. Опухоли с преобладанием малодифференцированных клеток и содержащие небольшое количество фиброзных волокон обычно встречаются у детей и являются, как правило, злокачественными. Опухоли, состоящие из дифференцированных клеток и коллагеновых волокон, чаще бывают у взрослых и менее склонны к малигнизации.
Опубликованы различные классификации нейрогенных опухолей средостения (Б. К. Осипов, 1953; В. Ф. Михале, 1954; Е. В. Потемкина, 1958; Andrus, 1937, и др.). Более совершенную классификацию представили Э. В. Гольберт и Г. А. Лавникова (1965). Авторы этой классификации делят нейрогенные опухоли в основном на 2 большие группы. Первая группа — опухоли, исходящие из собственно нервной ткани—нервных клеток и нервных волокон: а) симпатогониомы; б) ганглионейромы; в) феохромоцитомы; г) хемодектомы. В средостении эта группа опухолей развивается почти исключительно из элементов симпатической нервной системы. Вторая группа — опухоли, исходящие из оболочек нервов: а) невриномы; б) нейрофибромы; в) нейрогенные саркомы.
По клиническому течению больных с нейрогенными медиастинальными образованиями можно разделить на 4 группы.
К первой группе следует отнести больных, у которых на первый план выступает неврологическая симптоматика (боль, глазные расстройства, нарушение потоотделения и дермографизма) или же более глубокие неврологические изменения, сопровождающиеся парезами и нарушением чувствительности в нижних конечностях, а также расстройством функций тазовых органов.
Наиболее постоянным симптомом нейрогенных опухолей является боль в спине или груди, иррадиирующая по ходу межреберных нервов или нервных стволов плечевого сплетения. По данным Herlitzka и Gale (1958), боли были у 40% больных с нейрогенными опухолями средостения. Боли той или иной интенсивности и локализации имели место у 33 наблюдаемых нами больных. Симптом Горнера у больных этой группы наблюдали Blades (1949), Ringertz и Lindholm (1956) и др. Описаны случаи сдавления доброкачественными нейрогенными опухолями возвратного нерва (Harrington, 1935).
Во второй группе симптомы развивались в результате сдавления опухолью жизненно важных органов грудной полости.
У 25 больных наблюдалась одышка и сухой кашель в связи со сдавленней опухолью воздухоносных путей или легочной паренхимы. 7 больных жаловались на постоянные колющие боли в области сердца, связанные с механическим действием нейрогенной опухоли. У 1 больного опухоль сдавливала пищевод, что сопровождалось дисфагией. Сдавление нейрогенными опухолями: крупных медиастинальных вен встречается редко, однако мы наблюдали его у 6 больных как на основании клинических симптомов, так и с помощью вазографических данных.
В третью группу объединены симптомы, характеризующие общее состояние больного и связанные или с интоксикацией организма самой опухолью (особенно злокачественной), или с функциональными нарушениями центральной нервной системы. У 23 больных мы отмечали слабость, утомляемость, потерю в весе, исхудание, субфебрильную температуру, плохой сон и головные боли.
В четвертую группу мы отнесли больных с бессимптомным течением. Заболевание у них выявлялось случайно, чаще всего во время профилактических рентгенологических осмотров.
Бессимптомное течение нейрогенных медиастинальных опухолей Ringertz и Lidholm (1956) наблюдали у 36 из 59 больных, Santy с соавт. (1954) — у 21 из 48 больных, по нашим данным — у 13 из 53. Carey с соавт. (1960) на основании своих многочисленных наблюдений считают, что доброкачественные нейрогенные опухоли всегда протекают бессимптомно. Сколиоз позвоночника на почве нейрогенных опухолей наблюдали В. Я. Лукьянченко (1958), В. Н. Гольдберг (1960) и др. Подобную патологию мы наблюдали у 1 больного.
Согласно данным литературы, у 76—86 больных нейрогенные опухоли развиваются на фоне общего нейрофиброматоза Реклингаузена. В средостении обычно развиваются нейрофибромы (Ernst, 1938). Kent (1944) и Blades (1949) описали при этом, заболевании нейрофибросаркому, Santy (1954) — нейриному средостения. Мы оперировали 1 больного с множеством мелких подкожных опухолевых узлов, оказавшихся невриномами, и разной величины новообразованиями в заднем средостении—ганглионейромами.
Нейрогенные опухоли средостения, по данным различных авторов (Б. В. Петровский, 1960; Kent, 1944; Blades, l949; Ackerman, 1951, и др.), подвержены малигнизации в 10—37%. У 8 (15,4%) из 53 наблюдаемых нами больных нейрогенные опухоли оказались злокачественными (нейрогенные саркомы — у 4 больных, гангионейробластомы — у 2, симптобластома — у 1 и незрелая хемодектома у 1 больного). При малигнизации опухоли отмечаются усиление болей, нарастание слабости, исхудание, прогрессирующее сдавление органов средостения и плевральные выпоты.
Основным методом прижизненного распознавания внутригрудных нейрогенных опухолей является рентгенологический. Для рентгенологической картины нейрогенных опухолей пограничного симпатического ствола характерно, по данным большинства авторов (Б. Я. Лукьянченко, 1958; Ш. Мирганиев, 1961; А. П. Колесов с соавт., 1968; Lenk, 1929; Flavell, 1952, и др.), наличие паравертебрально расположенной полуовальной или полуокруглой формы тени с четкими гладкими контурами, примыкающей к позвоночнику и не отделяющейся от него при полипозиционном исследовании.
Внутригрудные нейрогенные опухоли средостения, как правило, одиночные. В рентгеновском изображении чаще всего они обусловливают однородную тень. В редких случаях эти опухоли обызвествляются (Б. К. Осипов, 1960; Bucalossi с соавт., 1959; Gremmel с соавт., 1960; наши наблюдения).
Весьма важным рентгенологическим признаком нейрогенных опухолей средостения являются деформации и узуры боковых поверхностей тел позвонков, поперечных отростков, реберных дуг, а также расширение межпозвоночных отверстий и межреберных промежутков. Особенно отчетливо эти изменения выявляются на суперэкспонированных рентгенограммах.
У 24 больных с нейрогенными опухолями мы применили пневмомедиастинографию, дополненную томографией. Следует отметить, что несмотря на достаточное количество газа в средостении в связи с интимным сращением опухоли с медиастинальной плеврой патологическая тень весьма редко окаймляется газом по латеральному ее контуру, что в значительной степени снижает диагностическую ценность данного метода при нейрогенных опухолях средостения. В этом отношении большее значение имеет рентгенологическое исследование на фоне искусственного пневмоторакса и особенно на фоне так называемого большого пневмоторакса, когда одномоментно в плевральную полость инсуффлируют 2000—3000 и даже до 4000 см3 кислорода.
При этом полностью коллабируется легкое (при отсутствии внутриплевральных сращений), смещаются органы средостения в противоположную сторону, а патологическая тень, представляющая собой плотную, фиксированную к реберно-позвоночному углу опухоль, освобождается от дополнительного легочного рисунка, не меняя своей формы и положения. Этот вид исследования, как правило, дает возможность точно судить о локализации патологического процесса, а также с большей вероятностью предсказать морфологию данного заболевания.
У 22 из 24 больных, которым мы с диагностической целью применили искусственный пневмоторакс, довольно четко была решена диагностическая задача и лишь у 2 больных газ в плевральную полость не проник (во время операции был выявлен выраженный спаечный процесс). У 3 больных с нейрогенными опухолями переднего средостения мы с успехом применили пневмоперикардиографию с томографией. Для исключения распространения патологического процесса на трахеобронхиальные пути, пищевод мы использовали бронхоскопию и контрастное исследование пищевода. У 4 из 7 больных благодаря примененной верхней флебокаваграфии (4) и чрескостной азиго-гемиазигографии (3) было выявлено сдавление и прорастание опухоли в крупные вены средостения.
С целью изучения расстройства центрального лимфооттока у 2 больных с нейрогенными медиастинальными образованиями, локализующимися слева, мы применили контрастное исследование лимфатического грудного протока. Причем для более углубленного изучения как центрального лимфооттока, так и системы верхней полой вены мы у ряда больных одномоментно выполняли верхнюю флебокаваграфию и прямую лимфографию грудного протока. На основании только рентгенологической картины почти невозможно определить разновидность нейрогенной медиастинальной опухоли. Эту задачу можно решить при комплексном клинико-рентгенологическом и гистологическом исследовании патологического процесса.
Отдельные виды нейрогенных опухолей имеют свои особенности, поэтому мы считаем необходимым дать им краткую характеристику. К опухолям, исходящим из собственно нервной ткани (клеток и волокон), относятся ганглионейромы, симпатогониомы, ганглионейробластомы, хемодектомы и феохромоцитомы.
Ганглионейрома представляет собой доброкачественную зрелую опухоль, состоящую из элементов нервных ганглиев: ганглиозных клеток, нервных волокон и клеток глии. Исходят эти опухоли из пограничного симпатического ствола, межпозвоночных узлов, симпатических волокон межреберных нервов. Располагаются они в реберно-позвоночной борозде под плеврой и очень редко в переднем средостении.
Ганглионейрому грудного симпатического ствола впервые описал Loretz в 1870 г. К 1951 г. Ringertz и Lidholm (1956) нашли в мировой литературе описание 90 наблюдений ганглионейром средостения. По данным В. И. Маслова (1961), среди нейрогенных опухолей средостения ганглионейромы встречаются в 25—40%. А. П. Колесов с соавт. (1967) отмечали 52 (14,5%) нейрогенных опухоли (из 357 морфологически изученных медиастинальных новообразований). Среди них было 18 (34,6%) ганглионейром.
Мы прооперировали 12 больных с ганглионейромами средостения, что составляет 22,6% всех нейрогенных медиастинальных опухолей.
Обычно ганглионейрома округлой формы, реже продолговатая, плотно-эластической консистенции, на широкой ножке, в капсуле. На разрезе эти опухоли серого или желто-серого цвета, мало васкуляризованы. Растут медленно и не дают метастазов.
По данным Б. В. Петровского (1960), ганглионейромы бывают от 1—2 до 25—40 см в диаметре, весом до 6 кг. Мы оперировали 19-летнего больного с ганглионейромой заднего средостения, которого в местной больнице наблюдали в течение 13 лет, и заметного увеличения опухоли в течение этого времени не наступило.
Злокачественное перерождение ганглионейром встречается, но данным Santy с соавт. (1954), в 30% случаев. Иногда клиническая симптоматика их бывает резко выраженной и напоминает злокачественную опухоль.
Интересно отметить, что буквально со 2-го дня после операции больная отметила значительное уменьшение болей в суставах. В дальнейшем заметно уменьшилась припухлость в области суставов. На 5-й день больная начала ходить. При изучении отдаленных результатов спустя 10 лет после операции установлено, что она совершенно здорова, работоспособность восстановилась полностью. В литературе мы не нашли подобного сочетания доброкачественной ганглионейромы средостения с тяжелой остеоартропатией, закончившейся полным выздоровлением после оперативного удаления опухоли.
Читайте также:

