Опухоли мпз что это

В норме в губчатом веществе костного мозга, находящегося в полостях крупных костей скелета, продуцируются незрелые стволовые клетки. Постепенно они созревают и преобразуются в полноценные форменные элементы:
- эритроциты, доставляющие кислород к органам и тканям,
- лейкоциты, защищающие организм от инфекционных агентов и прочих чужеродных веществ,
- тромбоциты, формирующие кровяной сгусток и останавливающие кровотечение.

созревание форменных элементов крови в норме
При наличии у человека миелопролиферативного заболевания в кровь поступают клетки, неспособные выполнять свои функции. Стволовые клетки при патологии часто преобразуются только в один тип форменных элементов. Патологический процесс отличается медленным прогрессированием.
Миелопролиферативное заболевание — это собирательное понятие, включающее группу гемобластозов, которые характеризуются аномальным разрастание костномозговых структур, отвечающих за образование кровяных телец. Выделяют несколько основных форм МПЗ, при которых поражаются разные клеточные элементы крови:
- Истинная полицитемия,
- Эссенциальная тромбоцитемия,
- Хронический миелолейкоз.
Причины

пример jak2 мутации при истинной полицитемии (избытке эритроцитов)
В основе МПЗ лежит приобретенная генная мутация, обусловленная влиянием негативных внешних или внутренних факторов. Мутация генов MPL и jak 2 приводит к повреждению ДНК одной гемопоэтической клетки, которая дает начало всем типам клеточных элементов. Аномально изменившаяся бластная форма приобретает отрицательные черты — перестает развиваться, не созревает полностью, не самоуничтожается, а непрерывно делится и порождает многочисленные клоны. Именно поэтому МПЗ называют клональным. Клоны также остаются на начальном уровне развития и имеют полностью недифференцированную структуру. Повреждаться может как один, так сразу несколько ростков кроветворения.
В результате в костном мозге увеличивается количество клеток-предшественниц эритроцитарного, тромбоцитарного и лейкоцитарного типов. По мере их накопления в кровяном русле ухудшается самочувствие больных. От того, какой росток переродился, зависит характер патологии, ее симптоматика и прогноз. Формы МПЗ отличаются медленным развитием. Если заболевание было выявлено на ранней стадии, у больного есть все шансы добиться стойкой ремиссии.
Причины, вызвавшие мутационные процессы, остаются до конца неизученными. Одни ученые относят к ним негативные факторы окружающей среды, другие — ошибки при делении клеток. МПЗ не является наследственным. Мутации генов могут возникать на протяжении всей жизни человека. Они называются приобретенными. Риск развития патологии увеличивается с возрастом. Лицам старше 50 лет необходимо внимательно относиться к здоровью и при появлении подозрительной симптоматики обращаться к гематологу. Вероятность развития недуга повышается под воздействием факторов риска — облучения и химикатов, оказывающих токсическое влияние на организм.
Классификация
Миелопролиферативные заболевания имеют код по МКБ 10 — D47.1. По типу течения их подразделяют на острые и хронические. В первую группу входят максимально агрессивные и быстро прогрессирующие недуги, поражающие в основном молодых людей. К группе хронических миелопролиферативных заболеваний относятся медленно развивающиеся патологии, имеющие относительно благоприятный прогноз и возникающие у пожилых лиц.
В зависимости от пораженного ростка кроветворения выделяют следующие формы процесса:
- Истинная полицитемия — гиперпродукция красных кровяных телец и сгущение крови. Эритроциты задерживаются в селезенке, развивается спленомегалия. У больных возникают признаки тромбогеморрагического синдрома, повышается риск инсультов и инфарктов. В целом данная форма отличается доброкачественным течением. По сравнению с другими видами МПЗ она характеризуется высокой выживаемостью.
- Эссенциальный тромбоцитоз — опасное для жизни состояние, при котором происходит усиленное образование тромбоцитарных клеток.
- Хронический миелолейкоз — злокачественное заболевание, характеризующееся преимущественным поражением гранулоцитарного ростка и появлением в крови недифференцированных лейкоцитов.
- Эозинофильная лейкемия — усиленное разрастание и повреждение эозинофилов, которые относятся к лейкоцитарным клеткам. При этом нарушаются их главные функции — борьба с инфекцией и иммунный ответ на потенциальные аллергены.
- Миелофиброз — образование в косном мозге патологически измененных клеток с заменой функциональной ткани соединительнотканными волокнами.
- Хронический нейтрофильный лейкоз — формирование незрелых нейтрофилов, которые перестают защищать организм от патогенов.

Классификация МПЗ имеет важное значение для диагностики онкологических заболеваний органов кроветворения. С ее помощью гематологи-онкологи могут легко определить тип сформировавшейся патологии и подобрать больному адекватную терапию, которая может спасти жизнь.
Видео: лекция по классификации и патогенезу ХМПЗ
Развитие и симптомы
Существует три пути распространения заболевания по организму:
- Лимфогенный — аномальные структуры проникают во внутренние органы по лимфатическим сосудам.
- Гематогенный — проникновение видоизмененных клеток в здоровые ткани по кровеносному руслу.
- Имплантационный — прорастание пораженных бластных форм в соседние органы и близлежащие ткани.
Гематогенное распространение злокачественных клеток считается самым опасным. Таким пациентам вместе с лечебными мероприятиями проводят динамическое наблюдение за функционированием внутренних органов. Данный тип патологии дает метастазы в самые отдаленные участки организма человека, что приводит к формированию вторичных онкологических очагов.
Клиническая картина МПЗ зависит от конкретной формы процесса, сопровождающегося разрастание кроветворных тканей костного мозга и чрезмерным поступлением в кровоток остановившихся в своем развитии атипичных кровяных телец. Каждый вид заболевания отличается характерной симптоматикой. Но существуют общие распространенные симптомы. Это признаки анемии или тромбоза:
- не проходящая слабость, быстрая утомляемость, упадок сил,
- отсутствие аппетита и похудание,
- шум в ушах и головокружение,
- помрачение сознания,
- дезориентация во времени и пространстве,
- гематомы на теле,
- частые кровотечения и кровоизлияния,
- отечность тканей и артралгия,
- абдоминальная боль,
- бледность кожи,
- гепатоспленомегалия,
- плетора (“полнокровие”),
- лихорадка.
Это общая симптоматика, возникающая при любой форме МПЗ. Существуют также специфические проявления, характерные для каждой из них.
-
Признаки, типичные для полицитемии: гепатомегалия и спленомегалия, гиперемия кожи, гипертензия, ночная потливость, головная боль, кожный зуд, диплопия, нечеткость зрения, онемение и жжение в ступнях, распирание и тяжесть в левом подреберье.


картина крови при тромбоцитемии

общая клиника лейкозов
Диагностика
Симптоматика МПЗ — основание для назначения пациенту диагностических процедур, позволяющих подтвердить или опровергнуть наличие процесса, а также выяснить, в какой именно форме протекает патология органов кроветворения.
Обследование начинают с опроса и сбора анамнеза. Врачи уточняют, какой образ жизни ведет больной, имеет ли пагубные пристрастия, какие заболевания перенес и чем лечился. Осмотр пациента – определение общего состояния и выявление признаков, которые обычно отсутствуют у здоровых людей.

Лабораторная диагностика МПЗ заключается в проведении целого ряда исследований и испытаний:
- Гемограмма — подсчет лейкоцитарной формулы, определение количества эритроцитов, тромбоцитов, уровня гемоглобина, гематокрит.
- Микроскопия мазка периферической крови — обнаружение бластных форм.
- БАК — определение функционального состояния печени и других внутренних органов.
- Миелограмма – результат микроскопии мазка пунктата костного мозга, отражающий качественный и количественный состав ядросодержащих клеток миелоидной ткани.

пункция КМ для миелограммы
Помимо лабораторной диагностики для постановки диагноза необходимы результаты инструментальных исследований. Больным проводят УЗИ брюшной полости для определения степени гепатоспленомегалии. В диагностически сложных случаях их направляют на томографическое исследование.
Лечение
Онкогематологи назначают лечение своим больным по результатам диагностических исследований. Существуют стандартные терапевтические методики, которые применяют при различных видах МПЗ. Если у пациента обнаружена начальная стадия процесса, когда еще отсутствуют клинические признаки, за ним устанавливают динамическое наблюдение. При появлении первых признаков патологии переходят непосредственно к лечению.

Каждому больному подбирается индивидуальная лечебная методика в соответствии с его состоянием и степенью выраженности имеющихся нарушений.

трасплантация КМ – наиболее радикальная, но и потенциально действенная методика при удачном исходе
После проведения полного лечебного курса наступает период реабилитации. Больной должен находится под постоянным наблюдением доктора и строго выполнять все его предписания, позволяющие организму быстрее восстановиться.
- правильное, сбалансированное питание с ограничением жирных, соленых, острых блюд и полным исключением алкоголя, курения;
- долгие пешие прогулки на свежем воздухе, желательно около водоема;
- исключение чрезмерного физического перенапряжения;
- соблюдение режима дня – полноценный сон, чередование труда и отдыха.
Миелопролиферативное заболевание — рецидивирующий процесс, способный обостриться в любое время. Именно поэтому всем пациентам необходимо регулярно посещать лечащего врача и проходить диагностические исследования с профилактической целью.
Прогноз МПЗ считается благоприятным только в случае успешной трансплантации костного мозга, которая разрешена не всем больным. Хронические формы переносятся легче острых. Продолжительность жизни пациентов в этом случае составляет 5–7 лет при условии получения комплексной терапии. Если у больных обнаружены метастазы, прогноз становится неутешительным — они погибают в течение 6 месяцев.
Видео: лекция об опыте лечения ХМПЗ

Первично множественные опухоли – неоплазии, возникающие одновременно или через определенный промежуток времени и не являющиеся метастазами друг друга. Могут быть доброкачественными или злокачественными, мультицентрически располагаться в одном органе, возникать в парных органах, локализоваться в пределах одной системы или нескольких систем. Возникают в результате соматических мутаций или наследственных генетических аномалий. Диагностируются на основании клинических симптомов, лабораторных и инструментальных исследований. Тактика лечения определяется типом, распространенностью, локализацией и степенью злокачественности новообразований.

- Причины
- Классификация
- Диагностика
- Лечение первично множественных опухолей
- Цены на лечение
Общие сведения
Первично множественные опухоли – две или более неоплазии различного генеза, одновременно либо последовательно развившиеся в одном или нескольких органах. В большинстве случаев диагностируются два новообразования. Три узла обнаруживаются у 5-8% пациентов. Случаи четырех и более неоплазий являются крайне редкими и рассматриваются как казуистические. В последние десятилетия отмечается резкое увеличение количества первично множественных опухолей, однако истинная частота их развития пока является предметом исследований.
Согласно статистическим данным, первично множественные опухоли выявляются у 13% пациентов с онкологическими заболеваниями, однако некоторые специалисты указывают, что эта цифра может быть заниженной из-за возможных диагностических ошибок (при определении независимого процесса, как метастаза первичного новообразования) и гибели некоторых больных до появления симптомов второй неоплазии. Лечение первично множественных опухолей осуществляют онкологи, гастроэнтерологи, эндокринологи, маммологи, гинекологи и специалисты в других сферах медицины (в зависимости от локализации новообразований).
Первое упоминание о множественных неоплазиях встречается в трудах Авиценны, который более тысячи лет назад описал двухсторонний рак молочных желез. В XIX веке описания первично множественных опухолей стали все чаще встречаться в специализированной литературе. Наиболее существенный вклад в определение понятия и изучение данной патологии внес немецкий хирург Бильрот. В частности, он первым дал определение подобным патологическим состояниям, отнеся к первично множественным опухолям новообразования различной структуры, локализующиеся в разных органах и дающие собственные метастазы.
В первой половине XX века формулировка Бильтота была пересмотрена. В настоящее время первично множественными опухолями считаются неоплазии, которые могут располагаться в одном или в разных органах. Основным условием отнесения заболеваний к этой категории является одновременное или последовательное появление в организме нескольких независимых друг от друга очагов трансформации клеток. Второе и последующие новообразования не должны возникать в результате контактного распространения, лимфогенного или гематогенного метастазирования.

Причины
Непосредственной причиной развития солитарных и первично множественных опухолей являются генетические мутации, обусловленные несколькими факторами. С учетом особенностей этиопатогенеза различают три основных типа неоплазий: возникшие в результате спонтанных соматических мутаций, образовавшиеся вследствие индуцированных соматических мутаций, являющиеся результатом передающихся по наследству генетических мутаций. Следует учитывать, что подобное разделение является достаточно условным. На практике, скорее, можно выделить преобладающую причину развития, которая сочетается с другими, менее значимыми факторами.
При первично множественных опухолях перечисленные мутации могут сочетаться. Возможны любые комбинации, например, первое новообразование развивается спонтанно, второе – в результате индукции; первое является наследственным, второе – индуцированным; оба рака имеют одну и ту же природу (наследственность, воздействие экзогенных факторов) и т. д. При этом у больных первично множественными опухолями отмечается преобладание индуцированных и наследственных мутаций.
В числе наиболее значимых факторов, индуцирующих развитие первично множественных опухолей, рассматривают курение, проживание в неблагоприятных экологических зонах, профессиональные вредности (контакт с химическими мутагенами на некоторых производствах, превышение установленных нагрузок у радиологов), многократные рентгенологические обследования, лучевую терапию и химиотерапию предшествующих онкологических заболеваний. Вероятность возникновения первично множественных опухолей также повышается при нарушениях питания, иммунодефицитных состояниях, гормональных расстройствах и некоторых эндемических заболеваниях.
В список наследственных синдромов, сопровождающихся облигатным развитием или повышенной вероятностью возникновения онкологических поражений, включают более 100 заболеваний. Первично множественные опухоли развиваются или могут развиться при трети таких заболеваний. Наиболее известными синдромами являются МЭН-1, МЭН-2 и МЭН-3, при которых выявляются множественные эндокринные неоплазии. Кроме того, первично множественные опухоли могут диагностироваться при синдроме Линча, синдроме Гарднера, болезни Гиппеля-Линдау, синдроме Пейтца-Егерса и других.
Классификация
Существует несколько классификаций, созданных на разных этапах изучения данной патологии. Современные специалисты обычно используют классификацию Бебякина, разработанную в 1974 году. Согласно этой классификации выделяют следующие типы первично множественных опухолей:
- С учетом сочетаний: все неоплазии имеют доброкачественный характер; выявляются доброкачественные и злокачественные новообразования; все опухоли протекают злокачественно.
- С учетом последовательности обнаружения: синхронные первично множественные опухоли (обнаруженные одновременно или практически одновременно), метахронные (диагностированные с интервалом 6 и более месяцев), метахронно-синхронные и синхронно-метахронные.
- С учетом функциональных взаимосвязей: гормональнозависимые, функциональнозависимые, несистематизированные.
- С учетом происхождения из определенной ткани: первично множественные опухоли одинакового происхождения и разного происхождения.
- С учетом гистологических особенностей: одинаковой гистологической структуры, разной гистологической структуры.
- С учетом локализации: расположенные в одном органе или парных органах; поражающие несколько органов одной системы; локализующихся в органах различных систем.
Диагностика
Основой успешной диагностики первично множественных неоплазий является комплексный подход, разработанный с учетом особенностей возникновения и течения этой группы заболеваний. Одной из наиболее распространенных проблем при обнаружении первично множественных опухолей является отсутствие четкой клинической картины, характерной для каждого новообразования. Проявления неоплазий могут накладываться друг на друга, симптомы одного из поражений могут быть слабо выраженными, маскироваться под неопухолевое заболевание или имитировать признаки отдаленных метастазов.
Хотя бы частично решить эту проблему позволяют продуманные планы первичного и последующих обследований, составленные с учетом возможности развития первично множественных опухолей. Так, при локализации солитарного новообразования в зоне молочной железы специалисты уделяют пристальное внимание состоянию второй молочной железы и внутренних женских половых органов, при расположении неоплазии в области желудка – состоянию толстого кишечника, кожи, яичников, матки и молочных желез и т. д. План обследования в каждом конкретном случае составляется индивидуально. Решающую роль при постановке диагноза обычно играют радиологические методики (рентгенография, КТ), УЗИ, МРТ и гистологические исследования.
Вероятность развития первично множественных опухолей у онкологических больных в 6 раз выше, чем в среднем по популяции. С учетом этого обстоятельства, все пациенты с такими заболеваниями после лечения должны находиться под диспансерным наблюдением и проходить регулярные обследования. Такая мера позволяет выявлять рецидивы первичной неоплазии и диагностировать метахронные первично множественные опухоли. Риск развития второго онкологического поражения увеличивается в возрасте 55-70 лет, что должно учитываться при планировании обследования пациентов.
Лечение первично множественных опухолей
Лечение синхронных неоплазий осуществляется одновременно. В зависимости от локализации новообразований и состояния больного хирургическое вмешательство может проводиться единовременно либо быть поэтапным. При планировании очередности операций при первично множественных опухолях учитывают степень распространенности каждого онкологического процесса. В ряде случаев по поводу одного новообразования может быть проведено радикальное лечение, по поводу другого – симптоматическое или паллиативное.
При выборе консервативных методик ориентируются на чувствительность каждой опухоли к радиотерапии и различным химиопрепаратам. Тактика лечения метахронных первично множественных опухолей соответствует тактике лечения солитарных новообразований аналогичных стадий и локализаций. Прогноз определяется видом, расположением, стадией и степенью злокачественности первично множественных опухолей. Отдаленные результаты лечения метахронных неоплазий примерно совпадают с результатами терапии одиночных образований. При синхронных процессах прогноз ухудшается.
Опухоль, или неоплазма, представляет собой формирование атипичных тканей, вызванное воздействием неблагоприятных внешних или внутренних факторов. Образование может иметь доброкачественный или злокачественный характер протекания. Доброкачественные уплотнения считаются безопасными для человека, но при длительном отсутствии лечения возможно развитие неприятных осложнений. Злокачественные опухоли опасны на любой стадии развития и часто заканчиваются летальным исходом. Опухолевый процесс находится под пристальным наблюдением учёных и врачей-практиков, разработано много прогрессивных методов лечения, но победить болезнь получается не во всех случаях.
Общая характеристика заболевания
Патологический процесс формирования опухоли в организме человека изучает онкология. Заболевания могут представлять различные типы и формы протекания, поэтому перед назначением курса терапии проводится расширенное обследование больного. Учёные выделяют истинные опухоли и ложные. Наука занимается изучением истинных новообразований, т.к. ложные не представляют угрозы жизни человеку из-за связи с воспалением в организме или отёком.
Опухоль – это аномальное разрастание клеток с нарушенным геномом, который вызывает онкологический процесс в определённом участке тела. В разрезе постороннего уплотнения можно увидеть строму с паренхимой основания. Строма узла – это скелет патологии, который формируется из соединительнотканного эпителия с содержанием кровеносных сосудов и нервных окончаний. Паренхима – это основа новообразования, которая образуется определённым типом клеток с мутацией гена, характеризующего конкретный вид болезни и названия.
Формироваться неоплазия начинает из одной клетки с нарушенным генным строением. Естественный процесс жизни такой клетки нарушен, что приводит к дальнейшему делению и разрастанию. Постепенно происходит замещение здоровых патогенов аномальными и развитие опасного новообразования. Внутриклеточные процессы протекают с нарушением нормального цикла, и продуцируется неправильный атипичный продукт обмена.
Аномальная ткань приводит к сбою в функционировании поражённого органа и вызывает общее недомогание у человека с присутствием сопутствующих признаков. Структура опухоли неравномерна – кровеносные сосуды различаются по величине, обуславливая распределение больной ткани. На дифференциацию образованного уплотнения влияет клетка, ставшая причиной формирования атипичного узла. Чем больше аномальный патоген схож с тканевыми клетками, тем выше дифференциация.
Принцип образования доброкачественных новообразований
Доброкачественная опухоль может развиваться в любом участке тела. Возникает патология у мужчин и женщин. В медицинской практике найдутся примеры диагностирования доброкачественного новообразования у детей. Данные уплотнения протекают без метастазов и прорастания в соседние ткани с сосудами и легко лечатся. Рост проходит в специфичной капсуле, отделяющей от здоровых тканей. Выделяются отдельные виды, способные перерождаться в рак, требующие срочного лечения.
Причиной возникновения подобных образований становятся сбои метаболических процессов в организме. Аномальная клетка продолжает делиться, не погибая в положенный срок, что и приводит к формированию опухоли.
Частые разновидности доброкачественных образований:
- Эпителиома образуется из цилиндрического или плоского эпителия, который располагается на поверхности дермы и слизистой органа. Выделяют кистозную эпителиому и эпителиому Малерба. Встречается кистозное новообразование на шее, плечевых зонах, на голове и на лице. Чаще диагностируется у детей. Медикаментозное лечение используется редко, врачи предпочитают удалять хирургическим путём.
- Аденома состоит из железистой ткани, присутствующей в каждом органе. Симптомы проявляются в зависимости от расположения узла. Для выявления требуется расширенное обследование с использованием новейшей аппаратуры. Может возникать в тканях щитовидной или предстательной железы, поражает почки, лёгкие, печень и другие органы.
- Фиброма образуется из эпителия соединительной ткани. По симптоматике напоминает развитие злокачественного заболевания. Может образоваться в молочной железе, на костях в зоне соединения, на слизистых, на поверхности кожного покрова.
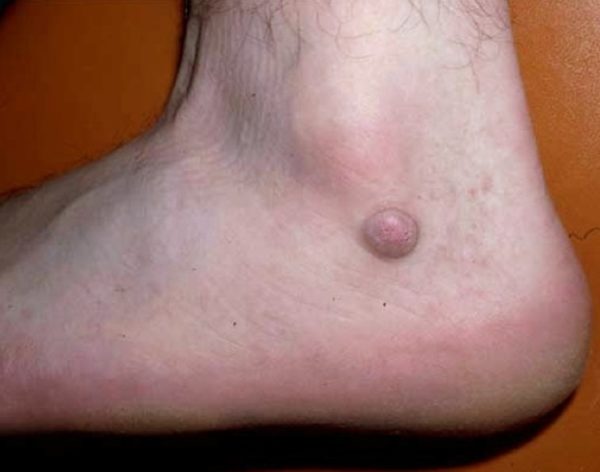
- Липома – новообразование, формирующееся из жировой ткани. Чаще встречается у женщин в области плечевых суставов, мягких тканей нижних конечностей, под кожей на лице, шеи и в тканях внутренних органов.
- Лейомиома представляет собой уплотнения, состоящие из гладкомышечного эпителия. Подвержены патологии женщины зрелого возраста. Диагностируется в области матки, придатков, в мочевом пузыре, яичника, желудка, прямой кишки. Причиной в основном является гормональный дисбаланс. Отличается чёткими границами, круглой формой и плотной консистенцией.
- Остеома состоит из костного волокна и формируется в области скелетных костей. Считается редким заболеванием, но требует срочного лечения. При отсутствии терапии может разрастаться до крупных размеров и разрушать сустав, что приводит к нарушению двигательных функций.
- Хондрома – это уплотнение из клеток хрящевого эпителия. Образуется в органах присутствия данных патогенов. Для лечения применяют оперативное вмешательство, облучение гамма-лучами и химиотерапию.
Образования могут поражать парные органы одновременно или с правой и с левой стороны отдельно. Невринома, или опухоль шваннома, цистаденома и рабдомиома встречаются редко. Протекают заболевания с различной симптоматикой. Развиваться могут в течение длительного периода времени или за несколько недель.
Опухоли злокачественного характера
Злокачественная опухоль протекает на фоне сильного недомогания. Причиной возникновения часто становится воздействие неблагоприятных внешних факторов, вызывающих серьёзное изменение в структуре здоровых тканей. Раковая опухоль или бластома развивается с метастазами и в агрессивной форме. За короткий период болезнь проникает в отдалённые участки, поражая весь организм и вызывая тяжёлые осложнения.
Современная медицина имеет много различных методик борьбы с раковыми новообразованиями, но полное излечение от патологии наступает редко. В основном врачам удаётся уменьшить опухоль в размерах и остановить разрастание на некоторое время. Прогноз жизни у пациентов с подобным диагнозом составляет 3-5 лет. Известны случаи более продолжительного периода жизни больного, но любой случай индивидуален. Чаще наступает смерть, т.к. диагностирование болезни происходит на последних стадиях, что затрудняет выздоровление.
Злокачественное образование отличается перечисленными признаками:
- Уплотнение развивается в автономном режиме, размножение атипичной ткани проходит в стремительной форме с нарушением нормального функционирования органов.
- Онкологические узлы отличаются низкой дифференциацией, что делает их опасными для человека и снижает шанс на полное выздоровление.
- Поражённый опухолью орган отличается по структурному составу от атипичной ткани узла, поэтому болезнь крайне трудно победить.
Выделяют два вида злокачественных образований:
- Распирающие опухоли на стадии формирования сдавливают поражённую ткань и через некоторое время прорастают в глубину. Достигая кровеносных сосудов, проникают внутрь и распространяются по организму с кровотоком. По описанному принципу происходит процесс метастазирования.
- Обхватывающие новообразования на начальном этапе давят здоровые участки клеток, постепенно проникая в глубину тканей.
Онкологический процесс может развиваться в районе головного мозга, почек, надпочечников, горла, гортани, мочевого пузыря, молочной железы, глотки и т.п. Опухолевидный нарост может сформироваться на коже, слизистой внутренних органов, лимфатических узлах, кровеносных сосудах и спинном мозге.
Классификация патологии идёт по системе расположения и структуре атипичного образования. Выделяют следующие типы:
- Аденокарцинома – это рак, который формируется из эпителиальных волокон. Может располагаться в горле, матке, органах пищеварения, лёгких, бронхах, в железах, на лице и т.п. К указанному типу также относится холангиокарцинома, или опухоль Клацкина. Нефробластома или опухоль Вильмса в основном локализуется в тканях почки. Распространяется по лимфогематогенному пути, что отличает упомянутый вид от других. Лечение проводится консервативным методом с применением хирургии и химиотерапии с облучением.
- Рак лимфатических и кровеносных сосудов встречается чаще в детском возрасте. Существует несколько типов – ангиосаркома, гемангиоэндотелиома, лимфангиоэндотелиома. Характеризуется агрессивным ростом и поражением всего организма. Формируется в области спинного мозга, распространяясь в отдалённые участки тела. Диагностируется в основном сбоку шеи – в районе лимфатических узлов.
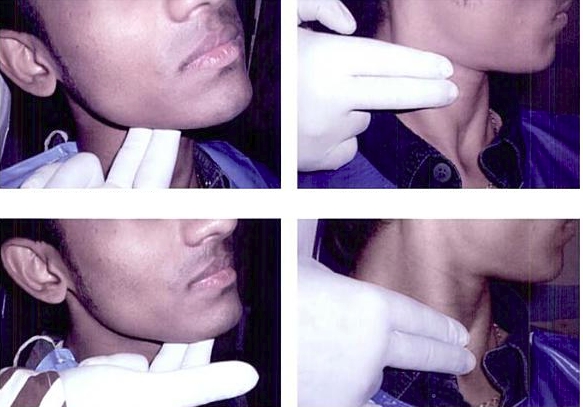
- Образования соединительного эпителия – миелоз, цитобластома, хондросаркома, лимфаденоз и т.д. Внутри опухоли образуются клетки соединительной ткани. Страдают подростки и люди в возрасте 20-35 лет. Локализуется в области верхних и нижних конечностей.
- Новообразования, состоящие из мышечных волокон, развиваются бессимптомно. К данному виду относят – миосаркомы, лейосаркомы, рабдомиосаркомы и др. Страдают дети и взрослые люди. На поздних стадиях поражённый орган начинает кровоточить, и появляются выраженные признаки патологии.
- Рак нервной системы – астробластома, симпатогониома, невринома и другие. Формируется в голове, в области гипофиза, больших полушарий и иных отделов головного мозга. Может возникать у маленьких детей, у подростков, у взрослых и у пожилых людей. Выглядит как уплотнение, состоящее из клеток глии. Протекает на фоне серьёзных осложнений в самочувствии. Лечение длительное, с привлечением различных методик.
- Рак кожи, или меланома, поражает людей с бледной кожей и часто посещающих места с ультрафиолетовым воздействием. Метастазы распространяются на начальных этапах формирования, поэтому болезнь относится к самым опасным видам. Лечится с применением современных методик медицины.
Заболевание зависит от степени прорастания злокачественного узла в отдалённые участки и расположения первичного очага.
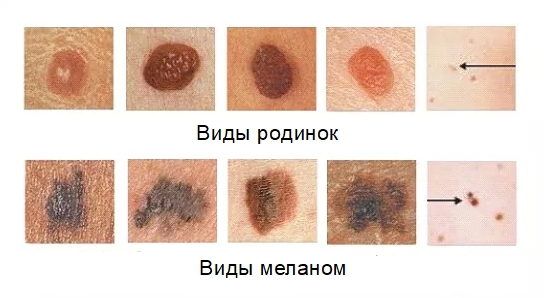
Причины развития патологии
Причины возникновения доброкачественных и злокачественных уплотнений:
- наследственная предрасположенность;
- нарушение генной структуры, которая сопровождается сбоем в формировании хромосомного ряда в период внутриутробного развития;
- взаимодействие с химическими соединениями и канцерогенными веществами;
- гормональный дисбаланс, связанный с повышенным и пониженным продуцированием гормона;
- злоупотребление алкогольными напитками и никотином;
- наркотическая зависимость;
- наличие вирусов, папиллом и других инфекций в организме;
- несбалансированное питание – преобладание жиров и белка с углеводами;
- заболевание эндокринной системы – сахарный диабет;
- ВИЧ-инфицирование, гепатит и т.п.;
- снижение защитных функций организма;
- нахождение под прямыми лучами солнца в течение длительного периода времени либо загар в условиях солярия.
Спровоцировать болезнь может любой фактор. Врачи советуют внимательно следить за собственным самочувствием и выделять подозрительные признаки, чтобы предотвратить развитие серьёзных последствий.
Признаки заболевания
Болезнь проявляется в зависимости от расположения и степени поражения организма. На начальных этапах опухоли обычно развиваются скрытно. Первые симптомы появляются на последних стадиях у злокачественных новообразований и у доброкачественных при разрастании до крупных размеров.
Ряд общих признаков, по которым можно выявить заболевание:
- прощупывается подозрительное уплотнение или заметно при внешнем осмотре;
- присутствуют кровяные выделения различного характера без видимых причин;
- наблюдаются болевые ощущения в области костей, суставов и мягких тканей;
- лимфатические узлы увеличены на значительные показатели от нормы;
- приступы тошноты с рвотными позывами на фоне головокружения;
- резкое снижение массы тела;
- отсутствие аппетита;
- апатичное или депрессивное состояние;
- отмечается общая усталость и слабость в мышцах;
- повышенное потоотделение, особенно в ночное время;
- воспалительные процессы различного характера;
- нарушения в работе органов пищеварения и мочеполовой системы;
- частые инфекционные заболевания.
При наличии подобных признаков нужно обратиться к врачу и пройти диагностику, чтобы исключить опасную болезнь или поставить точный диагноз и начать лечение.
Стадии развития опухолей
Опухоль развивается по стадиям, которые характеризуются соответствующими особенностями:
- Инициация, или начальный этап формирования – это зарождение атипичной клетки под влиянием внешних факторов. Выявить болезнь на подобной стадии сложно, т.к. нет изменений в структуре здоровых тканей. Симптоматика полностью отсутствует.
- Промоция характеризуется разрастанием узла с проявлением первых лёгких признаков болезни. Выявить удаётся случайно. На данной стадии рак полностью излечим без рецидива.
- Прогрессия – этап активного роста с присутствием метастазов у злокачественных образований. Обнаружить можно визуально или при помощи диагностики.
Известны другие градации опасного заболевания, которые часто применяют врачи. Международная классификация TNM способна при помощи короткой записи выразить все основные показатели патологии. Но по приведённой системе сложно определить степень поражения организма. Поэтому врачами чаще используется клиническая классификация болезни по стадиям:
- Первая стадия – это формирование аномальной клетки. Уплотнение находится в области поражённого органа, не покидая границы. При выявлении болезни на этом этапе гарантируется выживаемость у 100% больных.
- Вторая стадия характеризуется ростом узла. В некоторых случаях могут наблюдаться первые метастазы в соседние органы. Больные при правильно подобранном лечении живут от 5 до 10 лет.
- Третья стадия отличается активным распространением по организму с ярко выраженной симптоматикой. Лечение даёт шанс прожить 3 – 5 лет.
- Четвёртая стадия – полное распространение болезни по организму. Отмечается сильное недомогание. В основном применяется паллиативное лечение для снятия болевых ощущений и других тяжёлых симптомов.
Вылечить болезнь удаётся на первых 2 стадиях. Поэтому не стоит откладывать визит к врачу при наличии подозрительных признаков недомогания!
Диагностика болезни
Чтобы определить тип опухоли и поставить точный диагноз, требуется пройти обследование. Врач назначает следующие процедуры:
- Визуальный осмотр с изучением истории болезни.
- Лабораторное исследование крови и мочи на предмет внутренних изменений в показателях основных элементов.
- Анализ на онкомаркеры позволяет выявить злокачественность патологии.
- Ультразвуковое исследование помогает определить расположение и форму уплотнения.
- Маммография требуется при локализации узла в молочной железе.
- Компьютерная и магнитно-резонансная томография дают детальную и подробную информацию о структуре и степени прорастания новообразования.
- Рентген рекомендуется для изучения структуры опухоли.
- Эндоскопическое обследование назначают для детального изучения патологии.
- Биопсию проводят перед операцией.
- Цитология в основном проводится после удаления опухоли или частичного иссечения узла.

После получения всех результатов анализов врач может оценить состояние пациента и определиться с терапевтическим курсом.
Лечение
Радикальный метод лечения заключается в полном удалении опасного новообразования при помощи хирургического или медикаментозного воздействия. В основном онкологи прибегают к комплексному методу терапии – облучение с химиотерапией перед оперативным иссечением узла. Курсы подбираются индивидуально для каждого пациента. Каждый курс может проводиться поэтапно с перерывами на восстановление. После каждого курса назначается повторное исследование.
Медикаментозное лечение, лучевая терапия и хирургический метод применяются на первых двух стадиях болезни. Химиотерапия используется на 3 и 4 стадии, чтобы остановить рост уплотнения. После уменьшения узла в размерах может быть проведена операция по удалению.
Паллиативная терапия с рецептами народной медицины требуется больным на последней неоперабельной стадии для поддержки нормального качества жизни. Это помогает продлить жизнь пациенту и снять тяжёлые симптомы.
Читайте также:

